La neuropatía mentoniana o síndrome de Roger es una neuropatía sensitiva que en muchas ocasiones se asocia a una neoplasia subyacente.
Presentamos el caso de un paciente cuya progresión tumoral se manifestó en forma de neuropatía mentoniana secundaria a metástasis mandibular.
Numb chin or Roger syndrome is a sensory neuropathy that is often associated with an underlying malignancy.
We report a case of a patient whose tumor progression manifested as mental neuropathy secondary to mandibular metastasis.
El numb chin syndrome es una neuropatía sensitiva que se caracteriza por hipoestesia y parestesias en la región de la barbilla y labio inferior. Su etiología puede ser variada, distinguiendo 3 grandes grupos:
- a)
Causa odontológica (absceso dental, osteomielitis mandibular)
- b)
Enfermedad sistémica (sarcoidosis, amiloidosis, diabetes)
- c)
Enfermedad tumoral (metástasis mandibular, metástasis en la base de cráneo, infiltración leptomeníngea, síndrome paraneoplásico)1.
En el 47% de los casos es la primera manifestación clínica de enfermedad tumoral o de su progresión2.
La primera descripción del síndrome fue por Charles Bell en 1830 en una paciente con cáncer de mama y más tarde, en 1963, Calverley y Mohnac3 presentaron una serie de 3 casos y acuñaron esta terminología. También se conoce como síndrome de Roger4.
Describimos el caso de un paciente afecto de un adenocarcinoma de pulmón que presentó neuropatía mentoniana como primer síntoma con relación a progresión sistémica de la enfermedad oncológica.
CasoPaciente varón de 62 años de edad que fue diagnosticado de un adenocarcinoma de pulmón T2N0M0 en septiembre de 2012. Se trató mediante lobectomía derecha y linfadenectomía hiliar y mediastínica, quedando margen bronquial quirúrgico libre de enfermedad y realizando seguimiento posterior en consultas externas de cirugía torácica.
Era un paciente con importante comorbilidad: dislipemia, trasplantado renal en 2006 por nefropatía IgA (bajo tratamiento con inmunosupresores) y carcinoma urotelial in situ G3T1 diagnosticado en julio 2012 y tratado mediante resección transuretral + instilaciones intravesicales de bacilos de Calmette y Guérin (BCG).
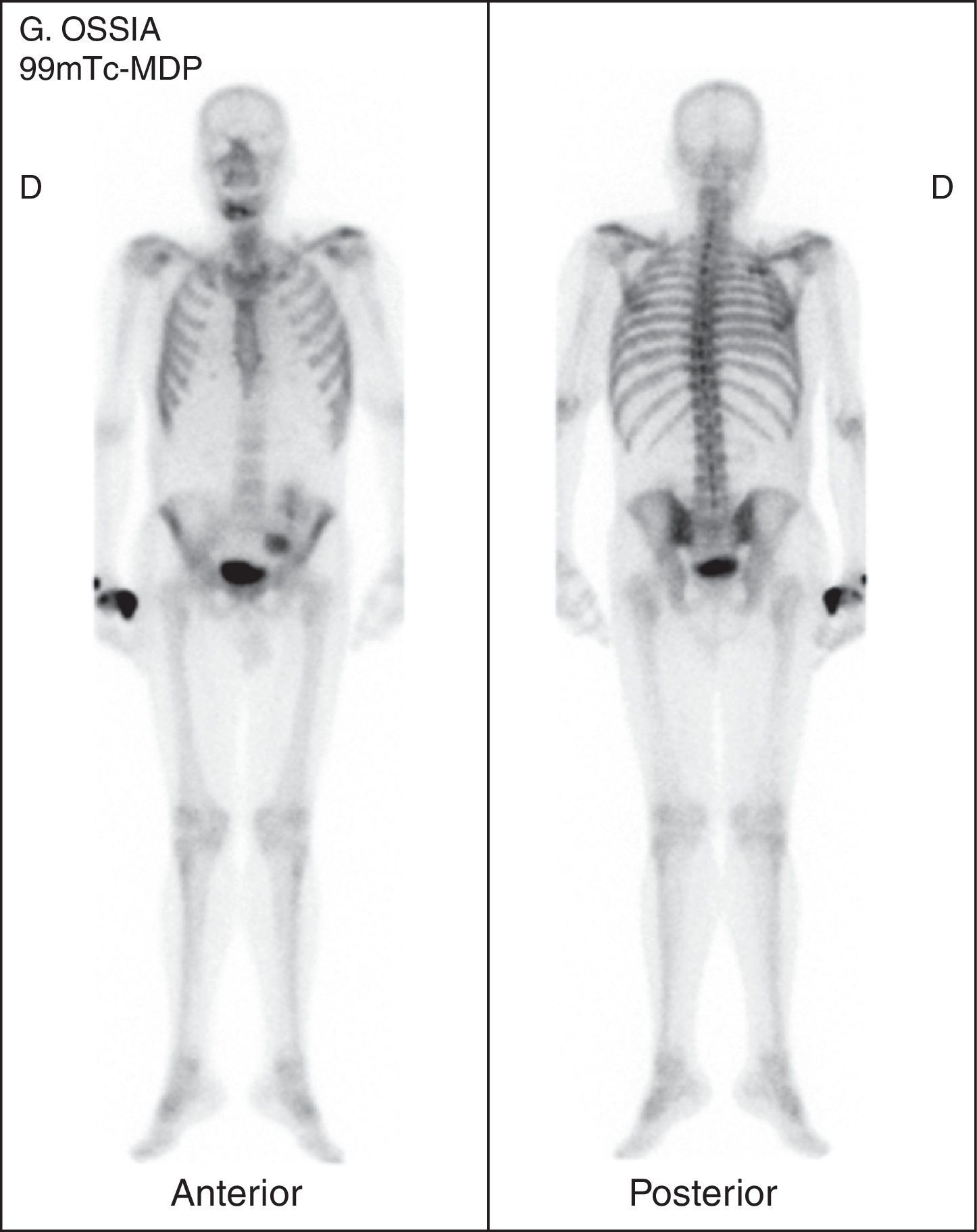
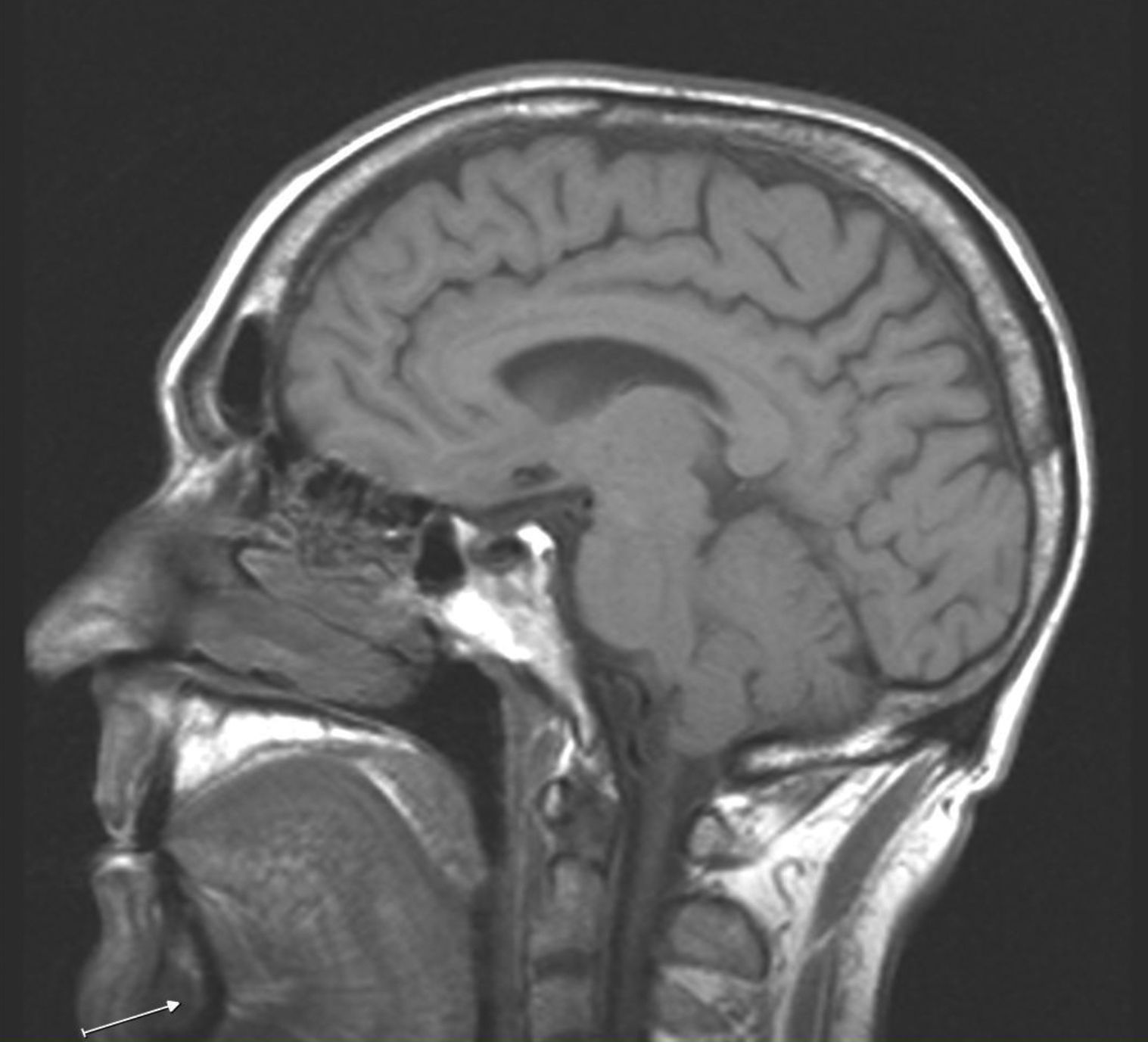
En febrero de 2013 ingresó en el servicio de neumología por dolor de características pleuríticas a nivel de hemitórax derecho y dolor lancinante a nivel de región mentoniana de 3 semanas de evolución. Se realizó gammagrafía ósea (fig. 1) que puso de manifiesto metástasis a nivel del segmento posterior de la tercera costilla derecha y maxilar inferior. Se realizó tomografía axial computarizada (TAC) de cráneo y base de cráneo sin alteraciones destacables y se completó el estudio con resonancia nuclear magnética que informó de imagen focal en localización medial y lateral derecha de rama horizontal mandibular (fig. 2).
La TAC de tórax confirmó un derrame pleural derecho loculado y cambios poslobectomía. Se realizó toracoscopia exploradora, drenándose 900 cc de líquido pleural, tomándose muestras para estudio anatomopatológico con resultado compatible con adenocarcinoma. Fue dado de alta 23 días después con tratamiento opioide con oxicodona para el dolor mandibular y cita en consultas externas de oncología médica para valorar inicio de tratamiento específico. Al mes del alta hospitalaria fue valorado por oncología, iniciándose tratamiento con permetrexed y derivándose a consultas de paliativos para control sintomático ante la persistencia de dolor mandibular. Tres días más tarde en consultas de cuidados paliativos se objetivó dolor de características mixtas a nivel de hemimandíbula derecha con área de hipoestesia que condicionaba heridas en labio inferior por mordedura del mismo durante la masticación. La intensidad del dolor era en la escala numérica verbal (ENV) de 5-6/10 basal y crisis espontáneas lancinantes de intensidad 8-9/10 en número de 2-4 diarias de rápida instauración y < 30 min de duración. Se procedió a rotación opioide de oxicodona a metadona y se pautó fentanilo nasal para las crisis de dolor. No fue necesaria radioterapia antiálgica sobre la región mandibular ante el buen control del dolor tras la rotación. Diez días más tarde el paciente ingresa por shock séptico en el contexto de neutropenia febril, siendo exitus letalis 5 días más tarde.
DiscusiónLa metástasis mandibular en comparación con otras localizaciones de afectación ósea es poco frecuente, constituyendo un 1% de todas las metástasis. Los tumores más frecuentemente implicados son mama (20-30%), tiroides (15%), riñón (13%), pulmones (12%), próstata (10%), gastrointestinal (9%) y otros (11-21%)5.
Es igualmente frecuente su asociación con neoplasias hematológicas6–8 donde estudios post mortem han demostrado la infiltración directa del nervio con destrucción del axón y mielina y leucostasis vascular a nivel de los vasa nervorum en el canal óseo mandibular como mecanismo fisiopatológico.
Su correlato clínico puede ser muy variado: desde una odontalgia leve a un dolor invalidante propio de una neuropatía severa. En nuestro caso, el dolor era de características mixtas, intensidad severa junto a una zona de hipoanestesia que provocaba mordeduras del labio inferior con la masticación y que motivaron el ingreso del paciente para precisión diagnóstica.
La afectación unilateral es más frecuente que la bilateral9.
Galán et al.10, en una revisión de este síndrome que incluye 16 estudios y 136 casos, describen que en un 27,7% de los casos fue la primera manifestación de la enfermedad tumoral y en un 37,7% la primera de la recurrencia.
En nuestro caso fue junto al dolor pleurítico la primera manifestación de progresión sistémica de la neoplasia pulmonar.
Con respecto al diagnóstico, Lossos et al.9 proponen que la combinación de TAC craneal, base de cráneo y análisis de líquido cefalorraquídeo consiguen un diagnóstico en el 89% de los casos. Si la etiología aún es desconocida debe realizarse una resonancia craneal. En los pacientes con confirmación de metástasis ósea (mandibular/base de cráneo), los autores sugieren que puede omitirse el análisis de líquido cefalorraquídeo.
El tratamiento forma parte de la terapéutica sistémica de la enfermedad. Además del analgésico y control sintomático, en los casos de afectación leptomeníngea se valorará la indicación de terapia intratecal y en los casos de metástasis ósea se valorará la radioterapia antiálgica.
En cualquier caso, el pronóstico es pobre a corto plazo. Lossos9 describe una media de supervivencia de 5 meses para los casos con origen en metástasis ósea y de 12 meses para los de afectación leptomeníngea; Galán en su revisión10 recoge una mortalidad de un 78,5% con una media de supervivencia de 6,9 meses.
La rotación y titulación opioide en nuestro caso consiguieron buen control sintomático y no fue necesaria radioterapia complementaria. La complicación que causó finalmente la muerte del paciente fue el shock séptico en el contexto de neutropenia febril y tratamiento con inmunosupresión y quimioterapia.
ConclusiónLa neuropatía mentoniana en un paciente con antecedentes de neoplasia debe ser motivo de alerta ya que en un alto porcentaje puede ser la primera manifestación de recidiva. La metástasis mandibular, de base de cráneo o afectación leptomeníngea son las causas más frecuentemente implicadas. Su tratamiento es multimodal: analgésico además del específico de la neoplasia de base si está indicado. El pronóstico es pobre a corto plazo.
Responsabilidades éticasDerecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes y que todos los pacientes incluidos en el estudio han recibido información suficiente y han dado su consentimiento informado por escrito para participar en dicho estudio.
Protección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.