Analizar la aptitud y actitud de los médicos de familia de zonas rurales sin cobertura de unidades de hospitalización a domicilio (UHD) ante los cuidados paliativos (CP).
Aportar evidencia sobre los condicionantes que determinan la aplicación de los CP en el medio rural de la zona a estudio.
MétodoEstudio observacional, transversal, cualitativo. Encuesta semiestructurada de 27 preguntas y entrevista telefónica a todos los médicos de atención primaria y continuada de una comarca de 27 pueblos, dispersos geográficamente y alejados del hospital, administradas por tutores y médicos residentes de un centro rural docente en 2014 que dieron su consentimiento, con cuestionario piloto previo.
ResultadosParticipan 27 de los 30 médicos; 3 rehúsan colaborar. La edad media es de 53,3años y la moda de 58; tienen una media de 24,2 (8-40) años de ejercicio profesional y de 18,4 (2-40) años en el medio rural. La isócrona hasta el hospital oscila entre 20 y 75min. La población es envejecida, con un alto porcentaje de personas que viven solas. El 70% de médicos (19) asumen los CP (5-10 pacientes de media/año), conocen los recursos del Departamento para CP. Solo 1/3 los utilizan. Un 54% creen tener conocimientos y preparación suficiente para abordarlos. El 70% de médicos informan al paciente, cuentan con su opinión para la toma de decisiones y atienden al duelo; un 18% no lo hacen y solo informan a la familia y/o cuidador principal; el 11% nunca informan. La mayoría considera importante ayudar a bien morir en el domicilio si es deseo del paciente y la familia. Apuntan como problemas: deficiente coordinación con la atención especializada, desconocimiento de recursos, carencia de medios, aislamiento, desinformación, falta de destrezas, inadecuada gestión de la consulta, necesidad de implementar la visita domiciliaria.
ConclusionesExiste variabilidad en las creencias, actitud y aptitud entre los médicos rurales frente al abordaje de CP, condicionando desigualdad sociosanitaria en función del lugar de residencia y médico asignado de los pacientes, siendo necesario implementar programas de sensibilización y formación para los médicos de familia.
To analyse the aptitude, attitude of rural family doctors in rural regions without domiciliary hospitalisation (DH) towards palliative care (PC).
To show evidence of the factors determining the application of PC in the rural area under study.
MethodAn observational, qualitative, cross-sectional study. A semi-structured survey of 27 questions and telephone interviews of all the doctors of primary and ongoing care in a region of 27 geographically dispersed villages, distant from a hospital, led by medical tutors and residents from the Rural Educational Centre in 2014. Previous pilot questionnaire.
ResultsTwenty-seven of the 30 physicians participated. Mean age 53.3 years, mode 58; mean of 24.2 (8-40) years of professional practice; 18.4 (2-40) years in rural areas. The isochronal distance to the hospital ranged between 20 to 75min. The population was aging, with a high percentage of people living alone.
Two thirds of the family physicians (19) covered PC (5-10 patients/year), and knew the department's resources for PC. Only 1/3 used them. Half believed they had the knowledge and skills to manage them. Two thirds of the physicians informed the patients and took their opinions into account for decision making, and provided bereavement support. Nearly all of them informed the family and/or main carer, 3 never informed. The majority considered it important to offer assistance towards dying well at home if this was the patient's and their family's wish. They pointed out problems such as the deficient coordination with specialised care, lack of knowledge of resources, lack of means, isolation, misinformation, lack of skills, inadequate management at medical consultation, and the need to implement the domiciliary visit.
ConclusionsThere is a variation in beliefs, attitude and aptitude between rural doctors towards the approach to palliative care, which results in socio-sanitary inequalities with regard to place of residence, and doctors allocated to patients. It is necessary to implement sensitization and training programmes for family doctors.
Los cuidados paliativos se centran en el alivio del sufrimiento de los pacientes que padecen un deterioro de la calidad de vida tanto a nivel físico, psicológico y social como espiritual, en una fase terminal de una enfermedad, a través de un conjunto coordinado de intervenciones sanitarias integrales1-9. Su abordaje como área asistencial es relativamente reciente, siendo en los años cincuenta cuando se empezó a hablar de esta importante parte del ejercicio de la medicina. En la década de los sesenta comenzó a desarrollarse la medicina paliativa en Reino Unido, y en España en los años ochenta. En 1990 la Organización Mundial de la Salud1,4,8 publicó un documento en el que se estableció que la medicina paliativa es una rama de la medicina con los principios generales de asegurar la vida, aceptando la muerte como natural e inevitable, no acelerar ni posponer la muerte, priorizar el alivio del dolor, integrar aspectos psicológicos y espirituales, ofrecer soporte para ayudar a vivir con calidad hasta el momento de la muerte, respetar la autonomía y dignidad del paciente y apoyar a la familia, con esperanza y realidad2.
Hay grandes avances en el control de síntomas, fármacos, recursos y capacitación, pero todavía insuficientes y con acceso desigual3-9. El concepto y los objetivos están claros, pero ha habido y hay controversias sobre quién tiene que administrar estos cuidados y dónde para que lleguen a todos los pacientes que los precisen9-11.
Se plantea este trabajo al surgir varias dudas y preguntas susceptibles de investigar, previas al diseño, desarrollo e implantación de un programa de cuidados paliativos en una comarca de interior: ¿qué opinión tienen los médicos de familia de zonas rurales donde no hay cobertura de unidad de hospitalización a domicilio (UHD) sobre los cuidados paliativos?, ¿los cuidados paliativos están en la cartera de servicios de todos los médicos de cabecera?, ¿administran estos cuidados?, ¿se dispone de los medios necesarios?, ¿se sienten preparados y formados para asumirlos?, ¿con qué dificultades se encuentran?
ObjetivoAnalizar la aptitud, la actitud y las creencias de los médicos de familia de zonas rurales sin cobertura de UHD ante los enfermos que precisan cuidados paliativos.
Aportar evidencia sobre los condicionantes que determinan la aplicación de los cuidados paliativos en el medio rural de la zona a estudio.
Material y métodoTipo de estudioObservacional, descriptivo, transversal, con diseño mixto, utilizando metodología cuantitativa y cualitativa fenomenológica.
Ámbito y emplazamientoAtención Primaria. Tres zonas de salud rurales de una comarca de interior de la provincia de Castellón de la Plana, el Alto Palancia, configurada por 27 poblaciones dispersas geográficamente, sin cobertura de UHD.
Población a estudioParticipan en el estudio el total de los médicos de familia que trabajan en los pueblos de la comarca, tanto en los consultorios auxiliares como en atención continuada, 30 médicos, y que dieron su consentimiento verbalmente tras ser informados del objetivo del estudio, del cuestionario y de la entrevista.
MetodologíaEstudio cualicuantitativo realizado durante el mes de noviembre de 2014 a través de entrevista y encuesta telefónica (fig. 1).
Se elaboró un cuestionario semiestructurado de 27 preguntas: 8 destinadas a obtener datos sociodemográficos, sobre características de las consultas y del perfil laboral de los médicos encuestados, con algunas preguntas cerradas con respuestas dicotómicas y otras con escala de Likert, terminando con una abierta en forma de entrevista, desarrollando técnicas conversacionales para dar opción a expresar libremente opiniones, creencias y actitudes en torno a los cuidados paliativos de los enfermos en situación terminal (tabla 1). Previo al diseño definitivo se llevó a cabo un estudio piloto pasando la encuesta a 5 médicos para detectar problemas o dudas y hacer modificaciones a la encuesta definitiva.
Resultados del cuestionario y encuesta telefónica
| Ante paciente en situación terminal | 70% (19): asumen los CP |
| 11% (3): derivan a hospital de crónicos | |
| 14% (4): derivan a hospital comarcal | |
| 3% (1): derivan al HACLE | |
| Pacientes atendidos por CP por médico al año | 48% (13): de-0-5 pacientes/año |
| 40% (11): de 6 a 10 pacientes/año | |
| 20 11% (3): 20 pacientes/año | |
| Conocen los recursos de su Departamento para la atención paliativa: HACLE, oncólogos, neurólogos, USM, TS, UHD | 54% (14): sí los conocen |
| 22% (6): no | |
| 26% (7): a medias | |
| Conocen a los otros especialistas, teléfonos de contacto, enfermera gestión de casos y circuitos para acceder a ellos | 44% (12): sí |
| 29% (8): no | |
| 25% (7): a medias | |
| Tiene relación fluida con HACLE, oncólogos y otros especialistas del hospital, llama cuando lo necesita y contacta con ellos | 33% (9): sí |
| 48% (13): no | |
| 18% (5): a medias | |
| Creen que están preparados y tienen conocimientos suficientes para asumir los CP | 54%(14): bastante preparado |
| 29% (8): no lo tienen claro | |
| 17% (5): poco preparados | |
| Se sienten capacitados para el manejo de síntomas físicos en estas situaciones de CP | 17% (5): totalmente capacitados |
| 66% (18): bastante capacitados | |
| 17% (5): no lo tienen claro | |
| Utilizan opiáceos para el control del dolor | 79% (21): sí |
| 21% (6): a veces | |
| 0%: no | |
| Saben utilizar la vía subcutánea y los fármacos para ello | 62% (17): sí |
| 21% (6): no | |
| 17% (5): a medias | |
| Disponen de medios como infusores, fármacos para vía vía subcutánea | 32% (8): sí |
| 68% (18): no | |
| Atienden al duelo | 63% (17): siempre |
| 4% (1): nunca | |
| 33% (9): a veces | |
| Están de acuerdo con que el médico tenga que garantizar la atención psicoespiritual | 33% (9): totalmente de acuerdo |
| 54% (14): bastante de acuerdo | |
| 4% (1): no lo sabe | |
| 8% (2): en desacuerdo | |
| Informan al paciente, cuentan con su opinión y creencias y lo implican en la toma de decisiones | 71% (19): siempre |
| 29% (8): solo algunas veces | |
| Informan al cuidador principal y/o familias | 92% (25%): siempre |
| 8% (2): a veces | |
| 0%: nunca | |
| A lo largo de la relación longitudinal médico-paciente ¿habla sobre la muerte o una posible situación de gravedad o terminalidad para conocer sus deseos? | 34% (9): siempre |
| 8% (2): nunca | |
| 58% (16): a veces | |
| Informan sobre DVA e invitan a hacerlo | 8% (2): siempre |
| 13% (4): nunca | |
| 29% (8): la mayoría de veces | |
| 50% (14) casi nunca | |
| Registra todos estos datos en la historia clínica | 54% (15): sí |
| 46% (12): no |
CP: cuidados paliativos; DVA: documento de voluntades anticipadas; HACLE: Hospital de Atención a Crónicos y Larga Estancia; UHD: unidad de hospitalización a domicilio; USM: unidad de salud mental; TS: trabajador social.
Los encuestadores han sido tutores y médicos residentes del Departamento de Salud de Sagunto de la Comunidad Valenciana, adscritos a una de las 3 zonas de salud acreditadas para docencia. Recibieron adiestramiento para realizar las entrevistas y pasar la encuesta.
Se extrajo un listado de teléfonos de todos los consultorios auxiliares y de los centros de atención continuada y se llamó identificándose, explicando el estudio, pidiendo su consentimiento para colaborar con sus respuestas, llevando a cabo la entrevista telefónicamente y garantizando el anonimato. Se anotaron las respuestas y se transcribieron las opiniones libres vertidas, de forma anonimizada, contrastándolas entre los encuestadores al vaciarlas, a fin de homogeneizar criterios con técnicas de triangulación.
ResultadosSe obtuvo respuesta de todos los médicos menos de 3, los cuales declinaron su participación por manifestar rechazo y desinterés en el tema, conformando un total de 27 médicos (15 hombres y 12 mujeres). La edad media es de 53,3años, con una mediana de 56 y una moda de 58. Cuentan con una media de 24,2 (8-40) años de ejercicio profesional, 18,4 (2-40) años de experiencia en el medio rural y 11,5 años (1-30) de continuidad en la misma plaza; 7 trabajan en pueblos de 100-500 habitantes; 12 en poblaciones de 500-4.999 y 5 en poblaciones de más de 5.000 habitantes; 3 únicamente trabajan en atención continuada. La distancia desde estas poblaciones al hospital de referencia oscila entre 30 y 80km, con una isócrona de entre 20 y 75min. Su población es envejecida, con algunos neorrurales jóvenes con problemática social, destacando un importante porcentaje de hombres solteros y viudos que viven solos.
La mitad de los médicos estiman que atienden al año una media de 5 pacientes con necesidades paliativas, 10 médicos atienden de 6 a 10, y 3 atienden más de 20. La distribución media por patologías viene referenciada en la tabla 2. La mitad conocen los recursos de su Departamento para la atención paliativa (Hospital de Atención a Crónicos y Larga Estancia [HACLE], UHD, enfermera gestora de casos, trabajador social, centro de día, otros especialistas implicados en la atención, circuitos para acceder a ellos, los teléfonos de contacto). Y solo la tercera parte tienen relación fluida y contacta con ellos para coordinación y manejo de los pacientes.
Pacientes admitidos a cuidados paliativos (CP) y distribución según la patología (por año)
| Pacientes atendidos por CP por médico al año | 13 (48%): de 0-5 pacientes/año |
| 11 (40%): de 6 a 10 pacientes/año | |
| 20 (11%): 3 pacientes/año | |
| Distribución por patología | N.o de pacientes en CP (media) |
| Demencia | 2,20 de media/año |
| Senectud | 2,33 de media/año |
| Enfermedades crónicas avanzadas | 2,37 de media/año |
| Pacientes oncológicos | 2,5 de media/año |
EL 70% (19) asumen los cuidados paliativos, de los que el 54%(14) creen tener conocimientos suficientes y estar bastante preparados para ello. EL 70% (19) se sienten capacitados para tratar síntomas físicos y utilizan opiáceos para el manejo del dolor.
EL 59% (16) conocen el manejo de la vía subcutánea y los fármacos para ello, pero solo el 29% (8) tienen acceso a infusores y a algunos de los fármacos utilizados por esta vía.
El 62% (17) atienden al duelo siempre; uno no lo hace, y el 33% (9) lo hacen alguna vez. El 88% (24) están de acuerdo en que se garantice por parte del médico de familia una atención psicoespiritual. El 70% (19) de médicos informan al paciente y familia y/o cuidador, cuentan con su opinión y creencias y los implican en la toma de decisiones. Sin embargo, el 18% (5) excluyen al paciente de la información e informan solo a la familia; el 11% (3) no se sienten capaces de informar y no lo hacen. El 33% (9) de médicos, a lo largo de la relación longitudinal médico-paciente, hablan sobre la muerte o una posible situación de gravedad o terminalidad para conocer sus deseos e informan del «documento de voluntades anticipadas» e invitan a hacerlo; el 7% (2) no lo hacen y el 59% (16) solo algunas veces. La mitad registra estos datos en la historia clínica para facilitar la continuidad de la asistencia.
El 85% (23) consideran que entre las funciones del médico de cabecera está la de ayudar a bien morir, puesto que en los pueblos se ha estado a la cabecera de la cama, lo cual da sentido al trabajo del médico de familia. Piensan que es gratificante poder administrar cuidados paliativos y que puedan hacerlo en casa, debiendo implementarse medidas para favorecer que los pacientes que lo deseen puedan morir en su domicilio, puesto que muchos de los que viven en el medio rural así lo manifiestan, valorando como bien morir el hacerlo en su entorno, con su familia (tabla 1).
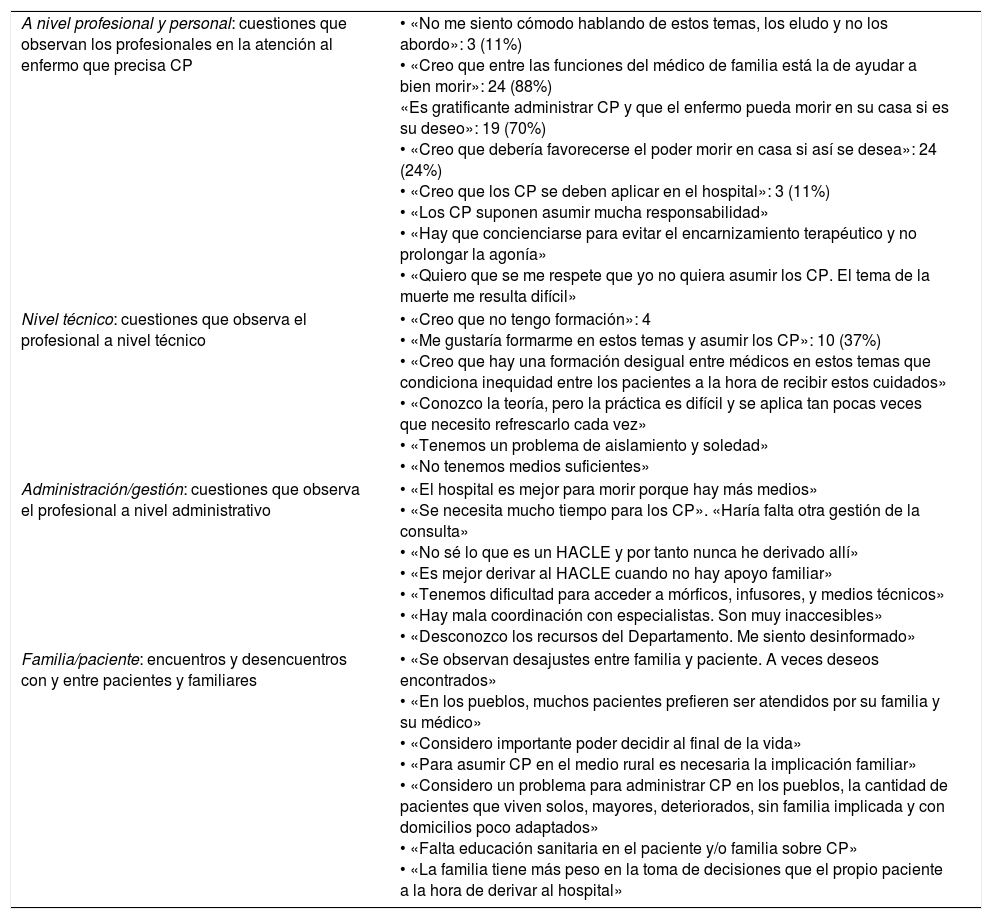
Entre los datos obtenidos de la entrevista conversacional (tabla 3), que se han transcrito de la conversación telefónica y que se citan textualmente entrecomillados, es de destacar que una tercera parte de los encuestados no sabe qué es un HACLE y nunca derivan a él. Consideran muy importante que el paciente pueda decidir al final de su vida. Sin embargo, el 22% (6) opinan que es la familia la que más participa en la decisión final e influye sobre la derivación al hospital con la creencia de que en el medio hospitalario hay más recursos y tecnificación. Observan cambios de opinión de última hora, miedos, dudas y diversidad de criterios entre distintos miembros de la familia con respecto a lo manifestado o pactado en el plan de atención integral inicial. Se perciben desajustes entre familia y paciente. A veces deseos encontrados, cuestiones frecuentes ante situaciones de enfermedad, que requieren un adecuado manejo.
Opiniones expresadas por los médicos en pregunta abierta
| A nivel profesional y personal: cuestiones que observan los profesionales en la atención al enfermo que precisa CP | • «No me siento cómodo hablando de estos temas, los eludo y no los abordo»: 3 (11%) • «Creo que entre las funciones del médico de familia está la de ayudar a bien morir»: 24 (88%) «Es gratificante administrar CP y que el enfermo pueda morir en su casa si es su deseo»: 19 (70%) • «Creo que debería favorecerse el poder morir en casa si así se desea»: 24 (24%) • «Creo que los CP se deben aplicar en el hospital»: 3 (11%) • «Los CP suponen asumir mucha responsabilidad» • «Hay que concienciarse para evitar el encarnizamiento terapéutico y no prolongar la agonía» • «Quiero que se me respete que yo no quiera asumir los CP. El tema de la muerte me resulta difícil» |
| Nivel técnico: cuestiones que observa el profesional a nivel técnico | • «Creo que no tengo formación»: 4 • «Me gustaría formarme en estos temas y asumir los CP»: 10 (37%) • «Creo que hay una formación desigual entre médicos en estos temas que condiciona inequidad entre los pacientes a la hora de recibir estos cuidados» • «Conozco la teoría, pero la práctica es difícil y se aplica tan pocas veces que necesito refrescarlo cada vez» • «Tenemos un problema de aislamiento y soledad» • «No tenemos medios suficientes» |
| Administración/gestión: cuestiones que observa el profesional a nivel administrativo | • «El hospital es mejor para morir porque hay más medios» • «Se necesita mucho tiempo para los CP». «Haría falta otra gestión de la consulta» • «No sé lo que es un HACLE y por tanto nunca he derivado allí» • «Es mejor derivar al HACLE cuando no hay apoyo familiar» • «Tenemos dificultad para acceder a mórficos, infusores, y medios técnicos» • «Hay mala coordinación con especialistas. Son muy inaccesibles» • «Desconozco los recursos del Departamento. Me siento desinformado» |
| Familia/paciente: encuentros y desencuentros con y entre pacientes y familiares | • «Se observan desajustes entre familia y paciente. A veces deseos encontrados» • «En los pueblos, muchos pacientes prefieren ser atendidos por su familia y su médico» • «Considero importante poder decidir al final de la vida» • «Para asumir CP en el medio rural es necesaria la implicación familiar» • «Considero un problema para administrar CP en los pueblos, la cantidad de pacientes que viven solos, mayores, deteriorados, sin familia implicada y con domicilios poco adaptados» • «Falta educación sanitaria en el paciente y/o familia sobre CP» • «La familia tiene más peso en la toma de decisiones que el propio paciente a la hora de derivar al hospital» |
CP: cuidados paliativos; HACLE: Hospital de Atención a Crónicos y Larga Estancia.
Varios médicos piensan que es mejor administrar cuidados paliativos en el hospital, especialmente si se trata de pacientes que viven solos en el medio rural, mayores, deteriorados, sin familia implicada y con domicilios inadecuados. Es difícil administrar cuidados paliativos en estas circunstancias.
Se recogen opiniones de que hay poca educación sanitaria al respecto entre la población.
Mayoritariamente, especialmente los que trabajan en los pueblos más alejados, apuntan como problemas: la poca y mala coordinación con la atención especializada; el desconocimiento de recursos del Departamento; el aislamiento, la soledad y la desinformación de los profesionales; el hecho de que conocen la teoría, pero la práctica les resulta difícil, puesto que lo aplican tan pocas veces que precisan refrescar y les resulta complicado; la falta de medios, la dificultad de acceso a infusores y a algunos fármacos que son de uso hospitalario y para personal cualificado.
Los médicos de las poblaciones con más habitantes y presión asistencial manifiestan que la falta de tiempo puede ser un condicionante para asumir los cuidados paliativos, precisando ajustes en la gestión de la consulta y dar más protagonismo a la visita domiciliaria.
Tres médicos (11%) se sienten presionados y piden que se les respete si no quieren asumir cuidados paliativos porque consideran que es mejor recibirlos y morir en unidades y hospitales especializados.
Existen condicionantes que determinan la aplicación de los cuidados paliativos en el medio rural de la zona a estudio, entre los que destacan una formación desigual entre los diferentes facultativos y gran variabilidad en la práctica clínica, así como en la actitud y aptitud de los facultativos y del personal de enfermería. Todo lo cual coloca la atención paliativa y a los pacientes que la precisan en una situación de inequidad en función del cupo médico al que están adscritos y del lugar de residencia.
DiscusiónEl final de la vida es una etapa de difícil afrontamiento, con gran impacto emocional y cuyo abordaje consume muchos recursos.
La mayoría de médicos de familia rurales opinan que entre sus funciones más importantes está la de ayudar a bien morir, que debería favorecerse el morir en casa si este es el deseo del paciente y la familia y/o cuidadores10-12. Gérvas11, en una entrevista reciente, afirma que morir en casa es un deseo natural, un hecho trascendente, íntimo, personal y humano, rodeado de las cosas que nos atan a la vida. La tendencia mundial es a la prestación de servicios en el domicilio, aunque en España sigue muriendo más gente en el hospital. Hay estudios que objetivan que si se les pregunta a los pacientes, la mayoría preferirían morir en casa, pese a que hay discordancia con respecto a la opinión de familiares, siendo necesario mejorar la comunicación médico-paciente para abordar estos temas12.
En un primer momento estos cuidados se proveían en hospitales de enfermos agudos. Posteriormente se han creado los HACLE, todavía muy insuficientes, y las UHD para atender a la concepción y tendencia del derecho a morir en casa, cuyo radio de acción no llega a todos los enfermos8,13-15.
Sin embargo, existe poca bibliografía al respecto que ofrezca datos de evaluación desde el punto de vista de los médicos, pacientes, familias, instituciones y órganos de gestión, de las distintas opciones.
El objetivo sería llevar la capacidad técnica tan cerca del domicilio como sea posible, considerándose el domicilio el lugar en que en el futuro se presten los servicios médicos3,8,12. Un reciente estudio europeo multicéntrico apunta que, teniendo en cuenta los retos del envejecimiento de la población, se precisa desarrollar nuevas estrategias para la mejora de los cuidados paliativos en los hogares, evaluando qué sistemas se asocian con mejores resultados en las distintas facetas o áreas implicadas en los cuidados paliativos13.
Se propugna que el médico de cabecera está en la cabecera del enfermo y de la familia, cercano, humano, es un consejero, confidente, lo conocen y conoce. Morir con la atención del médico de familia puede ofrecer máxima calidad con mínima cantidad, adaptabilidad a las necesidades, creencias, objetivos, deseos del paciente y familia, con la tecnología apropiada.
El derecho a esta atención sanitaria está reconocido y se recoge en la carta de servicios del Sistema Nacional de Salud. El Ministerio de Sanidad elaboró la Estrategia de cuidados paliativos que contempla multitud de objetivos y líneas estratégicas14.
Sin embargo, se precisa un aumento de recursos y optimizar su distribución, puesto que según el «Informe sobre la situación actual de los cuidados paliativos en España» de 2014 elaborado por el Observatorio de la Asociación Española contra el Cáncer15 se ofrecen datos de que el 50% de los pacientes que precisaron cuidados paliativos murieron sin tener acceso a ellos ni recibirlos. Incide en que no hay suficientes médicos y recursos humanos especializados o formados para ofrecer una atención integral óptima al enfermo terminal y sus familiares, que garantice la distribución de los medios existentes y su accesibilidad.
La atención primaria y los médicos de familia tienen un papel relevante en la asunción de esta área asistencial16. Con frecuencia se tiende a minimizar la importancia de la atención domiciliaria, y los cuidados paliativos pasan a ser un terreno perdido de los médicos de familia que delegan en unidades especializadas. Estas, en vez de cumplir un papel de soporte, son de sustitución, cuidados que no llegan a todos y colocan a los pacientes en una situación de inequidad e ineficiencia2-9. Incluso los pediatras oncológicos piensan que es importante modificar el curso de los cuidados paliativos e introducir nuevos modelos en esta área, integrando a pediatras ambulatorios en el control de síntomas y para el soporte psicológico, argumentando que los servicios son insuficientes y que las unidades especializadas no siempre ofrecen mayor calidad, e insistir en el aprendizaje del cuidado de los niños muy enfermos antes de morir17.
Hay estudios18,19 que objetivan la eficacia de programas de formación e intervención en estos temas dirigidos a médicos de familia en zonas rurales, aunque una revisión sistemática20 concluye que hacen falta más estudios, puesto que la educación profesional y las aptitudes de los médicos están poco estudiadas, planteando también la necesidad de que los médicos que asuman los cuidados paliativos reciban soporte y ayuda para identificar a los pacientes que se encuentran al final de la vida así como los medios para poder llevarlo a cabo de forma humana, integral, eficiente, con un equipo multidisciplinar21-23.
Así pues, se necesita más reflexión, investigación, formación, información, recursos y coordinación entre niveles asistenciales, así como educación sanitaria a la población al respecto, y la implementación de medidas de gestión que favorezcan y faciliten la equidad a la hora de recibir cuidados paliativos, independientemente del lugar de residencia o del equipo sanitario al que se esté adscrito, quedando abierto a nuevas investigaciones que permitan extrapolar los datos de este estudio.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
Conflicto de InteresesLas autoras declaran que no tienen ningún conflicto de interés.
A todos los médicos de la comarca del Alto Palancia que han colaborado en este estudio.