La xerostomía es la sensación subjetiva de sequedad en la boca debido a la disminución de saliva. En la mayoría de ocasiones se debe a disminución de la producción de saliva o a un aumento de su consumo. Aunque en sí misma no es una enfermedad, puede alterar la calidad de vida de las personas, especialmente en la población anciana. Sin embargo, puede ser el síntoma que oriente de la presencia de enfermedad sistémica, como el síndrome de Sjögren. Suele recibir escasa atención, incluso por los propios médicos y con frecuencia el mismo paciente no lo refiere hasta que se pregunta directamente por su existencia. En ocasiones no se manifiesta hasta que se ha perdido un 50% del volumen de saliva inicial. Por tanto, un paciente puede haber disminuido mucho su producción y sufrir síntomas a pesar de mantener un volumen teórico normal. Para que aparezca debe ser multiglandular, ya que la pérdida de una glándula por un tumor no causa xerostomía.
No existen cifras definitivas pero, como síntoma, la prevalencia en la población general alcanza el 30%, con predominio en mujeres, y aumentando con la edad, aunque no siempre se demuestran diferencias en el flujo salival dependiendo de la edad.
Epidemiología
En la población en edad geriátrica, la xerostomía es un síntoma frecuente, pero no debe considerarse simplemente como expresión del envejecimiento, ya que las causas también son múltiples. En el estudio de Sreebny et al, en el que se analizaba la presencia de xerostomía en población general, la prevalencia fue mayor en el grupo de edad de más de 55 años (40%), pero también presentaban xerostomía el 20% del grupo de edad entre los 18 a 34 años y en el 26% en el grupo entre 35 a 54 años. En este estudio, sólo el 54% de los que tenían xerostomía mostraron un flujo basal no estimulado patológico (< 1,5 ml).
Durante el envejecimiento, se propone la disminución del estímulo de los receptores periféricos como uno de los mecanismos principales de la xerostomía, sin olvidar que son el uso de fármacos xerogénicos la causa más frecuente. Más del 50% de los ancianos consumen fármacos con acción xerogénica. En un estudio realizado en mujeres mayores de 65 años de una residencia de ancianos, se encontró que el 25% referían síntomas de xerostomía, pero el 60% de ellas seguían tratamientos con fármacos con capacidad xerogénica. En este período de edad, la hiposecreción salival se produce a expensas de la secreción basal o de reposo en las glándulas submaxilares y, en cambio, existe una buena respuesta a la estimulación gracias a la capacidad de respuesta o «reserva salival» de las parótidas.
Etiología
Las causas más importantes de xerostomía son el uso de fármacos xerogénicos, la radioterapia cervical y el síndrome de Sjögren (tablas 1 y 2). Sin embargo, la humedad bucal no sólo depende de la glándula salival per se, pues influyen otros aspectos como la inervación neurológica que interviene en los mecanismos de secreción salivar, los propios componentes de la saliva que proporcionan la adecuada viscosidad y la función normal del sistema nervioso central como elemento integrador.
Clínica
La xerostomía se presenta con la sensación consciente de la falta de saliva o de humedad bucal, bien de forma basal o cuando se precisa un aumento de la producción de saliva, por ejemplo al hablar. Según el grado de afección podemos encontrar signos y síntomas característicos (tablas 3 y 4), como aparición de un enantema difuso de la mucosa bucal, pérdida de su brillo característico o una notable depapilación lingual, disgeusia, disestesias, descamación labial, caries y enfermedad periodontal, trastornos en deglución y fonación y dificultades en el uso de las prótesis dentales. El paciente refiere sed y además existe una predisposición al desarrollo de candidiasis.
Evaluación diagnóstica
La sospecha inicial aparece ante la presencia de necesidad de beber más líquidos, incluso por la noche, utilizar saliva artificial, etc. El diagnóstico de xerostomía se basa en la demostración objetiva de la hiposecreción salival mediante sialometría. Se dispone de varios métodos, dependiendo de que valoremos el flujo salival basal o estimulado, del tipo de glándula salival en particular o de forma global. Sin embargo, para el diagnóstico diferencial de xerostomía nos apoyaremos en pruebas que analizan tanto la función como la estructura de las glándulas salivales. A continuación se describen las pruebas diagnósticas utilizadas con más frecuencia.
Sialometría
La demostración objetiva de la propia xerostomía, mediante la medición del flujo salival (sialometría), debería ser el primer paso en el estudio de pacientes con síntomas de boca seca. Para la medición del flujo salival, tanto basal como estimulado, se utilizan diversos procedimientos, dependiendo de que se obtenga saliva procedente de una glándula o de saliva completa pluriglandular, procedente de todas las glándulas.
Estudio del flujo salival basal o no estimulado
El flujo salival basal o no estimulado es el volumen de saliva obtenido sin estímulo exógeno o farmacológico. Se realiza por la mañana entre las 9 y las 11 h (ritmo circadiano salival), durante 5 a 15 min según las técnicas y siempre, al menos, tras una hora sin estímulo (comer, beber, fumar o cepillado dental).
Glándula parótida. Para recoger el flujo salival parotídeo, se coloca un tubo colector adaptado al orificio del conducto de Stenon (situado en frente del primer molar superior) y conectado a un recipiente graduado. En reposo la secreción normal varía entre 0,3 y 2,5 ml/15 min y tras estimulación con ácido cítrico, entre 0,5 y 10 ml/15 min.
Glándula submandibular-sublingual. En este caso la cateterización del conducto de Warthon presenta más dificultades técnicas: el orificio del conducto es móvil y contiene un esfínter potente que puede impedir la cateterización. De forma alternativa, se puede recoger el flujo salival mediante la aplicación en el suelo de la boca de un dispositivo adaptado de goma de silicona o mediante la utilización de una pipeta, habiendo bloquea do previamente la salida de las glándulas parótidas. La secreción normal en reposo varía entre 0,02 y 0,20 ml/min y, tras estimulación con ácido cítrico, entre 0,4 y 1,3 ml/min.
Saliva completa o pluriglandular. Recoge el flujo salival procedente de las glándulas salivales mayores y menores. Sin embargo, también contiene en distinto grado células epiteliales de descamación, bacterias, leucocitos y fluido gingival. El paciente debe permanecer senta-
do y realizar una deglución antes del inicio de la recogida del flujo salival según uno de los métodos siguientes:
1. Succión. Mediante una pipeta situada en el suelo de la boca, se succiona de forma continua la saliva depositada, durante el tiempo determinado.
2.Absorción. Utilizando un tapón absorbente, de peso conocido, se determina la diferencia de peso al finalizar la prueba. Tanto con este método como con el anterior existe un cierto grado de estimulación.
3. Salivación. En este caso, el paciente va depositando en un recipiente graduado la saliva que de forma espontánea le llega a la boca. Destaca por su sencillez y tiende a ser el método más utilizado en la actualidad. Se considera normal un volumen total de saliva igual o superior a 1,5 ml en 15 min. En nuestro caso, utilizamos una jeringa a la que se le adapta en la porción inferior un tapón para evitar la pérdida de muestra y en la porción superior para depositar con facilidad la saliva un cono realizado con material plástico (fig. 1). 4. Prueba de saliva global. Se trata de una variante de la prueba de Schirmer ocular pero dirigida a la boca. Consiste en una tira de papel milimetrado (1 cm de ancho por 17 cm de largo, con 1 cm no milimetrado), introducida en una bolsa de polietileno. La prueba se realiza durante 5 minutos, midiendo los milímetros humedecidos.
Fig. 1. Jeringa de 5 ml milimetrada, a la que se ha retirado el émbolo, con tapón en su porción inferior, con adaptación de cono de plástico para facilitar la recogida de saliva en las pruebas de flujo salival.
Estudio del flujo salival estimulado
El flujo salival estimulado nos aporta información acerca de la capacidad de secreción de las glándulas salivales ante diversos estímulos y, por tanto, nos informa de la «reserva glandular», que tiene interés para el diagnóstico, pero sobre todo en el tratamiento de los pacientes con xerostomía, ya que nos indicará qué pacientes son susceptibles de responder a los diversos tipos de estímulos. Los métodos de recogida son los mismos que los utilizados para el flujo salival no estimulado, tanto para la saliva de una glándula como para saliva completa o pluriglandular. Se pueden utilizar distintos tipos de estímulos:
Gustativos. El ácido es el estímulo gustativo más potente, aunque se diluye de forma rápida con la saliva, por lo que se debe de administrar de forma frecuente. En la práctica se suele utilizar zumo de limón (0,1 ml/ácido cítrico), aplicándolo sobre la lengua a intervalos regulares de 60 s, durante 2 a 5 min.
Mécanicos. Se suele utilizar goma de parafina y masticarla de forma regular, durante 2 a 5 minutos. Por la variabilidad personal para la aparición de la saliva estimulada, se suele despreciar la saliva obtenida el primer minuto. En pacientes con prótesis dentales o con escasas piezas dentarias, es difícil de realizar. Se considera un volumen normal de saliva igual o superior a 3,5 ml en 5 min.
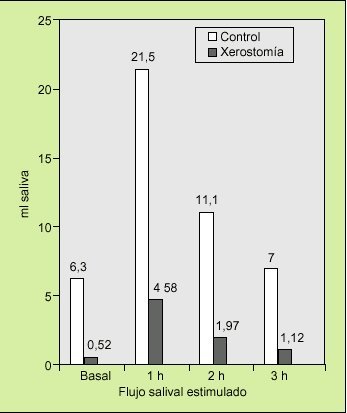
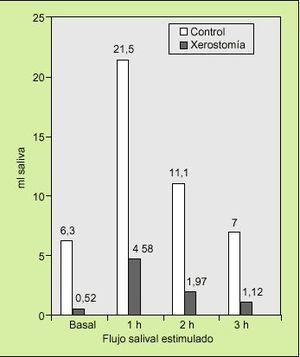
Farmacológicos. Se trata de utilizar fármacos con acción sialogoga conocida. Nuestro grupo aboga por el uso de pilocarpina, con una acción sialogoga potente a partir de la primera hora tras su administración, persistiendo durante 2 o 3 h (fig. 2). Se recoge el flujo basal, se administran 5 mg por vía oral y se repite el flujo salival global por salivación una hora después. Consideramos normal un flujo salival superior a 1,5 ml en 15 min. Dado que en nuestro país sólo disponemos de pilocarpina en forma de colirio, utilizamos siete gotas de colircusi pilocarpina al 2% para administrar el equivalente a 5 mg del fármaco por vía oral. Las ventajas de utilizar pilocarpina para realizar la prueba de flujo salival estimulado son múltiples: a) valora la gravedad de la xerostomía ya que evalúa la reserva funcional de las glándulas salivales; b) indica qué pacientes con xerostomía se beneficiarán del tratamiento con el fármaco; c) puede utilizarse para el control de la respuesta del tratamiento a lo largo del tiempo, y d) puede servir de referencia para el uso de otras sustancias sialogogas.
Fig. 2. Perfil de respuesta a pilocarpina en control y xerostomía.
Gammagrafía salival
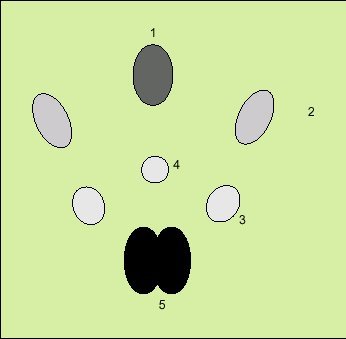
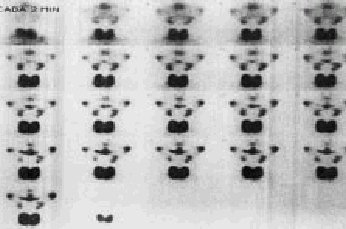
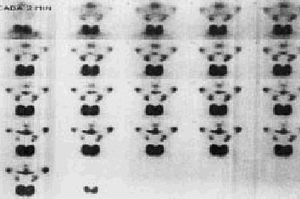
La gammagrafía de glándulas salivales con tecnecio 99m (99mTc) en forma de ion pertecnetato es un procedimiento habitual para el estudio de la función de las glándulas salivales. Las células de los conductos intralobulares de las glándulas salivales tienen la capacidad de concentrar los aniones del tipo 131I y 99mTc, permitiendo la visualización de la glándula. Solamente las glándulas parótida y submandibular son capaces de concentrar el 99mTc pertecnetato de forma suficiente, que permita su visualización. Por tanto, las glándulas sublinguales y glándulas salivales menores no serán visibles con esta técnica. Durante la prueba se obtendrán imágenes «calientes», correspondientes a actividad en las glándulas salivales, glándula tiroides y en las mucosas bucal y nasal (fig. 3).
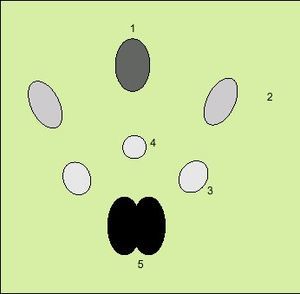
Fig. 3. Identificación de la anatomía en una gammagrafía salival normal, con detalles de captación de: 1) mucosa nasal; 2) glándulas parótidas; 3) glándulas submaxilares; 4) captación correspondiente a mucosa bucal, y 5) glándula tiroides.
Técnica
La gammagrafía de glándulas salivales suele realizarse en ayunas, para evitar la potente estimulación de la masticación. No es necesario suprimir la captación tiroidea con yodo oral, ya que se puede comparar con la captación de las glándulas salivales y nos puede informar de enfermedad propiamente tiroidea, frecuente por otra parte en pacientes con síndrome de Sjögren.
Se administra una dosis intravenosa de 99mTc pertecnetato de 10 mCu. Desde el inicio de la prueba se obtienen imágenes que permiten valorar la vascularización y la capacidad para concentrar el trazador. Posteriormente se obtienen imágenes a los 5, 10, 15, 30, 45 y 60 min postinyección, que evalúan tanto la captacióncomo la eliminación del trazador. Para valorar la fase excretora glandular se suele administrar zumo de limón, cuando se supone que ya se ha acumulado suficiente cantidad en las glándulas salivales, hacia los minutos 30 a 45.
Estudio normal
Se acepta que el estudio normal (fig. 4) se desarrolla en tres fases:
Fig. 4. Gammagrafía salival normal de grado I. Se aprecia dinámica adecuada tanto en la captación como en la excreción.
Fase de aflujo vascular. Revela un flujo bilateral y simétrico a las glándulas salivales.
Fase de concentración. Se caracteriza por un marcado, gradual y simétrico incremento de actividad en las glándulas parotídeas y submandibulares durante los primeros 5-15 minutos.
Fase secretora. Tiene lugar desde los minutos 15 al 30 postinyección. La actividad intraglandular disminuye tanto en la región parotídea como submandibular y el 99mTc pertecnetato es transportado a la saliva, apareciendo y aumentando la actividad en la boca. A los 60 min, la actividad en la boca es mayor que en las glándulas.
Tras el estímulo con limón, habitualmente el vaciamiento de la glándula parótida es mucho más rápido que en las glándulas submandibulares. La dosis absorbida por la glándula parótida durante esta prueba es de 0,06 rad por mCi de 99mTc.
Estudio patológico
Se basa en los estadios descritos por Schall en 1970:
Grado I (normal). Se comprueba rápida captación del trazador por las glándulas salivales en los primeros 10 min, con concentración progresiva y excreción a la ca vidad oral a los 20-30 min. Al final de la prueba la actividad en la boca es mayor que en las glándulas salivales (fig. 4).
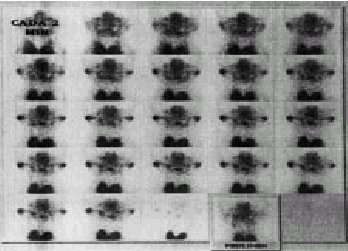
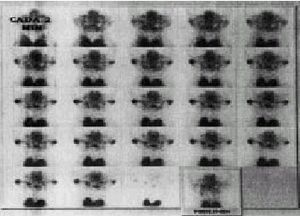
Grado II (leve). La dinámica puede ser normal, pero con disminución en la concentración del trazador, o producirse una captación normal con enlentecimiento en la secuencia de la prueba. Al final, la actividad en boca es inferior al normal e igual que en las glándulas salivales (fig. 5).
Fig. 5. Gammagrafía salival con afección leve o grado II. Se observa una adecuada captación glandular con enlentecimiento de la excreción.
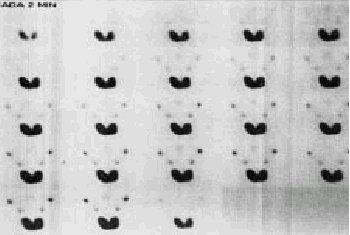
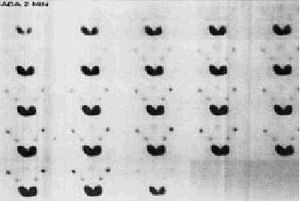
Grado III (moderado). Existe marcado enlentecemiento con disminución tanto de la concentración como de la excreción del trazador. No se observa actividad en boca al final de la prueba (fig. 6).
Fig. 6. Gammagrafía salival con afección moderada o grado III. Existe marcado enlentecemiento tanto de la concentración como de la excreción del trazador. No se observa actividad en boca al final de la prueba.
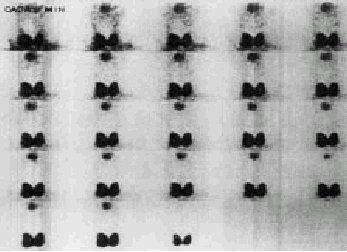
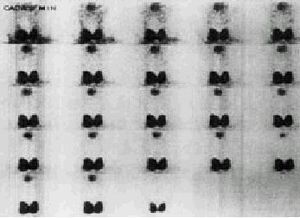
Grado IV (grave). Ausencia de actividad glandular a lo largo de la prueba (fig. 7).
Fig. 7. Gammagrafía con afección o grado IV. No se aprecia actividad glandular a lo largo del estudio.
Indicaciones de la gammagrafía salival
La utilidad de la gammagrafía salival es escasa para la detección y caracterización de masas intra y periglandulares (tabla 5), pues ha sido superada por técnicas de imagen como la ecografía, la tomografía axial computarizada (TAC) o la resonancia magnética (RM). Las indicaciones principales son:
Estudio de pacientes con xerostomía. De interés en pacientes con síndrome de Sjögren, en los que el resultado patológico de esta prueba es uno de los criterios diagnósticos (grados 3 o 4), con un patrón consistente en la disminución tanto de la captación como de la excreción. También podría ser útil en casos en los que, al realizar la prueba de flujo salival, sospechemos que el paciente no colabora o no la ha realizado correctamente.
Dificultades técnicas para la canalización de los conductos glandulares. Esto ocurre hasta en el 20% de los casos en la glándula submandibular.
Anomalías del desarrollo glandular. En casos de agenesia o aplasia glandular, con la ventaja añadida de que es la única técnica que valora todas las glándulas a la vez.
Procesos glandulares obstructivos. Presenta un patrón característico, con captación normal y retraso o incluso ausencia de la eliminación.
Fístulas y lesiones traumáticas. Evitaría el riesgo de la realización de sialografías.
Comprobación poscirugía. Útil en la comprobación de la extirpación total glandular en el manejo terapéutico tumoral.
Ésta es una técnica que presenta una alta sensibilidad, pero con escasa especificidad. No obstante, la ventaja principal de esta técnica es la visualización dinámica (captación, excreción) de la función glandular que junto con las pruebas de flujo salival, en especial el flujo salival estimulado, son de importancia para la evaluación de la reserva funcional de las glándulas salivales.
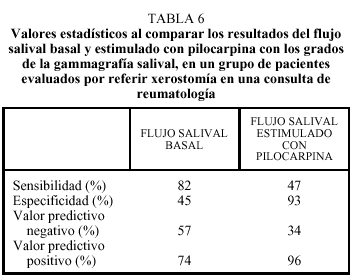
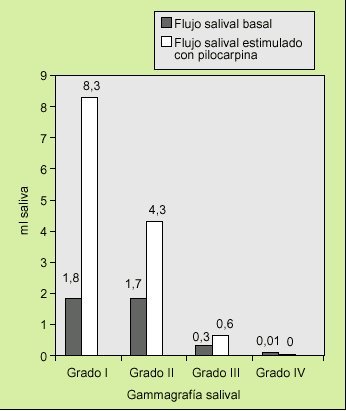
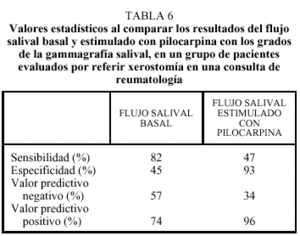
Recientemente, hemos realizado un estudio en pacientes evaluados por referir xerostomía en una consulta de reumatología, y comparamos el resultado de la gammagrafía salival (patrón de referencia funcional) con las pruebas de flujo salival basal y estimulado con pilocarpina (tabla 6):
El resultado normal del flujo salival basal se correlacionó con un grado I (normal) o II (disfunción leve), en la gammagrafía salival. Sin embargo, el flujo salival basal disminuido no permitió discriminar entre un resultado de la gammagrafía salival normal (grado I) o patológico (grados II, III, IV).
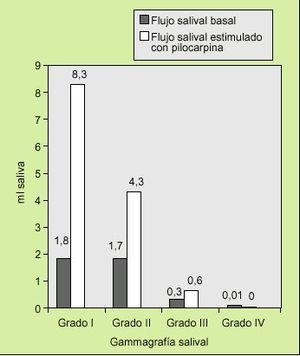
En los pacientes con flujo salival basal disminuido que no respondían al administrar pilocarpina, se correlacionó con grados de afección avanzada (grados III y IV) en la gammagrafía salival (fig. 8).
Fig. 8. Representación de la comparación del flujo salival basal y estimulado con pilocarpina con los grados de la gammagrafía salival en un grupo de pacientes evaluados en una consulta de reumatología por referir xerostomía.
Los resultados de este estudio demuestran que el flujo salival basal, por su sensibilidad, es una herramienta útil y sencilla de realizar en cualquier consulta médica para objetivar la xerostomía en los sujetos que se quejan de boca seca. Sin embargo, sería el flujo salival estimulado con pilocarpina, por su especificidad, el que confirmaría su presencia, correlacionándose con el resultado de la gammagrafía salival, por lo que se podría evitar en muchas ocasiones la realización de la misma.
Biopsia labial
En la actualidad, la biopsia de las glándulas salivales mayores, en especial la parótida, no se contempla para el estudio de pacientes con xerostomía, por la morbilidad asociada especialmente en relación con lesión del nervio facial. Sólo está indicada ante la presencia de patología propiamente local, como masas o tumores.
En el estudio de pacientes con xerostomía, la biopsia de mucosa labial es capaz de diferenciar lo que es la propia involución glandular por la edad de patologías que infiltran las glándulas salivales como el síndrome de Sjögren, sarcoidosis e incluso tumores como el linfoma.
Su rentabilidad diagnóstica depende en gran parte de la adecuada extracción y análisis de la muestra. Se debe obtener de mucosa clínicamente intacta y contener al menos cuatro lóbulos. Se realiza de forma ambulatoria: primero se infiltra la zona con un anestésico local, se realiza una incisión horizontal de 1,5 a 2 cm, en el labio inferior, entre la línea media y la comisura. Aunque es una técnica invasiva, con escasos efectos secundarios, algunos pacientes se quejan de molestias en la zona de la biopsia y hasta alteraciones sensitivas locales. En la actualidad, algunos autores sólo la aconsejan si existen dudas diagnósticas.
Otros métodos
La sialografía, ecografía, TAC y RM de las glándulas salivales son métodos de elección para el estudio de masas glandulares; sin embargo, con escaso resultado en los pacientes con xerostomía.
Sialografía parotídea
Es una técnica radiológica en la que, tras la cateterización del conducto de Stenon y con el uso de contraste hidrosoluble, podemos visualizar el sistema de ductos de la glándula salival. De forma indirecta aporta información sobre el parénquima glandular.
Es de utilidad para el diagnóstico de enfermedad obstructiva de la glándula y de los conductos, pero su valor en los pacientes con xerostomía es escaso. Aunque se ha utilizado para el diagnóstico del síndrome de Sjögren, hoy día su interés ha decaído, hasta el punto de que en muchas series actuales no se contempla su realización, probablemente por la incomodidad para el paciente y para evitar posibles complicaciones.
Ecografía parotídea
Puede ser una buena técnica en la evaluación inicial de pacientes con sospecha de lesiones glandulares, como orientación acerca de la benignidad o no del proceso. En pacientes con xerostomía, el estudio ecográfico puede orientar el diagnóstico. La presencia de un patrón no homogéneo glandular bilateral es concordante con el síndrome de Sjögren, que lo diferencia de otras patologías, como la sarcoidosis que aunque también afecta a las glándulas parótidas se caracteriza por un patrón de tipo nodular. Esta técnica ofrece las ventajas de su reproducibilidad, bajo coste, carácter no invasivo y ausencia de complicaciones, pero con escasa especificidad.
TAC de glándulas salivales
Su utilidad se centra en el estudio de masas glandulares pero no ofrece ventajas para el estudio de pacientes con xerostomía.
Resonancia magnética de glándulas salivales
Aunque se ha descrito el patrón heterogéneo como característico del síndrome de Sjögren, en raras ocasiones será necesaria su realización para la evaluación diagnóstica de pacientes con xerostomía. En todo caso y, como la TAC, tendría su papel ante la aparición o sospecha, en estos pacientes, de degeneración neoplásica de la glándula.
Cristalización salival
Por su sencillez, se ha estudiado el patrón de cristalización en el microscopio óptico de saliva recién emitida desecada. En los sujetos normales, la saliva cristaliza en forma de helecho. Sin embargo, en los pacientes con xerostomía esta apariencia se pierde.
Si tenemos en cuenta la frecuencia de la xerostomía como síntoma, a pesar de disponer de las técnicas expuestas, podemos encontrarnos con dificultades diagnósticas en la práctica clínica. Por un lado, la biopsia o la sialografía son técnicas cruentas con efectos secundarios potenciales, aunque habitualmente leves. Por otra, la gammagrafía salival precisa de un servicio especializado de medicina nuclear, del que no dispone la mayoría de los centros. De todas ellas, el estudio del flujo salival con saliva pluriglandular, como prueba diagnóstica de xerostomía, es de gran interés por su facilidad para su realización y por los datos que aporta.
Actitud ante un paciente con xerostomía
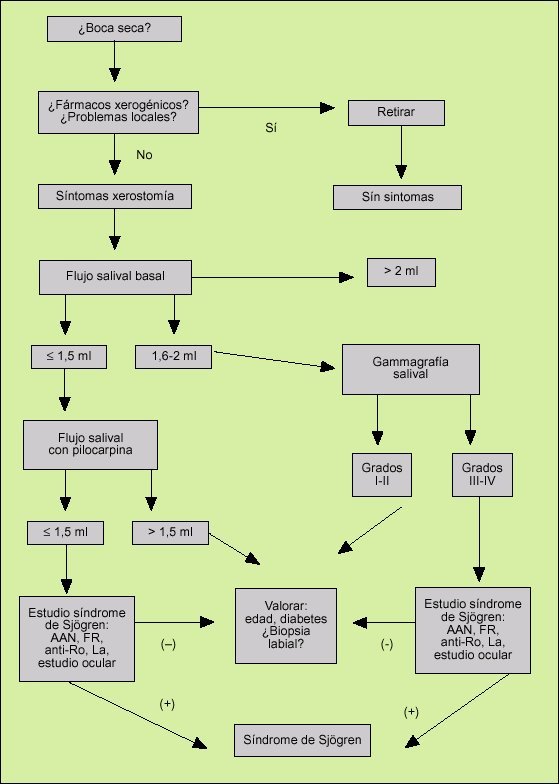
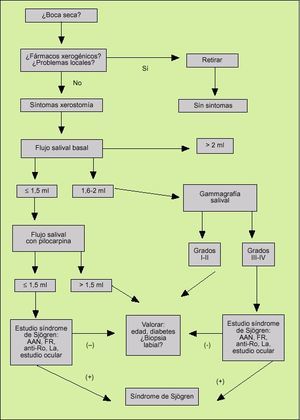
En la actualidad, creemos que con el uso combinado de flujo salival basal, y si éste está disminuido la realización del flujo estimulado con pilocarpina, pueden ser la clave inicial de la evaluación de pacientes con boca seca (fig. 9).
Fig. 9. Esquema de la actitud ante un paciente que consulta por boca seca.
En primer lugar, por su alta frecuencia, se debe valorar si el paciente sigue tratamiento con algún fármaco con acción xerogénica o buscar la presencia de problemas locales que puedan influir en la existencia de xerostomía subjetiva. Si a pesar de subsanar este apartado el sujeto continúa con síntomas, realizaremos un flujo salival basal, con dos situaciones posibles:
Flujo salival basal normal
Si obtenemos un flujo salival basal normal (> 1,5 ml), se debe repetir y, si se comprueba su normalidad y es mayor de 2 ml, en todo caso vigilar al paciente e insistir en la posible toma de fármacos.
Si el paciente se mantiene en un flujo normal, pero en un rango entre 1,6 a 2 ml, se podría solicitar una gammagrafía salival, como prueba objetiva de la función glandular.
Si el resultado de la gammagrafía salival es normal (grado I) o de afección glandular leve (grado II), es menos probable que se trate de un síndrome de Sjögren y se relacione más con edad avanzada del paciente u otra situación distinta del síndrome de Sjögren.
Aunque poco probable, si el grado de la gammagrafía salival es avanzado (III o IV), se deben evaluar otros datos (afección ocular, anticuerpos, biopsia labial, datos clínicos de enfermedad sistémica) para descartar la presencia de síndrome de Sjögren.
Flujo salival basal disminuido
Si obtenemos un flujo salival disminuido (< 1,5 ml), en este caso la posibilidad de un síndrome de Sjögren, sobre todo en pacientes menores de 60 años, es alta. Los pasos a seguir serían: realizar el flujo salival estimulado con pilocarpina, ya que nos informará de la reserva glandular, y además comprobar su efecto terapéutico en el propio paciente:
Si el flujo salival con pilocarpina es patológico (< 1,5 ml), se debe descartar la presencia de un síndrome de Sjögren.
Si el flujo salival con pilocarpina es normal (> 1,5 ml), no descarta la existencia del síndrome de Sjögren, pero se deben tener en cuenta otras circunstancias, como edad del paciente, presencia de diabetes mellitus e incluso la toma de fármacos, sin olvidar la escasa colaboración del paciente a la hora de realizar la prueba.
En este apartado creemos que el paciente, además, precisa de una evaluación clínica completa para el diagnóstico de síndrome de Sjögren, que incluya estudio ocular y de anticuerpos. Sólo ante la negatividad de alguna de estas pruebas y, sobre todo, ante duda diagnóstica creemos que estaría plenamente justificada la realización de la biopsia labial para llegar al diagnóstico que podría incluir otros procesos que pueden provocar xerostomía distintos al síndrome de Sjögren.
Manejo terapéutico
El tratamiento de la xerostomía empieza por el propio paciente, que debe evitar factores de riesgo o agravantes. Sin embargo, el alivio sintomático depende de diversos factores, desde el tipo de enfermedad de base, grado de afección glandular y, en gran medida, de la existencia de reserva glandular. De hecho, si somos capaces de demostrar la presencia de reserva glandular mediante el uso, por ejemplo, de pilocarpina, la consideramos una medida útil para planificar la posibilidad de tratamiento.
Factores locales
Con independencia de la causa de la xerostomía, el paciente debe beber en abundancia para mantener una hidratación adecuada. El uso de humidificadores en su domicilio y lugar de trabajo puede ser de ayuda. Un aspecto que con frecuencia se olvida es valorar la presencia de patología nasofaríngea acompañante, que pueda inducir dormir con boca abierta y por tanto aumentar la sequedad nocturna. El manejo de vaporizadores nasa les con acción hidratante, con suero fisiológico o losde reciente comercialización de agua de mar esterili zada, pueden ayudar en estas circunstancias antes de acostarse.
Enfermedad de base
Si la causa es reversible, como la xerostomía producida por fármacos, será fácil de tratar, si es posible, simplemente cambiando a otro fármaco sin acción xerogénica. Por ejemplo, cambiar amitriptilina, con gran acción xerogénica, por fluoxetina que no la presenta. Sin embargo, el resto de las causas de xerostomía suelen ser enfermedades crónicas en las que sólo cabe un tratamiento sintomático o paliativo.
Prevenir y tratar las complicaciones
Las complicaciones bucales derivadas de la caries, como pérdida de piezas dentarias, son de gran importancia. La higiene bucal y el asesoramiento regular por odontólogos será esencial. El uso de tabletas o agua fluorada en la edad adulta es ineficaz. El aumento de frecuencia de infecciones bucales, en general por Candida albicans, puede provocar lesiones crónicas y ser un problema muy molesto, con sensación constante de ardor o quemazón bucal. El tratamiento se basa en el uso de antifúngicos a dosis adecuadas. Se puede utilizar nistatina en suspensión, pero para aumentar el tiempo de permanencia del fármaco en la boca es muy efectivo utilizar la presentación en óvulos vaginales de nistatina y disolverlos en la boca en 30 min, de una a tres veces al día. Para evitar las frecuentes recurrencias el tratamiento debe ser prolongado. También el fluconazol en dosis única de 400 mg puede ser eficaz. En los pacientes con prótesis dentales no se debe descuidar su limpieza y se deben extraer mientras se disuelve la nistatina en la boca.
Tratamiento sintomático
Es la pieza clave del tratamiento, con relación a dos principios: sustituir y estimular.
Tratamiento sustitutivo
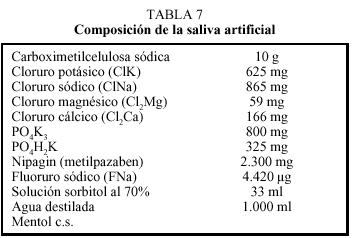
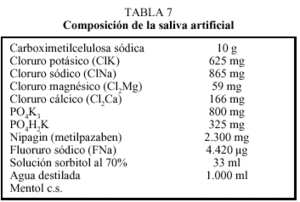
Se basa en el uso de saliva artificial. Hasta su comercialización en nuestro país en 1995 sólo se podía conseguir como formulación magistral (tabla 7). Se presenta como solución acuosa salina, en forma de vaporizador, con distintas concentraciones de flúor y sustancias lubricantes que aumentan su viscosidad, así como conservantes y mucinas. Se incluye mentol para mejorar el sabor. Actúan como lubricantes orales, sin apenas efectos secundarios, pero carecen en su composición tanto de proteínas como de anticuerpos. Se puede aplicar las veces necesarias, de forma abundante por toda la boca y lengua, para a continuación tragar el contenido. Al menos en verano, aconsejamos mantenerla en la nevera, para mejorar la aceptación por el paciente. Bien realizado, se puede obtener adecuada lubrificación al menos durante 30 minutos. En nuestra práctica diaria, observamos que una parte de los pacientes rechazan su uso por notar cierta sensación pastosa y otros la usan esporádicamente, por no ser, por el momento, reembolsado por el Sistema Nacional de Salud.
En los pacientes con xerostomía grave y en los que usan prótesis dental se aconseja utilizar gel lubricante por la noche, que aumenta su duración. Se debe evitar el uso continuo de lubricantes con sabor ácido (limón) pues pueden afectar al esmalte dental. Se han desarrollado distintos reservorios para depositar saliva artificial en dentaduras y paladar artificial, con resultados dispares.
Tratamiento estimulante de la producción salival. Los pacientes que mantengan reserva glandular, podrán beneficiarse del uso de sialogogos. Según el mecanismo de acción se dividen en:
1.Mecánicos. Se basan en el estímulo local de la masticación y también gustativo, con el uso de semillas o huesos de frutas, chicles o caramelos sin azúcar. La utilización continua de estos últimos pueden alterar el sabor de los alimentos y provocar aumento de caries por su contenido en hidratos de carbono.
2. Fármacos sialogogos. Se pueden utilizar en los pacientes que encuentren mejoría, al menos subjetiva. Se deben evitar compuestos con yodo, ya que pueden provocar inflamación de las parótidas. Varios fármacos han sido valorados en estudios controlados:
a) Mucolíticos. En estudios realizados tanto la acetilcisteína como la bromexina no han demostrado que aumenten la secreción salivar de forma objetiva.
b) Anetoletritiona (ANTT). Se desconoce su mecanismo de acción, pero algunos estudios demuestran que puede estimular la producción salival en pacientes con xerostomía posradiación, o en los pacientes que utilizan fármacos psicotropos. Su utilidad en pacientes con síndrome de Sjögren es controvertida. En un estudio realizado por nuestro grupo en pacientes con este síndrome con xerostomía y flujo basal disminuido, la administración de un comprimido de 50 mg (Sonicur®) no provocó aumento objetivo del flujo salival de forma significativa. De la dosis administrada, se absorbe sólo el 30% y, de éste, el 80% se excreta por la orina y el resto se metaboliza en el hígado, excretándose en la bilis como un conjugado sulfato o glucurónido. Se debe evitar su uso en pacientes con cirrosis hepática o ictericia obstructiva. Son infrecuentes los efectos secundarios, de tipo gastrointestinales, como náuseas y dolor abdominal.
c) Pilocarpina. Es un agente parasimpaticomimético con moderada acción betaadrenérgica, que estimula la secreción glandular exocrina. Su acción sialogoga la descubrieron los primeros misioneros, al conocer que indios brasileños masticaban las hojas de un arbusto llamado jaborandi, que producía aumento de la salivación y sudación profusa. Posteriormente se utilizó como antitérmico, por su efecto diaforético. Al alcaloide que se extrajo del jaborandi se le denominó pilocarpina. Diversos estudios apoyan su uso en el tratamiento de la xerostomía de diferentes etiologías; radioterapia cervical, antidepresivos, y en los últimos años en el síndrome de Sjögren. Aunque con variabilidad individual en la respuesta, la dosis habitual es de 5 mg, de tres a cuatro veces al día. El efecto aparece durante la primera hora, tras su administración oral y se mantiene durante alrededor de 3 horas. Los efectos secundarios relacionados con su acción colinérgica pueden aparecer en el 10% de los pacientes, siempre durante la primera hora tras su administración, y son del tipo sudación, escalofríos o náuseas, que desaparecen al disminuir la dosis. Se aconseja utilizar atropina subcutánea ante una complicación o efecto secundario grave. Debe evitarse en pacientes asmáticos y con
enfermedades cardíacas. Una de las ventajas de realizar la prueba de flujo salival estimulado con pilocarpina es comprobar si el paciente sufre algún tipo de efecto secundario y por tanto poder ajustar la dosis a seguir.
Bibliografía recomendada
Carmona Ortells L, Laffón Roca A. Terapia local del síndrome de Sjögren. Una revisión práctica. Rev Esp Reumatol 1994; 21: 259-262.
Coll J, Porta M, Rubiés-Prat J, Gutiérrez-Cebollada J, Tomás S. Sjögren's: a stepwise approach to the use of diagnostic tests. Ann Rheum Dis 1992; 51: 607-610.
Dawes C. Physiological factors affecting salivary flow rate, oral sugar clearance, and the sensation of dry mouth in man. J Dent Res 1987; 66: 648-653.
Fox PC, Atkinson JC, Macynski AA, Wolf A, Kung AS, Valdez IH et al. Pilocarpine treatment of salivary gland hypofunction and dry mouth (xerostomia). Arch Intern Med 1991; 151: 1149-1152.
Fox PC, Busch KA, Baum BJ. Subjective reports of xerostomia and objective measures of salivary gland performance. JADA 1987; 115: 581-584.
García-Carrasco M, Cervera R, Rosas J, Ramos-Casals M, Morlà RM, Cervera R et al. Primary Sjögren's syndrome in the elderly: Clinical and immunological characteristics. Lupus 1998; 8: 20-23.
García-Carrasco M, Ramos-Casals M, Cervera R. Síndrome de Sjögren. En: Rojas-Rodríguez J, García-Carrasco M, Cervera R, Font J, editores. Enfermedades autoinmunes sistémicas y reumáticas. Barcelona: Ediciones Doyma, 1997.
Ramos-Casals M, Cervera R, García-Carrasco M, Miret C, Muñoz FJ, Espinosa G et al. Síndrome de Sjögren primario: características clínicas e inmunológicas en una serie de 80 pacientes. Med Clin (Barc) 1997; 108: 652-657.
Rosas J, Ena J, Capdevila L, Bou S, Vilar A, Lozano A et al. Usefulness of pilocarpine in patients with primary Sjögren Syndrome. Arthritis Rheum 1995; 38 (Supl): S337.
Sreebny LM, Valdini A. Xerostomia. Part I: relationship to other oral symptoms and salivary gland hypofunction. Oral Surg Oral Med Oral Pathol 1988; 66: 451-458.
VivinoVivino FB, Al-Hashimi I, Khan Z, LeVeque FG, Salisbary III PI, Tran-Johnson TK et al. Pilocarpine tablets for the treatment of dry mouth and dry eye symptoms in patients with Sjögren's syndrome. Arch Intern Med 1999; 159: 174-181.
Workshop on diagnostic criteria for Sjögren's syndrome: I. Questionnaires for dry eye and dry mouth. II. Manual of methods and procedures. Clin Exp Rheumatol 1989; 7: 212-219.
.