Hablamos de artritis aguda cuando una articulación presenta dolor y signos inflamatorios de instauración rápida y de gran intensidad, exigiendo la presencia de sinovitis. En articulaciones profundas (hombro y cadera), el diagnóstico clínico es más difícil, se debe sospechar por la intensidad y rápida instauración del dolor, con limitación de movimientos articulares y por la positividad de los signos biológicos de inflamación. Se dice que un enfermo padece una poliartritis (tablas 1-3) cuando tiene afectadas cinco o más articulaciones periféricas. Lo primero que debemos establecer es si se trata de una verdadera poliartritis o el cuadro de dolores politópicos se debe a otras causas (tendinitis, miositis, neuropatías, enfermedades óseas, fibromialgia). Las principales causas de poliartritis son las enfermedades inflamatorias difusas del tejido conectivo, las artritis reactivas, las artritis cristalinas, las artritis infecciosas y algunas afecciones no reumáticas como anemia drepanocítica, leucemias, hipotiroidismo, hemocromatosis o eritema nudoso.
El diagnóstico temprano de la artritis es una tarea difícil pero ineludible del médico de atención primaria, pues en muchas ocasiones puede ser la primera manifestación de una enfermedad trascendente susceptible de tratamiento curativo si se diagnostica de forma temprana, como es el caso de las artritis infecciosas. El diagnóstico diferencial de una poliartritis es amplio, y su estudio se basa en una anamnesis y exploración exhaustivas, unas técnicas de laboratorio y la radiología convencional, aunque en muchos casos habrá que esperar la evolución del cuadro clínico antes de establecer un diagnóstico definitivo.
Diagnóstico
Historia clínica
Es indispensable la realización de una anamnesis cuidadosa y objetiva (tabla 4) que constituya la base para las exploraciones posteriores. El síntoma principal que refieren los pacientes es el dolor y en éste debemos centrar nuestro interrogatorio. El inicio brusco del dolor es más frecuente en artritis sépticas y por microcristales. Las conectivopatías presentan un dolor más gradual.
Un dolor que empeore con el movimiento o que presente una rigidez de pocos minutos tras el reposo con una debilidad localizada no grave nos orienta hacia una etiología mecánica. Por el contrario, si el dolor es principalmente de reposo, con una rigidez matinal de horas de duración asociada a debilidad pronunciada, orientaremos el diagnóstico hacia una etiología inflamatoria.
Patrón de distribución articular
Constituye también un pilar básico para el diagnóstico. La artritis reumatoide (AR) se presenta, en general, como una poliartritis de pequeñas articulaciones de manos y pies, aunque puede afectar a otras muchas. La poliartritis sigue una distribución típica bilateral y simétrica, es erosiva y cuando se cronifica, las deformaciones articulares son prácticamente constantes. Por el contrario, las espondiloartropatías (espondilitis anquilosante [EA], artritis reactivas, artropatía asociada a enfermedad inflamatoria intestinal [EII], artropatía psoriásica) suelen demostrar una distribución asimétrica, con predominio en las articulaciones de extremidades inferiores.
La artritis migratoria es más característica de la fiebre reumática, artritis gonocócica, algunos casos de artritis vírica y del lupus eritematoso sistémico (LES).
El antecedente de dolor en la región lumbar baja o glútea, que se acentúa por la noche y mejora con el ejercicio, es indicativo de EA primaria o asociada.
Síntomas sistémicos. Los síntomas que acompañen a la poliartritis son datos importantes que debemos hacer constar en la historia clínica. El diagnóstico diferencial de poliartritis y fiebre (tabla 5) incluiría la artritis séptica, la artritis reactiva o postinfecciosa, la AR y la enfermedad de Still, la vasculitis, el LES, las artropatías microcristalinas y otras, como la fiebre mediterránea familiar, la sarcoidosis, el cáncer o las enfermedades mucocutáneas. Un cuadro general consistente en astenia, malestar, fiebre, anorexia y adelgazamiento, y puede constituir una manifestación inicial de un brote lúpico.
Hábitos sexuales. La historia sobre los hábitos sexuales del paciente es también importante. La artritis gonocócica, la sífilis, las artritis reactivas (asociadas al virus de la hepatitis B o al virus de la inmunodeficiencia humana) o el síndrome de Reiter son más frecuentes en pacientes con contactos homosexuales.
Diarrea. El antecedente de diarreas crónicas sugiere el diagnóstico de artropatía asociada a EII, enfermedad de Whipple, colitis colágena o artritis por bypass intestinal. La artritis que se produce en las 1-4 semanas posteriores a una disentería hace muy probable el diagnóstico de artritis reactiva.
Afección ocular. Puede acompañar a numerosas enfermedades reumáticas inflamatorias tanto en su inicio como a lo largo de su evolución. La uveítis es la manifestación extraarticular más frecuente de la EA, y se presenta como crisis típicamente unilateral, con dolor, fotofobia y lagrimeo, con tendencia a la recidiva. Se correlaciona con la artritis periférica no guardando relación con el curso de la EA. Otras enfermedades que pueden cursar con uveítis son la artropatía psoriásica, la EII, la enfermedad de Behçet, la artritis crónica juvenil (ACJ) en su variante oligoarticular y la sarcoidosis. La queratoconjuntivitis seca orienta hacia el síndrome de Sjögren, la AR o el LES; la proptosis del globo ocular es característica del síndrome de Wegener y una visión borrosa acompañaría a las vasculitis (arteritis de la temporal o el síndrome de Takayasu).
Afección cardíaca. Es frecuente en la fiebre reumática, en la EA a modo de insuficiencia valvular aórtica o bloqueos y en el síndrome de Reiter; de forma subclínica en muchos pacientes con AR o LES encontraremos como clínica más frecuente la pericarditis. Una manifestación cardíaca peculiar es la que puede acompañar a la enfermedad de Kawasaki o síndrome mucocutáneo ganglionar. Esta enfermedad sistémica es una vasculitis necrosante difusa que afecta de forma casi constante a arterias coronarias con el consiguiente riesgo de aneurismas y muerte súbita.
Afección cutánea. Puede constituir un dato fundamental en el diagnóstico diferencial de la poliartritis. La existencia de psoriasis cutánea permitirá establecer el diagnóstico de artropatía psoriásica sin la realización de más pruebas complementarias. El eritema nudoso, un tipo de paniculitis septal sin vasculitis, puede estar asociado a infecciones (estreptococo, Salmonella enteritidis, Yersinia, Mycoplasma, tuberculosis o gonococo), fármacos (penicilinas, sulfonamidas, anticonceptivos orales, sales de oro, aspirina), sarcoidosis, linfomas, enfermedad de Behçet o EII. Las manifestaciones cutáneas constituyen criterio diagnóstico del LES, esclerodermia (ES), dermatomiositis (DM) y de la enfermedad mixta del tejido conectivo (EMTC). El antecedente reciente de una picadura de garrapata con desarrollo posterior de un eritema crónico migratorio es muy indicativo de enfermedad de Lyme.
Debemos investigar la presencia de otros antecedentes patológicos de interés en todo paciente con poliartritis. Las hepatopatías, el sida, las neoplasias y otras enfermedades que cursen con inmunosupresión deben considerar la posibilidad de artritis infecciosa. La diabetes mellitus se ha asociado a una forma de afección articular que provoca contracturas en flexión sin dolor y con limitación de la movilidad articular. El lupus inducido por fármacos ocurre rara vez excepto con procainamida e hidralazina. El consumo de algunos fármacos como diuréticos o piracinamida puede provocar hiperuricemia y consiguientemente poliartritis gotosa.
Tras una anamnesis dirigida seremos capaces de establecer unos síntomas guía de conectivopatías (nódulos subcutáneos, síndrome de Raynaud, fotosensibilidad, alopecia, aftosis oral y genital, xerostomía y xeroftalmia, dolor o inflamación de orejas y nariz, disfagia, disfonía, erupción cutánea) o de espondiloartropatía (dolor inflamatorio de raquis, talalgia, psoriasis, ritmo intestinal, uretritis, cervicitis, uveítis).
Exploración física
Muchas de las manifestaciones sistémicas pueden ser referidas por el propio paciente durante el interrogatorio, pero en otras ocasiones deben buscarse de forma sistemática por el clínico. Dada la gran cantidad de órganos y sistemas que se pueden afectar en muchas de estas enfermedades, la exploración debe ser lo más precisa posible.
Piel y mucosas
Merece especial interés la exploración exhaustiva de piel y mucosas. La palidez es el signo clínico más frecuente de la anemia, y puede acompañar a muchas enfermedades articulares inflamatorias o representar una complicación del tratamiento empleado. Por otro lado, la anemia es la manifestación extraarticular más frecuente de la AR. La presencia de intensa palidez, astenia y mal estado general hace sospechar una artritis paraneoplásica.
La enfermedad de la piel más decisiva para el diagnóstico es la psoriasis. La artropatía psoriásica es fácil de diagnosticar cuando existen lesiones cutáneas. Todavía en su ausencia debemos pensar en ella si hay antecedentes familiares de psoriasis cutánea o articular. Siempre es necesario explorar las zonas ocultas de psoriasis como el cuero cabelludo, las áreas retroauriculares, las axilas, el ombligo, los genitales externos y el peroné. En las palmas y las plantas pueden existir lesiones hiperqueratósicas en relación con una psoriasis o una queratodermia blenorrágica indistinguible anatomopatológicamente de lesiones psoriásicas caracterizada por vesículas con hiperqueratosis que antes de desaparecer dejan costra, asociadas al síndrome de Reiter. Las erosiones superficiales e indoloras en el glande o balanitis circinada, pueden pasar inadvertidas si no se realiza una inspección del glande, y son características también del síndrome de Reiter.
En la forma aguda del LES es característico el exantema eritematoso sobre la eminencia malar, en alas de mariposa o en vespertilio, que aparecen generalmente tras una exposición solar y en las exacervaciones de la enfermedad; las formas subagudas se caracterizan por extensas lesiones cutáneas fotosensibles y recidivantes que abarcan las extremidades, el tórax y la espalda; en la forma discoide crónica predominan las placas eritematosas elevadas y escamosas en folículos pilosos que dejan cicatriz y alopecia cicatricial.
La manifestación cutánea más característica de la DM es una erupción eritematosa y oscura en la cara, el cuello, el tórax y las extremidades; en el párpado superior puede adoptar una coloración violácea patognomónica, denominada eritema en heliotropo. Las pápulas de Gottron son placas eritematoescamosas en superficies de extensión de extremidades localizadas en el dorso de los dedos, formando también criterio diagnóstico de la DM.
En la ACJ de inicio sistémico, el exantema cutáneo se asocia con fiebre, y es una erupción maculopapulosa, no pruriginosa, de predominio en el tronco y las extremidades.
Para el diagnóstico de síndrome de Behçet es necesaria la presencia de ulceración oral recurrente más dos de los siguientes criterios: ulceración genital, lesiones oculares, lesiones cutáneas y/o prueba de patergia positiva.
Otra manifestación cutánea ya descrita es el eritema nudoso. Este tipo especial de paniculitis se asocia con infecciones, toma de fármacos, sarcoidosis, cáncer y otras enfermedades como el síndrome de Behçet o la EII.
Existen otras enfermedades en que la artritis es una manifestación secundaria que aparece en el curso de una afección de la piel muy relevante; es el caso de la paniculitis lobular, el acné, el síndrome neutrofílico febril agudo o síndrome de Sweet, la pustulosis palmoplantar, el pioderma gangrenoso, el liquen mixedematoso y el eritema elevatum diutinum.
Las lesiones vesiculopustulosas acompañadas de tenosinovitis y artritis migratoria, son frecuentes en la enfermedad gonocócica diseminada. La tenosinovitis acompaña con frecuencia a la AR, a la artropatía psoriásica, a las artritis reactivas, a la artritis de la EII, a la esclerosis sistémica, a la gota o diversas infecciones. La aparición de una reactividad inespecífica inflamatoria de la piel a modo de pústulas tras un arañazo o pinchazo, es muy indicativa del síndrome de Behçet.
Las vasculitis sistémicas (panarteritis nudosa, granulomatosis de Wegener, angeítis granulomatosa alérgica de Churg-Strauss) cursan con distintas manifestaciones clínicas, dependiendo de los órganos afectados. Acompañando a la clínica musculosquelética es frecuente observar en piel púrpura palpable, nódulos y livedo reticularis.
El fenómeno de Raynaud, manifestado por vasoconstricción episódica de arteriolas y arterias de pequeño calibre de los dedos y a veces en punta de la nariz y pabellones auriculares, es característico de la ES y puede darse también en el LES, la AR y el EMTC.
La exploración sistemática de los dedos y uñas aportará datos de osteoartropatía hipertrófica, psoriasis, dactilitis o nódulos de Osler, orientándonos hacia fenómenos paraneoplásicos, enfermedad de Reiter o endocarditis.
Los nódulos cutáneos o reumatoideos en el caso de la AR se localizan en estructuras periarticulares, superficies extensoras y áreas sometidas a presión mecánica, aunque pueden aparecer en cualquier lugar (pleura, meninges). No son totalmente específicos de la AR ya que nódulos de estructura similar aparecen en el granuloma anular, algunos casos de fiebre reumática, reumatismo palindrómico y lupus. Los tofos o acumulaciones de cristales de urato monosódico pueden ser un hallazgo exploratorio de la artropatía gotosa.
Exploración articular. Es indispensable para el diagnóstico diferencial y decisiva para confirmar datos de la anamnesis. La afección de la columna cervical es frecuente en algunas formas de espondiloartropatía, en la AR y en la polimialgia reumática (PMR). La pérdida inicial de la movilidad asociada a dolor de la columna lumbar, junto con la presencia de oligopoliartritis asimétrica de caderas y hombros, es indicativa de EA. El dolor de la articulación temporomandibular es muy típico de la AR, y puede aparecer también en otras enfermedades como en la arteritis de la temporal. El dolor inflamatorio de cinturas escapular y pelviana así como de la región cervical sugiere el diagnóstico de PMR o AR en pacientes de edad avanzada. La afección de las articulaciones esternoclaviculares es más frecuente en pacientes con AR, EA o PMR.
En la AR encontramos una sinovitis simétrica de pequeñas y grandes articulaciones, de predominio en miembros superiores, que respeta generalmente las articulaciones interfalángicas distales. La afección de estas últimas es característica de una de las formas de artropatía psoriásica.
En las artropatías seronegativas (EA, síndrome de Reiter, artropatía psoriásica, espondiloartropatías enteropáticas) la exploración revelará una artritis periférica por lo general asimétrica, de predominio en extremidades inferiores y cierto componente de entensitis.
Con la evolución de determinadas enfermedades las artritis pueden dar lugar a fibrosis y anquilosis óseas o a contracturas de partes blandas originando deformidades fijas en la AR (desviación cubital de la muñeca, deformidad en ojal del pulgar, dedos en cuello de cisne), o deformidades reductibles en casos de LES (artropatía de Jaccoud).
Numerosas enfermedades no reumáticas pueden presentarse o evolucionar en forma de poliartritis. De las enfermedades endocrinas, en el hipotiroidismo y en la acromegalia es frecuente el síndrome del túnel carpiano. En las hiperlipoproteinemias el hallazgo clave son la demostración de xantomas y xantelasmas. En la hemocromatosis, la diabetes mellitus y la cirrosis hep&aac ute;tica encontraremos hiperpigmentación cutánea.
Pruebas complementarias
Una vez completadas la anamnesis y la exploración física, se procederá a la realización de los estudios de laboratorio oportunos. Éstos deben solicitarse basándose en los datos obtenidos previamente y nunca deben generalizarse ante cualquier sintomatología articular.
Reactantes de fase aguda
Tras un estímulo lesivo el organismo reacciona con una «respuesta de fase aguda» que incluye fiebre, aumento de granulocitos y plaquetas en sangre, aumento de la síntesis de ciertas hormonas y aumento de los valores plasmáticos de una serie de proteínas. Los reactantes de fase aguda son útiles para el seguimiento de enfermedades reumáticas; sin embargo, rara vez tienen valor diagnóstico. En la AR son buen índice de actividad, especialmente la proteína C reactiva (PCR). En la EA no reflejan bien la actividad y en el LES tiene más valor la velocidad de sedimentación globular (VSG) ya que, aunque la PCR puede estar elevada, si aumenta mucho hay que pensar en una infección.
Hemograma
En casos de leucopenia (neutropenia), esplenomegalia y AR de larga evolución, sospecharemos síndrome de Felty. La leucopenia (linfopenia) y la trombocitopenia, plantean el diagnóstico de LES o toxicidad medular por fármacos. Una anemia hemolítica microangiopática en el seno de una esclerosis sistémica nos orienta hacia una afección renal. En el síndrome de Churg-Strauss la eosinofilia suele ser muy relevante. Aunque la panarteritis nudosa puede cursar con eosinofilia, si ésta es importante y/o aparecen granulomas en la biopsia sospecharemos granulomatosis alérgica. La ausencia de eosinofilia en el hemograma es característica de la granulomatosis de Wegener. La trombocitosis aunque aparece en la mayoría de poliartritis, si existe clínica compatible podemos dirigir nuestra sospecha diagnóstica hacia una arteritis de la temporal, una PMR o una enfermedad de Kawasaki.
Análisis bioquímicos
Generalmente son de poca utilidad para el diagnóstico diferencial. Una elevación de los parámetros hepáticos (gamma GT, fosfatasa alcalina) puede producirse en la AR, el LES, la PMR y la arteritis de la temporal. Una elevación importante de las pruebas de función hepática será más indicativo de hepatitis viral o toxicidad farmacológica. La hiperuricemia aparece en el 95-98% de la gota aguda y en todos los casos de gota tofácea crónica no tratada. En la enfermedad de Still del adulto es frecuente el aumento de la ferritina. Aunque el deterioro de la función renal puede asociarse a manifestaciones extraarticulares de alguna enfermedad reumática, nos obliga a extremar las precauciones a la hora de administrar los tratamientos, bien sea antiinflamatorios no esteroides (AINE) o los fármacos antirreumáticos de acción lenta (FARAL).
Estudio inmunológico
Puede ser de inestimable ayuda. Nos encontramos cifras elevadas de factor reumatoide (FR) en la AR y en el síndrome de Sjögren. Otras conectivopatías que pueden cursar con FR positivo son el LES, ES, DM y en el 5% de personas sanas. Un resultado negativo orienta hacia EA, artropatía psoriásica, enfermedad de Reiter, artritis reactivas, fiebre reumática y artropatías enteropáticas.
Las espondiloartropatías se asocian al HLA-B27; su detección tiene valor orientativo a favor del diagnóstico, pero su ausencia no lo descarta.
Los anticuerpos antinucleares (AAN) son positivos en casi todos los casos de LES. Existen diversos tipos de AAN (tabla 6) según el componente nuclear al cual van dirigidos; su determinación tiene un valor diagnóstico más específico. El anti-Sm es el más específico de LES, aunque sólo aparece en el 10-30% de los casos. Los anti-ADN nativo y los anti-P (antirribosomas) son también muy específicos de LES, incluso tanto como los anti-Sm. Existen otras correlaciones entre AAN y diversas enfermedades reumatológicas que podemos destacar. Así, los anticuerpos antihistona se asocian con el lupus inducido por fármacos, LES y AR; los anti-RNP con la EMTC; los anti-Ro/SS-A y los anti-La/SS-B son propios del síndrome de Sjögren y en un pequeño porcentaje de LES. Otro anticuerpo casi específico de la esclerosis sistémica es el anti-Scl-70 (antitopoisomerasa I). También se puede detectar anticuerpos contra componentes citoplasmáticos, como el anti-Jo I, propio de la polimiositis (PM) con afección pulmonar intersticial. Entre un 10-40% de personas sanas mayores de 65 años pueden presentar AAN positivos.
En la AR juvenil aparecen AAN en la forma poliarticular y oligoarticular asociada a uveítis crónica.
Otras variantes inmunológicas que pueden orientar nuestra sospecha diagnóstica son los anticuerpos contra constituyentes enzimáticos del citoplasma de los neutrófilos (ANCA). Dependiendo de la inmunofluorescencia tenemos dos tipos de patrones: el patrón citoplasmático (C-ANCA) es específico de la granulomatosis de Wegener; el patrón perinuclear (P-ANCA) aparece en porcentajes variables de pacientes con PAN, poliangeítis microscópica, síndrome de Churg-Strauss y síndrome de Good-Pasture. Hay que destacar que el título absoluto de los valores de los ANCA no guarda relación con la actividad de la enfermedad.
Serologías
En casos de sospecha de artritis reactiva será de utilidad la determinación de pruebas serológicas. El hallazgo del germen responsable en el lugar donde se ha producido la infección inicial o de sus anticuerpos en el suero son datos de valor decisivo. No se encuentra ningún germen en sangre ni en el medio articular.
Estudio del líquido sinovial
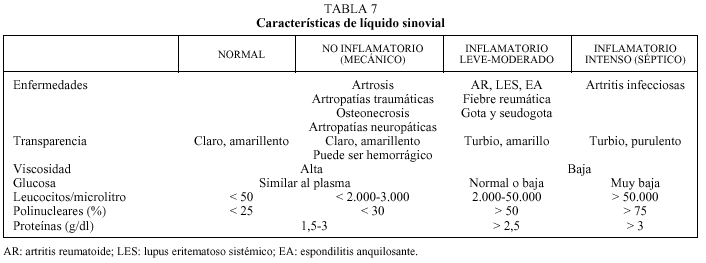
Si el líquido articular (LA) es accesible hay que hacer un recuento de células, cristales y gérmenes. El estudio del LA es la prueba diagnóstica más rentable en el estudio de las enfermedades reumatológicas y la primera prueba a realizar ante una monoartritis aguda.
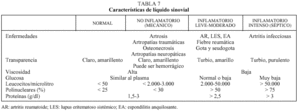
Según las características del líquido sinovial lo clasificaremos en normal, mecánico, inflamatorio o séptico (tabla 7).
Técnicas de imagen
Radiología convencional
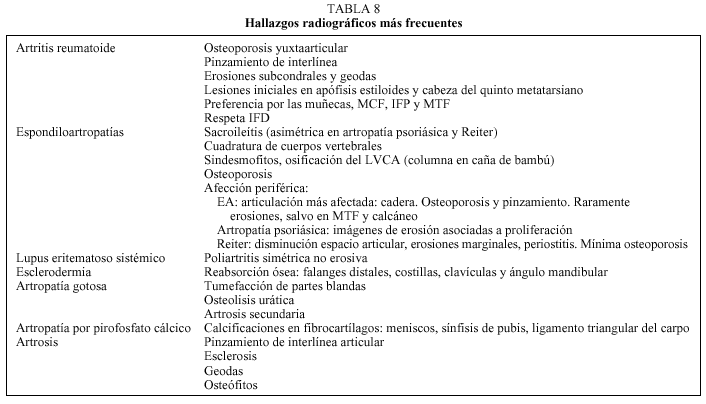
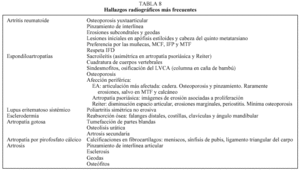
Es de poco valor en fases iniciales de procesos inflamatorios (tumefacción de tejidos blandos y desmineralización periarticular). En fases más avanzadas pueden aparecer calcificaciones, estrechamiento del espacio articular, erosiones, anquilosis ósea o quistes subcondrales. Podemos citar como excepciones a las artritis infecciosas (donde pueden observarse imágenes radiológicas a los pocos días de su inicio), a la condrocalcinosis (calcificaciones del fibrocartílago de las rodillas, la sínfisis del pubis, el ligamento triangular del carpo, discos intervertebrales, acetábulo y rodete glenoideo) y a la EA donde la sacroilitis radiológica es temprana. En la tabla 8 se exponen los hallazgos radiológicos más característicos de algunas poliartritis.
Es necesario practicar un estudio radiológico comparativo de las articulaciones simétricas con el fin de no cometer errores en su valoración.
Aunque en la práctica clínica diaria el empleo de otras técnicas de imagen pueden ofrecer valiosa información, muchas de ellas son de difícil acceso desde atención primaria. Aun así, a modo de repaso describimos brevemente algunas de sus utilidades.
Ecografía
Se emplea en la detección de partes blandas, siendo de elección en quistes sinoviales, derrames de cadera y desgarros músculo-ligamentosos.
Tomografía axial computarizada y resonancia magnética nuclear
La tomografía axial computarizada (TAC) ayuda en la valoración del esqueleto axial. La resonancia magnética nuclear (RMN), debido a su elevado coste y tiempo de exploración, se reserva cuando otras técnicas no aporten información, en especial para el diagnóstico de lesiones medulares, de partes blandas e intraarticulares.
Gammagrafía ósea
Valora el estado metabólico del hueso, inflamación y/o infección en el sistema musculosquelético y estudio de metástasis óseas.
Densitometría ósea
Es útil en la determinación cuantitativa de la masa ósea. La artroscopia está indicada en patología meniscal, ratones intraarticulares y en la biopsia sinovial (son patognomónicos el hallazgo de los granulomas de tuberculosis y sarcoidosis y los cristales de ácido úrico y de pirofosfato).
Capilaroscopia
La principal aplicación de la capilaroscopia sería el estudio de pacientes con fenómeno de Raynaud.
Tratamiento
Aunque el tratamiento deberá de individualizarse en función de las manifestaciones articulares y extraarticulares de cada enfermedad reumatológica, comentaremos a grandes rasgos los fármacos a emplear.
Medidas generales
El tratamiento inicial en los casos de poliartritis será la aplicación de las medidas generales: alternar el reposo, general o de articulaciones específicas (disminuye la intensidad de la artritis), con el ejercicio (evita la rigidez, previene deformaciones, etc.), aplicar calor (muy útil los baños de parafina en las artritis de manos) o frío (utilizado sobre todo en problemas agudos muy inflamatorios), hidroterapia, férulas u ortesis.
Antiinflamatorios no esteroides
Dentro del tratamiento médico el primer escalón a utilizar son los AINE. Por su efecto terapéutico rápido se emplean para el control analgésico y antiinflamatorio en procesos dolorosos y febriles y para evitar espasmos de la fibra muscular lisa. En la EA, aunque no existe tratamiento definitivo, se realizan programas de ejercicios diseñados a conservar la movilidad requiriendo la mayoría de los pacientes el uso de antiinflamatorios como tratamiento sintomático.
Corticoides
El inicio de acción es más lento que los AINE, son eficaces para tratar las manifestaciones inflamatorias de muchas poliartritis. Pueden presentar una serie de efectos secundarios importantes; por tanto, antes de iniciar un tratamiento con este fármaco se debe estar seguro de que la indicación es adecuada, que la enfermedad no puede ser controlada con otros fármacos, que no existen contraindicaciones y que la relación riesgo/beneficio es correcta.
Fármacos antirreumáticos de acción lenta
En las enfermedades inflamatorias del tejido conectivo, cuando el diagnóstico se ha establecido y la aplicación correcta del plan básico y la administración de antiinflamatorios no proporciona un control de los síntomas, estarán indicados los tratamientos de fondo con los llamados fármacos antirreumáticos de acción lenta (FARAL). Los FARAL son capaces de controlar las manifestaciones clínicas y la progresión del daño articular. Se caracterizan por su latencia terapéutica de 4 a 6 meses (salvo el metotrexato que actúa en 3 o 4 semanas) y su administración debe acompañarse de un control riguroso de los posibles efectos secundarios, ya que todos pueden producir alteraciones mucocutáneas, hematológicas y gastrointestinales. Las indicaciones más características de los FARAL serían: los antipalúdicos (cloroquina, hidroxicloroquina) en cuadros cutáneos y articulares del LES u otras colagenosis; en la esclerodermia es útil la D-penicilamina y en las espondiloatropatías inflamatorias la sulfasalazina; el metotrexato se considera hoy en día el FARAL de primera elección en la AR, salvo que exista alguna contraindicación para su uso o que la enfermedad sea muy moderada, y también se ha demostrado eficaz en la artropatía psoriásica, la ACJ, artritis reactivas, LES, miopatías inflamatorias, enfermedad de Crohn y enfermedad de Still del adulto. Las sales de oro (auranofina, aurotiomalato sódico) fueron muy utilizadas en la AR y otros procesos, aunque actualmente se reservan para pacientes que no toleren otros fármacos, como el metotrexato.
Inmunosupresores
Actúan como citotóxicos inespecíficos del sistema inmune. En general, son usados cuando fallan otras posibilidades terapéuticas o existen manifestaciones extraarticulares graves. Los más usados son los alquilantes (clorambucilo, ciclofosfamida) en la AR, LES, DM/PM, síndrome de Sjögren y vasculitis; los análogos de purinas (azatioprina) en la AR, artropatía psoriásica, síndrome Behçet, LES, vasculitis, PM/DM y la ciclosporina A en las uveítis refractarias al tratamiento con corticoides, incluida la del síndrome de Behçet y en las DM, sobre todo infantiles. La leflunomida (nuevo fármaco derivado del isoxazol) ha demostrado ser eficaz en el tratamiento de la AR y la artropatía psoriásica. Existen ensayos en fase inicial en el tratamiento del LES y las vasculitis necrosantes.
Terapias biológicas (etanercept o infliximab)
Se obtienen resultados espectaculares en la AR y las espondiloartropatías, aunque su uso está limitado a enfermedades agresivas o resistentes a otros tratamientos.
Otros tratamientos
La colchicina en la artritis gotosa, el reumatismo palindrómico, el síndrome de Behçet y en la fiebre mediterránea familiar, y la terapia intraarticular (corticoides) indicada en oligomonoartritis no infecciosas que no responden a tratamientos convencionales, bursitis y tendinitis.
Diagnóstico diferencial
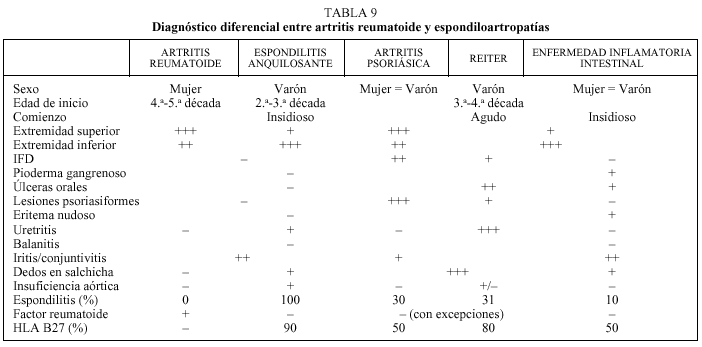
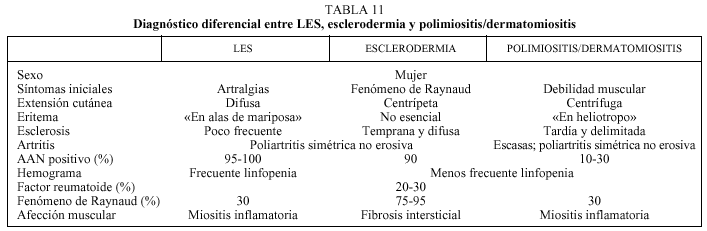
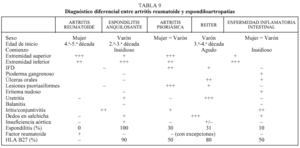
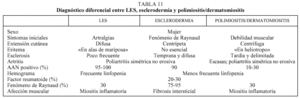
Exponemos a continuación, en unas tablas, el diagnóstico diferencial de las principales causas de poliartritis (tablas 9-11).
Bibliografía recomendada
Ballina García FJ, Rodríguez Pérez A, Arribas Castrillo JM. Conocimientos básicos sobre las enfermedades reumáticas inflamatorias. En: Ballina García FJ, Rodríguez Pérez A, Arribas Castrillo JM, editores. Los reumatismos inflamatorios. Manual para atención primaria. Madrid: Ed. Ergón, 1999; p. 3-42.
Diagnóstico diferencial de las artritis. En: Roig Escofet D, editor. Reumatología en la consulta diaria. 2.a ed. Barcelona: Espaxs, 1997; p. 109-17.
Mulero Mendoza J, Andreu Sánchez JL. Poliartritis. En: Alonso Ruiz A, Álvaro-Gracia Álvaro JM, Andreu Sánchez JL, Blanch i Rubio J, Collantes Estevez E, Cruz Martínez J, et al, editores. Manual SER de las enfermedades reumáticas. 3.a ed. Madrid: Paramericana, 2000; p. 84-90.
Roig Escofet D. Evaluación del paciente con poliartritis aguda. En: Pascual Gómez E, Rodríguez Valverde V, Carbonell Abelló J, Gómez-Reino Carnota J. Tratado de Reumatología. Vol 1. 1.a ed. Madrid: Arán, 1998, p. 379-89.
Sergent JS. Approach to the patient with pain in more than one joint. In: Kelley WN, Harris CD, Ruddy S, Sledge CB, editors. Textbook of rheumatology. Vol 1. 5th. ed. Philadelphia: WB Saunders, 1997; p. 381-7.
Torre Alonso JC. Las artritis. En: Ballina G, García FJ, Martín Lascuevas P, editores. Curso de reumatología para atención primaria. 1.a ed. Madrid: Ergón, 1996, p. 97-144.