Caso clínico
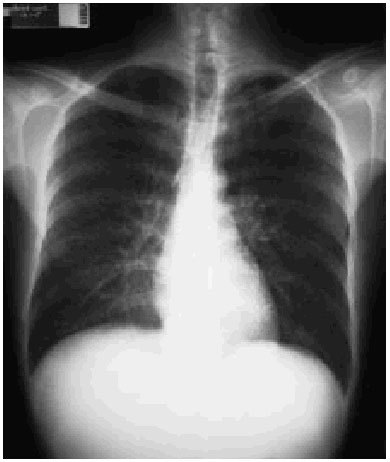
Paciente de 34 años, procedente de Colombia, residente en España desde hacía 4 meses, entre cuyos antecedentes figura el haber presentado un síndrome anémico, estudiado en su país (no aporta informes), fumador de 20 cigarrillos al día y bebedor de 60-70 g de alcohol/día hasta hace un mes, momento en que el enfermo refiere el comienzo de la sintomatología. En su país natal trabajaba en plantaciones de tabaco. En España trabaja en la construcción. Niega haber padecido ningún tipo de enfermedad venérea. Casado desde hace 2 años con una mujer sana. Sin relaciones sexuales de riesgo. Sin otros antecedentes de interés. Desde unos 30 días antes de acudir a la consulta comienza con cuadro de astenia, pérdida de peso (4 kg en un mes) e importante sudación nocturna. No anorexia, afebril hasta 10 días antes de acudir a la consulta, momento en el que refiere empeoramiento del cuadro con picos febriles de 39 °C de predominio vespertino, aparición de tos seca no productiva y disnea progresiva hasta hacerse de moderados esfuerzos. A la exploración llama la atención la delgadez del enfermo, palidez cutaneomucosa, la existencia de adenopatías laterocervicales bilaterales menores de 1 cm de diámetro, indoloras y rodaderas. No se palpan adenopatías axilares ni inguinales. La auscultación cardiopulmonar es normal. La exploración abdominal fue también normal y el resto de exploración clínica sin alteraciones. En la radiografía de tórax destaca un patrón reticulointersticial difuso bilateral. El test de Mantoux resultó negativo. Analítica sanguínea: leucocitos 6.410 (linfocitos 13,4%; monocitos, 4,1%; segmentados, 81,8%; eosinófilos, 0,2%; basófilos 0,5%). Hematíes 4,84 106; hemoglobina: 12,2 g/dl; Hcto 36,8; VCM 76 fl; HCM 25,2 pg; RDW 15,3; plaquetas 300.000. Resto sin hallazgos. Bioquímica: glucosa 98 mg/dl; crea-
tinina 1,1 mg/dl; ácido úrico 4,1 mg/dl; colesterol total, 111 mg/dl; triglicéridos, 95 mg/dl; GOT, 49 U/l; GPT, 24 U/l; GGT, 101 U/l; bilirrubina total 0,5 mg/dl. Pruebas de función tiroidea normales. Serología VIH: negativa. La serología de Legionella fue negativa, la de Coxiella fue negativa; la de Klebsiella negativa y la de Mycoplasma, IgM ELISA, positiva.
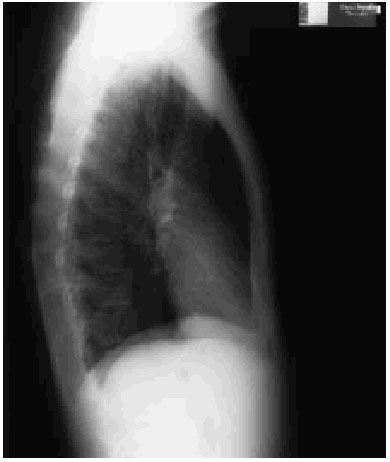
Fig. 1.
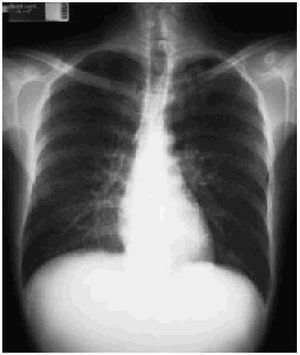
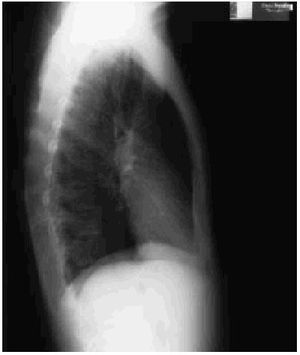
Fig. 2.
Con los datos clínicos, analíticos y radiológicos disponibles, nuestro diagnóstico fue el de neumonía por Mycoplasma pneumonieae, de modo que iniciamos tratamiento con claritromicina en dosis de 500 mg/12 h. El paciente evolucionó de manera favorable durante la primera semana, desapareciendo la fiebre, aunque con persistencia de la sudoración nocturna. Tras una semana de tratamiento reaparecieron los picos febriles de 39 °C, y el enfermo refirió un empeoramiento de su estado general. Solicitamos una nueva radiografía de tórax, y se halló una persistencia del patrón reticulointersticial pero con evolución radiológicamente desfavorable. Consultado el servicio de radiología, se sugirió, comparando con la placa anterior, la posibilidad de que se tratase de una tuberculosis miliar. Ante el empeoramiento radiológico y la mala evolución clínica, enviamos al paciente a nuestro hospital de referencia con la sospecha de tuberculosis miliar. Ingresado se realizan análisis bacteriológicos de esputo y orina que son negativos, ante la sospecha clínica se instaura tratamiento ex juvantibus con triple terapia antituberculosa con lo que la sintomatología mejoró, confirmándose el diagnóstico de tuberculosis miliar.
Comentario
En nuestras consultas diarias nos enfrentamos con frecuencia a enfermedades tanto de alta como de baja prevalencia, pero en muchas ocasiones con formas de presentación comunes. Lo habitual es la enfermedad frecuente, con manifestaciones clínicas típicas; y en segundo lugar la enfermedad frecuente con manifestaciones clínicas atípicas; lógicamente, se presenta con mucha menor frecuencia la enfermedad infrecuente rara, y mucho menos con manifestaciones clínicas atípicas. Con la llegada de población desde países en vías de desarrollo esta afirmación inicial no siempre es tan cierta. La inmigración supone, por varios motivos (patología importada, diferentes formas de presentación de enfermedades comunes, condiciones socioeconómicas deficientes, etc.), un reto clínico, ya que nos obliga a enfrentarnos a sintomatologías muchas veces de difícil interpretación, ya sea por factores lingüísticos, culturales o simplemente por la lógica desconfianza del inmigrante en tierra extraña. En el caso que presentamos, quizá para un médico en Perú o un clínico de los años cincuenta en España no habría tenido muchos problemas diagnósticos, pero en nuestro ámbito supone con relativa frecuencia errores y/o retrasos en el diagnóstico resueltos en muchas ocasiones en las salas de anatomía patológica1.
Discusión
Numerosos autores hacen referencia a la relativa frecuencia con que en los hospitales generales se registran casos de tuberculosis miliar no diagnosticados hasta la autopsia2. Ejemplos clásicos son las revisiones de Dobrowitz3 (21 pacientes cuya tuberculosis se diagnosticó en la autopsia), el estudio realizado de manera retrospectiva en dos hospitales de Nueva York, entre 1955 y 1979, donde se diagnosticaron 527 tuberculosis en la autopsia de 14.280 fallecimientos, o la revisión de Fernández Guerrero et al4 donde analizan a 43 pacientes con tuberculosis diseminada hematógena diagnosticados en la Fundación Jiménez Díaz entre 1968 y 1984, y de los 18 fallecidos, siete (39%) no fueron diagnosticados hasta la autopsia.
A la dificultad implícita en todo juicio diagnóstico en el caso de la tuberculosis miliar podemos añadir algunos factores que complican la situación: a) la disminución de la prevalencia de tuberculosis desde hace algunos años en nuestro país, hace que se piense menos en ella; b) hace años, el espectro clínico radiológico del adulto se modificó de manera que han ido apareciendo en la madurez y en la ancianidad formas que anteriormente casi eran privativas de la infancia y juventud (tuberculosis primaria, tuberculosis miliar), o presentándose en formas poco usuales (localización en campos pulmonares inferiores, linfadenitis, tuberculoma único o múltiple), y c) en la población inmigrante muchas veces no se ha producido esta modificación en la forma de presentación, lo que nos obliga a un importante esfuerzo a la hora de plantear el diagnóstico diferencial. En otro orden de cosas, la frecuencia con que la tuberculosis miliar aparece en la actualidad ligada a otras enfermedades (inmunodepresión, alcoholismo, hepatopatías crónicas, neoplasias malignas, tratamientos previos con corticoides e inmunosupresores, embarazo o puerperio, diabetes, etc.) hace que debamos mantener un alto índice de sospecha para no atribuir la sintomatología a la enfermedad de base, pensando de manera rutinaria en la tuberculosis como posible etiología. Un último factor lo constituye la dificultad diagnóstica en sí, presente en muchos casos. Aunque han existido indudables avances en la aplicación de técnicas diagnósticas, en el caso de la tuberculosis se sigue recurriendo en ocasiones, como en el caso que hemos presentado, al tratamiento ex juvantibus dado que el diagnóstico bacteriológico, la introdermorreacción de Mantoux e incluso en ocasiones las muestras anatomopatológicas muestran un pobre valor predictivo negativo.
Es importante resaltar que la tuberculosis miliar es una afección grave que evoluciona hacia la muerte si el diagnóstico no se realiza de forma temprana. En ese sentido, numerosos estudios hablan del excesivo tiempo de latencia entre la aparición de los síntomas y la instauración de un tratamiento etiológico. Vidal Pla et al5 realizan una revisión de 113 casos de tuberculosis miliar aparecidos entre los años setenta y ochenta en su hospital y encuentran una duración media desde el inicio del cuadro hasta el ingreso de 8 semanas. En 10 casos apareció la sintomatología hasta 4 meses antes. La duración media desde el ingreso del paciente hasta el inicio del tratamiento y, por tanto, hasta que se realizó el diagnóstico o por lo menos se sospechó fundadamente por los medios que fuera, fue de 8 días como promedio. Los síntomas más frecuentes en todas las revisiones realizadas son inespecíficos, es decir, la sintomatología toxicofebril, y en segundo lugar la respiratoria, siendo la disnea un síntoma de mal pronóstico. La intradermorreacción de Mantoux es negativa aproximadamente en el 50% de los pacientes con tuberculosis miliar, y se positivizan en algunos de ellos tras las primeras semanas de tratamiento, lo que hace que la utilidad de esta prueba sea frecuentemente criticada. En la radiografía de tórax aparece un patrón miliar al inicio del estudio en un 60-80% de los pacientes. En el 20% restante pueden aparecer lesiones no miliares con posterior evolución al patrón clásico. Se ha sugerido que es necesario un período de 2 semanas y media para que los nódulos miliares alcancen un tamaño de al menos 2 mm, necesario para su detección radiológica. Sin embargo, hasta un 8% de los pacientes permanecen con radiografía normal en todo momento. En el estudio bacteriológico (esputo, aspirado traqueal, líquido cefalorraquídeo (LCR), orina, médula ósea, biopsia hepática, laparotomía, líquido de serosas, broncoaspirado, biopsia ganglionar, biopsia pulmonar), distintos autores y distintos laboratorios ofrecen distintos resultados; sin embargo, todos coinciden en la rentabilidad de los estudios simples, como esputo u orina, si se repiten las muestras (al menos tres muestras). Así como los buenos resultados de la biopsia transbronquial en combinación con fibrobroncoscopia y lavado bronquial que consiguen el diagnóstico de la tuberculosis miliar en torno a un 75% de las ocasiones. La biopsia hepática, seguida de la biopsia de médula ósea siguen siendo de gran utilidad. En todo caso, dado el mal pronóstico sin tratamiento de esta enfermedad, en muchas ocasiones, como sucedió en el caso que nos ocupa, se debe iniciar un tratamiento empírico antes de recibir los resultados de las pruebas realizadas, siempre que exista una sospecha clínica fundada.
Como conclusión, debemos señalar el reto que para el médico de atención primaria supone la llegada de población inmigrante, con la reaparición de enfermedades, como la tuberculosis, lepra, hepatitis, parasitosis, etc., para las que debemos realizar un esfuerzo de formación continuada, puesto que muchas de ellas incluso han dejado de ser estudiadas en nuestras facultades. En nuestro caso, un bajo índice de sospecha al principio del estudio nos llevó por nuestra mentalidad habitual de pensar en la presentación frecuente de una enfermedad frecuente, apoyados por una radiología y unas pruebas de laboratorio que también tienen sus falsos positivos y negativos a un diagnóstico presuntivo erróneo. Si nos encontráramos en los años cincuenta o fuéramos médicos de Perú, probablemente nuestras prioridades diagnósticas habrían sido distintas.