A pesar de los avances en terapia antibacteriana y en la comprensión de los mecanismos patogénicos de la neumonía adquirida en la comunidad (NAC), ésta continúa siendo un problema frecuente y grave1, cuya incidencia es difícil de precisar. Como no es una enfermedad de declaración obligatoria, su registro no es sistemático y, además, la mayoría de estudios publicados al respecto están sometidos a sesgos importantes, ya que habitualmente no se considera a los pacientes tratados de forma ambulatoria, que en nuestro país suponen el 50-80% del total de NAC. Se calcula que afecta por término medio y por año a 5-10 personas de cada 1.000, aumentando el porcentaje en los extremos de edad2,3. La mortalidad, muchas veces como consecuencia de un tratamiento inadecuado o tardío, alcanza una cifra cercana al 5%, y llega a ser del 40% entre los pacientes que requieren ingreso en un área de cuidados intensivos4.
Los factores asociados al pronóstico de la NAC, y que en consecuencia intervienen en la elección del tratamiento antibiótico, han sido ampliamente estudiados en las últimas 3 décadas5, e incluyen entre otros: edad, presencia de enfermedad concomitante, tratamiento antibiótico previo, etiología y gravedad inicial de la neumonía. El tratamiento antibiótico temprano que asegure una óptima cobertura se considera, asimismo, un factor determinante en la mortalidad y posiblemente en la morbilidad de la NAC6.
Por otra parte, sería ideal conocer el germen responsable de la NAC antes de instaurar el tratamiento antibiótico pero, por desgracia, las pruebas diagnósticas de que disponemos de forma rutinaria son tardías y poco específicas. Por ejemplo, un cultivo de esputo no siempre se obtiene fácilmente, con frecuencia resulta de mala calidad y no permite distinguir entre colonización bronquial e infección. Finalmente, los estudio serológicos son costosos y poco prácticos a la hora de decidir el tratamiento de la NAC. Todas estas limitaciones hacen necesario el diseño de directrices basadas en estudios clínicos, epidemiológicos y etiológicos, que establezcan el tratamiento empírico inicial de las neumonías comunitarias.
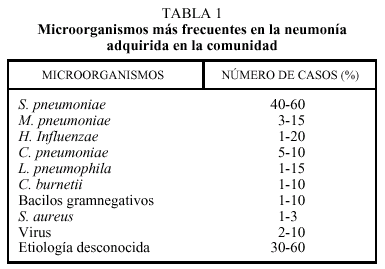
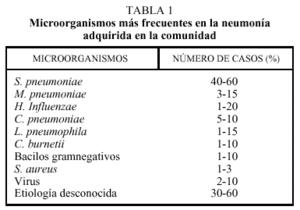
Respecto a la etiología de la NAC se han publicado múltiples estudios nacionales e internacionales, lo que ha permitido determinar cuáles son los microorganismos más frecuentes. Pero la gran mayoría de estos estudios se refieren a NAC que ingresan, y son muy escasos los estudios, tanto nacionales como internacionales, que se refieren a NAC tratadas ambulatoriamente. Hay que tener en cuenta que aunque se utilicen técnicas de diagnóstico microbiológico más avanzadas, entre un 30 y 50% de los casos se quedan sin diagnóstico etiológico. En la tabla 1 se exponen los microorganismos hallados en diferentes series, fundamentalmente nacionales, así como sus porcentajes. Estos datos se refieren a pacientes que mayoritariamente han requerido ingreso hospitalario. Streptococus pneumoniae es el agente etiológico más habitual, con porcentajes que varían entre el 40 y el 60% dependiendo de las técnicas microbiológicas utilizadas. Los microorganismos atípicos muestran ciertas peculiaridades en determinadas áreas geográficas. Si valoramos únicamente estudios con NAC grave, que ingresan en la UCI, S. pneumoniae sigue siendo el microorganismo más frecuente seguido por Legionella pneumophila o bacilos gramnegativos.
Respecto a los pacientes con NAC tratados de forma ambulatoria, hay pocos datos referentes a la etiología, ya que las posibilidades de obtener muestras de fiabilidad en estos pacientes son escasas y, por tanto, el número de estudios es reducido. En un estudio realizado en el País Vasco, Coxiella burnetii fue el microorganismo más frecuente seguido de Chlamydia pneumoniae; en otro realizado en Valencia, los agentes más frecuentes fueron Mycoplasma pneumoniae, L. pneumophila y S. pneumoniae. Parece evidente que en estos pacientes el porcentaje de agentes atípicos es mayor que en los que ingresan, pero hay que tener en cuenta que, en estos estudios, un importante número de pacientes se quedan sin diagnóstico etiológico, y es muy posible que buena parte de ellos, sean debidos a S. pneumoniae.
Al valorar el tratamiento que se va a aplicar a estos pacientes con NAC debemos tener presente obviamente los microorganismos que se quieren cubrir, así como el problema de las resistencias de esos agentes etiológicos que existe en nuestro país. Los datos de resistencias bacterianas de que disponemos en la actualidad se refieren fundamentalmente a pacientes que, por sus criterios de gravedad y/o por sus enfermedades concomitantes, han necesitado su ingreso en el hospital. En estos pacientes, es conocido que las tasas de resistencias a los antibióticos siempre son más elevadas, y no se conoce lo que ocurre en los casos más leves tratados de forma ambulatoria. Cuando S. pneumoniae está implicado en casos de NAC, se debe considerar sensible a penicilina si la concentración mínima inhibitoria (CIM) no es superior a 1 µg/ml; de sensibilidad intermedia cuando la CIM es de 2 µg/ml, y resistente cuando la CIM es >= 4 µg/ml. Debido a esta limitación, nos hemos de basar en los datos existentes de resistencia del neumococo, siendo alrededor del 40% de sus cepas resistentes a penicilina, aunque afortunadamente la mayoría son parcialmente reversibles, con lo que es posible emplear dicho antibiótico, aunque a dosis más elevadas. Este problema también sucede con algunas cefalosporinas, y se detecta hasta un 15% de cepas resistentes, por lo que se deben emplear a dosis más elevadas. Es también destacable la progresiva pérdida de sensibilidad a los macrólidos con unas cifras de resistencia a S. pneumoniae alrededor del 30%. Asimismo, el porcentaje de betalactamasas está entre el 30 y el 40%, lo que desaconsejaría el empleo de ampicilina o amoxicilina sin un inhibidor de betalactamasas cuando se sospeche esta etiología.
Evaluación inicial
Una vez establecido el diagnóstico de NAC (que debe basarse en la existencia de una clínica compatible acompañando a determinados hallazgos radiológicos) surge de inmediato el problema de decidir qué pacientes hospitalizar. Las tasas de hospitalización por neumonía tienen una marcada variación según el área geográfica estudiada7, sugiriendo una inconsistencia en los criterios de admisión hospitalaria. Probablemente, existe una tendencia a sobrestimar el riesgo de muerte por neumonía y hospitalizar innecesariamente a estos pacientes, aumentando excesivamente los costes sanitarios2. Sin embargo, también se ha demostrado la importancia de identificar los casos de neumonía con riesgo de mortalidad elevada8, a los que se les debe instaurar un tratamiento temprano y agresivo. Esto ha llevado al diseño de modelos basados en criterios clínicos que permitan definir, con aceptable margen de seguridad, qué pacientes pueden ser tratados ambulatoriamente y cuáles deben ser hospitalizados.
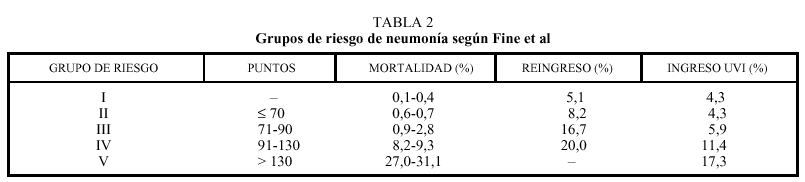
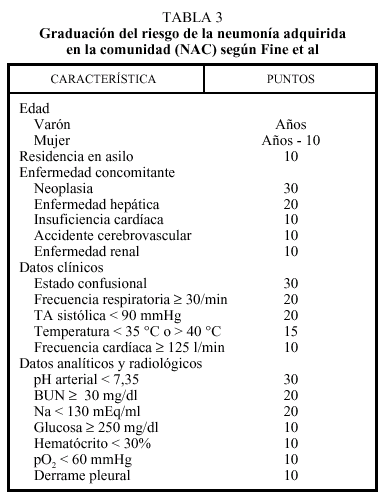
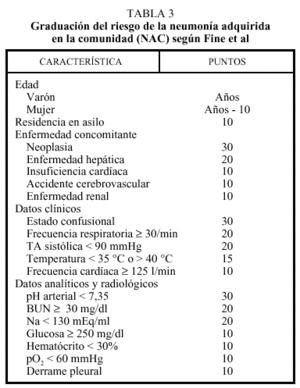
Un reciente metaanálisis llevado a cabo por Fine et al9 en el que se revisan los datos existentes en la bibliografía sobre los factores pronósticos en la NAC, estableció una regla que permitía predecir qué pacientes necesitarían ingreso. Esta regla se basa en la edad, la presencia de enfermedades concomitantes y el hallazgo de signos clínicos y anomalías analíticas. Estas características permiten estratificar a los pacientes en cinco categorías de riesgo (tabla 2), con respecto a su mortalidad a los 30 días. En el grupo I se incluiría a los pacientes de menos de 50 años y sin enfermedad de base. Aquellos pacientes que no reunían estas condiciones fueron clasificados en los grupos II a V, según un sistema de puntuación predefinido, basado en el valor pronóstico de las distintas alteraciones clínicas que los pacientes pudieran presentar (tabla 3). De esta forma, dichos autores establecieron un mayor riesgo de mortalidad en aquellos pacientes que presentaban, en su evaluación inicial, los siguientes factores: hipotermia, taquipnea, hipotensión arterial sistólica, bacteriemia, presencia de enfermedad crónica concomitante, infiltrados radiológicos bilaterales y leucopenia. En la tabla 4 quedan detallados los criterios de hospitalización de la NAC. Estos mismos autores demostraron que la mortalidad del grupo de pacientes clasificados de bajo riesgo y tratados ambulatoriamente era menor del 1%. La presencia de cualquiera de los factores enunciados en la tabla 4 justifica la hospitalización del paciente, al menos durante 24 h, para iniciar tratamiento antibiótico parenteral y observar su evolución clínica. Los criterios que definen una neumonía comunitaria grave se recogen en la tabla 510.
Tratamiento antibiótico empírico
La NAC puede estar causada por múltiples microorganismos, lo que supone iniciar un tratamiento antibiótico de amplio espectro capaz de abarcar la mayoría de los gérmenes patógenos. Una vez iniciada la pauta antibiótica empírica, ésta puede modificarse cuando un microorganismo específico sea aislado.
En 1993, un comité de expertos de la American Thoracic Society (ATS), estableció unas pautas de tratamiento de la NAC considerando la edad, gravedad de la neumonía y presencia de enfermedad concomitante y definiendo 4 categorías de pacientes. Sin embargo, debido a que en España el patrón de resistencia bacteriana es distinto al de los EE.UU., principalmente en lo referente al neumococo, deberemos modificar las recomendaciones de la ATS y siguiendo las normativas recientemente publicadas por la European Respiratory Society (ERS)11 y basándonos en nuestra propia experiencia plasmada en las normativas de la Sociedad Española de Neumología y Cirugía Torácica (SEPAR)12 deberemos utilizar otros antibióticos o algunos de ellos a dosis más altas.
A efectos prácticos, se considerarán cuatro grandes grupos de NAC, en función de la edad del paciente y de la presencia de comorbilidad asociada y, dentro de los que precisan ingreso, distinguiremos en función de la gravedad, que requerirá o no ingreso en unidad de cuidados intensivos (UCI).
NAC en pacientes menores de 60 años y sin factores de riesgo (tabla 6)
Por los criterios de Fine10 se trata del grupo con menor mortalidad y que, por tanto, puede tratarse ambulatoriamente con antibioterapia oral. Las recomendaciones de la ATS incluyen el empleo de macrólidos o tetraci clinas. En España, el tratamiento antibiótico ideal para este grupo debe garantizar una cobertura frente a Streptococus pneumoniae, Mycoplasma pneumoniae, Chlamydia pneumonia y Legionella pneumophila, y en lo posible administrarse por vía oral. Dada la alta prevalencia de neumococo resistente en España, sería recomendable la asociación de amoxiclina a dosis altas para cubrir al neumococo con resistencias intermedias a la penicilina, y un macrólido (eritromicina, claritromicina o azitromicina) por vía oral. Las ventajas de azitromicina o claritromicina respecto a la eritromicina son una mejor cobertura frente a H. influenzae y una posología más cómoda. En este grupo, la predicción etiológica según los criterios clínicos de neumonía típica o atípica suele ser alta, lo que podrá servir de guía en la orientación terapéutica. Por tanto, ante un cuadro clínico muy sugestivo de neumonía típica sería razonable iniciar monoterapia con aminopenicilinas a dosis altas y con macrólidos, cuando la sospecha clínica sea de neumonía atípica.
En caso de alergia a la penicilina, se puede intentar la monoterapia con macrólidos o reemplazar la amoxicilina por cualquiera de las nuevas fluoroquinolonas (levofloxacino, moxifloxacino), que tienen buena actividad frente el neumococo, conservan su efecto frente a gramnegativos y extienden su espectro hacia los gérmenes atípicos.
NAC en pacientes mayores de 60 años y/o enfermedad concomitante (tabla 7)
Las recomendaciones de la ATS incluyen una cefalosporina de segunda generación, amoxicilina-ácido clavulánico, o cotrimoxazol asociado o no a un macrólido. Sin embargo, considerando que nuestros patrones de resistencia antibiótica al neumococo son diferentes a los descritos en los EE.UU. y según la etiología de la NAC observada en diferentes estudios realizados en España, donde los principales microorganismos aislados en este grupo son S. pnemoniae, C. pneumoniae, H. influenzae y L. pneumophila, recomendamos la administración de amoxicilina-ácido clavulánico (en los tratados de forma ambulatoria) o una cefalosporina de tercera generación (ceftriaxona o cefotaxima) si el paciente precisa hospitalización, asociada a un macrólido (azitromicina o claritromicina). Si existen antecedentes de reacción alérgica grave a betalactámicos, pueden emplearse las nuevas fluoroquinolonas (moxifloxacino, levofloxacino).
NAC que requiere hospitalización (tabla 7)
Se consideran como tales aquellos pacientes con enfermedad concomitante o criterios clínicos y/o analíticos de gravedad (tabla 5). En este grupo, la tasa de mortalidad oscila entre el 5-25%, y la mayoría de estas muertes ocurren dentro de los primeros 7 días de hospitalización. El tratamiento recomendado por la ATS consiste en una cefalosporina de segunda generación o tercera generación, o bien amoxicilina-ácido clavulánico, asociados o no a un macrólido (claritromicina). El tratamiento que proponemos en este grupo de pacientes, será la asociación de una cefalosporina de tercera generación (ceftriaxona o cefotaxima) asociada a un macrólido (azitromicina o claritromicina). Si existen antecedentes de reacción alérgica grave a betalactámicos, pueden emplearse las nuevas fluoroquinolonas (moxifloxacino, levofloxacino).
NAC grave (tabla 8)
Pueden alcanzar una mortalidad mayor del 50%. Estos pacientes, en su mayoría requieren ingreso en unidades de vigilancia intensiva, soporte ventilatorio y hemodinámico. Aunque el neumococo sigue siendo el principal germen implicado, tanto Legionella spp. como gérmenes gramnegativos aeróbicos contribuyen de forma significativa en su etiología13. En la tabla 8 se reflejan las pautas recomendadas por la ATS; no obstante, nuestras recomendaciones difieren en parte de estas directrices. Aconsejamos asociar una cefalosporina de tercera generación no anti-Pseudonomas (cefotaxima o ceftriaxona) a dosis máxima con un macrólido por vía parenteral (eritromicina o claritromicina), añadiendo rifampicina si hay elevada sospecha de NAC por Legionella spp. En caso de alergia a betalactámicos, la cefalosporina puede sustituirse por ciprofloxacino.
Situaciones especiales (tabla 9)
Existen condiciones no mencionadas por la ATS que merecen alguna consideración aparte. La neumonía necrosante y una variedad de ésta, el absceso pulmonar, se originan por aspiración de gérmenes orofaríngeos y con frecuencia están asociadas a trastornos de la deglución, enfermedades neurológicas o deterioro del nivel de conciencia. En los cultivos de las muestras respiratorias suele aislarse flora polimicrobiana, incluyendo gérmenes anaerobios. En nuestra opinión, una pauta razonable consistiría en la administración de amoxicilina-ácido clavulánico a dosis elevadas por vía parenteral o en caso de alergia a la penicilina, clindamicina. A partir de los 3-5 días de tratamiento y si la evolución es favorable, se cambiará a vía de administración oral hasta completar 3-4 semanas.
También deberían tenerse en cuenta aquellos casos tratados inicialmente con antibióticos que no presentan mejoría clínica evidente. Por ejemplo, cuando el antibiótico previo es de amplio espectro y ha sido admi nistrado durante 7 días o más, recomendamos una asociación antibiótica eficaz frente a gérmenes gram- negativos incluyendo Pseudomonas aeruginosa, manteniendo la cobertura frente al resto de microorganismos comunes causantes de NAC. Un posible esquema combinaría la cefepima, una cefalosporina de cuarta gene ración, con espectro para neumococo y gérmenes gramnegativos incluyendo Pseudomonas aeruginosa14, junto con amikacina y un macrólido (claritromicina).
Seguimiento evolutivo
El tratamiento empírico puede modificarse ajustándolo a los resultados microbiológicos obtenidos tanto en muestras respiratorias y en hemocultivos como en títulos serológicos significativos para bacterias atípicas. En caso contrario, si no se aísla ningún microorganismo patógeno, antes de considerar cualquier cambio, se continuará con la pauta inicial durante un período mínimo de 3 días.
Duración del tratamiento antibiótico
Existe poca información acerca de la duración del tratamiento antibiótico. La reciente aparición de macrólidos de vida media y permanencia tisular prolongadas, como la azitromicina, permiten pautas cortas de tratamiento del orden de 3 días, teniendo la precaución de no administrarlos en casos de bacteriemia, dada su acción preferentemente tisular. El curso clínico habitual de una NAC no complicada, después de iniciado el tratamiento antibiótico, consiste en una rápida mejoría del estado general junto a la disminución de la fiebre. Sin embargo, no es raro que el período de defervescencia se prolongue a pesar de la antibioterapia adecuada, sobre todo en ancianos15, pacientes con enfermedad pulmonar crónica y en casos de alcoholismo16. Las directrices sobre la NAC publicadas por la ATS recomiendan conside rar la gravedad inicial de la neumonía, la presencia o ausencia de enfermedad concomitante, su evolución clínica y su probable etiología, antes de decidir la duración de la terapia antibiótica. En términos generales, las infecciones neumocócicas pueden tratarse durante 7 o 10 días, esto último si existe bacteriemia; las causadas por gérmenes atípicos, de 10 a 14 días, y en caso de sospecha de aspiración o aislamiento de anaerobios, de 3 a 4 semanas.
Paso a tratamiento por vía oral
La mayoría de los pacientes que reciben tratamiento antibiótico parenteral presentan buena respuesta clínica. En estos casos es posible iniciar la administración del antibiótico por vía oral. Tampoco hay acuerdo unánime respecto al momento adecuado de efectuar este cambio. Nosotros recomendamos considerar la vía oral después de 24 a 48 h de mejoría clínica y/o ausencia de fiebre, lo que generalmente tiene lugar al tercer o quinto días de tratamiento1. En la elección del antibiótico deben considerarse las características farmacocinéticas del mismo, de modo que su administración oral alcance valores plasmáticos adecuados. Asimismo, el antibiótico seleccionado puede ser diferente al administrado por vía parenteral siempre que asegure una cobertura similar. Por ejemplo, es posible reemplazar una cefalosporina de segunda o tercera generación por la asociación de amoxicilina-ácido clavulánico, si el curso ha sido favorable o el germen responsable de la NAC es sensible.
Fracaso inicial del tratamiento empírico
Las pautas antibióticas recomendadas pretenden cubrir la mayor parte de los gérmenes patógenos que ocasionan NAC dentro de cada grupo señalado. De tal manera, sería razonable esperar un período de 72 h desde el inicio de tratamiento, antes de modificar el esquema inicial, a menos que el patógeno identificado no esté cubierto (p. ej., micobacterias), sea resistente o exista un claro deterioro clínico del paciente. A pesar de un tratamiento antibiótico adecuado, existen situaciones en donde la respuesta clínica y/o radiológica puede retrasarse. Estos hechos pueden explicar una evolución clínica tórpida, una demora en el descenso de la fiebre o en la desaparición de los infiltrados radiológicos. En efecto, en pacientes menores de 50 años o sin enfermedad concomitante hay resolución radiológica tras cuatro semanas de evolución en el 60% de los casos. Si existen antecedentes de neumopatía crónica previa, alcoholismo o bacteriemia, sólo el 25% alcanzan la resolución en el mismo período17.
Es posible que durante el tratamiento antibiótico de la NAC, ésta no experimente mejoría o que, tras una mejoría inicial, el paciente presente deterioro clínico. Hay muchas razones que pueden explicar esta mala respuesta. En primer lugar, el patógeno implicado puede ser
resistente al tratamiento instaurado, desarrollar resis tencia durante el mismo o, como resultado de la terapia, sufrir una sobreinfección por otro germen resistente al tratamiento inicial. En segundo lugar, el patógeno puede no ser bacteriano sino viral, como ocurre en los meses de invierno con las infecciones respiratorias causadas por los virus Influenza y respiratorio sincitial. Otra posibilidad reside en la presencia de patógenos inusuales en la NAC. Diversos estudios etiológicos demuestran entre un 3 y un 11% de infección pulmonar por Mycobacterium tuberculosis11 y un 5% por Pseudomonas aeruginosa6, ambos no considerados en los esquemas antibióticos empíricos recomendados.
Existen causas no infecciosas que pueden simular u originarse a partir de una NAC (embolismo pulmonar, insuficiencia cardíaca congestiva, linfoma pulmonar, fibrosis pulmonar, hemorragia pulmonar, proteinosis alveolar, etc.). Estas enfermedades pueden ser indistinguibles de una neumonía o bien complicar su curso. Además, complicaciones infecciosas derivadas de la propia neumonía pueden originar una evolución tórpida, como por ejemplo abscesos pulmonares, atelectasias, empiema o diseminación hematógena capaz de producir focos sépticos a distancia (meningitis, artritis séptica, osteomielitis, etc.).
La NAC puede ser la primera manifestación de una inmunodeficiencia no diagnosticada previamente. En casos de inmunosupresión, junto a los gérmenes habituales responsables de la NAC, deben considerarse otros específicos de infecciones oportunistas. Esto se describe en la población de pacientes con serología positiva para el VIH, en los que la NAC provocada por gérmenes piógenos resulta particularmente grave y la infección por Pneumocystis carinii o micobacterias son acontecimientos frecuentes18.
En la evaluación de todo paciente que no responde al tratamiento empírico inicial se debe efectuar una minuciosa revisión de la historia y examen físico con el fin de seleccionar las diferentes posibilidades diagnósticas. Asimismo, se deben repetir los hemocultivos, urinocultivos y cultivos de esputo incluyendo medios para Legionella y micobacteria. Si hay sospecha de inmunosupresión, se descartarán infecciones oportunistas por hongos, Pneumocystis carinii, citomegalovirus (CMV) y herpes virus.
Nuevas perspectivas terapéuticas en la NAC
Las nuevas quinolonas
La progresiva pérdida de sensibilidad a los antimicrobianos tradicionalmente utilizados en el tratamiento de la NAC causadas por S. pneumoniae y H. influenzae ha hecho renacer el interés por nuevos compuestos que presenten un espectro de actividad que incluya a todos los agentes causantes de la inmensa mayoría de estas neumonías.
Aunque la actividad de las quinolonas actualmente disponibles (ciprofloxacino, ofloxacino) frente a H. influenzae y otros microorganismos de interés en la infección respiratoria es buena, su actividad frente a S. pneumoniae es en general moderada y se han descrito fracasos en el tratamiento de la neumonía neumocócica en forma de bacteriemia recurrente durante el tratamiento selección in vivo de resistencia a ciprofloxacino y sobreinfección por S. pneumoniae19.
Las fluoroquinolonas más modernas como levofloxacino y moxifloxacino presentan una mayor actividad frente a S. pneumoniae y conservan, en general, el mismo perfil de actividad frente a otros patógenos respiratorios, con la ventaja de que disfrutan de una excelente biodisponibilidad oral y una farmacocinética muy favorable. Además, las nuevas fluoroquinolonas parecen tener, por suerte, menos capacidad para seleccionar resistencias que las antiguas20.
Otra característica de interés de las últimas fluoroquinolonas es su actividad frente a bacterias anaerobias, por lo que ofrecen una excelente cobertura frente a la flora causante de la neumonía necrosante o el absceso pulmonar.
Dada la cobertura bacteriológica de levofloxacino, que incluye los grampositivos y, en concreto S. pneumoniae, así como gramnegativos y los agentes considerados atípicos, incluida L. pneumophila, este antibiótico se podría administrar perfectamente como primera elección en monoterapia, simplificando la labor del médico, y haciendo muy cómoda su posología, una vez al día, permitiendo la terapia secuencial (de vía intravenosa a formulación oral) y a diferencia de las otras quinolonas, con muy escasos efectos secundarios. Aunque en opinión de Heffelfinger et al21 con la finalidad de limitar el desarrollo de cepas resistentes a fluoroquinolonas, estos nuevos agentes deberían restringirse a los adultos: a) en los que haya fracasado uno de los regímenes anteriormente expuestos; b) alérgicos a fármacos alternativos, o c) en los que se documente una infección por neumococo altamente resistente (CIM de penicilina >= 4 µg/ml).
Nuevos agentes terapéuticos en el tratamiento de la NAC en la era del neumococo resistente
Ketólidos22
Son macrólidos de última generación con una destacable actividad antibacteriológica frente a organismos grampositivos y gramnegativos, así como también frente a gérmenes atípicos.
Oxazolidinonas (Linezolid®)23
Su principal característica es su gran actividad frente a bacterias grampositivas (incluyendo neumococo y Staphylococcus aureus).
Estreptogramíneas (quinupristina/dalfopristina)24
Presentan una aceptable actividad frente a Legionella en estudios iniciales y bacterias grampositivas, incluidas las cepas de neumococo con alta resistencia a beta-lactamasas y además son muy activas frente a H. influenzae.