La patología del pie constituye uno de los elementos principales del cuidado de los pacientes diabéticos. Las lesiones más habituales a este respecto son las úlceras, con o sin infección, y la gangrena. Son mucho menos frecuentes la neuropatía de Charcot y el edema neuropático. La tasa de amputaciones en pacientes diabéticos es más de 15 veces superior a la de la población general.
Los factores responsables de la lesión, en la mayoría de los casos, pueden ser evitados con un correcto adiestramiento del paciente. Además, un diagnóstico precoz y el correcto tratamiento de la lesión pueden mantener la integridad del pie, evitando gran número de amputaciones.
El llamado «pie diabético» es el resultado de la coexistencia de neuropatía y vasculopatía (que favorecen la aparición de lesiones hísticas) e infección, y puede progresar a situaciones tan graves como la gangrena. Constituye, por tanto, una importante causa de morbimortalidad en los pacientes diabéticos, e incluso puede llegar a ocasionar situaciones francamente invalidantes como consecuencia de las técnicas quirúrgicas empleadas (amputación), o incluso la muerte. Aun así, el pie diabético es la complicación crónica de la diabetes mellitus de más sencilla y fácil prevención.
La epidemiología del pie diabético es todavía desconocida ya que engloba distintos procesos patológicos, y hoy día todavía no existen una clasificación o una descripción que aúnen criterios y permitan la valoración de su magnitud de forma más exacta. Se estima que aproximadamente un 15% de los pacientes con diabetes desarrollará una úlcera en el pie o en la pierna en el transcurso de la enfermedad. La gangrena es mucho más frecuente en estos pacientes que en la población general (53 veces superior en los varones y 70 en las mujeres), por lo que supone un grave problema de salud pública actual.
Fisiopatología
Para obtener unos resultados óptimos en el tratamiento del pie diabético, debemos conocer tanto los factores etiopatogénicos que actúan en la producción de las lesiones como la fisiopatología de las mismas, pues el manejo difiere en función del mecanismo participante. La patología de los pies en el paciente diabético, desencadenada por las úlceras cutáneas, es producida por traumatismos mínimos. La presencia de neuropatía, insuficiencia vascular y alteraciones de la respuesta a la infección, así como la reducida movilidad articular que determina la existencia de presiones anormales, hacen que el paciente diabético presente una vulnerabilidad excepcional a los problemas de los pies.
La neuropatía diabética incluye la pérdida motora, de sensibilidad y la afección autónoma. La neuropatía motora afecta a todos los músculos del pie, lo que da lugar a deformidades articulares que inducen a un cambio de presión sobre determinada superficie plantar, concentrándose principalmente sobre las cabezas de metatarsianos y el talón; de ese modo, se estimula la formación de callosidades, que serán las precursoras de las ulceraciones. La neuropatía sensitiva favorece la formación de ulceraciones, ya que reduce la percepción del dolor y, por tanto, predispone a que las lesiones en el pie sean detectadas de forma tardía y en un estado más avanzado. La neuropatía del sistema autónomo hace que se produzca un falso calor en el pie, secundario a una alteración del flujo sanguíneo; además, disminuye la sudación, lo que ocasiona la aparición de piel seca con tendencia a fisuras y grietas, que puede facilitar una puerta de entrada a las infecciones.
La enfermedad vascular periférica induce a la isquemia y contribuye a la formación de muchas úlceras en el pie diabético. El sistema circulatorio periférico de los pacientes diabéticos con frecuencia está afectado; sus arterias están calcificadas en mayor o menor grado y, por tanto, son más rígidas y menos elásticas. Este hecho, unido a que la formación de circulación colateral alrededor de estenosis y oclusiones es mala, propicia que exista una mayor predisposición a la aparición de procesos gangrenosos en este tipo de pacientes.
Es frecuente que las infecciones del pie no se detecten en un paciente diabético hasta que el estado sea muy avanzado. Habitualmente no existen signos o síntomas sistémicos de infección (fiebre, aumento de la frecuencia cardíaca, elevación del recuento leucocitario) o se manifiesta cuando la afección es ya importante. El primer signo puede ser la pérdida de control de la glucemia o un síndrome de carácter gripal. La infección puede ser superficial o profunda y puede afectar incluso al hueso (osteomielitis) y comprometer la viabilidad del miembro.
Clasificación y descripción de las lesiones
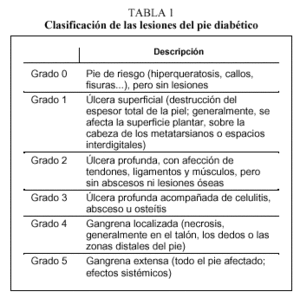
En la mayoría de los casos la aplicación de la terapia adecuada viene determinada por el tipo de lesión y su gravedad; de ahí la importancia de establecer una clasificación. Según Wagner, la afección del pie puede clasificarse en 6 estadios, que abarcan desde la no lesión, hasta la gangrena extensa, tal como se refleja en la tabla 1. Esta clasificación tiene una muy buena correlación con la morbimortalidad y el porcentaje de amputaciones, que aumentan conforme se eleva el grado; sin embargo, no informa de la etiopatogenia de las lesiones.
Grado 0
Representa un pie sin lesiones, pero con elevado riesgo de padecerlas.
Hiperqueratosis (callos o durezas)
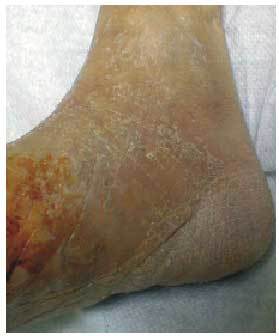
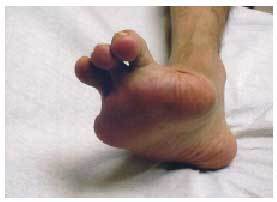
Son zonas de piel engrosadas, a veces algo descamadas en zonas de máxima presión, como las cabezas metatarsianas y el talón (fig. 1).
Fig. 1. Pie diabético con piel atrófica y mal hidratada. Hiperqueratosis plantar, principalmente en la zona del talón.
Grietas y fisuras
Son lesiones de la integridad de la piel que no afectan a todo su espesor, favorecidas por la sequedad y la deshidratación dérmica. La localización más frecuente es la interdigital (fig. 2).
Fig. 2. Fisura interdigital.
Deformidades digitales
Están producidas por una atrofia de los músculos intrínsecos del pie y el adelgazamiento de la almohadilla grasa bajo la cabeza de los metatarsianos. Las más frecuentes son los «dedos en garra», los «dedos en martillo» y el hallux valgus (deformidad del primer dedo con prominencia de la parte interna de la base metatarsiana y desviación externa de la zona distal del dedo).
Neuroartropatía de Charcot
Corresponde a la máxima expresión de la deformidad del pie diabético asociada a una importante afección del sistema nervioso autónomo, que se produce en pacientes con diabetes de larga evolución y neuropatía autónoma y periférica. La etiología no está todavía muy clara, pero el proceso puede iniciarse como consecuencia de una lesión que ocasione una fractura ósea, por lo que se estimularía la actividad osteoclástica ocasionando destrucción, fragmentación, remodelado y deformidad manifiesta. El aumento del flujo sanguíneo podría actuar como factor predisponente al reducir la densidad ósea.
La neuroartropatía de Charcot se presenta como una pérdida de la bóveda plantar, un acortamiento del eje anteroposterior del pie, una convexidad medial y un gran edema por vasodilatación.
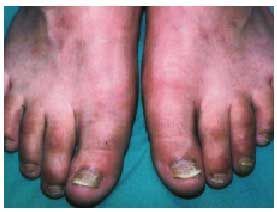
Onicomicosis y pie de atleta
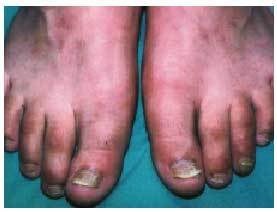
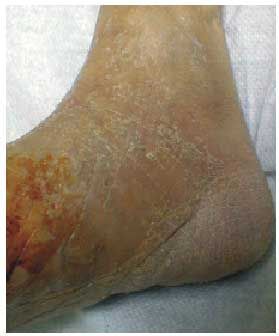
Distintos autores coinciden en que la onicomicosis no tiene mayor prevalencia en los pacientes diabéticos, salvo las causadas por Candida; sin embargo, sí parece repercutir de forma más grave, ya que el engrosamiento ungueal podría dar lugar a una necrosis del lecho o a heridas en la piel adyacente a los dedos que, inadvertidas por la neuropatía periférica, facilitarían la sobreinfección bacteriana (fig. 3). El pie de atleta es una infección producida por hongos, unidos o no a bacterias, que afecta a la superficie plantar del pie, fundamentalmente, y que produce prurito, maceración y agrietamiento de la piel, sobre todo entre los dedos de los pies; pueden aparecer también como si fueran pequeñas ampollas o una descamación dérmica; las grietas y fisuras pueden actuar como puerta de entrada infecciosa.
Fig. 3. Onicomicosis.
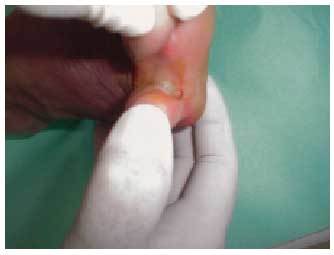
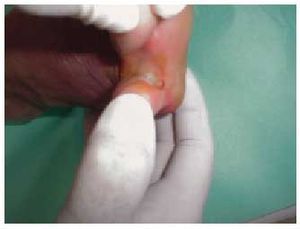
Perionixis
Es una infección bacteriana aguda (producida generalmente por Staphylococcus aureus) de entrada cuticular (predispuesta en la mayoría de las ocasiones por manipulaciones de manicura) que cursa con eritema, edema y dolor intenso en el borde de la proximal de la uña. Se suele delimitar si se aplican baños o compresas calientes de forma temprana y antibioterapia tópica. Si espontáneamente se crea un absceso y se drena, puede producirse un alivio inmediato de las molestias; también puede practicarse un drenaje quirúrgico. La forma crónica cursa con eritema y edema periungueal, dolor no muy intenso y exudado purulento escaso a la presión del borde de la uña, suele estar producida por Candida albicans y la humedad y la diabetes son factores predisponentes al respecto.
Grado I
Úlcera superficial
También llamada «mal perforante plantar», es de carácter neuropático y consiste en la destrucción del espesor total de la piel. Habitualmente se afecta la superficie plantar del pie o de los dedos en áreas sometidas a presiones elevadas, como la cabeza de los metatarsianos (más frecuente la del primer metatarsiano) y el talón. Comienza por una callosidad, que posteriormente se ulcera en su parte central provocando un aspecto «en sacabocados». No tiende a la resolución, sino más bien a la sobreinfección, lo que puede originar abscesos profundos y osteomielitis.
Grado II
Úlcera profunda
Es una solución de continuidad o excavación de fondo necrótico que sobrepasa la piel y afecta al tejido subcutáneo, los tendones, los ligamentos y los músculos, pero sin llegar a formar abscesos ni ocasionar lesiones óseas.
Grado III
Absceso
Es una inflamación aguda purulenta, bien delimitada, que destruye totalmente los tejidos donde se forma. A veces drena al exterior o hacia una cavidad por medio de trayectos irregulares o fístulas. Los abscesos de gran tamaño pueden deformar el tejido o el órgano donde asientan, siendo mayor la deformación si se ha eliminado el pus, se cicatriza y se calcifica la pared del absceso. Suelen estar causados por bacterias, generalmente gramnegativas. En el paciente diabético, en general, no producen signos ni síntomas sistémicos.
Osteomielitis
Consiste en una infección ósea de carácter purulento que puede tener un curso agudo (80% de los casos) o crónico, y que suele estar causado por bacterias (el germen más frecuentemente implicado es el Staphylococcus aureus) y, más raramente, por hongos. En los pacientes diabéticos los gérmenes suelen alcanzar el hueso procedentes del exterior, a causa de heridas accidentales o de incisiones quirúrgicas, o bien por una extensión a partir de un foco séptico contiguo, pero es extremadamente raro que la infección del hueso en el pie diabético sea producida por vía hematógena. Al igual que en los abscesos, habitualmente la osteomielitis presente en pacientes diabéticos no cursa con fiebre. Cuando el hueso es perceptible al explorar una úlcera, debe considerarse la presencia de osteomielitis. La radiografía simple puede revelar la formación de gas en los tejidos, lo que indica la existencia de una infección que compromete la viabilidad del miembro. La erosión ósea indica la presencia de osteítis. La gammagrafía ósea con 99Tc y con leucocitos marcados con 111In puede confirmar la presencia de osteomielitis, pero el diagnóstico diferencial con la infección de tejidos blandos, y en ocasiones con la artropatía de Charcot, puede ser difícil.
Grados IV y V
Grangrena
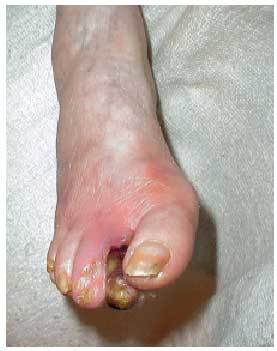
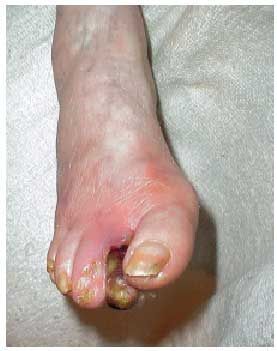
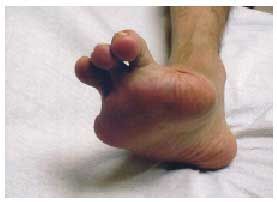
En las extremidades inferiores de los pacientes con lesiones arteriales, especialmente los diabéticos, se desarrolla con relativa frecuencia una trombosis y la consiguiente necrosis isquémica o gangrenosa. Si no se produce una sobreinfección del tejido necrótico, la isquemia, la deshidratación del tejido y la coagulación de las proteínas estructurales producen una desecación de la extremidad, que se conoce como «gangrena seca». Si se sobreañade una infección, el tejido sufre una necrosis de tipo colicuativo, lo que se denomina «gangrena húmeda». La gangrena gaseosa es una gangrena húmeda en la que la infección la provocan gérmenes anaerobios, que liberan toxinas, las cuales condicionan una proteólisis de los tejidos. Ésta facilita la rápida progresión de la necrosis, que se hace patente en el edema, la crepitación de los tejidos por acumulación de bullas de gas y la fermentación de azúcares tisulares por las toxinas bacterianas. La subclasificación de la gangrena en dos grupos localizada (generalmente en el talón, los dedos o las zonas distales del pie) (fig. 4) y extensa, se debe a las diferentes repercusiones en cuanto a tratamiento y pronóstico. Así, en el grado IV se puede valorar la posibilidad de un tratamiento quirúrgico (bypass, angioplastia, etc.), mientras que en el grado V existe un aumento de la posibilidad de sufrir una amputación y de la mortalidad asociada (fig. 5).
Fig. 4. Gangrena del segundo dedo del pie derecho.
Fig. 5. Pie con amputación del primer y quinto dedos.
Aproximación diagnóstica al pie diabético
Únicamente un diagnóstico certero etiológico conducirá a mejorar los resultados y evitar las frustraciones que producen las ulceraciones que evolucionan de forma tórpida, a pesar de que los tratamientos aplicados sean considerados adecuados. La secuencia correcta a seguir ha de comenzar con una buena anamnesis, y se ha de completar con una inspección y una exploración física adecuadas; con todo ello se pretende detectar el «pie de riesgo», es decir, aquel que presenta alguna de las siguientes condiciones: a) neuropatía periférica (polineuropatía, mononeuropatía, úlcera neuropática, neuroartropatía de Charcot y alteraciones vegetativas); b) enfermedad vascular periférica; c) historia previa de úlcera o amputación, y d) deformidades en los pies.
La anamnesis y la inspección de los pies se hará en cada visita programada (generalmente cada 2 meses), con un mínimo de cuatro veces al año, pudiendo ser realizada de forma indistinta tanto por el personal médico como por el de enfermería. Ha de incluirse una valoración neurológica y vascular del pie diabético de forma anual y, a ser posible, de forma conjunta por el médico y el enfermero encargados del cuidado del paciente.
En cada visita se ha de preguntar al paciente sobre la posible presencia de síntomas de neuropatía periférica, como el dolor, la quemazón, los hormigueos o los calambres (suelen ser de predominio nocturno y mejoran al ponerse de pie o con la deambulación). Asimismo, se le interrogará sobre la presencia de posibles síntomas de enfermedad vascular periférica, como la claudicación intermitente, el dolor en reposo que no mejora con la marcha y empeora con la elevación del pie, el calor o el ejercicio, o la frialdad en los pies. Además, se ha de investigar sobre la existencia de otros factores de riesgo modificables.
Seguidamente, se inspeccionará el pie en busca de hiperqueratosis, callos, ojos de gallo, deformidades, fisuras, grietas y, muy especialmente, úlceras. De forma global, se debe prestar atención a la higiene y el cuidado de los pies (la hidratación, el corte de las uñas, etc.), así como al uso de medias, calcetines y calzado, para comprobar que éste sea apropiado y no contenga cuerpos extraños o presente un desgaste excesivo. El consejo preventivo en esta etapa de la exploración es muy importante.
Exploración de la enfermedad vascular periférica
El primer medio que se va a utilizar para la exploración de la vasculopatía es la observación y la palpación de las piernas y los pies. Nos orientará hacia la existencia de una enfermedad vascular periférica la presencia de cambios de color en relación con los cambios de posición de la extremidad (excesiva palidez al elevar el pie y enrojecimiento al descenderlo), la frialdad de la extremidad en comparación con la otra, y la existencia de cambios tróficos (atrofia del tejido celular subcutáneo, piel brillante, ausencia de vello en el dorso del pie y onicogriposis). El siguiente paso es realizar la palpación de los pulsos de ambas extremidades inferiores del paciente. Una ausencia de pulsos indicará la presencia de isquemia arterial. No es fácil la palpación de los pulsos pedios, ya que la presencia de edema o la no compresibilidad de la arteria por calcificación de la misma dificultan la maniobra exploratoria.
A continuación se realiza el cálculo del índice tobillo-brazo, o índice YAO, que consiste en calcular el cociente entre la presión arterial sistólica en el tobillo y la presión arterial sistémica en el brazo. Para medir la presión en el tobillo se coloca el manguito de presión justo encima del mismo; la presión se determina mediante un Doppler manual colocado sobre la arteria tibial posterior o pedia (en ausencia de Doppler se utilizará la palpación manual del pulso) (fig. 6). Normalmente, el índice tobillo-brazo suele ser superior a 0,9; en los casos de claudicación intermitente, su valor oscila entre 0,5 y 0,8, y en el caso de dolor en reposo es menor a 0,5. Es importante conocer que en las personas mayores, sobre todo en los pacientes diabéticos, es frecuente la calcificación de la capa media arterial, obteniéndose presiones falsamente elevadas e índices por encima de 1,5, aun en presencia de una enfermedad vascular.
Fig. 6. Doppler manual.
La oscilometría tiene como finalidad poner de manifiesto gráficamente la amplitud de la pulsatilidad arterial, lo que proporciona una somera información del déficit circulatorio existente. Existe una gran variabilidad entre los resultados obtenidos, por lo que no se pueden establecer valores absolutos de referencia; las cifras obtenidas se deben comparar con las de la extremidad contralateral o con los segmentos sanos del paciente explorado. Para una completa exploración se ha de aplicar el manguito en el tercio superior e inferior de la pierna, de forma bilateral y en reposo y tras 2 min de ejercicio vigoroso. Normalmente, el índice oscilométrico debe ser idéntico para ambas extremidades en una misma localización y con el mismo grado de presión; además, debe tener el grado máximo cuando la presión del manguito sea igual a la presión sistólica del paciente. Ante arterias calcificadas (hecho relativamente frecuente en pacientes con diabetes mellitus) o la presencia de arritmias, la interpretación de la oscilometría se dificulta enormemente.
Exploración de la neuropatía periférica
La polineuropatía distal mixta y simétrica constituye la forma más frecuente de neuropatía periférica. La afección sensitiva, que en general predomina sobre la motora, aparece inicialmente en las zonas más distales de la extremidad, progresando proximalmente y adoptando una distribución «en calcetín». La presencia de neuropatía periférica se explora mediante los siguientes métodos: la sensibilidad perceptiva-táctil con el monofilamento 5.07 de Semmes-Weinstein, la sensibilidad vibratoria y térmica mediante el diapasón de 128 Hz, la presencia de reflejo aquíleo con el martillo de reflejos y la sensibilidad dolorosa mediante el dolor al pinchazo en la raíz de la uña del primer o segundo dedos (fig. 7).
Fig. 7. (De izquierda a derecha). Diapasón, monofilamento 5.07 de Semmes-Weinstein y barra térmica.
El monofilamento 5.07 de Semmnes-Weinstein es un filamento de nailon de un determinado grosor que ejerce una fuerza constante al presionarlo sobre la piel (10 g para un calibre de 5.07). El paciente se colocará en decúbito supino sobre la camilla de exploración y con los ojos cerrados. Se presionará con el filamento, que se debe doblar en parte, durante 1-5 s, y se preguntará al paciente si siente o no su contacto. En primer lugar, se realiza la prueba en la mano del sujeto y se le pide que comunique cuándo siente el toque del filamento en el pie. Las zonas a explorar no están totalmente consensuadas, pero la mayoría de los autores propone que, como mínimo, se aplique en la cara plantar del pie en los siguientes 10 puntos: primer, tercer y quinto dedos, primera, tercera y quinta cabezas de los metatarsianos, dos pruebas en el medio pie, una en el talón y otra en el pliegue entre el primer y segundo dedos. Anotamos la presencia de sensibilidad sobre las 10 pruebas realizadas (la ausencia de la sensibilidad en 4 de los 10 sitios tiene un 95% de sensibilidad y más de un 80% de especificidad para identificar la pérdida de sensibilidad).
Con el diapasón de 128 Hz se explora la sensibilidad a la temperatura, valorando si el paciente detecta o no el frío del diapasón. Además, con la misma herramienta se explora la sensibilidad vibratoria, colocando el diapasón sobre la cabeza del primer metatarsiano.
Valoración de la presencia de infección
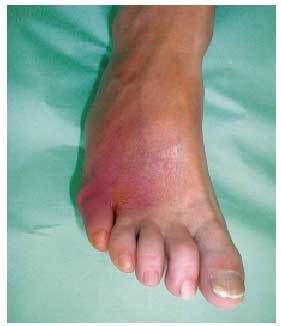
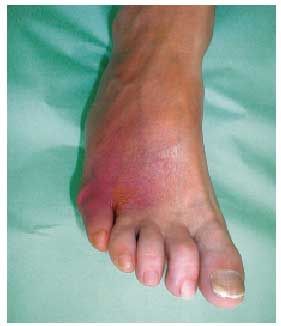
Es necesaria una observación constante para que el diagnóstico de infección en el pie diabético, y consecuentemente el tratamiento, no se retrasen. Hay que pensar en la posibilidad de una infección si existe una herida que desprende mal olor, así como zonas hiperémicas, edematosas, con linfangitis, crepitación en los tejidos adyacentes a la herida o si supuran los bordes de la herida a la presión (fig. 8). También existen signos o síntomas generales que inducen a la sospecha de infección, como el mal control metabólico de la diabetes, la presencia de fiebre, taquicardia, elevación de la velocidad de sedimentación globular y el aumento del recuento leucocitario.
Fig. 8. Infección en la zona dorsal externa del pie (zona hiperémica que presentaba un aumento de la temperatura y la intensidad del dolor).
La radiografía del pie está indicada ante una úlcera profunda de evolución tórpida, para la determinación de la presencia de osteomielitis.
Tratamiento
El curso clínico y el pronóstico del pie diabético están determinados por la evolución de las complicaciones micro y macrovasculares. Desde el comienzo de los años sesenta se viene sugiriendo que el mal control glucémico incrementa el riesgo de complicaciones crónicas de la diabetes, e incluso que la aparición y la progresión de dichas complicaciones están influidas de forma clara por los clásicos factores de riesgo cardiovascular. Por tanto, el primer paso fundamental en el tratamiento del pie diabético es el control de dichos factores, es decir, la consecución de un óptimo control glucémico y de las dislipemias, el abandono del hábito tabáquico y el mantenimiento de cifras de presión arterial en rangos bajos.
La gravedad de la úlcera infectada del pie determinará el tratamiento que debe aplicarse. Es importante decidir si el paciente puede ser tratado de forma ambulatoria o ha de ser derivado a un centro hospitalario. Las úlceras superficiales en fase inicial, con celulitis mínima (menor de 2 cm), sin afección sistémica y con un paciente colaborador pueden tratarse de forma domiciliaria. En casos más graves, o si no evoluciona favorablemente en 48-72 h, está indicada la hospitalización.
A continuación describimos el tratamiento según la clasificación de Wagner, anteriormente expuesta, por grados de lesiones:
Grado 0
En esta etapa, en la que existe un «pie de riesgo», pero sin lesiones considerables todavía, lo más importante es la educación del paciente en el cuidado y la higiene del pie para prevenir complicaciones:
Hiperqueratosis
Tras el correcto lavado y secado diario de los pies, ha de aplicarse una crema hidratante a base de lanolina o urea, e incluso vaselina salicílica al 10%. Para la eliminación de durezas es recomendable el uso de piedra pómez, pero si hay callos, la escisión debe ser realizada por un podólogo.
Fisuras y grietas de la piel
Se han de tratar con una pomada antibiótica y un apósito externo de gasa.
Deformidades
Ante alteraciones en la forma del pie (hallux valgus, pie cavo, dedos en martillo...), se ha de valorar la posibilidad de prótesis de silicona o plantillas con el fin de redistribuir el peso y evitar zonas con aumento de presión; a veces incluso pueden ser útiles los bastones o muletas.
Uña incarnata
Como regla general, nunca se han de cortar las uñas, sino limarlas; si se cortan, debe realizarse de forma totalmente recta. Si existe un absceso importante y no se soluciona con pomada antibiótica local, se indicará el tratamiento quirúrgico.
Pie de atleta
Es importante el secado correcto del pie diabético, pero si existe infección por hongos es fundamental evitar la humedad. Si existe micosis dérmica, el tratamiento indicado es administrar antimicóticos tópicos, asociándose únicamente antibioterapia oral si hay sobreinfección bacteriana. La onicomicosis requerirá, además, antimicóticos orales.
Grado I
Úlcera superficial
Se indica reposo absoluto del pie lesionado, durante 3-4 semanas. Se ha de realizar diariamente una limpieza con suero fisiológico (a cierta presión), aplicando después gasas humedecidas con soluciones isotónicas diluidas. Las úlceras deben ser valoradas por un profesional sanitario cada 2-3 días. El uso de sustancias tópicas es controvertido; se han propuesto, entre ellas, las soluciones antisépticas, los factores de crecimiento, etc., pero no existen estudios con un diseño adecuado que demuestren su eficacia. Los nuevos abordajes para el tratamiento de las úlceras superficiales son el Dermagraf, el gel de becaplemin y el sistema de autoinjerto Vivoderm. Dermagraf es una dermis humana obtenida mediante bioingeniería, que contiene fibroblastos neonatales cultivados sobre una malla biorreabsorbible; secreta factores de crecimiento y proteínas de la matriz extracelular. El gel de becaplemin es un gel que estimula el crecimiento de nuevo tejido al contener factor de crecimiento plaquetario. El sistema de autoinjerto Vivoderm se está ensayando en la actualidad y consiste en la utilización de queratinocitos autólogos cultivados sobre una membrana de ácido hialurónico perforada con láser. Si se usan antisépticos locales, hay que procurar que éstos sean suaves y no coloreen la piel. Una vez obtenida la cicatrización, estos pacientes han de considerarse de alto riesgo, y se recomienda realizar un control evolutivo cuidadoso con una modificación del calzado y el uso de dispositivos ortopédicos.
Grado II
Úlcera profunda
Se recomienda reposo absoluto del pie afectado. Debe sospecharse la posible existencia de una infección, puesto que ello puede condicionar la evolución de la lesión e incluso poner en peligro la extremidad. Se realizará un minucioso desbridamiento de la úlcera, eliminando los tejidos necróticos y la hiperqueratosis que cubre la herida. Se instaurará siempre tratamiento antibiótico oral tras la toma de una muestra de exudado de la úlcera para cultivo y antibiograma. Como tratamiento empírico se aconseja la amoxicilina asociada a ácido clavulánico (500-875 mg cada 6-8 h) o el ciprofloxacino (750 mg cada 12 h); si la lesión presenta un color verdoso y/o un olor fétido, es muy probable la colonización por Pseudomona, por lo que ha de asociarse a cualquiera de los anteriores clindamicina (300 mg cada 6-8 h) o metronidazol (500 mg cada 8 h). Los cambios de antibiótico y la duración del tratamiento dependerán de las pruebas de sensibilidad bacteriana y de la respuesta de la herida al tratamiento. Ante una úlcera de evolución tórpida, con celulitis extensa u osteomielitis asociada, hay que plantearse seriamente su derivación a un centro hospitalario.
Grados III, IV y V
Ante un pie diabético que presente una amplia zona de celulitis, abscesos, osteomielitis, signos de sepsis o gangrena (localizada o extensa), la actitud correcta es derivar al paciente a un hospital para la administración de antibioterapia parenteral y la valoración de posibles técnicas quirúrgicas. En principio, está indicado el desbridamiento lo suficientemente amplio para garantizar la inexistencia de pus o tejido necrótico. Una vez controlada la infección, es necesario evaluar el estado vascular de la extremidad afectada con el fin de evitar, si es posible, la realización de una amputación traumática mediante la aplicación de técnicas de reconstrucción arterial. como la angioplastia o el bypass.
Prevención
La educación es la herramienta más importante para la prevención de las lesiones del pie en el paciente diabético. Todos los sujetos deberían realizar una inspección diaria de los pies y mantener una higiene y un cuidado meticulosos, implicando a un familiar cuando el grado de autonomía sea insuficiente. En caso de presentarse cualquier problema (cortes o soluciones de continuidad en la piel, uñas incarnatas, cambios en color, temperatura, sensibilidad o arquitectura del pie), éste ha de ser comentado inmediatamente con el médico. El control de los factores de riesgo cardiovascular es primordial, así como la valoración y el tratamiento adecuado por podólogos y ortopedas en el caso de existir alteraciones en la estática del pie o amputaciones previas. Las siguientes instrucciones pueden ser útiles para que el paciente evite las úlceras y las infecciones del pie.
Calzado
Se han de usar zapatos y calcetines en todo momento. No se ha de caminar descalzo, ni siquiera dentro de casa, pues fácilmente se puede pisar algún objeto y lastimarse los pies. Es importante proteger los pies del frío y del calor, por lo que hay que caminar con calzado sobre la playa o superficies calientes. Siempre se deben usar calcetines de algodón o lana y medias de algodón o nailon (que evitan la humedad) con los zapatos, para evitar fisuras y llagas. Es conveniente elegir zapatos de cuero blando, que se ajusten bien y protejan los pies. Los zapatos nuevos se han de comenzar a utilizar de forma lenta y progresiva. Se debe cambiar de zapatos durante el día para aliviar las zonas de presión, e incluso probar con calzado de deporte para el uso cotidiano. Si hay problemas de ajuste o alteraciones en la estática del pie, hay que utilizar dispositivos de ortopedia para resolverlos. Cada vez que se ponga el calzado es importante revisarlo por dentro para asegurarse de que el forro interno esté suave y liso y que no haya objetos en su interior.
Higiene de los pies
Los pies se deben lavar de forma diaria con un jabón suave, a ser posible neutro, y agua tibia (no caliente), sin mantenerlos mucho tiempo en remojo puesto que se pueden agrietar y resecar la piel. Después es necesario el secado concienzudo y meticuloso, teniendo especial cuidado en las zonas interdigitales. Puede utilizarse talco para mantener seca la piel entre los dedos. Una o dos veces al día hay que aplicar crema hidratante en las partes superiores de los pies y las plantas, evitando aplicarla entre los dedos ya que esto podría causar una infección. Las uñas no deben ser largas y han de estar cortadas de forma recta (o con un borde ligeramente redondeado); si esto representa una dificultad, es conveniente que tanto la pedicura como la extirpación de callos o durezas sean realizadas por un podólogo.
Protección de los pies
A causa de la neuropatía periférica, es posible que el paciente diabético tenga una pérdida de sensibilidad al calor o el frío, por lo que tenderá a usar calentadores, radiadores, bolsas de agua caliente o almohadillas eléctricas; ello predispone a la formación de quemaduras y lesiones. Es muy importante que el personal sanitario haga especial hincapié en este aspecto, especialmente en los meses de invierno. Durante los meses de verano ha de aconsejarse el uso de cremas fotoprotectoras en el dorso de los pies para prevenir las quemaduras.
Otra forma de proteger correctamente los pies es mantener una buena circulación distal. Para ello, es recomendable la elevación de las extremidades inferiores en sedestación, evitar cruzar las piernas, no usar calcetines o medias que compriman, mover los tobillos y dedos de forma circular al menos durante 5 min diarios, y el abandono del hábito tabáquico.
Bibliografía general
American Diabetes Association. Foot care, 1996. Disponible en: http://www.diabetes.org/ada/c70c.asp
Aragón Sánchez FJ, Ortiz Remacha PP. El pie diabético. Barcelona: Masson, 2000.
CDC (Center of disease control). Foot Problems. In: The prevention and treatment of complications of diabetes mellitus. Guide for Primary Care Practitioners, 1991. Disponible en: http://www.cdc. gov/diabetes/pubs/brn-tx2.htm#foot-problems
Gibbons GW. The diabetic foot: amputation and drainage of infection. J Vasc Surg 1997;5:791-3.
International Working Group on the Diabetic Foot. International Consensus on the Diabetic Foot. The Netherlands, 1999.
Williams G, Pickup JC. Manual de diabetes. 2.ª ed. Cambridge: Masson, 2000; p. 159-64.