y si el ángor persiste deberían descenderse aún más dichos valores. Los bloqueadores beta y los antagonistas del calcio son especialmente útiles en los pacientes hipertensos con angina de pecho, aunque deben evitarse los calcioantagonistas de acción corta. Tras un infarto agudo de miocardio deben administrarse bloqueadores beta sin actividad simpática intrínseca, ya que reducen el riesgo de un posterior infarto de miocardio y de muerte súbita. Los inhibidores de la enzima de conversión de la angiotensina han demostrado su utilidad en el infarto agudo de miocardio, en especial cuando existe disfunción sistólica del ventrículo izquierdo al prevenir una posterior insuficiencia cardíaca y disminuir la mortalidad. Si los bloqueadores beta son ineficaces o están contraindicados pueden utlizarse verapamilo o diltiazem.
La enfermedad cardiovascular es la primera causa de muerte en el mundo occidental. Más de 15 millones de muertes cada año o, lo que es lo mismo, el 30% de la mortalidad global son atribuidas a enfermedad cardiovascular. Aproximadamente el 50% de estas muertes son debidas a enfermedad coronaria, y cerca del 33% están asociadas a accidente vascular cerebral (AVC). La hipertensión arterial (HTA) es uno de los tres principales factores de riesgo coronario, y uno de los más prevalentes, alcanzando valores superiores al 25% de la población adulta. Además de un predictor «mayor» del riesgo de padecer enfermedad coronaria, es también una enfermedad cardiovascular desde su inicio.
La cardiopatía isquémica puede definirse como la afección cardíaca, aguda o crónica, secundaria a un desequilibrio entre la oferta de flujo coronario y la demanda de oxígeno. En términos generales, la isquemia coronaria aparecerá siempre que el aporte de oxígeno al miocardio sea inferior a la demanda. Este desequilibrio suele deberse a una disminución del calibre de los vasos coronarios, tanto por espasmo arterial como por obstrucción mecánica producida por una lesión ateromatosa localizada en la íntima de los vasos, como por un
aumento de la demanda miocárdica de oxígeno o por la coexistencia de ambas situaciones.
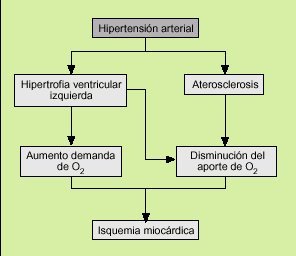
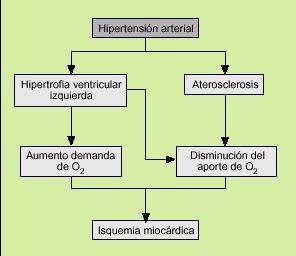
Existen dos mecanismos fundamentales por los que la HTA aumenta el riesgo de padecer un episodio coronario (fig. 1). Uno de ellos es la aceleración del desarrollo de la arteriosclerosis con formación de placas de ateroma, lo que da lugar a alteraciones del aporte de oxígeno por obliteración del árbol coronario, no permitiendo un aumento de flujo ante una situación de mayor demanda de oxígeno por parte del miocardio. La producción de la placa de ateroma va a seguir la siguiente secuencia:
Fig. 1. Etiopatogenia de la cardiopatía isquémica en los sujetos hipertensos.
1) Lesión endotelial. La HTA produce una lesión mecánica en la íntima de los vasos.
2) Estría grasa. En los espacios de descamación del endotelio se agregan cúmulos de plaquetas al tiempo que se incrementa la adhesión de monocitos. Estos macrófagos emigran al subendotelio, transformándose en células espumosas al acumular lípidos en su interior. Este tipo de lesión, que se conoce con el nombre de estría grasa, se manifiesta macroscópicamente como una mancha o raya amarilla en la íntima de las arterias que protruye en la luz del vaso.
3) Placa fibrosa. Las plaquetas liberan un factor mitogénico denominado factor plaquetario de crecimiento (PDGF). Los monocitos a su vez liberan este factor junto a otros factores mitogénicos. La combinación de estos agentes tiene un potente efecto estimulante de la proliferación de fibroblastos y de células musculares lisas, que emigran al subendotelio constituyendo así la placa fibrosa. Esta placa contiene en su interior un núcleo amorfo y amarillento llamado ateroma formado por colesterol proveniente de la autólisis de las células espumosas.
4) Lesión complicada. Esta lesión se caracteriza por ulceraciones y rotura de la placa, produciéndose una obstrucción trombótica. Esta obstrucción de ser permanente es causa de infarto agudo de miocardio y muerte súbita y de ser intermitente es la causa más frecuente de angina inestable.
Es interesante reseñar la importancia de la agregación plaquetaria en el desarrollo de la aterogénesis y sus complicaciones, de manera que el desequilibrio entre factores proagregantes y antiagregantes tiene una gran trascendencia en el proceso de formación de la placa de ateroma, así como en la génesis de los accidentes coronarios. Desgraciadamente, en la actualidad se desconoce si una vez producida la placa de ateroma, ésta puede regresar al reducirse los niveles plasmáticos de lípidos.
El otro es el aumento de la masa miocárdica como proceso de adaptación inicial que produce la elevación mantenida de la presión arterial. La hipertrofia ven tricular miocárdica no se acompaña de un incremento proporcional del árbol arterial coronario, lo que origina un déficit de perfusión especialmente durante el esfuerzo.
Entre las manifestaciones clínicas evidenciables de la cardiopatía isquémica destacan la angina de pecho o angor pectoris, el infarto agudo de miocardio y la muerte súbita. En ocasiones, la isquemia miocárdica puede manifestarse por diversos tipos de arritmias y trastornos de la conducción, o como insuficiencia cardíaca. Sin embargo, estas últimas manifestaciones son poco específicas de la enfermedad coronaria, ya que pueden obedecer a otras etiologías y ser similar su expresión clínica. En ocasiones la isquemia miocárdica puede pasar clínicamente inadvertida, fundamentalmente en sujetos hipertensos, en cuyo caso se habla de isquemia miocárdica silente.
Hipertensión arterial y riesgo de enfermedad coronaria
Múltiples estudios observacionales han demostrado una relación continua y gradual entre la presión arterial y el riesgo de enfermedad coronaria. En un metaanálisis de nueve estudios que incluía a más de 400.000 indivi-duos se observó una relación lineal sin umbral entre
los valores tanto de presión arterial sistólica como de diastólica y la incidencia de cardiopatía isquémica, triplicándose el riesgo respecto a la población normal en los que presentaban los valores de presión arterial más altos.
En efecto, el 50% de los pacientes que padecen angina son hipertensos, así como el 60% de los que padecen infarto agudo de miocardio transmural y el 55% de los pacientes cuya manifestación inicial de la cardiopatía coronaria es la muerte súbita. La incidencia de infarto subclínico según el estudio de Framingham es del 35% en la población hipertensa, mientras que en la normotensa es sólo del 18%.
Una vez establecida la enfermedad coronaria, la HTA tiene una influencia adversa en el pronóstico de aquélla, agrava las manifestaciones clínicas del paciente anginoso y constituye un factor de mal pronóstico en el paciente con infarto agudo de miocardio. Si además existe hipertrofia del ventrículo izquierdo (HVI), el pronóstico es aún peor. En el estudio de Framingham, la detección de HVI por criterios electrocardiográficos (ECG) en pacientes que habían padecido un infarto agudo de miocardio previo aumentaba en cuatro veces el riesgo de reinfarto respecto a los pacientes en la misma situación sin criterios electrocardiográficos de HVI.
La alta prevalencia tanto de la HTA como de la enfermedad coronaria hacen cada vez más frecuente la presencia de enfermos con estos dos problemas de salud. Muchos pacientes hipertensos seguidos en nuestras consultas acabarán siendo enfermos coronarios. Estos pacientes constituyen un reto terapéutico tanto para el cardiólogo como para el médico de Atención Primaria.
Beneficio del tratamiento antihipertensivo
Se han realizado numerosos ensayos para evaluar los efectos que el tratamiento de la HTA tiene sobre la morbimortalidad cardiovascular, en los que se ha podido constatar que la reducción de la misma se ha producido fundamentalmente a expensas de una disminución del número de accidentes cerebrovasculares, insuficiencia cardíaca e insuficiencia renal, mientras que la mortalidad por cardiopatía isquémica no se beneficia, tanto como cabría esperar, de la reducción de la presión arterial, probablemente porque la cardiopatía isquémica tiene un origen multifactorial.
Un metaanálisis de 17 estudios que incluía a más de 47.000 pacientes confirmó este beneficio. Recientes estudios permiten afirmar que el anciano con hipertensión sistólica también se beneficia del tratamiento y, es más, se ha observado que la reducción absoluta de episodios coronarios en pacientes de más edad (2,7/1.000 personas/año) es claramente superior a la que se aprecia en sujetos más jóvenes (1/1.000 personas/año). Estas observaciones contrastan con lo que se realiza en la práctica clínica, donde la intensidad del tratamiento decrece con la edad del paciente.
Si bien en la población general el tratamiento antihipertensivo parece reducir modestamente la tasa de episodios coronarios, en el paciente con angina de pecho o que ya ha sufrido un infarto, el tratamiento antihipertensivo ha demostrado ser especialmente beneficioso. Esto obedece a que al tratarse de una población de mayor riesgo absoluto, la magnitud de la respuesta terapéutica es también mayor.
Tratamiento
Como medida general se debe actuar de forma enérgica sobre los factores «mayores» de riesgo cardiovascular que puedan asociarse, principalmente el consumo de tabaco, la hiperlipidemia y la diabetes mellitus o la intolerancia a los hidratos de carbono.
Medidas higiénico-dietéticas
En el primer escalón situaremos las modificaciones en el estilo de vida o también denominado tratamiento higiénico-dietético.
El paciente debe aprender a identificar las situaciones que desencadenan las crisis de angina para evitarlas o prevenirlas usando nitroglicerina sublingual. La dieta estará exenta de grasas animales, con restricción moderada de sal, alcohol, té y café. El tabaco debe ser evitado en su totalidad.
Además, siempre es conveniente realizar ejercicios para favorecer la formación de colaterales coronarias. En líneas generales se recomienda caminar una hora diaria por terreno llano, un máximo de 6 km, nunca después de las comidas y siempre que la prueba de esfuerzo no lo desaconseje. Otros tipos de ejercicio, como natación, bicicleta, tenis o golf, pueden también realizarse, pero nunca de forma competitiva. Las relaciones sexuales en general no están contraindicadas, salvo en aquellos casos en los que desencadenen sistemáticas crisis de angina. En ellas, se debe evitar el período postprandial y aconsejar aquellas actitudes que impliquen el menor esfuerzo para el paciente.
Hay que evitar el estrés y, en general, las situaciones emocionales fuertes. Se debe seguir un horario regular y relajado en el trabajo respetando siempre el descanso nocturno. Asimismo se recomienda disfrutar de fines de semana libres y vacaciones periódicas.
Tratamiento farmacológico
Para el tratamiento de un paciente hipertenso con cardiopatía isquémica debemos considerar varios grupos terapéuticos en función de la patología que presenten los pacientes.
En primer lugar, en vista de que la angina inestable y el infarto agudo de miocardio generalmente se asocian con la formación aguda de un trombo sobre una lesión aterosclerosa se debe tratar de prevenir la adherencia plaquetaria y la propagación de los trombos. Se ha demostrado que el ácido acetilsalicílico mejora la supervivencia de pacientes que han tenido un infarto de miocardio y disminuye la tasa de reinfarto. Se observó también en dos grandes estudios controlados con placebo en pacientes con angina inestable que el ácido acetilsalicílico reduce la mortalidad y el reinfarto aproximadamente un 50%. El tratamiento con ácido acetilsalicílico reduce la tasa de infarto y de mortalidad en pacientes con angina estable y ha demostrado que disminuye la tasa de infarto de miocardio en hombres sanos de mediana edad que reciben 325 mg en días alternos. Dos estudios que investigaron el efecto de la aspirina en hombres sanos observaron un aumento del número de accidentes cerebrovasculares hemorrágicos mortales. Aun cuando no es estadísticamente significativo, este hallazgo es preocupante y obliga a un control cuidadoso de la presión arterial en pacientes hipertensos con enfermedad coronaria tratados con aspirina.
Además de la utilización de aspirina como antiagregante plaquetario, el tratamiento médico de los pacientes con angina irá dirigido a reducir las necesidades metabólicas del corazón, dado que la insuficiencia coronaria es el resultado de un desequilibrio entre la oferta y la demanda de oxígeno por el miocardio, se deben elegir aquellos fármacos que disminuyan la demanda cardíaca de oxígeno e incrementen el flujo coronario.
Nitratos
Los nitratos son los fármacos más utilizados de forma crónica para la profilaxis de la isquemia miocárdica, al igual que de modo agudo para regular los ataques de angina. El tratamiento con nitratos en forma de nitroglicerina sublingual, nitratos orales de acción prolongada y preparados transdérmicos de nitroglicerina reducen la frecuencia de isquemia, tanto silente como sintomática en los pacientes con angina. Aunque el mecanismo de la acción antianginosa de los nitratos es complejo, su acción farmacológica básica consiste en relajar la musculatura lisa vascular, esta dilatación de venas y arterias ocurre a consecuencia de la producción de óxido nítrico como resultado de la interacción de los nitratos orgánicos con grupos sulfhidrilo. Por esta razón actúan incrementando el flujo coronario por dilatación de la luz de las arterias tanto normales como enfermas, pero no son capaces per se de controlar la HTA.
Por todo ello los fármacos más utilizados para el tratamiento crónico del hipertenso con cardiopatía isquémica son los bloqueadores beta, los antagonistas del calcio y los inhibidores de la enzima de conversión de la angiotensina (IECA).
Bloqueadores beta
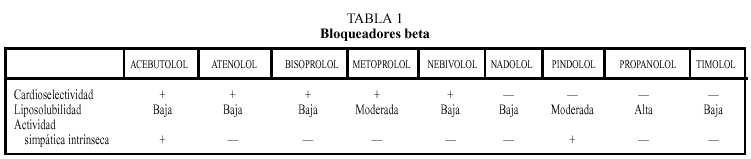
El efecto de cualquier fármaco bloqueador beta depende de sus propiedades farmacológicas, tales como absorción, unión a proteínas plasmáticas y liposoluble y a su capacidad para bloquear o inhibir el receptor beta (tabla 1), del que existen dos tipos, el receptor beta-1, que predomina en el miocardio, y el receptor beta-2, característico del músculo liso vascular y de la musculatura bronquial. La mayoría de los bloqueadores beta poseen también cierto grado de capacidad de activar los receptores (actividad agonista intrínseca), que se conoce con el nombre de actividad simpática intrínseca. Muchos bloqueadores beta actúan sobre los dos subtipos (beta-1 y beta-2), son los denominados bloqueadores beta no selectivos, mientras que otros tienden a actuar principalmente sobre los receptores beta-1, son los denominados cardioselectivos, aunque esta cardioselectividad no confiere protección al paciente asmático.
Su grado de liposolubilidad determina su absorción y metabolismo, en términos generales a mayor liposolubilidad mejor absorción gastrointestinal, vida media más corta, y su administración intravenosa es mucho más potente que la misma dosis administrada por vía oral. Por el contrario, los bloqueadores beta hidrosolubles no se absorben tan fácilmente, tienen vidas plasmáticas más largas y frecuentemente permiten su administración en una sola dosis diaria.
La base teórica del uso de los bloqueadores beta como fármacos antianginosos la constituye su capacidad de reducir el trabajo cardíaco mediante la disminución de la frecuencia cardíaca, el descenso de la presión arterial y de la contractilidad miocárdica, además de poseer propiedades antiarrítmicas. Estos factores son tan dominantes que superan el efecto indeseable que puede significar el aumento del volumen telediastólico.
En los pacientes con infarto agudo de miocardio estos fármacos reducen el dolor torácico, el estrés sobre el miocardio y el tamaño del infarto. La utilidad de los bloqueadores beta en la prevención secundaria de la cardiopatía isquémica está perfectamente probada, ya que se ha demostrado una reducción de la mortalidad de más del 20% al cabo de un año y una reducción de las recidivas de nuevos episodios coronarios del 25%.
Los bloqueadores beta deben administrarse a todos los pacientes con infarto agudo de miocardio que no presenten contraindicaciones claras para ello (por ejemplo, edema pulmonar, asma, hipotensión, bradicardia, bloqueo A-V avanzado). El tratamiento intravenoso seguido del tratamiento por vía oral debe instaurarse lo antes posible en los pacientes ingresados antes de que pasen 24 horas del inicio de la sintomatología. Si son bien tolerados, la pauta de tratamiento debe continuarse al menos durante 2-3 años, y en el caso del hipertenso estos fármacos deben ser contemplados como el primer escalón farmacológico de por vida.
Antagonistas del calcio
Los antagonistas de los canales del calcio o calcioantagonistas deben su acción a la inhibición selectiva de la corriente aferente de calcio a través de los canales lentos de calcio de los miocardiocitos y células musculares lisas de los vasos.
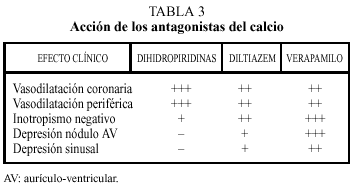
Existen tres grupos principales de calcioantagonistas: las dihidropiridinas (nifedipino), las fenilalquilaminas (verapamilo) y las benzotiazepinas (diltiazem) (tabla 2).
A dosis clínicas, los antagonistas del calcio dihidropiridínicos causan vasodilatación arterial significativa sin prácticamente afectar la conducción del nódulo aurículo-ventricular (AV), y habitualmente la vasodilatación arterial contrarresta su efecto inotrópico negativo (tabla 3).
Además de la vasodilatación arterial, el verapamilo ejerce un efecto inotrópico negativo directo y actúa sobre la conducción del nódulo AV, aumentando el bloque AV y el período refractario efectivo del nódulo AV, lo que explica su eficacia en el tratamiento de las arritmias supraventriculares de reentrada y en la reducción de la frecuencia ventricular en pacientes con flutter auricular y fibrilación.
Las acciones farmacológicas del diltiazem están a medio camino de las del verapamilo y las dihidropiridinas es un vasodilatador menos potente que el nifedipino y tiene menos probabilidades de inhibir la conducción AV que el verapamilo, aunque reduce la frecuencia cardíaca por sus acciones sobre el nodo sinusal. En pacientes con arteriopatía coronaria el diltiazem ejerce efecto vasodilatador periférico, posee efecto inotrópico negativo, aunque mejora notablemente la relajación ventricular izquierda, y evita la vasoconstricción coronaria inducida por el ejercicio. El diltiazem es un fármaco útil en la angina estable crónica, puesto que reduce la frecuencia cardíaca, no tiene demasiado efecto sobre la conducción del nódulo AV, no se acompaña de estreñimiento (al contrario que el verapamilo) y tiene menos probabilidades de causar edema de tobillos que las dihidropiridinas.
Los calcioantagonistas dihidropiridínicos de acción corta están contraindicados en estos pacientes. Sin embargo, los de vida media larga o liberación retardada al no poseer efectos sobre el sistema de conducción y no deprimir ni la frecuencia cardíaca ni la contractilidad miocárdica pueden ser asociados a bloqueadores beta en el tratamiento del paciente hipertenso con angina de esfuerzo.
Los antagonistas del calcio de vida media larga o liberación retardada son útiles en el tratamiento y prevención de la angina vasoespástica y en la angina de umbral variable por su efecto vasodilatador. También están indicados en aquellos pacientes cuyo ángor se asocia a dislipidemias, intolerancia hidrocarbonada, broncospasmo u otras contraindicaciones específicas de los bloqueadores beta.
En caso de no conseguir el objetivo deseado con la utilización de un solo fármaco se pueden asociar bloqueadores beta con calcioantagonistas. Es importante tener especial cuidado con la asociación de bloqueadores beta y verapamilo, pues ambos tienen efectos cronotrópicos e inotrópicos negativos.
Inhibidores de la enzima de conversión de la angiotensina
Los IECA reducen la dilatación y disfunción ventricular izquierdas y enlentecen la progresión a insuficiencia cardíaca congestiva, tanto durante como después del infarto agudo de miocardio. Los estudios realizados con estos fármacos han demostrado evidentes reducciones de la mortalidad en pacientes tratados al poco tiempo de sufrir un infarto agudo de miocardio, así como en la disfunción ventricular izquierda en los tratados con posterioridad al infarto agudo de miocardio.
Si existe disfunción ventricular postinfarto no deben utilizarse bloqueadores beta ni verapamilo por su ya comentada acción cronotrópica e inotrópica negativa, sino diuréticos e IECA. Recientemente se ha demostrado su efecto beneficioso en el ángor y en el infarto agudo de miocardio, pues mejoran la función ventricular y la hipertrofia ventricular, reducen el consumo de oxígeno y promueven un marcado descenso de la precarga y postcarga, sin modificar el gasto cardíaco.
En resumen, a todos los pacientes que padezcan un infarto agudo de miocardio y que no presenten contraindicaciones importantes (hipotensión, estenosis bilateral de la arteria renal, insuficiencia renal, ni antecedentes de tos o angioedema a causa de un tratamiento previo
con IECA) hay que administrarles estos fármacos antes de pasadas 24 horas del inicio de los síntomas y continuar su administración al menos durante seis semanas más. En caso de signos de disfunción ventricular izquierda el tratamiento debe continuarse al menos durante tres años. Actualmente se está valorando su utilización de por vida en estos pacientes. En el caso de pacientes hipertensos, éste sería otro de los fármacos de elección que deben formar parte del tratamiento de la HTA.
Tratamiento del infarto agudo de miocardio en el paciente hipertenso
En líneas generales, el tratamiento del infarto de miocardio en su fase aguda en el paciente hipertenso no difiere del utilizado en normotensos. Se debe atender fundamentalmente al tratamiento del dolor, mantener la función circulatoria, así como prevenir y tratar las arritmias.
En los primeros momentos del infarto agudo de miocardio el paciente debe recibir oxígeno por vía nasal, analgesia adecuada y aspirina en dosis de 160-325 mg por vía oral. Si en el ECG se pone de manifiesto una elevación del segmento ST de al menos 0,1 mV en dos o más derivaciones contiguas, lo que sugiere oclusión trombótica de la arteria coronaria, el paciente será candidato a la fibrinólisis o a la angioplastia coronaria percutánea.
Puesto que los bloqueadores beta disminuyen el área del infarto y la morbimortalidad, los pacientes con infarto agudo de miocardio deben recibir lo antes posible bloqueadores beta sin actividad simpática intrínseca por vía intravenosa, a lo que seguirá la terapia oral.
Si no existe contraindicación debe iniciarse tratamiento con IECA en las primeras horas de hospitalización, que deberá mantenerse indefinidamente en los pacientes que han presentado deterioro de la función sistólica (fracción de eyección < 40%) o clínica de insuficiencia cardíaca.
Ya en la fase posterior al alta hospitalaria se debe actuar de forma enérgica y contundente sobre los demás factores de riesgo cardiovascular que puedan asociarse, principalmente el consumo de tabaco, la dislipidemia y la diabetes mellitus.
Estos pacientes deben continuar tomando aspirina, bloqueadores beta y la dosis seleccionada de IECA durante tiempo indefinido. Es imprescindible mantener un control óptimo de la presión arterial, siempre por debajo de 140/90 mmHg, a largo plazo. Por ello tanto los bloqueadores beta como los IECA se utilizarán a dosis antihipertensivas en los pacientes hipertensos y si fuera necesario para el control de la presión arterial se recurrirá a un tercer y cuarto fármaco antihipertensivo, un diurético de forma obligada si el paciente presentó insuficiencia cardíaca o un calcioantagonista de acción prolongada si presenta angina postinfarto.
Es importante abordar integralmente los otros factores de riesgo cardiovascular con el objetivo de alcanzar el peso ideal y hacer una dieta baja en colesterol y grasas saturadas. A ello se añadirá tratamiento adecuado hipolipidemiante con el objetivo de conseguir un colesterol-LDL inferior a 100 mg/dl. Así como abandonar totalmente el hábito tabáquico.
Bibliografía recomendada
Flack J, Neaton J, Grimm R, Sihih J, Cutler J, Ensrud K, MacMahon S, for the Multiple Risk Factor Intervention Trial Research Group.
Blood pressure and mortality among men with prior myocardial infarction. Circulation 1995; 92:2.437-2.445.
MacMahon S, Peto R, Cutler J, Collins R, Sorlie P, Neaton J, et al. Blood pressure, stroke and coronary heart disease. Part 1, Prolonged differences in blood pressure: prospective observational studies corrected for the regression dilution bias. Lancet 1990; 335:765-774.
Martell N. Tratamiento del hipertenso con enfermedad coronaria. En: Coca A, De la Sierra A, eds. Decisiones clínicas y terapéuticas en el paciente hipertenso. Barcelona: Ed. Médica Jims, SL, 1998; 449-455.
Rutherford JD. Angina crónica estable. Tratamiento médico. En: Fuster V, Ross R, Topol EJ, eds. Aterosclerosis y enfermedad arterial coronaria. Barcelona: Editorial Springer-Verlag Ibérica, SA, 1997: 1.513-1.528.
The Joint National Committee on Prevention, Detection, Evaluation and Treatment of High Blood Pressure and the National Education Program Coordinating Commitee The Sixth Report of the Joint National Committee on Prevention, Detection, Evaluation and Treatment of High Blood Pressure. Arch Intern Med 1997; 157:2.413-2.446.
World Health Organization. International Society of Hypertension. Guidelines for the management of hypertension. J Hypertens 1999; 17:151-183.