Acude a nuestra consulta paciente de 24 años en tratamiento con anticonceptivos orales que presenta omalgia izquierda de un día de evolución que atribuye a abducción forzada tras una caída. En la exploración física no presenta deformidad ni lesiones en piel, mantiene movilidad conservada y presenta dolor a la palpación del espacio subacromial.
Tras una semana con persistencia de dolor, pese a tratamiento antiinflamatorio, acude al Servicio de Urgencias Hospitalarias donde se observa edema leve y dolor en el área del bíceps con radiografía sin alteraciones, siendo diagnosticada de dolor mecánico por tendinitis tras sobreesfuerzo.
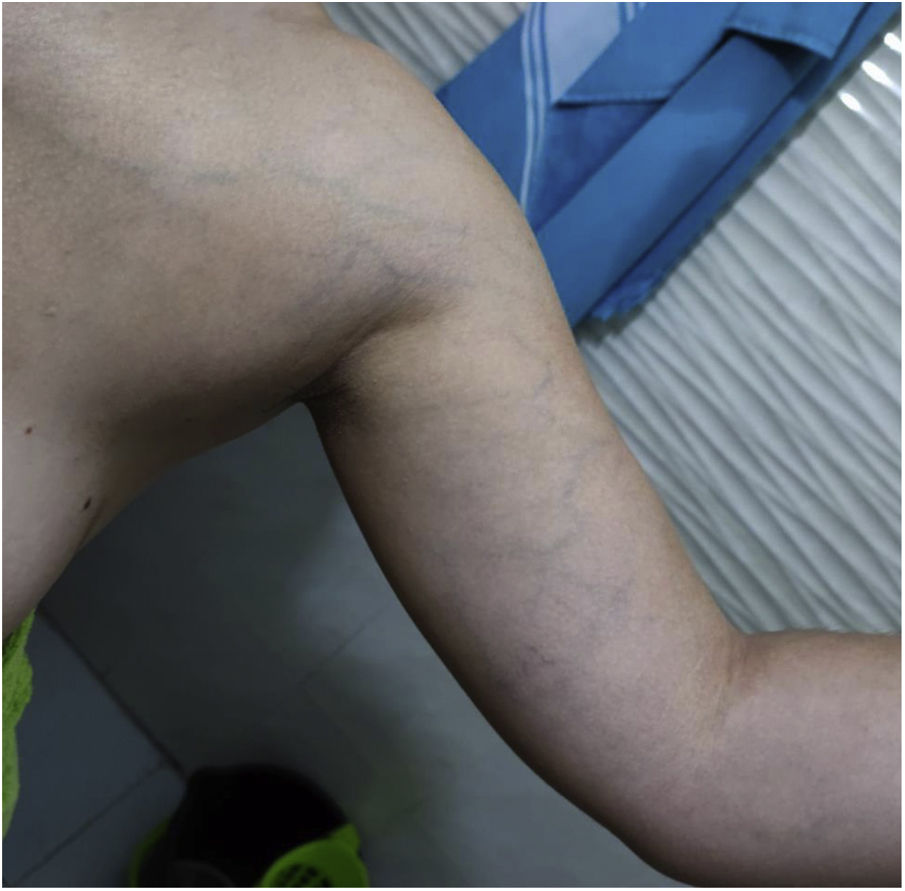
A los 15 días persiste clínica y acude a la consulta de su médico de familia, donde se observa edema e ingurgitación venosa a nivel supraclavicular, dificultad en la toma de pulso axilar y dolor en hombro y axila irradiado hasta la mano izquierda con sensación de parestesias acompañantes (fig. 1).
Ante la evolución clínica nos planteamos el diagnóstico diferencial entre rotura muscular evolucionada, patología infecciosa, patología linfática o patología vascular.
El dolor a nivel de axila que empeora con la movilización y el antecedente de traumatismo previo nos podría orientar a una patología de origen mecánico y, en el caso de tratarse de una patología infecciosa la piel, podría estar eritematosa, caliente y la paciente presentar fiebre o quebrantamiento del estado general.
Aun así, la presencia de parestesias, aumento de edema y de circulación colateral, la dificultad de detección de pulsos y el hecho de no presentar mejoría con fármacos antiinflamatorios ni con el reposo nos debe orientar hacia una patología de origen vascular.
De hecho, se solicita un estudio analítico en el cual no se detecta leucocitosis ni elevación de parámetros inflamatorios como la reacción en cadena de la polimerasa (PCR), los cuales podrían estar alterados ante etiología infecciosa, pero sí se detecta una elevación de dímero D de 7.800, orientando el diagnóstico hacia un origen trombótico.
Finalmente, en el estudio de ecografía Doppler se identifica ocupación por material ecogénico de la vena subclavia, axilar y basílica de miembro superior izquierdo, compatible con trombosis venosa y la paciente es ingresada para tratamiento y control evolutivo.
La paciente fue tratada inicialmente con bemiparina a dosis anticoagulantes y suspensión de toma de anticonceptivos orales. Se propuso trombectomía con fibrinólisis local, pero ante la rápida mejoría evolutiva radiológica con permeabilización de vena basílica y vena axilar tras 48 h de tratamiento, se decidió priorizar manejo conservador.
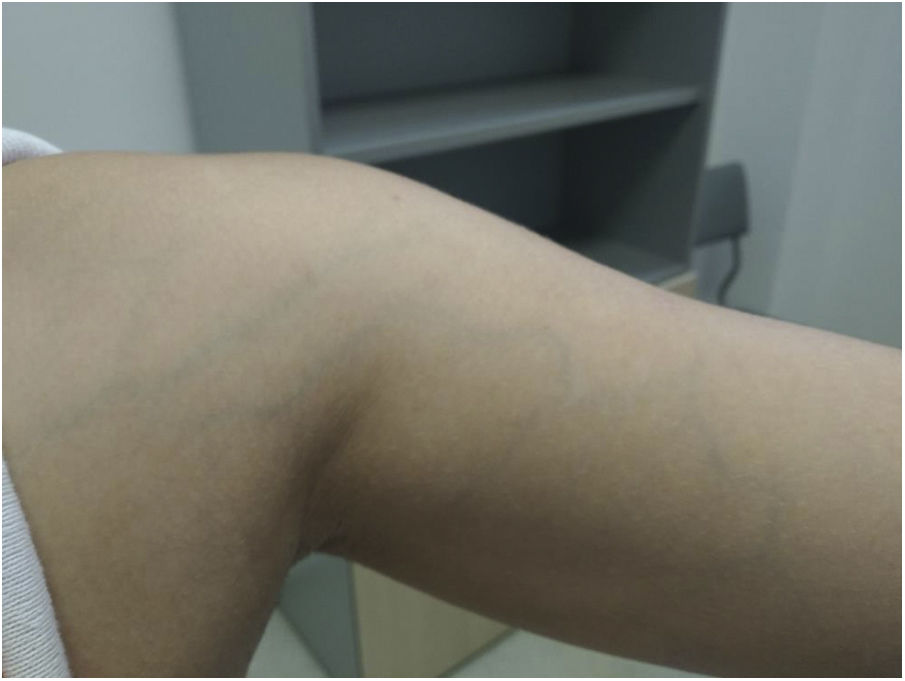
Actualmente con tratamiento anticoagulante, la paciente refiere disminución del edema y del dolor axilar, aunque persiste leve aumento de circulación colateral a nivel de pectoral izquierdo comparado con contralateral y, en ocasiones, episodios autolimitados de parestesias (fig. 2).
La trombosis venosa profunda (TVP) es un importante problema de salud con una incidencia de 116 por cada 100.000 habitantes en España, siendo entre el 1-4% de los casos TVP de miembros superiores (TVPMS) con una incidencia estimada de 1-2 casos por cada 100.000 habitantes1.
La etiología de las TVPMS pueden ser de origen primario sin identificar causa desencadenante, si bien en este grupo se incluyen las producidas por un esfuerzo (síndrome Paget-Schroetter), en las cuales es frecuente encontrar anomalías anatómicas en el estrecho torácico superior a nivel del espacio costoclavicular, o de origen secundario, las cuales constituyen un 70% y están asociadas principalmente al empleo de catéteres venosos centrales y marcapasos, trombofilias o procesos hormonales como toma de anticoagulantes orales de acción directa (ACOD), embarazo o puerperio y procesos neoplásicos 2–4.
La clínica principal es edema, dolor en zona axilohumeral, sensación de pesadez de la extremidad, disestesias, cambios de coloración, fatiga muscular y aparición de venas colaterales en el hombro y pectoral (signo de Urschel)5.
El diagnóstico de TVPMS basado en los signos exclusivamente no es muy fidedigno debido a la baja especificidad de las manifestaciones clínicas, por lo que la prueba de imagen es esencial para confirmar o descartar el diagnóstico.
Al igual que en la trombosis venosa profunda de miembros inferiores (TVPMI) disponemos de la escala de Wells como algoritmo de probabilidad clínica, Constans et al.6 desarrollaron y validaron una escala de precisión clínica de cuatro ítems para la valoración de la probabilidad pretest de TVPMS: presencia de material venoso (catéter venoso central o marcapasos) +1, dolor localizado +1, edema unilateral +1 y otro diagnóstico -1, siendo un resultado de 2 o superior una probabilidad alta de TVPMS2,4.
El dímero D se eleva ante origen trombótico, pero en niveles inferiores a si fuera una TVPMI, resultando subóptimo para usarlo de forma exclusiva para descartar TVPMS6.
Se debe realizar una radiografía de tórax para identificar posibles anomalías óseas obvias, sin embargo, el diagnóstico definitivo vendrá definido por la falta de compresibilidad de la vena en una ecografía7. La ecografía tienen sus limitaciones a nivel de la mitad interna de la vena subclavia por la superposición con la clavícula8, de modo que la venografía sigue siendo la prueba de referencia por su alta especificidad y sensibilidad, pero es un método invasivo no exento de complicaciones.
El tratamiento está dirigido principalmente a la prevención de embolia pulmonar y de la trombosis venosa recurrente9. La anticoagulación contribuye a mantener la permeabilidad de las venas colaterales y evitar la propagación del trombo y la embolia pulmonar. El Colegio Americano de Medicina Torácica indica un mínimo de tres meses de tratamiento anticoagulante. La decisión sobre la posterior realización de trombólisis o de intervención quirúrgica descompresiva se basa en la gravedad de los síntomas y del tipo de anomalía anatómica asociada.
El pronóstico de las TVPMS es sensiblemente mejor que el de las TVPMI, ya que tiene menos complicaciones en forma de tromboembolismo pulmonar (TEP) (ocurre en el 7% de los casos y principalmente se asocia al empleo de catéteres venosos) y la tasa de recidivas es inferior2,3. Hasta en la mitad de los casos se puede complicar en síndrome postrombótico con la persistencia de edema, dolor y limitación funcional del miembro afecto10.
Consentimiento informadoSe ha contado con el consentimiento de los pacientes y se han seguido los protocolos de los centro de trabajo sobre tratamiento de la información de los pacientes.
FinanciaciónEste trabajo no ha recibido ningún tipo de financiación.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.