INTRODUCCIÓN
La taquicardia supraventricular paroxística (TSVP) representa más del 75% de las taquicardias supraventriculares no asociadas al síndrome de Wolf Parkinson White (WPW)1. Se presenta en forma de episodios paroxísticos que, en general, se asocian a palpitaciones (98% de los casos) y, ocasionalmente, puede originar mareo/síncope; cuando son de larga duración o el paciente presenta de forma concomitante una cardiopatía orgánica, pueden asociarse a disnea, fatiga o dolor torácico2. Se presenta en todas las edades aunque la edad media de aparición está entre los 30 y los 50 años.
Consiste en un ritmo rápido y regular, habitualmente entre 140 y 220 lat/min, provocado por un mecanismo de reentrada dependiente de una vía de conducción dual en el nodo auriculoventricular. Los latidos regulares son transmitidos a través del nodo a lo largo de una vía "rápida". Un latido auricular prematuro inicia la arritmia; tiene bloqueado su paso anterógrado a través de la vía rápida durante su período refractario, pero es transmitido de manera anterógrada a través de una vía lenta en el nodo. A continuación, este impulso es transmitido de forma anterógrada hacia los ventrículos y retrógrada a través de la vía rápida (en este momento no refractaria) de vuelta hacia la vía lenta, donde el proceso se repite3.
El diagnóstico se basa en el electrocardiograma realizado en la crisis ante la sospecha, observándose una sucesión rápida de ondas P anormales, diferentes de las P sinusales, aunque a veces dicha onda no puede reconocerse por estar superpuesta con la onda T del latido previo. La frecuencia de los complejos QRS es similar a la auricular.
Es característico que el ritmo sea completamente regular, excepto al comienzo y final de la crisis. La conducción intraventricular es también normal en la mayoría de las ocasiones, de forma que el complejo QRS es normal, con una duración inferior a 0,11 s; no obstante, si la frecuencia es muy elevada puede presentar morfología de bloqueo de rama, en general derecha4.
El tratamiento de la crisis debe iniciarse siempre con maniobras vagales (compresión del seno carotídeo, maniobras de Valsalva) con lo que suele revertir el 50% de los casos. De no ser eficaces estas medidas, se iniciará tratamiento farmacológico, en cuyo caso el fármaco de elección es el adenosintrifosfato (ATP), pudiendo utilizarse también el verapamilo por vía intravenosa.
Si las crisis son muy frecuentes, deberá valorarse la administración crónica de verapamilo o la ablación mediante radiofrecuencia de la vía anómala tras su localización mediante estudio electrofisiológico. Presentamos dos casos de TSVP revertidas mediante dos de los procedimientos referidos.
CASOS CLÍNICOS
Caso 1
A.R.L., mujer de 72 años de edad, entre cuyos antecedentes familiares destacamos que tiene una hija diagnosticada de TSVP. La paciente padece de hipertensión arterial esencial en tratamiento con enalapril a dosis de 20 mg/día. Consulta de urgencias por sensación de palpitaciones y ahogo de inicio brusco.
Exploración. Ansiosa, buen estado general, en la auscultación destaca una taquicardia a 130/140 lat/min, rítmica, con presión arterial de 120/70 mmHg. El resto de la exploración no puso de manifiesto nada destacable.
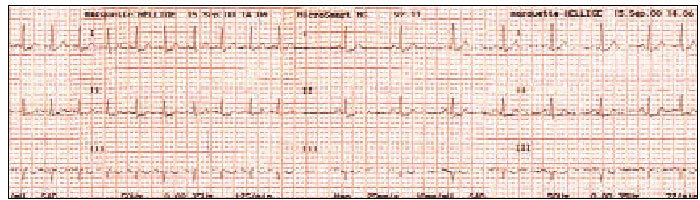
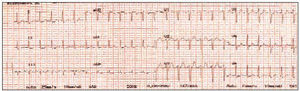
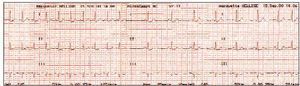
ECG (fig. 1). Ritmo regular a 150 sístoles por minuto, eje negativo y complejos QRS normales. Ante la sospecha de TSVP, se cateteriza una vía periférica y se instaura una perfusión con suero fisiológico, se mantiene la monitorización ECG, realizando maniobras vagales que no dan resultado, por lo que se administra medio vial de verapamilo, con lo cual la taquicardia revierte de forma brusca, instaurándose un ritmo sinusal de 72 pulsaciones por minuto (fig. 2), quedando la paciente totalmente asintomática.
Figura 1.
Figura 2.
Caso 2
F.S.P., varón de 52 años de edad, entre cuyos antecedentes personales sólo destaca su hábito de fumador de una cajetilla diaria desde los 20 años. Consulta de urgencias por sensación vaga de malestar, sin otros síntomas acompañantes.
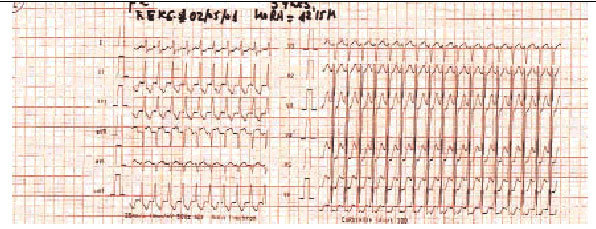
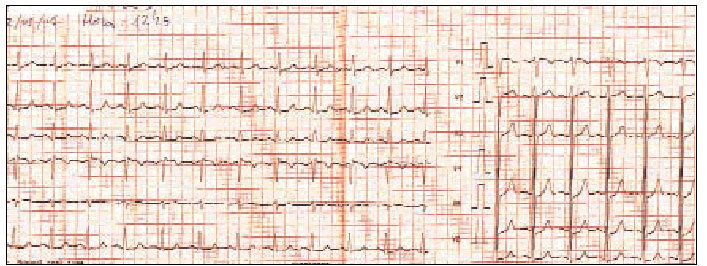
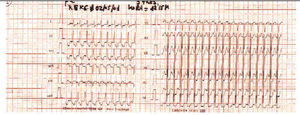
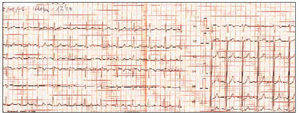
En la exploración se objetivó una sensación de ansiedad y presión arterial de 100/70 mmHg, y en la auscultación una frecuencia de pulso que no es posible contar. Se realiza ECG (fig. 3) observándose un ritmo regular de 210/220 pulsaciones por minuto con complejos QRS normales y alteraciones de ST y T. Ante la sospecha de TSVP, se cateteriza una vía periférica instaurando perfusión con suero fisiológico y se mantiene monitorización de ECG realizando maniobras vagales (maniobras de Valsalva primero y compresión ocular después), con lo cual revierte a ritmo sinusal (fig. 4) a una frecuencia de 90 pulsaciones por minuto y el paciente quedó totalmente asintomático.
Figura 3
Figura 4.
DISCUSIÓN
La TSVP es una entidad reconocida desde hace muchos años, constituyendo hasta el 75% de las taquicardias supraventriculares no asociadas al síndrome de WPW.
Aunque en el pasado se asociaba con frecuencia a cardiopatía reumática o intoxicación digitálica, en cuyo caso podían desencadenar cuadros de insuficiencia cardíaca o angor, por razón de prevalencia de estas situaciones, esta asociación tiende a disminuir. Actualmente lo habitual es que aparezca en personas aparentemente sanas en las que la causa es la existencia de una vía de conducción anómala4.
El diagnóstico, como ya se ha comentado, es fundamentalmente electrocardiográfico.
En cuanto al tratamiento, debemos distinguir dos situaciones diferentes, la crisis y la prevención, si procede, de las recaídas.
Crisis
Durante las crisis, tras la realización de una historia clínica dirigida fundamentalmente hacia los procesos que puedan desencadenar las mismas, así como la medicación de uso habitual por el paciente, y la existencia de hábitos tóxicos como tabaquismo y consumo de alcohol, es definitiva la realización de un electrocardiograma. Una vez confirmado el diagnóstico, existen al menos tres posibilidades:
Realización de maniobras vagales, tipo Valsalva, y la más importante, el masaje de seno carotídeo. Con éste ceden entre el 20 y el 50% de los casos, por lo que será la maniobra a realizar siempre tras la palpación y auscultación de las arterias carótidas para descartar una estenosis de las mismas, ya que en este caso podríamos desencadenar un cuadro de isquemia cerebral. Se realiza la compresión de un seno carotídeo durante 10 s, tras lo cual suele ceder la TSVP. Entre las complicaciones que podemos encontrarnos destacamos la bradicardia intensa, incluso con parada, y la hipotensión, por lo que es de rigor mantener una vía permeable por si fuese necesaria la administración de fármacos como la atropina4.
Tratamiento farmacológico. Está indicado ante el fracaso o contraindicación de los métodos anteriores. Dos son los fármacos de elección: la adenosina (ATP) y el verapamilo, ambos por vía intravenosa y con una efectividad del 80 al 90%.
* La adenosina, por sus escasas contraindicaciones, rapidez de acción y eliminación (vida media de 1,5 s desapareciendo el efecto en 15 s), se considera el fármaco de primera elección. Se administra en dosis de 5 mg, en bolo i.v., pudiendo repetirse cada 2 a 5 min hasta un total de 30 mg. Está contraindicada en la enfermedad asmática y la atopia, en cuyo caso el fármaco de elección será el verapamilo.
* El verapamilo se administrará en caso de contraindicación de la adenosina, y ante la recurrencia de la taquicardia tratada con ATP. Su administración se realiza en bolos i.v. de 5 a 10 mg, de forma lenta, estando a su vez contraindicado en pacientes en tratamiento con bloqueadores beta o disfunción ventricular.
Otros métodos como la estimulación intracavitaria suelen estar fuera del ámbito de la atención primaria.
Intercrisis
El tratamiento será escalonado en función del número de las mismas como de lo sintomáticas que sean y la existencia o no de una cardiopatía de base; desde la ausencia de tratamiento en el caso de crisis esporádicas y bien toleradas, a la ablación mediante catéter por radiofrecuencia, en los casos de crisis frecuentes y sintomáticas, pasando por la administración de fármacos por vía oral como el verapamilo, el atenolol o la flecainida, según recomendaciones de la Guía de Práctica Clínica de la Sociedad Española de Cardiología4. No obstante, siempre se intentará yugular las crisis cuando aparezcan mediante maniobras vagales en las que será instruido el paciente al objeto de que pueda realizarlas de forma autónoma.
Hemos querido comentar estos casos que, por la rapidez de respuesta al tratamiento y aparatosidad del cuadro, suelen ser muy agradecidos. Deben advertir al paciente siempre de la posibilidad de que la taquicardia se repita en el futuro, enseñándole a realizar, salvo contraindicaciones, las maniobras de Valsalvas con lo cual puede yugular hasta el 50% de las crisis, y de que si persisten las mismas deberá acudir a consulta para valorar la indicación del tratamiento profiláctico.
Quizás debería valorarse la necesidad de que la adenosina, por ser un fármaco de primera elección en el tratamiento de la crisis, se incluya dentro de los recursos terapéuticos de las urgencias extrahospitalarias, cosa que en muchos centros no sucede.