INTRODUCCIÓN
Normalmente, las señales eléctricas del corazón, que coordinan los latidos cardíacos viajan de las aurículas hasta los ventrículos a través del nódulo auriculoventricular (AV), que es la ruta eléctrica que conecta las dos cavidades1.
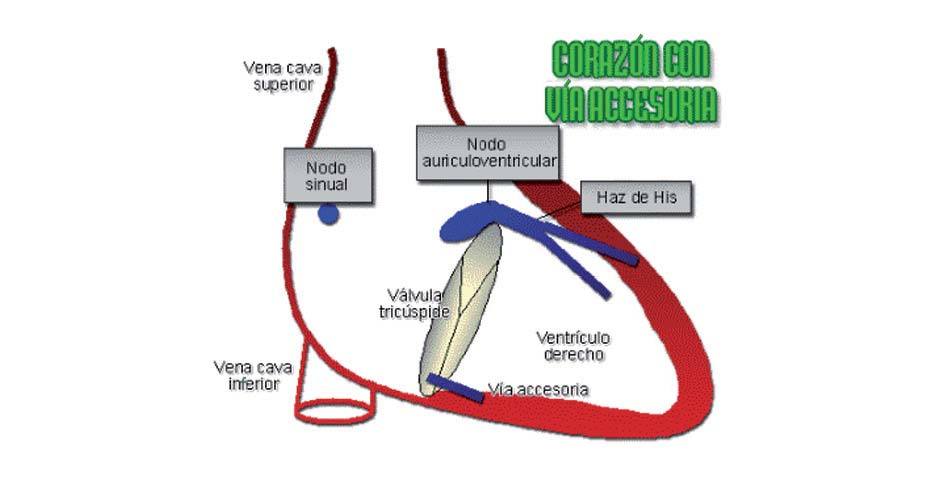
En las personas con síndrome de Wolff-Parkinson-White (WPW) existe una vía de conducción (AV) "adicional" (haz de Kent) que desvía el retraso normal de la conducción del nódulo AV (fig. 1) y produce taquicardia supraventricular por reentrada.
Figura 1. Corazón con vía de conducción auriculoventricular adicional.
Existen dos variantes según la localización del haz de Kent2: si está situado en el "corazón derecho" observaremos la onda delta negativa en V1, y hablamos de síndrome de WPW tipo B; en el caso de que la onda delta sea positiva en V1, hablaremos de WPW tipo A.
El síndrome de WPW se presenta aproximadamente en 4 de cada 100.000 personas y es una de las causas más comunes de los trastornos la frecuencia cardíaca rápida (taquiarritmias).
La incidencia de los episodios de frecuencia cardíaca rápida varía de una persona a otra. Los pacientes con el síndrome de WPW pueden presentar episodios aislados de taquicardia, episodios frecuentes (que ocurren una o dos veces por semana) o estar completamente asintomáticos3.
El patrón electrocardiográfico4 muestra un PR corto (0,2), la presencia de onda delta y QRS ancho, como consecuencia de la fusión de la activación de los ventrículos por la vía accesoria, el nodo AV y el sistema de His-Purkinje.
En cuanto a la etiología, es la arritmia más frecuente en los pacientes con cardiopatías congénitas5 (anomalía de Ebstein), sin existir evidencia clara de asociación directa con cardiopatías adquiridas.
EXPOSICIÓN DEL CASO
Varón de 20 años de edad que acude a consulta por cuadro sincopal brusco de corta duración mientras practicaba ejercicio físico.
Antecedentes personales
Psoriasis en placas, fumador de 40 cigarros/día, deportista profesional.
Refiere episodios similares al descrito previamente, pero nunca consultó por los mismos.
No realiza ningún tratamiento habitualmente.
Enfermedad actual
Paciente que presenta en el último año frecuentes episodios de mareo y debilidad al realizar esfuerzos físicos. En los últimos tres meses tuvo un episodio de características similares pero de mayor duración (10 minutos) con malestar general, visión borrosa, palpitaciones y pérdida de conciencia. En reposo nunca ha presentado estos cuadros sincopales.
Exploración clínica
Buen estado general. Vigil y orientado. Buena hidratación de piel y mucosas. Eupneico.
Cabeza y cuello: no signos de aumento de presión venosa central (PVC). Pulsos carotídeos simétricos, sin soplos.
Tórax: tonos rítmicos sin soplos a 70 lpm. Murmullo vesicular conservado sin estertores ni crepitantes.
Abdomen: blando, no soplos abdominales, no signos de irritación peritoneal.
Extremidades inferiores: no edemas ni signos de trombosis venosa profunda (TVP). Pulsos periféricos simétricos y palpables.
Pruebas complementarias
Se solicita: hemograma, bioquímica, hormonas tiroideas y radiografía de tórax, todos ellos dentro de la normalidad.
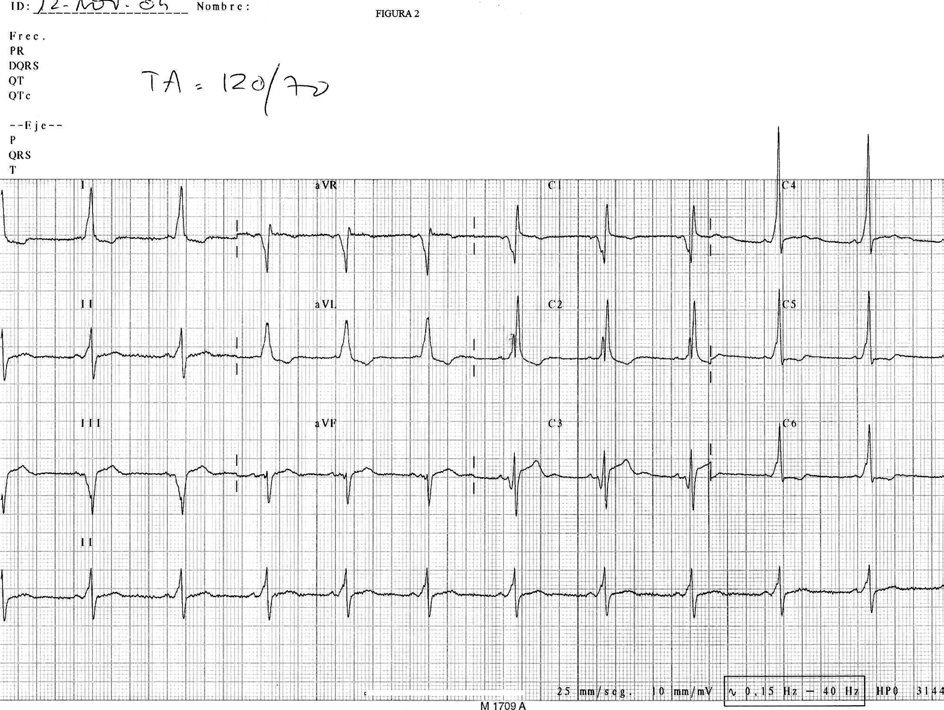
En electrocardiograma (ECG) (fig. 2) se objetiva: RS a 66 lpm. PR 0,1 mseg. Onda delta negativa en V1, III y avF y positiva en I, II y avL.
Figura 2. Electrocardiograma en el que se objetiva el RS a 66 lpm; PR 0,1 mseg, y onda delta negativa en V1, III y avF y positiva en I, II y avL.
Evolución diagnóstica y clínica
Ante los resultados obtenidos se sospecha que los cuadros sincopales son secundarios a síndrome de WPW, por lo que se deriva al paciente a consultas externas de Cardiología donde se confirma el diagnóstico.
Se le realizan diversas pruebas: Holter, tomografía computarizada por emisión de fotón simple (SPECT) cardíaco, ecocardiograma y ergometría, no evidenciándose arritmias ni alteración de las válvulas cardíacas.
El paciente es remitido a otro centro hospitalario para estudio electrofisiológico y valoración de ablación de la vía accesoria con el fin de que pueda desarrollar su actividad deportiva actual en el futuro.
DISCUSIÓN
Los síndromes de preexcitación suelen manifestarse en forma de palpitaciones paroxísticas rápidas que generan disnea, inquietud e incluso angina. En ocasiones se pueden presentar en forma de síncope6, sobre todo en relación con taquicardias ortodrómicas rápidas y, más raramente, en el caso de producirse flúter auricular o fibrilación auricular rápida conducidos al ventrículo a través de una vía anómala con período refractario corto, que pueden incluso degenerar en taquicardia ventricular o fibrilación ventricular y provocar en ocasiones muerte súbita7.
Estos síncopes tienen un claro perfil cardiogénico, son breves, con inicio y final súbitos, y recuperación funcional completa.
En nuestro caso, tras el estudio electrofisiológico, se diagnostica al paciente de WPW con vía accesoria medioseptal derecha, y se realiza la ablación de modo eficaz; en la actualidad, el paciente realiza su vida habitual tras la ablación y no ha presentado ningún otro episodio sincopal tras la misma.
Correspondencia: N. Correa González.
C/ Agustina de Aragón n.º 2, 1.º B.
06004 Badajoz.
Correo electrónico: nacorrea7@hotmail.com
Recibido el 21-11-05; aceptado para su publicación el 21-03-06.