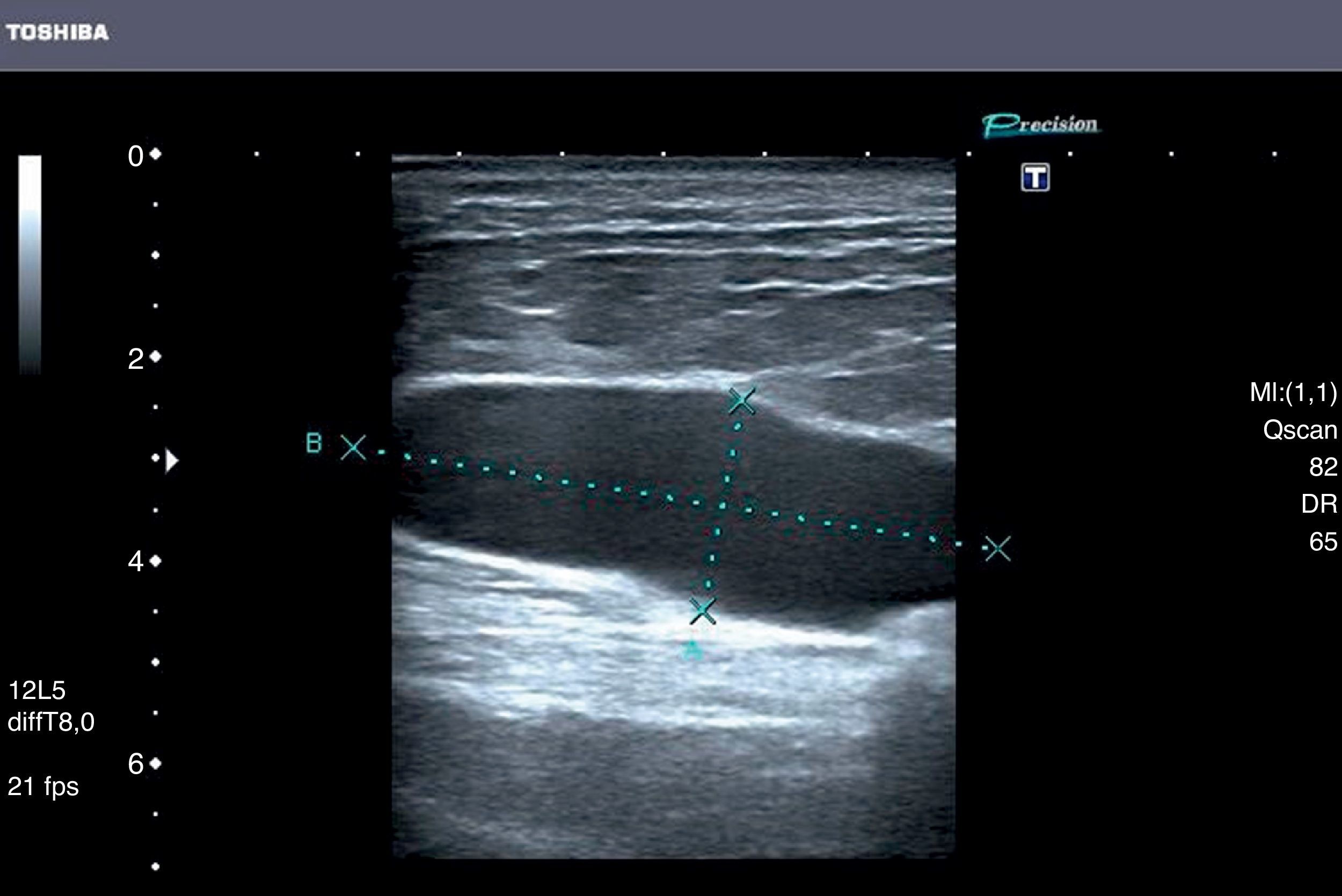
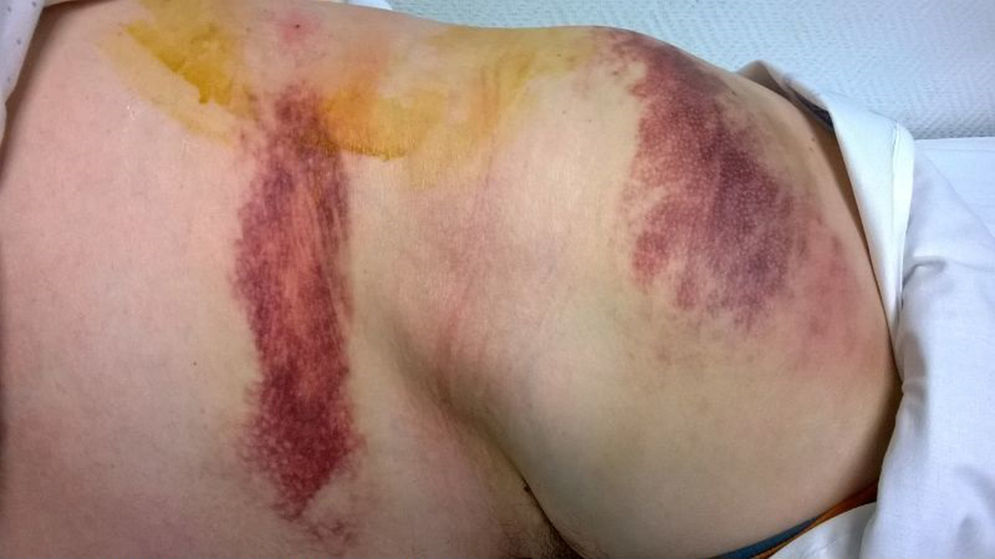
Paciente varón de 59 años de edad, sin antecedentes de interés, fumador de 4 cigarrillos/día y bebedor social. Ocho días antes de acudir a valoración sufre caída mientras subía las escaleras, con contusión tangencial contra la pared en zona lumbar (fosa renal) y glútea. Acude por aparición de lesión que va aumentando de tamaño y con cierto dolor. Se observa bultoma fluctuante en zona de fosa renal derecha (imagen 1), con aparente hematoma desde la pared lateral de abdomen superior hacia cresta ilíaca, además de hematomas en ambos glúteos. Se realiza ecografía en urgencias evidenciándose existencia de colección anecogénica de al menos 20×2×6,5cm de diámetro máximo transversal, anteroposterior y craneocaudal (imagen 2). Se realiza drenaje bajo control ecográfico extrayendo 300cc de contenido hemático; posterior control evidencia desaparición del mismo, se realiza compresión y se cita en 2 semanas donde se observa muy pequeña fluctuación casi imperceptible por ecografía, por lo que se decide esperar y valorar en otras 2 semanas cuando acude totalmente recuperado.
La lesión de Morel-Lavallée (MLL) puede ser llamada seudoquiste, quiste de tejido blando, quiste postraumático de tejidos blandos o extravasación de MLL1,2. Esta entidad es menos conocida por el cirujano general a pesar de que puede aparentar algunas veces patologías quirúrgicas3.
La lesión de MLL es una rara condición de los tejidos blandos, descrita por primera vez por el cirujano francés Maurice Morel-Lavallée (1853), consiste en una separación abrupta de la piel y del tejido celular subcutáneo (TCSC) en relación a la fascia muscular, creándose un espacio que se llena de líquido por la rotura de arterias perforantes y plexo linfático, así como de grasa necrótica, todo esto hace que la piel —que permanece íntegra— sea más susceptible a isquemia y necrosis3. Luego este contenido se rodea por tejido de granulación, con la aparición de una aparente seudocápsula fibrótica que evitará que el contenido se reabsorba.
Se puede encontrar en pacientes posquirúrgicos en zona abdominal (liposucción y abdominoplastias)4,5 al haber manipulación cutánea y de TCSC, aunque inicialmente el término fue designado para lesiones encontradas en el trocánter mayor, se encuentran también en zona lumbar, escapular, glútea, rodilla, cabeza, pared abdominal, pelvis y miembros inferiores5. Menos frecuente se menciona en la cabeza y el talón4.
Esta lesión suele aparecer de forma paulatina, incluso varios días o meses1,2 (incluso años5) después del traumatismo, por lo que inicialmente pasa desapercibida.
Es importante verificar el diagnóstico con técnicas imagenológicas, siendo la más fácil, económica y rápida de realizar la ecografía. Sin embargo, algunos estudios sugieren a la RMN como lo ideal (incluso sobre la ecografía) por obtener imágenes más nítidas, permitiendo valorar mejor el diámetro, contenido de la lesión, presencia de septos y el estado actual de los tejidos blandos circundantes1,7. En la fase aguda, los coágulos de sangre y los detritos forman una colección hiperintensa en las secuencias T2 de la RMN; conforme pasa el tiempo la colección se convierte en un seroma hiperintenso en T2 con una seudocápsula hipointensa en T1 y T25.
Aunque la lesión de MLL suele tener márgenes heterogéneos, lobulares e irregulares, su apreciación ultrasonográfica se muestra como más homogénea y plana, o también fusiforme en forma con un margen bien definido en las lesiones crónicas. Todas las lesiones son hipoecóicas o anaecóicas, compresibles y localizadas entre la grasa profunda y la fascia6.
Dentro del diagnóstico diferencial tenemos la necrosis grasa, abscesos (por Mycobacterium tuberculosi y las infecciones Gram positivas), el hematoma relacionado con alguna coagulopatía2 y neoplasmas6. Utilizando la RMN se puede determinar si es un seroma, hematoma subagudo o crónico, de acuerdo a su contenido2,4.
Idealmente la literatura médica recomienda el drenaje del hematoma tan pronto como se hace el diagnóstico, preferentemente utilizando el drenaje percutáneo1 (guiado por ecografía muestra mejores resultados)4 y mejor dentro de las primeras 48h2,8. Es factible también el drenaje mediante realización de una incisión longitudinal de 2cm en la zona más distal a la lesión, se pueden realizar otras 2 en el polo superior y lateral de la lesión. Con esto realizado se procede a la toma de muestras para cultivo y luego aspiración mediante cánula con asepsia adecuada porque se ha demostrado que es en el drenaje inicial el momento donde se da la colonización bacteriana2. En ciertos casos (lesiones muy grandes) se recomienda cepillar para debridar percutáneamente el tejido dañado1. Al terminar se suele realizar un lavado de la cavidad (pulsátil o a presión1) con suero fisiológico hasta obtener por aspiración un líquido claro; ante esto se coloca un drenaje de succión de vacío, el que se retirará cuando el gasto sea menor de 30ml por día (aproximadamente de 3 a 8 días1). Se recomienda el uso de antibioticoterapia endovenosa con cefalosporinas por 24h luego del retiro del drenaje y la colocación de una compresión elástica para evitar la reacumulación, incluso se menciona la administración de doxiciclina o talco4 dentro de la lesión como mecanismo de esclerosis4,5.
En aquellos casos donde se evidencie infección del contenido de la lesión o recidivas, así como para diagnósticos tardíos2,7, se recomienda realizar una incisión losángica, limpieza quirúrgica de TCSC y músculo, dejando el cierre por segunda intención (con o sin drenaje4), con posterior valoración por cirugía plástica en caso de precisar injerto de piel o rotación de colgajos.
En casos de MLL postabdominoplastia, se aconseja el método de cierre de espacio muerto con una técnica de sutura de acolchamiento, es decir puntos separados de la fascia muscular inferior con el flap dérmico superficial usando Vicryl 3/0®4. Se mencionan otros métodos como el uso de pegamento especial para cerrar el espacio muerto, con posterior compresión y el tratamiento en vacío de la MLL es una terapia relativamente nueva y todavía no existen muchos datos al respecto con resultados algo esperanzadores.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
FinanciaciónNo ha habido fuente de financiación.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.