RESUMEN
La sarcoidosis es una enfermedad granulomatosa multisistémica de etiología desconocida, caracterizada histológicamente por granulomas epitelioides no caseificantes que afectan a diferentes tejidos y órganos, con síntomas que varían dependiendo del grado y la localización1. El órgano más afectado es el pulmón. Aparece, sobre todo, en personas de entre 20 y 30 años de edad, siendo ligeramente más frecuente en mujeres. Es más frecuente en el norte de Europa (mujeres suecas, 1,6%) y en norteamericanos de raza negra (2,4%). La mayoría de los pacientes presenta manifestaciones pulmonares de la enfermedad. Los síntomas, como la disnea, la tos, el dolor torácico o el broncospasmo, pueden presentarse solos o combinados con distinto grado de intensidad y de forma aguda o crónica. El 90% de los pacientes presenta alteraciones en la radiografía de tórax, siendo la alteración más característica de la sarcoidosis el ensanchamiento mediastínico secundario a adenopatías hiliares. La tomografía computarizada (TC) permite diferenciar entre la presencia de patología hiliar neoplásica, adenopatías hiliares y anomalías vasculares2. La enfermedad puede iniciarse como una lesión cutánea tipo eritema nodoso, que es una importante reacción aguda del panículo de patrón inflamatorio-inmunológico caracterizada por la aparición de nódulos dolorosos y sensibles en la parte baja de las piernas, que puede presentarse en el contexto de una sarcoidosis. El diagnóstico de certeza de sarcoidosis se realiza a través del estudio histológico y microbiológico de los tejidos (ganglios linfáticos, piel, conjuntiva). El tratamiento de elección en los pacientes sintomáticos son los corticoides, pese a que éstos no mejoran el pronóstico en su evolución hacia la fibrosis pulmonar. Presentamos dos casos de sarcoidosis. El primero corresponde a un varón de 18 años que presentaba un síndrome febril, tos, sudación nocturna y astenia, de 4 semanas de evolución. El segundo caso es el de una mujer de 22 años de edad, que acudió a consulta por la presencia de tos y lesiones cutáneas en los miembros inferiores, de 2 meses de evolución, sin otros síntomas acompañantes. El diagnóstico final de ambos casos fue sarcoidosis.
EXPOSICION DE LOS CASOS
Caso 1
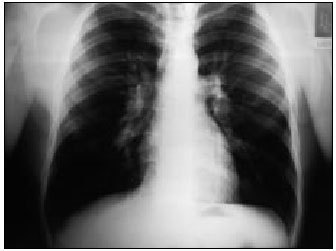
Varón de 18 años, que acudió a la consulta por presentar un cuadro de tos seca de 2 semanas de evolución, sin fiebre, expectoración ni otra sintomatología asociada. Entre los antecedentes personales no presentaba hábitos tóxicos, no había tenido intervenciones quirúrgicas y presentó un episodio de Muguet a los 16 años, en relación con un tratamiento antibiótico. Informático de profesión. En esa consulta no destacó nada en la exploración física y realizó durante 4 días un tratamiento con paracetamol (650 mg /8 h). Posteriormente, presentó un cuadro agudo de dolor centrotorácico que aumentaba con la inspiración profunda. La exploración física y el ECG fueron normales y se realizó una radiografía de tórax. En ella se objetivó un engrosamiento hiliar bilateral (fig. 1).
Figura 1. Radiografía de tórax (caso 1)
Desde ese momento el paciente presentó durante 3 semanas un empeoramiento de su estado general, con astenia progresiva, tos no productiva, fiebre de predominio vespertino y sudación nocturna.
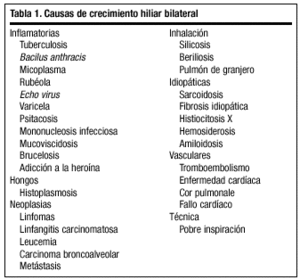
En la exploración física el paciente estaba consciente y orientado; tenía una palidez cutánea y una coloración mucosa normal. Presentaba adenopatías laterocervicales múltiples, pequeñas rodaderas, no dolorosas. No presentaba adenopatías supraclaviculares ni axilares valorables. Las carótidas eran rítmicas y simétricas, y no presentaba ingurgitación yugular ni bocio. En la auscultación el ritmo cardíaco era de 90 lat/min con desdoblamiento fisiológico del segundo tono. La auscultación pulmonar era normal. El abdomen era blando y depresible; no presentaba masas ni hepatomegalia, palpándose un polo de bazo no doloroso. La exploración de las extremidades era normal, así como la neurológica. Ante la sospecha de una enfermedad sistémica que estuviese ocasionando el cuadro, se consideró la realización de nuevas pruebas complementarias. Entre las entidades consideradas en el diagnóstico diferencial se incluyeron enfermedades infecciosas, tumorales e idiopáticas (tabla 1).
Realizamos una analítica con hemograma: hemoglobina 14 g/dl, hematócrito 42%, hematíes 4.730.000/µl, leucocitos 6.610/µl (segmentados 63%; linfocitos, 21%; monocitos, 11%; eosinófilos, 3%), plaquetas 262.000/µl, VSG 56, iones y bioquímica normales. Proteinograma: proteínas totales 7,67 g/dl, albumina 47%, alfa-1 8,6%, alfa-2 14%. PCR y ASLO normales. Serologías: Toxoplasma, VIH y CMV negativas. Serología VEB IgM negativa, IgG positiva. Se realizó un mantoux, que fue negativo.
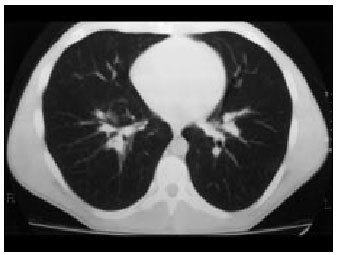
Dado el mal estado general del paciente, lo remitimos a las consultas de medicina interna de nuestro hospital de referencia para su estudio. Se le realizó una TC toracoabdominal en la que no se encontraron adenopatías axilares, destacaban múltiples adenomegalias mediastínicas, prevasculares, pretraqueales, retrocavas, supra e infracarinales e hiliares bilaterales, algunas mayores de 1,5 cm (fig. 2). En el parénquima pulmonar se visualizó una pequeña imagen nodular en el lóbulo medio de difícil catalogación, ligeros signos de hipertensión pulmonar precapilar, y una discreta hepatomegallia de borde liso y densidad homogénea, sin que se observaran adenopatías abdominales. A la vista de los resultados, se realizó una mediastinoscopia y una biopsia ganglionar con anatomía patológica que revelaron una reacción granulomatosa con patrón sugestivo de sarcoidosis.
Figura 2. TC toracoabdominal (caso 1)
El diagnóstico fue sarcoidosis, instaurándose tratamiento con dexametasona a dosis de 30 mg cada 12 h durante un primer período de mes y medio. El paciente experimentó en este período una evolución favorable tanto sintomática como radiológica. En el control analítico posterior los parámetros estaban dentro de la normalidad, incluyendo la enzima conversiva de la angiotensina (ECA), de 40,9, utilizada en el seguimiento como marcador de actividad de la enfermedad.
CASO 2
Mujer de 22 años, que consulta por lesiones cutáneas en los miembros inferiores.
Entre sus antecedentes personales destaca ser fumadora de 20 cigarrillos/día y bebedora ocasional de alcohol (menos de 40 g por toma), sin presentar otros antecedentes de interés.
Acude a consulta por presentar un cuadro de tos seca sin fiebre, dolor torácico ni expectoración. Asimismo, refiere que desde hace unos 2 meses ha notado unas lesiones cutáneas en los miembros inferiores, en ambos tobillos y pantorrillas, dolorosas en ocasiones.
A la exploración física la paciente presenta un buen estado general, afebril, bien hidratada y perfundida. Tiene nódulos de unos 5 cm de diámetro, de bordes no muy bien definidos, algunos de color rojo brillante y otros más violáceos, indurados en los tobillos y ambas piernas, ligeramente dolorosos y con una distribución asimétrica. La exploración neurológica es normal, así como la auscultación cardiopulmonar. El abdomen es blando y no presenta masas ni megalias. No se palpan adenopatías en ningún lugar. La paciente fue diagnosticada de eritema nodoso y se instauró tratamiento con naproxeno, 500 mg cada 12 h.
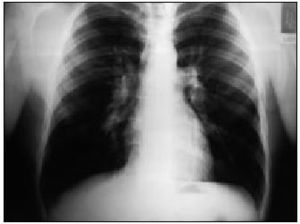
En las pruebas complementarias la analítica fue normal, el factor reumatoide negativo, el proteinograma y las inmunoglobulinas normales, los ANA negativos y la ECA normal. En la radiología de tórax se observa un engrosamiento hiliar bilateral sin otras alteraciones valorables.
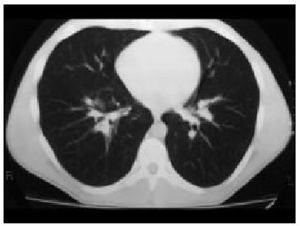
Tras la realización de la radiografía de tórax, y con la sospecha de sarcoidosis, se remitió a la paciente al hospital de referencia a las consultas de medicina interna para continuar el estudio. Se realizó una TC toracoabdominal en la que no se observaron adenopatías axilares. En el nivel mediastino se objetivaban adenopatías en los espacios prevascular y pretraqueal, la retrocava y las paratraqueales derechas, así como adenopatías hiliares bilaterales y en receso acigoesofágico. En el parénquima pulmonar únicamente llamaba la atención un pequeño infiltrado subpleural en el lóbulo superior derecho, sin otras alteraciones significativas. En la fibrobroncoscopia se observó un mínimo engrosamiento de la carina entre el lóbulo inferior y el superior izquierdos. Las pruebas de función pulmonar estaban dentro de la normalidad.
Se realizó una mediastinocopia diagnóstica, obteniéndose varias muestras ganglionares de adenopatías en las regiones pretraqueal y paratraqueal derechas. La biopsia de dichas muestras fue compatible con sarcoidosis.
Con el diagnóstico clínico de sarcoidosis sin afección pulmonar se instauró un tratamiento con corticoides orales, permaneciendo la paciente hasta la fecha asintomática. En la actualidad no precisa tratamiento alguno.
DISCUSION
La sarcoidosis es una enfermedad multisistémica de etiología desconocida, que se caracteriza por un aumento de la respuesta inmune con inflamación granulomatosa en las localizaciones donde existe actividad. La prevalencia de sarcoidosis en Europa es de 10 a 40 casos por 100.000 habitantes. La mayor incidencia se da entre los 20 y los 30 años de edad, siendo ligeramente más frecuente en mujeres.
El pulmón es el órgano afectado con mayor frecuencia. La inflamación pulmonar se inicia con la activación de los macrófagos que liberan interleucina-1 y estimulan la producción de linfocinas por los linfocitos T. A pesar de la activación de los linfocitos T en el interior del pulmón, se produce anergia cutánea como consecuencia de la depleción de linfocitos T colaboradores periféricos3. Los macrófagos y los linfocitos activados generan en el interior del pulmón los característicos granulomas no caseificantes de células epitelioides, que representan el hallazgo anatomopatológico clave de la sarcoidosis.
La mayoría de los pacientes con sarcoidosis presentan manifestaciones pulmonares de la enfermedad. Disnea, tos, broncospasmo y dolor torácico son manifestaciones que son variables en su presentación tanto en número como en intensidad, y pueden aparecer de manera aguda o crónica4,5. La progresión del proceso puede acabar en fibrosis pulmonar, presentando a menudo importantes alteraciones radiológicas en ausencia de síntomas.
Se pueden encontrar diversas manifestaciones generales, como malestar general, pérdida de peso y fiebre. La inflamación granulomatosa de la sarcoidosis puede afectar a cualquier órgano, con manifestaciones iniciales caracterizadas por uveítis6, inflamación uveoparotídea con parálisis del nervio facial (5% de los pacientes, síndrome de Heerfordt), esplenomegalia, trastornos neurológicos, afección ósea, alteraciones cardíacas, adenopatías y lesiones cutáneas (eritema nodoso, lupus pernio, granulomas).
El eritema nodoso es una importante reacción aguda del panículo de patrón inflamatorio e inmunológico, que se caracteriza por la aparición de nódulos dolorosos y sensibles en la porción distal de las piernas. El eritema nodoso es tres veces más frecuente en las mujeres, y entre las causas que lo pueden originar están las infecciosas (tuberculosis, coccidiomicosis, histoplasmosis, etc.), el consumo de ciertos fármacos (sulfonamidas, anticonceptivos orales) y otras entidades, como la colitis ulcerosa y la sarcoidosis. La porción distal de las piernas es la que se afecta con mayor frecuencia, pero también pueden aparecer en las rodillas, los brazos y, más raramente, en la cara y el cuello. En la anatomía patológica encontraremos una inflamación aguda (polimorfonuclear) y crónica (granulomatosa) en el panículo, en los vasos circundantes, en el septum y en la grasa adyecente. Suele producirse una resolución espontánea en 6 semanas, pero depende de la etiología subyacente. El tratamiento consiste en antiinflamatorios sistémicos, utilizándose los coricoides en casos concretos como en la sarcoidosis.
Se encuentran granulomas hepáticos en la biopsia hepática en el 70% de los pacientes, que pueden estar asintomáticos y con pruebas de función hepática normales. Se detecta hepatomegalia en menos del 10% de los pacientes, siendo rara la disfunción hepática grave y progresiva con ictericia.
Existen alteraciones en la radiografía de tórax en el 90% de los pacientes, encontrándose en ellos adenopatías hiliares bilaterales y paratraqueales. La infiltración pulmonar puede ser difusa, fina y con aspecto de vidrio esmerilado, pudiendo aparecer nódulos que simulen metástasis. La evolución es hacia la fibrosis pulmonar, los cambios quísticos y la insuficiencia cardíaca derecha.
El diagnóstico diferencial ante un esanchamiento hiliar en la radiografía de tórax incluye las enfermedades que se recogen en la tabla 1.
Las pruebas de función respiratoria demuestran un patrón restrictivo con disminución de la difusión de CO2 en estadios avanzados.
Otros datos analíticos que pueden aparecer son: hiperuricemia, aumento de los valores de GGT y fosfatasa alcalina y una disminución de la hipersensibilidad retardada.
Debido a que el diagnóstico diferencial incluye los linfomas y las infecciones por hongos (histoplasmosis, coccidiomicosis), es fundamental la biopsisa de tejidos con análisis microbiológico e histológico si existen síntomas y si está indicado el tratamiento con corticoides. En lesiones superficiales la biopsia es positiva en el 85% de los casos. En los casos en que no existan lesiones periféricas, se debe realizar una biopsia transbronquial o una mediastinoscopia7.
La actividad de la ECA está aumentada por encima de 2 desviaciones estándares en el 60% de los pacientes, como reflejo del aumento de actividad de los macrófagos. Puede elevarse también en la histoplasmosis, la tuberculosis miliar aguda, la hepatitis o el linfoma, con lo que carece de especificidad. Otros métodos utilizados en el diagnóstico son el lavado bronquioalveolar y la gammagrafía corporal con galio.
El diagnóstico difererencial debe hacerse con las siguientes entidades: tuberculosis, aspergilosis, criptococosis, histoplasmosis, coccidiomicosis y enfermedad de Hodgkin.
La evaluación del tratamiento es difícil porque son frecuentes la mejoría y la regresión espontáneas. En ocasiones las adenopatías hiliares y los infiltrados pueden desaparecer, mientras que en otros casos las adenopatías mediastínicas persisten durante años sin cambios. El 89% de los pacientes sin afección extratorácica presenta una recuperación radiológica en 5 años, siendo del 69,7% en los que sí la presentan. El pronóstico es mejor en pacientes con adenopatías pero sin hallazgos radiográficos de afección pulmonar. El indicador más fiable de un pronóstico favorable de la sarcoidosis es en los casos que se inician como eritema nodoso.
El 10% de los pacientes desarrollan incapacidades graves por lesiones oculares, respiratorias o de otros órganos, pero la mortalidad por sarcoidosis es menor del 3%. La causa más frecuente de muerte es la fibrosis pulmonar5 con insuficiencia cardiorrespiratoria, seguida de la hemorragia pulmonar por aspergiloma.
Los pacientes asintomáticos o con pocos síntomas no deben recibir tratamiento, independientemente de los hallazgos en la radiografía o de laboratorio (actividad anormal de la ECA). Ningún fármaco conocido previene de manera eficaz la fibrosis pulmonar. Los corticoides aceleran la desaparición de los síntomas, los trastornos fisiológicos y los cambios radiográficos, pero no modifican el pronóstico. Las dosis iniciales de prednisona son de 15 a 20 mg al día llegándose en algunos casos a los 60 mg por día, durante un año o más. Las dosis de mantenimiento, 5 mg/día de prednisona, pueden ser necesarias en algunos pacientes para controlar los síntomas. En casos refractarios al tratamiento con corticoides se utiliza el metrotrexato a dosis de 2,5 mg por semana.
Correspondencia: Dr. A. Martín Certeno. Plza. de la Encina, 2. 28100 Alcobendas. Madrid.Recibido el 27-9-2001; aceptado para su publicación el 19-12-2001.