INTRODUCCIÓN
Desde la antigüedad el hombre ha querido e intentado controlar todo lo que hacía referencia a su cuerpo, y entre otras cosas a su fecundidad. Existían diosas de la fecundidad, como Istar en Babilonia, cuyo culto bajo el nombre de Astarté se extendió por todo el mediterráneo1.
En la actualidad no sólo hemos cambiado de dioses, sino que también ha cambiado el conocimiento científico que avanza de manera vertiginosa y de un modo especial en el campo de la reproducción, de la genética.
El conocimiento de la fertilidad se basa en la observación de los signos y síntomas de fertilidad e infertilidad. Desde Atención Primaria (AP) tenemos que tener claro las propias limitaciones, y en muchos casos será necesario realizar la derivación pertinente al especialista que consideremos; pero ante el planteamiento por parte de una pareja con deseo de embarazo, los profesionales de AP podemos y debemos realizar unas medidas básicas para ayudar a la pareja y derivar a las que realmente cumplan una serie de criterios para no sobresaturar los servicios especializados.
Con el objetivo de ayudar a las parejas que solicitan ayuda para conseguir el embarazo tan deseado, conviene que los profesionales de AP tengan conocimientos precisos sobre los signos y síntomas de fertilidad e infertilidad, fundamentados en conocimientos fisiológicos actuales.
HISTORIA CLÍNICA2
1) Anamnesis general común a ambos sexos: a) edad; b) antecedentes familiares: enfermedades hereditarias, enfermedades sistémicas e infecciones de transmisión sexual; c) historia del uso o ausencia de métodos anticonceptivos; d) tiempo transcurrido desde el inicio de la búsqueda de embarazo, resultados de estudios y tratamientos previos; e) frecuencia coital y presencia de disfunciones sexuales; f) existencia o no de embarazos previos y su curso y g) situación psicológica con respecto al entorno y la pareja (trabajo, estrés y cualquier situación o hábito que pudiera alterar la fertilidad).
2) Anamnesis femenina dirigida: a) historia menstrual: menarquia, características menstruales (flujo, dismenorrea), características del ciclo (duración, sangrado intermenstrual), historia familiar de menarquia temprana o menopausia tardía; b) existencia de patología ginecológica: endometriosis, síndrome de ovario poliquístico e infección pélvica; c) uso o no de métodos anovulatorios hormonales; d) abortos previos (alteraciones tiroideas, síndrome antifosfolípido); e) cirugía ginecológica; f) alteraciones alimenticias, ejercicio (tríada de la atleta), estreñimiento; g) uso/abuso de medicamentos y h) hábitos tóxicos: tabaco, alcohol y drogas.
3) Anamnesis masculina dirigida: a) traumatismos inguino-escrotal o medular: accidentales, quirúrgicos (hernias, criptorquídeas); b) orquitis secundarias a enfermedades pre o pospuberales: parotiditis en el adulto, difteria; c) enfermedades recientes: sarampión, hepatitis; d) exposición a altas temperaturas; e) agentes externos: radiaciones, anestésicos, disolventes orgánicos; f) uso de fármacos: antihipertensivos, antibióticos y g) hábitos tóxicos: tabaco, alcohol y drogas.
EXPLORACIÓN FÍSICA
Al igual que la anamnesis, existe una exploración física general que será común en ambos sexos y una específica para cada uno3.
Exploración física general: estado constitucional, talla, peso, índice de masa corporal (IMC), perímetro abdominal, tensión arterial, frecuencia cardíaca, auscultación cardiopulmonar, valoración del desarrollo de los caracteres sexuales secundarios, distribución del vello corporal, palpación del tiroides y exploración neurológica básica.
Exploración femenina: exploración mamaria, exploración ginecológica (genitales externos, vagina, cérvix, útero [tamaño anormal] y anexos mediante tacto bimanual combinado. Mediante el tacto vaginal debe explorarse a través de una palpación cuidadosa, los ligamentos uterosacros y todo el fondo de saco de Duglas) presencia de hirsutismo, acné, calvicie que harían sospechar un exceso de andrógenos. La presencia de galactorrea con ciclos largos puede sugerir hiperprolactinemia. Cuando hay oligoamenorrea con hirsutismo puede hacer sospechar de ovario poliquístico.
Exploración masculina: valoración de caracteres sexuales secundarios, alteraciones del pene y bolsa escrotal.
PRUEBAS COMPLEMENTARIAS DESDE ATENCIÓN PRIMARIA
En este aspecto es donde los profesionales de AP encuentran más limitaciones, pues no tienen acceso a ciertas pruebas diagnósticas. Puesto que de lo que se trata es de dar la visión desde AP, las pruebas diagnósticas que se describen a continuación son aquellas de las que se dispone en la mayoría de los centros de AP de España.
Bioquímica general: glucosa, urea, creatinina, ácido úrico, proteínas totales, proteinograma, GOT, GPT, GGT, fosfatasa alcalina, LDH, bilirrubina, colesterol, fracciones del colesterol, triglicéridos, iones (Na, K, Ca), hierro, ferritina, índice de transferrina y velocidad de sedimentación globular (VSG).
Pruebas de coagulación: tiempo de protrombina, antitrombina III.
Hemograma: fórmula y recuento.
Hormonas: T4 libre, TSH, FSH, LH, testosterona, prolactina, estradiol, hormona paratiroidea (PTH) y cortisol.
Serología: virus de la inmunodeficiencia humana (VIH), hepatitis B-C y sífilis.
Inmunología: Ig-A, Ig-M, Ig-G.
Análisis de orina: sedimento, sistemático y cultivo.
Como prueba de imagen sería recomendable solicitar una ecografía ginecológica, pero dicha prueba queda en el marco de la atención especializada en la mayoría de los casos; sólo algunos centros de salud la tienen.
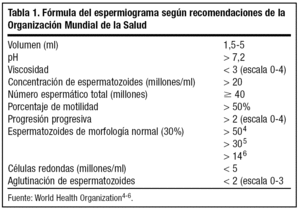
En la mujer será preciso realizar una citología, y en el hombre un espermiograma. El espermiograma se llevará a cabo tras 2-7 días de abstinencia y se entregará la muestra antes de una hora de la emisión (tabla 1).
SIGNOS Y SÍNTOMAS DE FERTILIDAD
Llegar a interpretar los signos y síntomas del cuerpo humano acerca de la fertilidad sería el objetivo primordial para que la pareja pueda usarlos con el fin de conseguir la concepción tan deseada, aunque posteriormente podrían ser utilizados para aplazarla.
El primer paso, por lo tanto, sería conocer cuáles son los signos y síntomas fisiológicos de la fertilidad. En la actualidad hay una serie de métodos de planificación familiar que se basan en estos datos fisiológicos (tabla 2)7.
Los signos y síntomas de fertilidad no son más que unos hechos fisiológicos que determinan las fases fértiles e infértiles en una pareja. El conocimiento de éstos conlleva un período de aprendizaje para su interpretación.
Es por tanto de vital importancia que el médico conozca correctamente la fisiología reproductiva, para enseñar a la pareja cuáles son los indicadores de fertilidad para favorecer o aplazar la concepción.
Pero la observación de los indicadores de fertilidad e infertilidad no sólo van a dar información sobre la situación fecunda o no de la mujer. Además, estos signos van a aportar más información: predecir cuándo va a menstruar, observar si tiene ciclos ovulatorios, etc.8,9.
Fisiología femenina
Consta de varios ciclos: ciclo hormonal, ciclo ovárico y ciclo uterino: endometrio, cérvix (cambios de altura, etc.), endocérvix (secreción de moco).
Los signos y síntomas que encontramos en estos ciclos (sequedad, moco, apertura del cérvix, inclinación del cuello, elevación de la temperatura, etc.) y que se dan a lo largo del ciclo femenino, son los que van a indicar en qué fase se encuentra la mujer (relativamente infértil, fértil e infértil).
Fisiología masculina
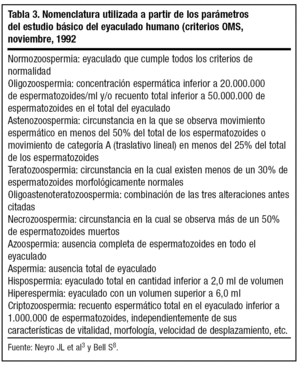
El hombre no presenta ningún ciclo en lo referente a la fertilidad. La producción de espermatozoides es continua. La fertilidad del hombre vendrá dada por la fórmula del espermiograma. La alteración en la fórmula del espermiograma es lo que determinará el tipo de patología que presenta el hombre y en qué grado está afectada su fertilidad (tabla 3)3.
Fisiología reproductiva
Hay que considerar 4 hechos básicos: la ovulación se produce una vez cada ciclo. En caso de múltiples ovulaciones la última ocurre tras 24 horas de la primera.
La supervivencia de un óvulo, si no es fecundado, es inferior a las 24 horas.
Los espermatozoides mantienen por un máximo de 5 días su capacidad fecundante en el cérvix, el útero y las trompas de Falopio gracias al moco cervical. En condiciones desfavorables mueren en 6-8 horas después de su llegada a la vagina10-14.
Los diferentes indicadores (signos y síntomas) de fertilidad, de la fisiología reproductiva, se pueden clasificar en mayores y en menores. Por lo explicado con anterioridad, estos indicadores serán valorados en la mujer. Existen unos indicadores mayores (cálculo, moco cervical y temperatura basal) e indicadores menores (cérvix, dolor en punto ovárico, hemorragia intermenstrual y tensión mamaria)13,15.
Cálculo
Hace referencia a la probabilidad para la ovulación más precoz de un año mediante una fórmula. Está basado en el método de Ogino-Knaus16.
Moco cervical
Por el contrario, el conocimiento de las características del moco cervical a lo largo del ciclo femenino determina con precisión las fases de fertilidad e infertilidad. Puesto que el objetivo es conseguir el embarazo es de sumo interés poder determinar la fase fértil. A continuación se describen las características del moco cervical fértil y su función. El moco que presenta la mujer a lo largo del ciclo y con distintas características se produce a nivel del cérvix (criptas endocervicales) y es sensible a los niveles hormonales (fundamentalmente estrógenos). Cuando nos acercamos a la ovulación los niveles estrogénicos alcanzan su nivel más alto. Como consecuencia, aumenta la producción del moco cervical, cubriendo las paredes vaginales, protegiendo así a los espermatozoides de la acidez de la misma. Puesto que existe un cambio en el moco cervical, bien sea en cantidad, bien en calidad, estas modificaciones se pueden clasificar en dos apartados:
Cambios en apariencia: estos cambios son progresivos según los niveles estrogénicos. Inicialmente el moco será blanco, cremoso, espeso y opaco, y posteriormente y acercándonos a la ovulación el moco se transformará en transparente, elástico, acuoso y que se estira fácilmente entre los dedos.
Cambios en la sensación de la mujer: al comienzo la mujer tendrá una sensación de sequedad, después de humedad, y cerca de la ovulación la sensación será de mojada y o lubricada13-18.
Estos cambios que se producen en el moco cervical cerca de la ovulación son descritos por distintos autores como moco fértil. La correlación del moco fértil con la ovulación queda demostrada por varios estudios utilizando distintas mediciones (hormonalmente con la medición de la hormona luteinizante [LH], elevación de la progesterona o por medio de la medición con el máximo diámetro folicular mediante la ecografía)18-22. Por su parte Ecochard23 observó que el día pico (último día en el que el moco cervical tiene características fértiles) coincide con la víspera de la ovulación, con ese mismo día o con el siguiente en casi el 75% de las ovulaciones diagnosticadas por ecografía y el 70% del pico de LH en orina.
Las funciones del moco cervical fértil son16:
1) Por su cualidad lubricante, favorecer el coito.
2) Favorecer la migración de los espermatozoides.
3) Proteger a los espermatozoides del medio ácido vaginal y aportar nutrientes energéticos.
4) Filtrar los espermatozoides anormales, muertos o inservibles.
Más del 90% de las mujeres observan un moco en la fase fértil en el ciclo siguiente a las explicaciones24.
Temperatura basal
Con respecto a la temperatura basal no tiene capacidad predictiva para determinar la ovulación, ya que su aumento va esencialmente unido al período postovulatorio16,18. Sin embargo, una ausencia de desnivel térmico de entre 2 y 5 décimas diagnostica una probable anovulación. Un desnivel térmico inferior a 10 días señalaría una deficiencia lútea, y uno de 20 días o más indicaría un embarazo. La probable normalidad ovulatoria está indicada por un desnivel térmico iniciado por lo menos 10 días (y máximo 17 días) antes de la menstruación siguiente.
Para la interpretación del desfase térmico hace falta un gráfico adecuado; hasta el mes de enero del 2007 se podía descargar desde la página de la SEGO en internet (www.sego.es) en el apartado protocolos anticonceptivos naturales.
Se usa un termómetro de mercurio clínico usual, la vía de toma será rectal o vaginal durante 3 minutos, al despertarse. Se señalarán todas las circunstancias que pueden alterar la temperatura, cambio de horario, de termómetro, enfermedades, toma de medicación, etc.
Para las mujeres con ciclos de 25 a 35 días un nivel superior a 3 ng/ml de progesterona en suero por una muestra realizada entre los días 18 y 24 del ciclo diagnostica una ovulación. En las mujeres que realizan sus gráficos se sacaría todo su valor a esta prueba realizándola entre el cuarto y el octavo día de nivel alto de temperatura.
Cérvix
La palpación del cuello uterino es una técnica que la mujer puede aprender con facilidad25. Este signo no es esencial dentro de los métodos de planificación natural (sintotérmico). El dato que aporta es para complementar la temperatura basal y el moco cervical.
Los signos de fertilidad a nivel del cuello uterino comienzan unos 6 días antes a la elevación de la temperatura, y entre 24-48 horas después de la ovulación el cuello vuelve a su estado normal.
Los cambios que se pueden apreciar en el cuello son en resistencia (blando), altura (alto), grado de apertura (abierto) e inclinación (en eje vaginal).
Algunas mujeres no son capaces de identificar los cuatro aspectos, siendo los más frecuentes la altura y resistencia. En algunas mujeres en la fase ovulatoria el cuello se eleva 2-3 cm, siendo suficiente para que la mujer no llegue a palparlo. Este dato sería indicativo de estar en fase ovulatoria.
Dinámica de consulta desde Atención Primaria
La Atención Primaria ocupa un lugar privilegiado en la asistencia sanitaria por ser el punto de entrada en el sistema sanitario, y por ser el nivel más frecuentado. Estas características de AP tienen algunos beneficios, y entre otros es el contacto con el paciente y el conocimiento sobre él y su entorno.
Desde la primera visita, donde la pareja nos comenta el interés por el deseo de embarazo, será preciso realizar alguna consulta programada. El cronograma recomendado a seguir sería:
Primera visita: consulta por el deseo de embarazo. Según el tiempo del que se disponga se puede realizar la historia clínica dirigida. Se realizan las pruebas pertinentes y se les cita nuevamente.
Segunda visita: consulta programada. Se realiza la exploración completa de la pareja y se comenta el resultado de las pruebas. Se cumplimenta la historia si falta algún dato.
Tercera visita: consulta programada. Explicación de los signos y síntomas de la fertilidad. Se les dará material explicativo por escrito y una hoja de registro de los signos y síntomas de fertilidad. Esta visita podrá ser realizada por la enfermera o la matrona del centro de salud si cuenta con los conocimientos precisos en los indicadores de la fertilidad17,25.
Cuarta visita: consulta programada. Revisión del caso tras un ciclo, valorando si la pareja ha interpretado correctamente lo explicado en el tercer punto y se resolverán las dudas surgidas. Igualmente esta visita puede ser supervisada por la enfermera o matrona.
Quinta visita: consulta a demanda de la pareja para resolver dudas. Inicialmente podrá ser atendida por la enfermera y/o matrona, pero si estas profesionales lo consideran pertinente se podrá derivar al médico.
Esta sucesión de consultas debe ser lo más corta posible en el tiempo. Las tres primeras visitas se podrán realizar en 15-20 días como máximo; la cuarta queda condicionada al término de un ciclo menstrual.
En nuestro medio, entre mujeres que saben leer y escribir, el tiempo requerido de enseñanza y seguimiento para la búsqueda de embarazo es de unas 3 horas a lo largo de un trimestre; esta enseñanza se puede realizar en grupo, pero la ayuda en la interpretación de los gráficos tendrá una parte de atención personalizada26.
A pesar de enseñar los indicadores de fertilidad a la pareja, en ocasiones no se consigue el embarazo. La derivación al especialista será cuando se encuentre alguna alteración orgánica en las pruebas realizadas. En el caso de que el espermiograma revele alguna alteración será conveniente repetirlo en dos ocasiones con varias semanas de intervalo antes de la derivación. Cuando no existe causa orgánica habrá que esperar al menos 6 meses con coitos en la fase fértil, siempre y cuando los gráficos reflejen una supuesta normalidad ovulatoria.
CONCLUSIONES
Existen unas pruebas básicas que se pueden realizar desde AP para realizar una valoración inicial en el que nos oriente un problema orgánico que interfiera en la fertilidad de la pareja.
AP es el marco ideal para poner en conocimiento de la pareja aquellos signos y síntomas que discrimina claramente la fase fértil de la infértil, para que la pareja tenga claro los momentos óptimos para mantener relaciones sexuales con la intención del embarazo.
El prestar atención a los distintos signos y síntomas de fertilidad tanto mayores (cálculo, moco cervical y temperatura basal) como menores (cérvix, dolor en punto ovárico, hemorragia intermenstrual y tensión mamaria) hace que se delimite con gran exactitud la fase fértil. Aunque llegar a estos conocimientos por parte de la pareja de usuarios requerirá un período mínimo de aprendizaje, esto no es un impedimento en el uso de estos indicadores. Durante este proceso de aprendizaje puede ser muy interesante la colaboración de la enfermera o matrona correspondiente.
Correspondencia: A. Sacristán Rubio.
Centro de Salud Ibiza. Área 1 de Madrid.
C/. Ibiza, 7.
28009 Madrid.
Recibido el 19-03-2007; aceptado para su publicación 02-10-07.