La onicomicosis (OM) es una infección de las uñas muy frecuente, producida por hongos dermatofitos, no dermatofitos o levaduras. La causada por dermatofitos se denomina tinea unguium, en ella el agente aislado con mayor frecuencia es el Trichophyton rubrum y habitualmente afecta a las uñas de los pies. La OM producida por levaduras predomina en las uñas de las manos y no es raro encontrar infecciones mixtas de Candida parapsilosis y Candida albicans siendo esta última el agente causal más corriente1.
En función de la clínica, la OM la podemos clasificar en OM subungueal distal y lateral, OM superficial, OM endonyx, OM subungueal proximal, OM de patrón mixto, OM distrófica total y OM secundaria. El diagnóstico de presunción es clínico, y debe confirmarse mediante análisis micológico de la muestra (examen directo y cultivo)2,3.
En este artículo comentamos el caso de un paciente con espondilitis anquilosante que estando en tratamiento con terapia biológica presentó una OM subungueal proximal.
Varón de 64 años de edad con antecedentes personales de hipertensión arterial, herniorrafia inguinal derecha y espondilitis anquilosante en tratamiento con adalimumab, remitido para valoración de unas alteraciones ungueales en varias uñas de los dedos de los pies.
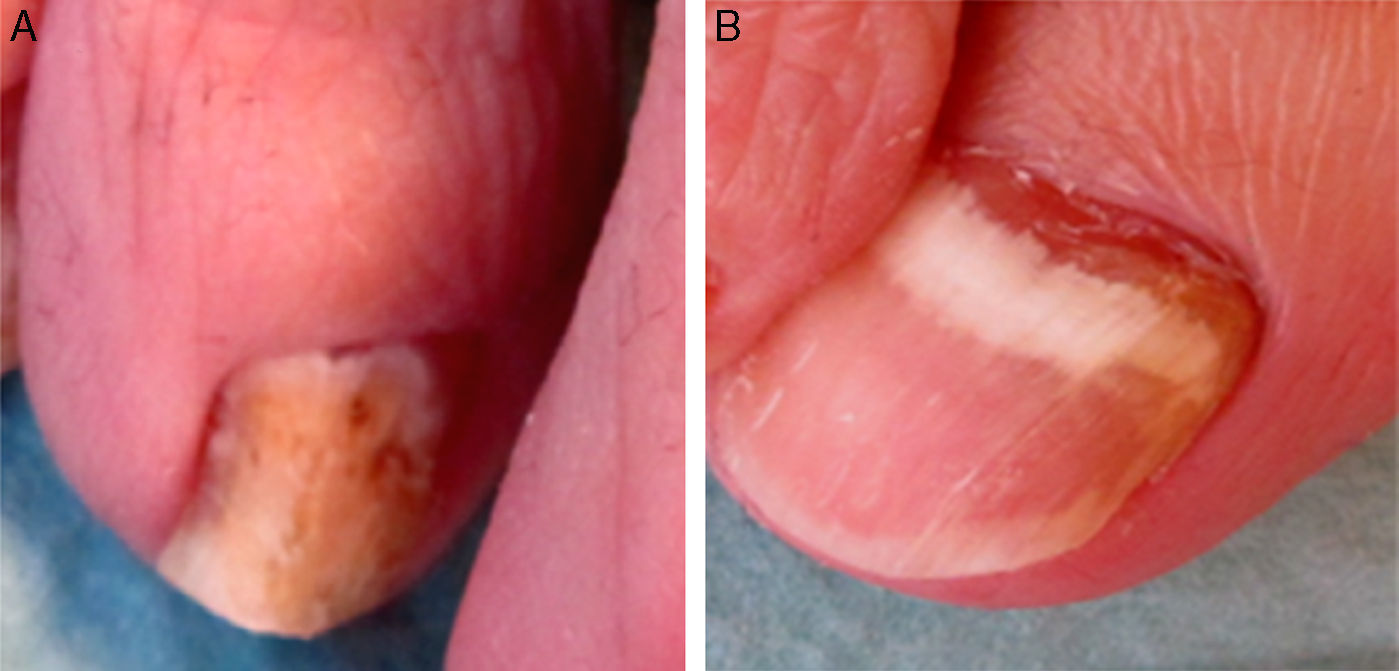
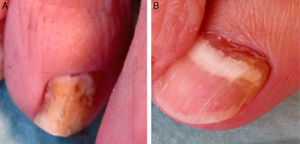
A la exploración dermatológica observamos hiperqueratosis subungueal en todas las uñas de los pies. Destacó la coloración blanquecina de la uña del tercer dedo en el pie derecho y la afectación proximal de la uña del primer dedo de ese mismo pie, compatible con una OM blanca superficial (fig. 1A) y una OM subungueal proximal (fig. 1B), respectivamente.
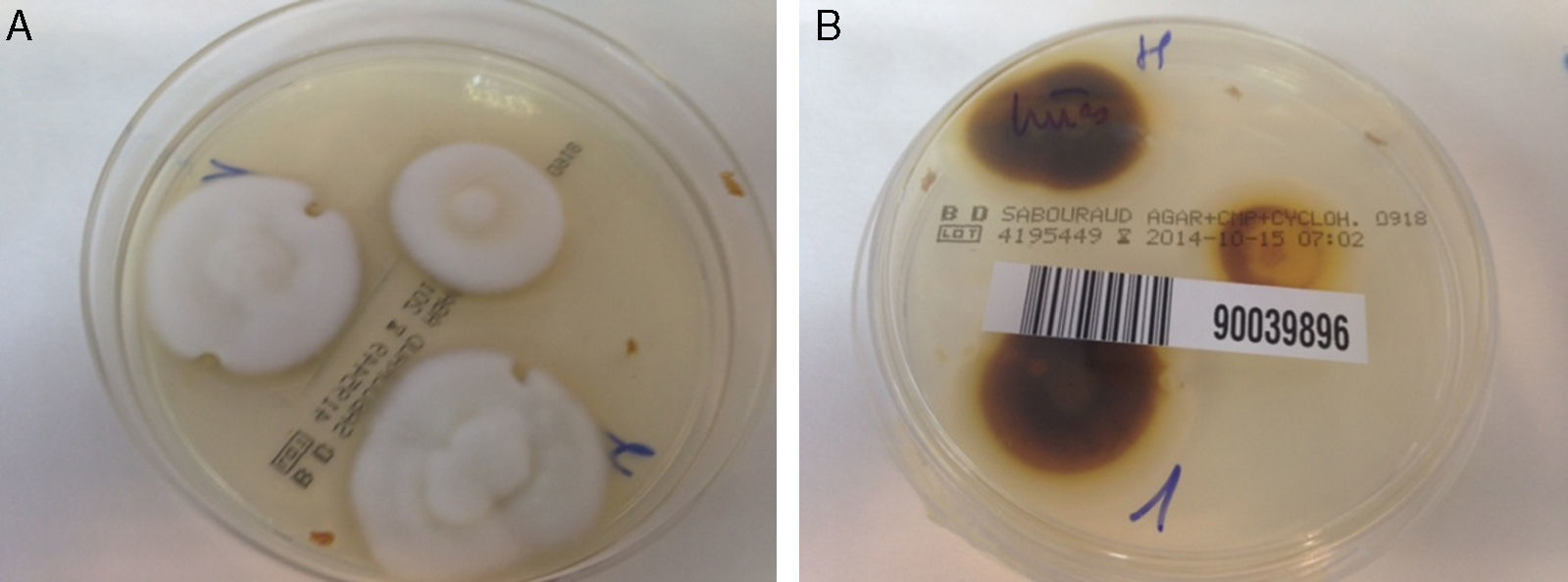
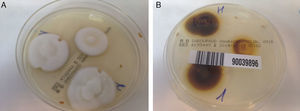
Para confirmar el diagnóstico se remitió una muestra de dichas uñas para estudio micológico hallándose Trichophyton rubrum en los respectivos cultivos (fig. 2). Posteriormente se pautó tratamiento con terbinafina oral 250mg al día durante 4 meses, con lo que se logró la resolución del proceso.
La OM subungueal proximal es una forma clínica poco frecuente, que clásicamente se ha relacionado, aunque no de forma exclusiva, con estados de inmunosupresión. Suele estar causada por Trichophyton rubrum. La uña presenta una coloración blanquecina en su tercio proximal, con afectación de la matriz y, en ocasiones, hiperqueratosis subungueal u onicolisis4.
La introducción de la terapia biológica como los inhibidores del factor de necrosis tumoral alfa (TNF-α) ha cambiado el enfoque terapéutico y el pronóstico de enfermedades inflamatorias como la psoriasis, la enfermedad de Crohn, la artritis reumatoide, la artritis idiopática juvenil, la artritis psoriásica y la espondilitis anquilosante5,6. A pesar de su contrastada efectividad mejorando la sintomatología del paciente y retrasando la progresión de la enfermedad, su uso se ha relacionado, en un 10-60%, de los casos con la aparición de afecciones cutáneas como infecciones, psoriasis, alopecia areata o cuadros liquenoides7.
Es conocida la relación entre el uso de la terapia biológica para el tratamiento de enfermedades autoinmunes y la aparición secundaria de OM. Se cree que esta mayor incidencia de infecciones oportunistas se debe a la supresión de la actividad del TNF-α, una importante citocina proinflamatoria en la respuesta inmunológica frente a las infecciones8,9 y, por tanto, su inhibición favorecería el desarrollo de estas complicaciones. En este sentido son varios los artículos que describen casos de tinea corporis y pitiriasis versicolor en pacientes tratados con inhibidores del TNF-α, así como una prevalencia de infecciones fúngicas superficiales del 6%1,6. En otros estudios se ha observado una relación estadísticamente significativa entre la administración de fármacos inhibidores del TNF-α, y la aparición de afecciones cutáneas y fúngicas en pacientes que presentan enfermedades artríticas inflamatorias crónicas como la espondilitis anquilosante7–10.
La peculiaridad del caso expuesto reside en que el tipo de OM observado (subungueal proximal) se ha relacionado con distintos estados de inmunosupresión como la infección por el virus de la inmunodeficiencia humana (VIH), condición que no presentaba el paciente. Sin duda los buenos resultados obtenidos con los fármacos inhibidores del TNF-α en el tratamiento de enfermedades inflamatorias autoinmunes han llevado a que esta terapia esté cada vez más extendida, motivo por el que ante un paciente que presente afectación ungueal y reciba esta modalidad de tratamiento se deberá descartar la infección fúngica ungueal.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que los procedimientos seguidos se conformaron a las normas éticas del comité de experimentación humana responsable y de acuerdo con la Asociación Médica Mundial y la Declaración de Helsinki.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.