El término de enfermedad pulmonar eosinofílica engloba una serie de entidades que se caracterizan por la acumulación de abundante cantidad de eosinófilos en los espacios aéreos alveolares y el tejido intersticial y que puede acompañarse o no de un aumento de estas células en sangre. Se clasifican en 2 grupos según tengan una etología definida o una causa desconocida. Dentro de estas últimas, la más frecuente es la neumonía eosinófila crónica (NEC). Presentamos el caso de un paciente que desarrolló NEC y que previamente había recibido tratamiento con inmunomoduladores debido a una espondiloartropatía inflamatoria seronegativa.
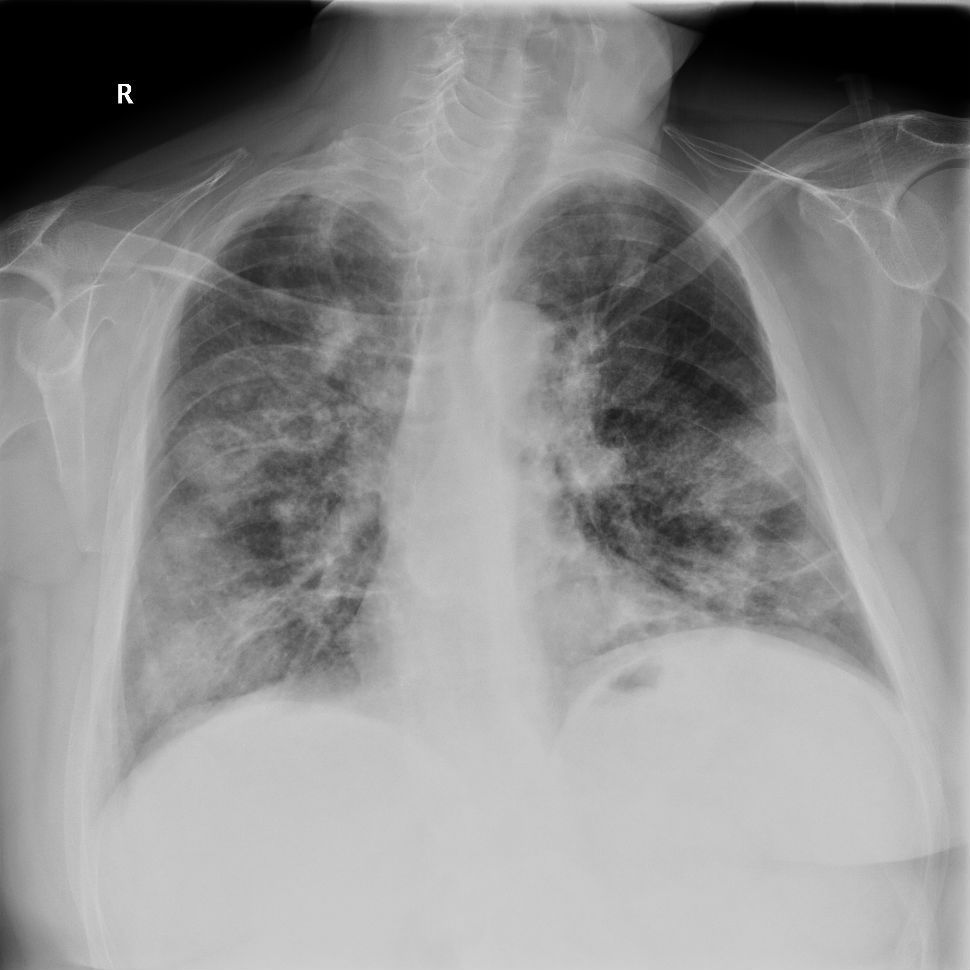
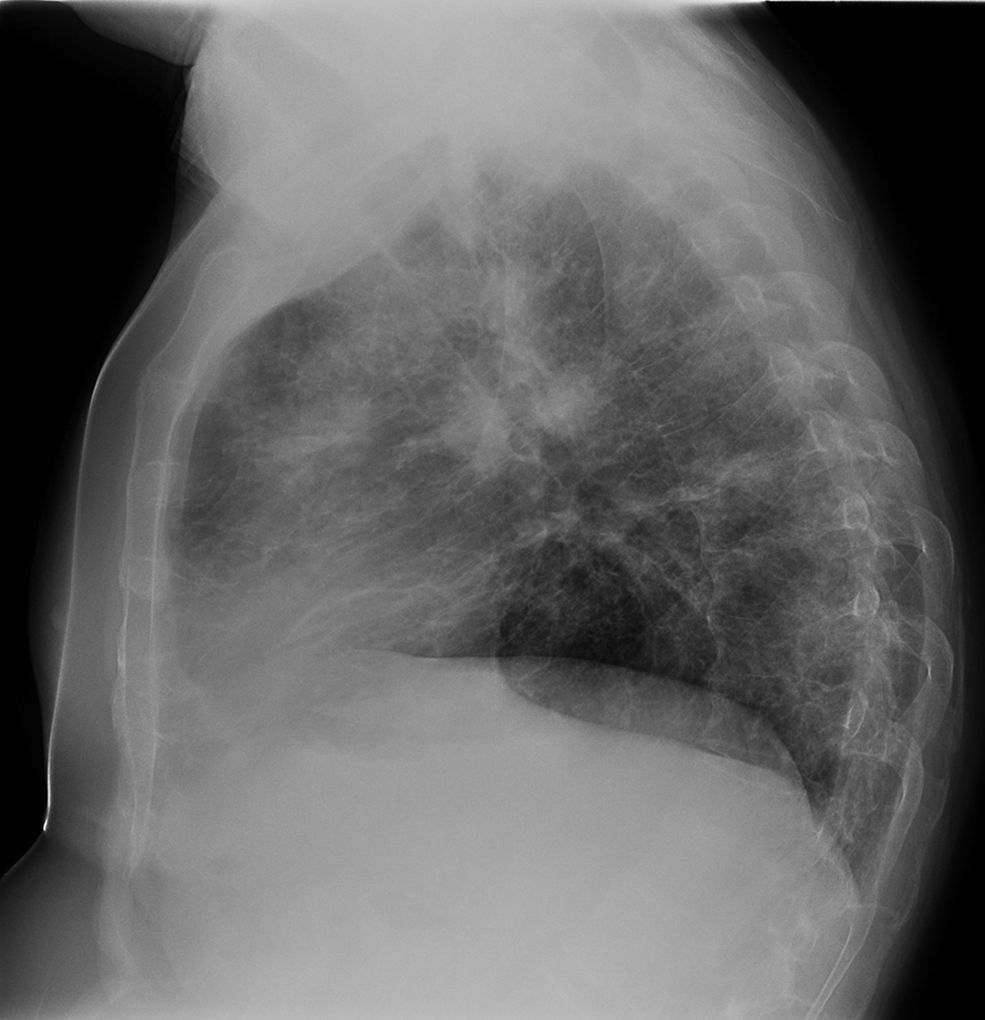
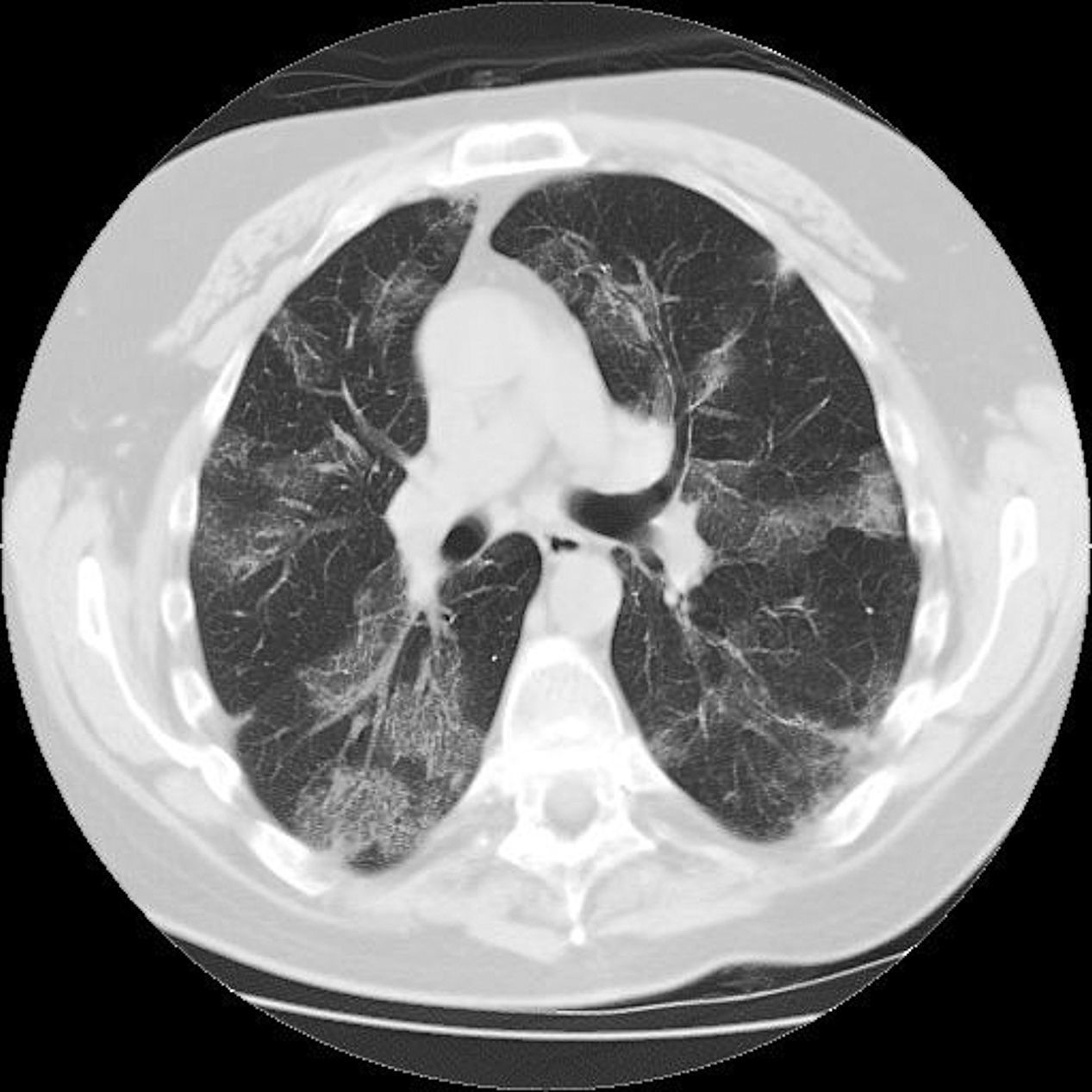
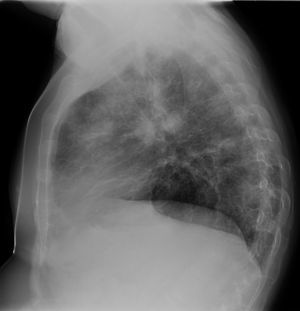
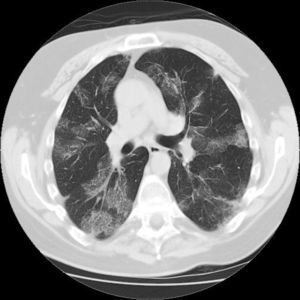
Observación clínicaVarón de 45 años, exfumador de 25 paquetes/año desde hacía 2 años, que acude a consulta de Atención Primaria en varias ocasiones por tos y abundante expectoración tras abandonar el hábito tabáquico. No tenía contacto con ambientes con gran cantidad de polvo ni con animales. Antecedentes personales de espondiloartropatía inflamatoria seronegativa (HLA B27 negativo), hipertensión arterial y episodios recidivantes de uveítis anterior. Recibía como tratamiento habitual enalapril, metotrexato 2,5, a dosis de 1mg semanal, y adalimumab, una inyección cada 15 días. Había sido visto en la consulta de Neumología en los 2 años anteriores, siendo diagnosticado de enfermedad pulmonar obstructiva crónica con fenotipo agudizador con bronquitis crónica. En la radiografía de tórax no se apreciaban lesiones significativas y el estudio funcional respiratorio (espirometría tras test broncodilatador, sin objetivar datos de hiperreactividad bronquial en este momento) se mostraba: FEV1 72%, FVC 82%, FEV1/FVC 67%, FEF75-25 34%, DLCO 83%, KCO 95%, TLC 114%, RV 184% y RV/TLC 151% (patrón obstructivo leve). En la gasometría arterial basal (GAB) se apreciaban valores de PaO2 66mmHg, PaCO2 35mmHg, pH 7,44, HCO3− 23 mmol/l y SaO2 93%. Durante el periodo de seguimiento, había experimentado agudizaciones (3 al año, que precisaron tratamiento antibiótico), por lo que seguía tratamiento con salmeterol/fluticasona, tiotropio y salbutamol. En una de las agudizaciones fue remitido a consulta de Neumología, donde se solicitó una tomografía axial computarizada (TAC) torácica, apreciándose pequeños infiltrados periféricos en segmentos 3 y 6 izquierdos que se interpretaron como infiltrados neumónicos dada la clínica que manifestaba el paciente (febrícula, aumento de tos, expectoración y disnea grado 2 según la escala mMRC). Así mismo se objetivó un empeoramiento de la función respiratoria con valores de FEV1 59%, FVC 68%, FEV1/FVC 70% y FEF75-25 29%. No se objetivó eosinofilia en la analítica. Se suspendió transitoriamente el tratamiento con metotrexato y el paciente respondió bien a la antibioterapia. Poco después, se reinstauró el tratamiento con metotrexato por parte del Servicio de Reumatología, refiriendo el paciente mejoría desde el punto de vista respiratorio. Además, comentó síntomas rinosinusales que mejoraron con fluticasona nasal. Tras este breve periodo de mejoría, el paciente refiere de nuevo tos, disnea progresiva hasta hacerse de mínimos esfuerzos en los últimos 15 días junto con sibilancias y escasa expectoración. Tan solo refería fiebre termometrada 2 días en todo este periodo. En este tiempo, había acudido a nuestra consulta repetidas veces, instaurándose tratamiento antibiótico en 3 ocasiones, con escasa mejoría. Había dejado de tomar metotrexato y adalimumab por iniciativa propia hacía 2 meses, al comenzar con esta clínica respiratoria. Todo ello motivó la solicitud de ingreso hospitalario, con los siguientes datos: PA 146/69mmHg, SaO2 basal 87%, temperatura 36,6°C, auscultación cardiaca rítmica a 106 lpm, y auscultación respiratoria con crepitantes diseminados, sin alteraciones en los miembros inferiores. En la analítica destacaba leucocitosis de 16.000 cél/μl, con neutrófilos 47% y eosinófilos 41,8%, tiempo de protrombina 59%, VSG 48, IgE 419 UI/ml. GAB: PaO2 54mmHg, PaCO2 37mmHg, pH 7,46, HCO3− 25 mmol/l y SaO2 89%. En la radiografía de tórax (figs. 1 y 2) se apreciaban infiltrados algodonosos bilaterales, con predominio periférico y en los 2 tercios inferiores de ambos hemitórax. Ante la sospecha de neumonía bilateral, se inicia tratamiento antibiótico. Tras 2 días, con la escasa mejoría y la sospecha de eosinofilia pulmonar, se comienza terapia con metilprednisolona a dosis de 1mg/kg/día y se solicita una TAC de alta resolución (TACAR) torácica (fig. 3), donde se aprecian imágenes de condensación y vidrio deslustrado de predominio periférico y en los lóbulos superiores, de distribución parcheada, que se acompañan de algunos nódulos dispersos bilaterales y también predominantemente periféricos, de hasta 6mm de diámetro. Así mismo, se realiza fibrobroncoscopia (4 días después de haber instaurado tratamiento corticoideo) en la que no se apreciaron lesiones endoscópicamente visibles. Se tomaron muestras de broncoaspirado y lavado broncoalveolar (LBA) que se enviaron al Servicio de Microbiología y al Servicio de Anatomía Patológica. En la muestra de LBA remitida para estudio citológico se observó un recuento de eosinófilos del 9-11%. Estudio microbiológico, negativo. Una vez iniciado el tratamiento con corticoides, el paciente experimentó una gran mejoría clínica y una disminución de eosinofilia hasta el 7%, con una práctica resolución de infiltrados parenquimatosos en radiografía y SaO2 basal del 98%. Con el diagnóstico de probable NEC, el paciente fue dado de alta siguiendo controles posteriores con reducción paulatina de dosis de corticoides, permaneciendo asintomático y con pruebas funcionales normales. A los 4 meses se realizó una TACAR torácica de control donde se apreciaba una importante mejoría con respecto al estudio previo. A los 6 meses de comenzar tratamiento corticoideo, continuando el paciente estable, se decide suspender dicha terapia. Al mes continuaba bien, sin embargo, 2 meses después de la retirada el paciente comenzó con aumento de disnea, objetivándose eosinofilia sanguínea del 13,3%, aunque en la radiografía de tórax no se apreciaban nuevas alteraciones. Ante la sospecha de recidiva de la enfermedad, se decide reintroducir corticoides por vía oral, mejorando clínicamente y con recuento normal de eosinófilos al mes. A los 3 meses de este rebrote, se realiza una nueva TACAR torácica de control, donde no se aprecian nódulos ni infiltrados en el parénquima pulmonar ni adenopatías ni masas en el mediastino. Actualmente, el paciente se encuentra estable desde el punto de vista respiratorio y sigue tratamiento exclusivamente con dosis de metilprednisolona de 4mg a días alternos, sin que haya tenido otro episodio de recurrencia. Las pruebas funcionales respiratorias se han normalizado.
DiscusiónLas enfermedades pulmonares eosinofílicas constituyen el 1% de todas las neumopatías1. Se trata de un grupo heterogéneo de entidades clínicas cuyo hallazgo común es la acumulación de abundante cantidad de eosinófilos en los espacios aéreos y el tejido intersticial. Aunque es frecuente que se acompañen de eosinofilia periférica, se han descrito casos en ausencia o mínima cantidad de estas células en sangre2. Estas enfermedades se clasifican en grupos asociados con etiologías definidas y otros sin causa conocida. Dentro de estos últimos se encuadra la NEC, que es responsable del 6-16% de los casos de eosinofilia pulmonar. Afecta a mujeres predominantemente (proporción 2:1), con un pico de incidencia en la 4.ª-5.ª década. La gran mayoría de estos pacientes no son fumadores3, lo que podría indicar que el tabaquismo actúa como factor protector. Esto iría en consonancia con lo que ocurre al paciente que presentamos, que comienza a presentar sintomatología cuando cesa el hábito tabáquico. En aproximadamente el 50% de los casos se asocia a historia previa de atopia3. El asma bronquial se encuentra en las 2 terceras partes de los pacientes y se trata de un asma que comienza en la edad adulta y antes del desarrollo de la NEC.
Por lo general, la etiología de esta enfermedad se desconoce, aunque se han descrito algunos casos de asociación a infección por Aspergillus, artritis reumatoide y vasculitis cutánea por complejos inmunes1, y a administración de diversos fármacos4,5. En el caso que presentamos, el paciente había estado recibiendo tratamiento con metotrexato y adalimumab; sin embargo, no creemos que estos fármacos sean la causa del cuadro que presentó ya que, por una parte, comenzó a recibirlos bastantes meses antes de las manifestaciones clínico-radiológicas (13 meses antes el metotrexato y 10 meses antes el adalimumab), sin que notara empeoramiento clínico respiratorio y, por otra parte, había abandonado estos medicamentos por iniciativa propia 2 meses antes del diagnóstico de NEC, sin que esto derivase en una mejoría. Por otra parte, podemos pensar en la asociación contraria: si al dejar de tomar estos fármacos se había precipitado la aparición de la enfermedad. No está descrito el uso de esta terapia para el manejo de esta patología dada la excelente respuesta a corticoides; sin embargo, dado que la patogenia de esta enfermedad no se conoce aún con certeza (se ha sugerido que la lesión pulmonar podría derivar de la liberación de sustancias tóxicas por los eosinófilos en respuesta a depósitos locales de inmunocomplejos1), una posible teoría es que la actividad inmunomoduladora de estos medicamentos podría haber aplacado, minimizado o retardado la aparición de la enfermedad que se desarrolló al completo al retirar metotrexato y adalimumab.
Las manifestaciones clínicas son bastante inespecíficas, siendo los síntomas de presentación más frecuente la tos, la fiebre, la sudoración nocturna, la disnea y la pérdida de peso. En cuanto a los datos de laboratorio, lo más frecuente es encontrar una eosinofilia periférica importante (> 6%) hasta en el 88-90% de los pacientes1,6, aunque puede faltar en el inicio del cuadro hasta en un tercio de los enfermos. También es característico encontrar una elevación de la VSG y de la IgE (datos que concurrían en nuestro paciente). La exploración funcional respiratoria puede ser normal en los casos leves, aunque generalmente muestran un patrón restrictivo con capacidad de difusión disminuida e incluso hipoxemia en las fases más agudas de la enfermedad. No obstante, en ocasiones, se observa un patrón obstructivo que suele ser más el reflejo de un asma bronquial asociada que de la propia NEC1,4,7. Los hallazgos radiológicos son generalmente característicos, proporcionando un alto índice de sospecha: se observan en el 63% de los casos infiltrados pulmonares bilaterales y periféricos, predominando en los lóbulos superiores. Aunque el patrón denominado «negativo del edema de pulmón» es característico, solo se observa en el 25% de los casos1 y no es patognomónico4,8. En la TACAR se pueden observar imágenes en vidrio esmerilado que coexisten con otras de condensación alveolar, engrosamiento de septos y pequeños derrames pleurales2,9. En el LBA se encuentra una elevación importante de eosinófilos que representan generalmente entre el 25 y el 40% del recuento celular porcentual1,7,10(en voluntarios sanos los eosinófilos representan < 1% del recuento celular7,11). En nuestro caso, el paciente mostró tan solo unas cifras de eosinofilia en LBA del 11%. Creemos que la causa de esto es que la toma de muestras de LBA se realizó a los 4 días de tratamiento con corticoides a altas dosis, lo que condiciona una disminución del recuento de estas células en dicha muestra (se ha descrito la caída de los eosinófilos es el LBA tras iniciar el tratamiento corticoideo12). Actualmente, el diagnóstico de la NEC se basa en la sospecha clínica, la detección de eosinofilia periférica, la imagen radiológica y la confirmación de eosinofilia pulmonar mediante LBA. La biopsia pulmonar (que permanece como patrón de oro para el diagnóstico de NEC) quedaría reservada para casos con mayor dificultad diagnóstica, como pueden ser aquellos con radiografía atípica o ante la falta de respuesta inmediata al ensayo con corticoides6.
Solo un 10% de los enfermos mejora de forma espontánea. El tratamiento con corticoides consigue una rápida respuesta clínica y radiológica, despareciendo los síntomas en 24 h y las alteraciones radiográficas en 10-30 días1,2. Las dosis de inicio recomendadas oscilan según los autores entre 0,5-1mg/kg/día de prednisona. En nuestro caso, en cuanto se instauró el tratamiento con corticoides, el paciente experimentó mejoría sintomática y gasométrica en 24 h y gran mejoría radiográfica en 5 días. Se recomienda un mínimo de 6 meses de terapia debido a la gran frecuencia de recaídas si se suspende la misma. Si la enfermedad recidiva cuando se suspenden los corticoides o mientras va disminuyendo la dosis, se recomienda el tratamiento durante un año adicional antes de intentar de nuevo la retirada de la medicación5. Estas recaídas pueden ocurrir tanto en las mismas áreas como en diferentes zonas del pulmón y siguen siendo tan sensibles a los corticoides como el episodio inicial (normalmente es suficiente prednisona a dosis de 20mg/día para tratar estas recaídas3). Pocos enfermos necesitan mantener el tratamiento de forma indefinida, aunque en ocasiones es preciso mantenerlos durante años a dosis que deben oscilar, según la respuesta individual en 5-20mg de prednisona. Aun está por definir el papel de los corticoides inhalados en el tratamiento de estos pacientes, que se han propuesto como método para reducir las dosis orales. Algunos autores han descrito una menor tasas de recidivas en pacientes que recibían esta medicación inhalada5,12; sin embargo, en la actualidad, no se han demostrado efectivos en el uso como monoterapia para esta enfermedad (figs. 1–3).
En resumen, creemos que este paciente, desarrolló una NEC cuyo curso fue larvado posiblemente por el uso de fármacos inmunomoduladores y que, al retirarse, se manifestó de forma clásica.
Conflicto de interesesNinguno.