Moderador: J. Antonio Otero Rodríguez
Introducción
J. Antonio Otero Rodríguez
Centro de Salud Gamazo. Valladolid.
Por primera vez en la ya larga historia de nuestros congresos se aborda un tema del que a los médicos no nos gusta mucho hablar en público, quizá por temor a enseñar lo que consideramos debilidades y pensar que no sería bueno para el colectivo su difusión, porque estas cosas pudieran ser malinterpretadas.
La puesta en marcha por el Colegio de Médicos de Barcelona del Programa de Atención al Médico Enfermo puso sobre la mesa el hecho de que existe un número importante de colegas que precisan cuidados y teniendo en cuenta la característica de cuidador que precisa cuidados hace que sea necesario abordarlo de manera diferenciada de la atención sanitaria habitual.
El médico que padece una enfermedad "somática" es visto por sus pacientes con complicidad, y esta se traduce en muchas ocasiones en cercanía; a pesar del cambio de papel que el médico ha experimentado en la relación con sus pacientes a lo largo del tiempo, todavía estos lo consideran algo excepcional y se sorprenden cuando saben que su médico padece alguna enfermedad, y que se enfrenta a las mismas situaciones que ellos, pruebas diagnósticas, tratamientos, incomodidades.
En cuanto al médico enfermo, su cambio de rol hace que en muchas ocasiones modifique la visión que tiene de la atención sanitaria, sobre todo si ese contacto es con el hospital, medio que el médico de familia no controla a pesar de haber hecho en él gran parte de su formación, y mucho menos como paciente.
No es cuestión de esta mesa reivindicar el cumplimiento de aquellos artículos del Código Deontológico que se refieren a la relación entre los colegas médicos o la necesidad de proporcionar un trato diferenciado, que no discriminatorio, a los médicos jubilados y quién debe sufragar esos gastos, sino analizar las causas, conocer su magnitud, los recursos existentes y las posibles actuaciones para su prevención.
Seis párrafos me ha costado decir que hablaremos fundamentalmente de alcoholismo, adicciones en general, y el cada vez más nombrado síndrome de burnout.
Hace afortunadamente muchos años, el médico que ejercía su profesión en el ámbito rural estaba obligado a residir en el pueblo, en muchas ocasiones solo, y a nivel social relacionado con otros solteros del pueblo; las propias condiciones laborales, la ausencia de medios diagnósticos, la escasa relación con otros médicos y la lejanía del hospital podían explicar la aparición de conductas adictivas, pero esta reflexión puede considerarse anecdótica. Como en tantas otras ocasiones existen múltiples causas externas al profesional, una de ellas el propio ejercicio de la Medicina que incluso en las mejores condiciones es en sí mismo generador de estrés porque, como bien nos contaba el Dr. González Correales en el XXIV Congreso de la Sociedad en Salamanca , siempre existe:
Confrontación con el dolor y la muerte.
Relaciones conflictivas en ambiente de ansiedad.
Cambios organizativos y conflictos intergrupales.
Expectativas sociales siempre cambiantes.
Incertidumbre en los resultados, y resultados no esperados o no deseados en algunas ocasiones.
Por supuesto existen causas propias de cada uno que lo hacen más vulnerable, al igual que al resto de la población, siendo la incidencia de las conductas adictivas o del síndrome de burnout preocupante por nuestras funciones ante la sociedad.
Como decía al principio, vamos a asumir el riesgo de abordar este "asunto" que puede servir para que nosotros mismos seamos conscientes de su magnitud, de los recursos existentes y de las estrategias que se pueden adoptar para su prevención, pero que también, dada la considerable difusión e impacto de los contenidos de nuestro Congreso, llegue a personas ajenas a nuestra profesión que tomando lo anecdótico por categoría extraigan conclusiones erróneas.
Estrés y trabajo sanitario: prevención y tratamiento del síndrome de burnout
Jesús J. de la Gándara Martín
Jefe de Servicio de Psiquiatría. Hospital General Yagüe. Burgos.
¿QUÉ ES EL BURNOUT?
El trabajo siempre es una cuestión conflictiva, tanto si lo tienes como si no lo tienes, si lo pierdes o si lo acumulas, siempre tiene implicaciones sociales, personales, psicológicas, etc. Por eso trabajo y estrés son dos términos casi sinónimos. El estrés laboral puede causar problema de salud, entre ellos el llamado burnout, que afecta especialmente a los sanitarios.
Esta palabra equivale a "estar quemados". Pero en realidad más que estar quemados, sería algo así como estar "consumidos o achicharrados". Más académicamente sería como un estado de "fatiga o agotamiento por desgaste laboral". El problema conceptual es si se puede o no independizar como un síndrome o un trastorno específico.
El burnout fue un concepto afortunado introducido por el psicólogo clínico Freudemberguer en 1974. Posteriormente fue estudiado en profundidad y difundido por Cristina Maslach, quien publicó varios estudios a partir de 1977 y extendió el concepto, sus características, evaluación, etc. Pero cuando cobró verdadero auge fue a partir de la Conferencia Nacional sobre el Burnout celebrada en 1981 en Filadelfia. El concepto enseguida "prendió" en la mente de investigadores, psicólogos, psiquiatras, y sobre todo, de los "sindicalistas", pues por fin tenían un buen nombre para expresar sus quejas y reivindicaciones laborales. El interés ha crecido en la medida en que ha aumentado la importancia de los servicios sociales y los dedicados al cuidado de seres humanos. Esto se debe a que las personas que trabajan en estos servicios son las que están sometidas a una mayor exigencia y también a una constante evaluación por parte de los usuarios. Ambos aspectos se asocian con más estrés, más cansancio, etc. Por ello, la Organización Mundial de la Salud (OMS) tomó la decisión de incluirlo en el Capítulo XXI de la CIE-10, como un factor de riesgo para la salud.
En síntesis, el burnout es: Un tipo de estrés laboral que se da específicamente en los profesionales que mantienen un contacto constante y directo con los beneficiarios de su trabajo, cuando entre ambos media una relación de ayuda o servicio. Por lo tanto, el personal sanitario, docente, y los que trabajan en servicios sociales de cara al público, tales como las fuerzas del orden, el personal de justicia, etc. son los más susceptibles de padecerlo. La definición más extendida y aceptada es la de Maslach y Jackson:
Se trata de una respuesta inadecuada a un estrés laboral con implicaciones emocionales, de carácter crónico, y cuyos rasgos principales son el agotamiento físico y psicológico, la actitud fría o despersonalizada hacia los demandantes del servicio, y el sentimiento de fracaso en lo que se está realizando por parte del trabajador.
Causas del burnout
Hay muchas y nunca es una sola, todas interactúan. Así pues, el modelo causal es complejo. Los factores causales más típicos son:
Interacción negativa entre el medio laboral, el equipo y los "clientes».
Diferencias entre las expectativas laborales y la realidad.
Implicación constante con personas que sufren, en una relación cargada emocionalmente, con temor y desesperanza.
Sobrecarga de trabajo, unida a la falta de estímulos.
Bajas expectativas de refuerzos y altas previsiones de castigo.
Sobre todo la interacción de alguna o varias de ellas con profesionales mal preparados, poco motivados o, en definitiva, "poco profesionales".
PREVENCIÓN Y TRATAMIENTO DEL BURNOUT
Es posible prevenir el estrés laboral, se puede llegar a un compromiso entre estrés y trabajo, es posible trabajar sin quemarse, pero no es sencillo. Hay que manejar variables humanas complejas, como son la capacidad de rendimiento y adaptación, el aprendizaje, las costumbres, la preparación, las relaciones, las condiciones laborales, las normas de las organizaciones, etc. La prevención y el tratamiento del burnout se basan en realizar adaptaciones y cambios apropiados a nivel individual, social, institucional y terapéutico, de acuerdo con las siguientes recomendaciones.
Trabajar mejor en vez de trabajar más
Establecer objetivos realistas, no ser utópicos ni ingenuos, pero tampoco quedarse en una negativa pasividad.
Hacer la misma cosa pero de distinta manera, aplicar el ingenio, la ilusión y la curiosidad, tres recetas esenciales para no aburrirse, no adocenarse, y mantener el orgullo profesional.
Tomar los asuntos con cierta distancia, lo que significa que es necesario implicarse, pero no perder nunca los límites ni el control sobre lo que se hace.
Obligarse a pensar antes de actuar, evitar la rutina y el tedio que lleva consigo. Para ello es bueno utilizar sistemas de trabajo protocolizados, lo que ayuda a trabajar con más calma y eficiencia sin demasiado esfuerzo; pero si uno no se siente autor y actor de los mismos, se corre el riesgo de convertirlos en mera rutina y eso es decepcionante.
Hacer pausas y no prolongar más de lo debido: "En todos los trabajos se fuma", y cuando se acaba se acabó. Evitar las prolongaciones indefinidas de los adictos al trabajo, casi siempre por inseguridad.
Evitar las escisiones, como la de algunos dejan de "ser médicos" cuando salen del Centro de Salud. Pregunta: ¿Se puede estar médico? No, en absoluto, se es médico siempre, aunque no siempre se tenga que "ejercer" de médico.
Cuidar de sí mismo además de los otros
Acentuar aspectos positivos de lo que se hace, evitando las actitudes de desesperanza, desconsuelo y desmoralización. La visión exclusivamente negativa de lo que uno hace acaba convirtiéndose en una visión negativa de lo que uno es.
Conocerse y fiarse de uno mismo de modo realista, usar las propias cualidades y recursos, pero no con vanidad inconsecuente, ni con autodepreciación culpabilizante. Conocer los propios límites predispone a mejorar (estudiar) y a saber pedir ayuda cuando sea preciso.
Cambiar alguna vez de tipo de trabajo, o de destino, pues aunque al principio pueda dar miedo por el esfuerzo de adaptación que supone, es recomendable hacerlo, renueva, permite aprender nuevas tareas, etc.
Manejo social del burnout
Los aspectos de la vida social son fundamentales para mejorar o, por el contrario, pueden complicar los asuntos laborales.
Vida privada: es esencial mantener en buenos términos la relación con la familia. La familia nos conoce bien, puede detectar si estamos o no estresados, y son los primeros que sufrirán las consecuencias, así pues podrán ayudarnos si nos ven "quemados".
Las actividades de ocio son importantes, aunque hay que tener en cuenta que el ocio es útil para descansar, pero que no es todo en la vida, hay muchos "quemados" que acaban haciendo de todo menos su profesión.
La participación en colegios, asociaciones, actividades científicas, etc. es otra buena recomendación, aunque debe hacerse con mesura, no acabe siendo otro motivo para quemarse.
Contar con buenos apoyos: "la amistad es la mejor medicina", un compañero/a de trabajo, nos puede alertar cuando nos vea estresados, y ayudarnos cuando estemos quemados.
El burnout lleva con frecuencia a enfados con compañeros y amigos, y hay que evitarlo a toda costa; no confundir el estrés con la animadversión y no combatir el burnout con riñas y desavenencias.
Manejo institucional
En esta vertiente del trabajo, en las dificultades organizativas, administrativas, burocráticas etc, es donde casi todas las personas quemadas tratan de encontrar las causas de sus problemas y por lo tanto donde buscan las soluciones. Pero en realidad sólo en algunos casos las malas relaciones institucionales, la mala organización laboral o las exigencias excesivas son las causas del burnout. Lo más probable es que sea en las características personales y profesionales de los propios trabajadores donde se encuentren las claves de los problemas y de las soluciones. Además, los aspectos institucionales son más difíciles de cambiar que los personales. Así pues es preferible hacer más esfuerzos por mejorar a las personas y menos en cambiar las instituciones. Más dedicación al trabajador y menos al trabajo. No obstante, en el ámbito institucional es necesario:
Analizar la interacción persona - entorno laboral, y hacer los ajustes oportunos. Por ejemplo, hacer cambios en los puestos de trabajo, favorecer el reciclado, estimular la formación continuada, flexibilizar horarios, etc.
Adecuar el ambiente laboral, mejorar el espacio, el mobiliario, las dotaciones técnicas, la decoración, etc.
Favorecer la división de responsabilidades, evitando la concentración de las exigencias en los más dispuestos y capacitados.
Evitar la sobrecarga laboral de los trabajadores más eficientes, y la contaminación del tiempo libre.
Mejorar la relación entre los profesionales y los superiores: favorecer la comunicación, apoyarse en los líderes naturales, mejorar la confianza en sus capacidades.
Higiene y vida sana: Mens sana in corpore sano
Practicar deporte asiduamente, no competitivamente. Una cosa es mejorar el bienestar físico y otra machacarse el cuerpo para escapar del estrés.
Utilizar métodos de relajación reglados y constantes, con rigor pero no con aburrimiento.
Evitar el consumo de alcohol u otras sustancias para resolver el estrés.
Tratar las complicaciones psiquiátricas del burnout
El burnout no es una enfermedad mental, pero sus complicaciones sí lo son, y su diagnóstico suele ser difícil, ya que se confunden con el concepto vulgar de "estrés", y se corre el riesgo de tratar de resolverlo con buenos consejos: ¡Tú lo que estás es estresado, y lo que tienes que hacer es relajarte y pasar de todo! Esto no sólo no sirve para nada, sino que además puede ser perjudicial. Así pues, cuando aparecen complicaciones psiquiátricas tales como la ansiedad patológica y la depresión, hay que añadir un tratamiento farmacológico.
Hay un debate abierto acerca de si el estrés y el burnout se deben tratar o no farmacológicamente, lo cual sólo expresa una mala comprensión de lo que son realmente. Para resolver esta cuestión es preciso responder a las siguientes preguntas: ¿el estrés es una enfermedad?; por lo tanto ¿debe ser tratado médica y psiquiátricamente?; y, ¿si se trata el estrés secundario a las exigencias adaptativas, se dificulta que la persona aprenda a resolverlas en el futuro?
La primera cuestión refleja una situación práctica y constante: la mayoría de las personas estresadas se tratan sus propios "nervios" con sustancias psicoactivas, lo sepan o no, lo busquen o no. Se trata de una forma de "automedicación", y supone que las personas estresadas o "quemadas" usan y abusan de drogas legales (y a veces ilegales) para estimularse, tranquilizarse, etc. Alcohol, cafeína, analgésicos, tisanas, vitaminas, remedios naturistas, homeopatías, brujerías extrañas y otras dudosas soluciones son proclamados y vendidos como remedios para estrés. Obviamente, esos métodos no sólo no merecen confianza sino que implican riesgos evidentes.
El segundo interrogante es: ¿existen los farmacos antiestrés?: pues bien, como tales específicos, no existen; no parece posible que un simple fármaco pueda convertirse en una especie de sabio que sea capaz de adentrarse y ajustar los complejos mecanismos del estrés, que van desde lo social a lo biológico, desde lo personal a lo neuroquímico.
No obstante diremos que sí existen los fármacos que mejoran la tolerancia al estrés y facilitan que la persona utilicen adecuadamente sus capacidades de adaptación. Eso aseguran los expertos del "European CNS Advisory Board of Management of Stress": "el tratamiento farmacológico del estrés es adecuado, asociado a medidas de psicoterapia e higienico-dietéticas".
Para estos fines se pueden usar los ansiolíticos; de hecho es una práctica habitual, encubierta o explícita, que se realiza habitualmente por autoprescripción, y también es habitual que se haga como forma inespecífica de resolver en la consulta médica esos casos tan "insoportables" de personas neuróticas, somatizadoras, estresadas, etc. que inundan las listas de espera y agobian las consultas de los médicos de Atención Primaria. Eso no se debe hacer; es mejor prescribir ansiolíticos con conocimiento y control, lo que evita manejos inapropiados de dosis, tiempos, etc.
Hay diferentes ansiolíticos para distintas situaciones: por ejemplo benzodiazepinas, bloqueadores beta, buspirona, etc., pero de hecho las benzodiazepinas de acción prolongada son los fármacos de elección en estos casos. El plan terapéutico debe mantenerse dentro de los siguientes parámetros:
Deben usarse previa evaluación médica o psiquiátrica.
Con un plan terapéutico y un seguimiento ordenado.
A corto o medio plazo, nunca para siempre.
El uso puede ser continuo o intermitente, según criterio facultativo.
Nunca deben sustituir a las medidas higiénico-dietéticas, tales como ajustes en el estilo de vida, deporte, reducción de drogas legales, etc.
También se pueden utilizar los antidepresivos, ya que de hecho hay una clara relación entre estrés y depresión, explicable por el modelo de burnout: las personas muy estresadas, que llegan a quemarse, desarrollan un comportamiento que es superponible a la de las personas deprimidas, y de hecho hay muchos solapamientos entre burnout y depresión (mecanismos y síntomas comunes, y también soluciones comunes).
No obstante, antes de usar antidepresivos es preciso diferenciar entre el estrés agudo y sus consecuencias a largo plazo: el estrés agudo genera ansiedad, sus consecuencias a largo plazo pueden ser la depresión y el burnout. Esta formulación es apoyada también por el "European CNS Advisory Board on Stress", cuando dice que "los antidepresivos son una recomendación de segundo orden".
El plan de uso correcto de antidepresivos para el estrés y el burnout debe atenerse a los siguientes criterios:
Deben usarse previa evaluación médica o psiquiátrica.
Secundariamente a un ensayo con ansiolíticos.
Sólo si hay síntomas depresivos persistentes.
Con un plan terapéutico y un seguimiento a largo plazo.
A las dosis antidepresivas normales.
Usar antidepresivos que interfieran menos con el rendimiento (como fluoxetina, sertralina, citalopram o reboxetina).
BIBLIOGRAFÍA RECOMENDADA
De la Gándara JJ. Estrés y trabajo: el síndrome del burnout. Madrid: Cauce Editorial, 1999.
Flórez JA. Síndrome de estar quemado. Barcelona: Edikamed, 1994.
Mingote JC, Pérez F. El estrés del médico. Madrid: Díaz de Santos, 1999.
El programa PAIME
Jaume Padrós Selma
Secretario del Colegio Oficial de Médicos de Barcelona y Coordinador General del PAIMM/PAIME.
¿QUÉ SABEMOS DEL MÉDICO ENFERMO?
Siempre se ha sabido que hay médicos que durante el ejercicio de su profesión han desarrollado trastornos mentales y conductas adictivas asociadas o no a los primeros1. Estos médicos enfermos (ME), por lo general, no demandan ayuda a los servicios sanitarios y presuponen un riesgo para la salud de sus pacientes2.
Los profesionales de la Medicina no son los únicos afectados por estas enfermedades adictivas y/o mentales, también el resto de personal sanitario lo padece y en proporciones importantes, siendo de destacar el personal de enfermería como uno de los más afectados. Aunque por lo que respecta a este trabajo sólo nos referiremos a los (ME).
Este problema ha sido muy poco estudiado en general, pero donde más se ha tratado en las últimas décadas ha sido en los EE.UU., Canadá, Australia y Nueva Zelanda, en donde se crearon programas de atención a los ME de carácter no punitivo, pero sí coactivo en razón de unos criterios previamente establecidos3.
En Europa, por lo general, tan sólo se disponen para estos ME, de medidas punitivas de las diferentes administraciones públicas una vez el problema ya se ha manifestado de una forma patente... Desde hace cuatro años y medio en Cataluña está funcionando el Programa de Atención Integral al Médico Enfermo (PAIMM/PAIME)4,5, al que se han añadido otras iniciativas para atender a médicos y enfermeras con estos padecimientos.
¿QUÉ ES UN MÉDICO ENFERMO?
Definimos como médico enfermo aquel que puede ver afectada negativamente su práctica profesional por causa de problemas psíquicos y/o conductas adictivas al alcohol, o a otras drogas, incluidos los psicofármacos.
Al mismo tiempo, el artículo 19 del Código de Ética y Deontología de la Organización Médica Colegial de España6 especifica que cualquier médico que, por las razones que sean, no se sienta en las debidas condiciones de ejercer la profesión tiene la obligación de consultarlo con algún colega de su confianza y atenerse a sus indicaciones. Así mismo, en este mismo artículo se explicita que si un médico apreciase que un compañero no estuviera en las debidas condiciones para ejercer su trabajo, tiene la obligación de decirle que acuda a visitarse con algún médico de su confianza y, además, de comunicarlo a su colegio de médicos porque el bien de los pacientes está por encima de todo.
La misión de los Colegios Oficiales de Médicos (COM) es velar por un correcto ejercicio de la profesión por parte de sus miembros y a la vez, proporcionarles ayuda para conseguirlo. Por tanto, el PAIME encaja de lleno en los dos aspectos, porque busca que los ME estén en las debidas condiciones para la práctica de la Medicina y para ello les facilita asistencia especializada y confidencial.
¿POR QUÉ LOS MÉDICOS SON DIFERENTES?
Los médicos presentan una actitud contradictoria cuando enferman ellos o sus familiares. Ya sea por exceso, o bien por defecto, en estas situaciones el médico actúa de forma diferente a como indica a sus pacientes7. Si además le añadimos que en el caso de los pacientes tipo PAIME, estamos hablando de enfermedades con un fuerte estigma social, incluso entre los mismos médicos, se comprenderá el porqué los ME lo ocultan, no piden ayuda y siguen trabajando como si nada.
Algunos autores señalan, aunque otros lo niegan, que hay diferencias significativas entre la población general y los médicos en lo referente a padecer este tipo de problemas de salud8.
Existe evidencia fundamentalmente de trabajos británicos y nórdicos9,10, que presentamos en la tabla 1 que nos lleva a considerar que este tipo de problemas deben ser valorados como efectos secundarios e indeseables de la práctica de la Medicina, y como tales, hay que prevenirlos y tratarlos. Además también hay que manejarlos como problemas de carácter laboral y concernientes a la salud pública, por sus repercusiones entre la población general susceptible de ser atendida por estos ME.
Además se invocan una serie de factores que favorecen el problema y otros que dificultan además el tratamiento de dichos ME11 (tablas 2 y 3).
INCIDENCIA
Son varias y diversas las cifras que se barajan de posibles médicos afectados1,2-12. La incidencia de casos que nosotros consideramos como más probable es de un 10%-12% de afectados de entre la población médica en ejercicio y a lo largo de toda su vida profesional media, considerada en unos 40 años. Es importante señalar que la literatura científica al caso revela que tan sólo se detecta para su tratamiento posterior un 60 % de estos casos. La incidencia estimada en España es de 497 nuevos casos al año y 298 casos detectados.
¿QUÉ ES EL PAIME?
El Colegio Oficial de Médicos de Barcelona (COMB) llevaba tiempo planteándose la necesidad de dar respuesta a la situación creada con aquellos médicos que habían sido denunciados por mala praxis y que al investigar las circunstancias se objetivaba que éstos en realidad estaban enfermos, bien por trastornos mentales, bien por adicción a algún tóxico. Así pues, después de estudiar qué era lo que hacían otras organizaciones médicas de otros países y de analizar nuestra realidad, el COMB se decidió a realizar un proyecto que presentó a la consideración de la administración sanitarias correspondiente (Generalitat de Catalunya), un proyecto que debía contar con un sistema de procedimientos colegiales y un dispositivo asistencial.
En septiembre de 1998 se firmó el primer Convenio de Colaboración para la creación y puesta en marcha del Programa de Atención Integral al Médico Enfermo (PAIMM en catalán), entre el Departamento de Sanidad y Seguridad Social y el Servei Català de la Salut por parte de la Generalitat de Cataluña, y el COMB, con la posterior adhesión del Consejo de Colegios de Médicos de Cataluña. Su finalidad era atender de forma específica a estos ME, gratuitamente en el ámbito de Cataluña, para rehabilitarlos y al mismo tiempo, evitar o minimizar el riesgo que pudieran representar para la salud de sus pacientes.
El dispositivo asistencial es financiado en un 80% por el Gobierno de la Generalitat mediante subvención y en un 20% por los COM participantes, y lo gestiona el COMB. A finales del año 2002 se firmó el segundo convenio por un período de 4 años; esta vez, también participó en la firma la Fundación Galatea, creada para fomentar la salud de los profesionales sanitarios, en general, y de la gestión del PAIME, en particular13.
Desde septiembre de 2000, y en la misma dirección, el Colegio Oficial de Diplomados en Enfermería de Barcelona ha puesto en marcha el programa RETORN (Retorno), que funciona de forma muy similar al PAIMM y utiliza la misma Unidad Clínica. Próximamente RETORN se ampliará al resto de los colegios de Enfermería de Cataluña.
LA EFICACIA DE ESTOS PROGRAMAS
Según diversas evaluaciones llevadas a cabo en EE.UU.14,15 que contradicen falsas concepciones al respecto, la efectividad de los tratamientos de programas específicos para ME como el de Cataluña, medida en tasas de casos rehabilitados sobre total de casos atendidos, es mucho más elevada que los dirigidos a la población general, tal y como se puede observar en la tabla 4.
En la tabla 5 se invocan los factores de éxito para estos programas1.
PRESTACIONES DEL PAIME
El programa brinda una atención integral al ME, ya que estos pacientes suelen presentar varios problemas asociados a su trastorno mental y/o adictivo, que de no ser atendidos o encauzados debidamente, imposibilitarán alcanzar un resultado satisfactorio en su tratamiento.
Las prestaciones del programa incluyen pues, servicios sanitarios y sociales. Las prestaciones sociales son el asesoramiento jurídico y laboral, e incluso se contemplan ayudas económicas durante el tratamiento en caso de que sean imprescindibles.
Las enfermedades que se incluyen en el programa son, por una parte, las conductas adictivas al alcohol, a otras drogas ilegales y a los psicofármacos y por otra, los trastornos mentales más graves y susceptibles de distorsionar la realidad de los médicos en ejercicio que las padecen, como la paranoia, la esquizofrenia, los trastornos bipolares y otras depresiones graves. Aunque desde una perspectiva más preventiva, últimamente también se atienden las patologías mentales llamadas menores, como la depresión mayor simple, la ansiedad generalizada, las fobias, etc., ya que en muchos casos se han revelado como situaciones precedentes a consumos de tóxicos y al desarrollo de patologías psiquiátricas mayores.
Los servicios clínicos incluyen diagnóstico y tratamientos farmacológicos y psicoterapéuticos, estos últimos tanto individuales como de grupo o de familia. Dichos servicios pueden prestarse tanto en régimen ambulatorio como en internamiento, total o parcial.
La ubicación concreta de la unidad clínica en la ciudad de Barcelona, permite por una parte, un aislamiento terapéutico en un ambiente tranquilo y confortable para los médicos ingresados y, por otra, un acceso muy discreto y fácil para los que siguen el tratamiento ambulatorio. Los médicos ingresados disponen además de los tratamientos propiamente dichos, de una oferta de servicios complementarios muy amplia y atractiva, con gimnasio con monitor, tenis de mesa, biblioteca, periódicos y revistas, TV-vídeo en las habitaciones, sala de lectura con música, juegos etc.
La actividad ambulatoria se inició en noviembre de 1998 y se lleva a cabo en 5 consultorios. El internamiento hospitalario específico en la unidad propia comenzó en marzo de 1999 y cuenta con 13 camas, los controles sistemáticos de orina se instauraron en junio de 1999 y en junio de 2000 se creó el Hospital de Día con 11 plazas.
CARACTERISTICAS DEL PAIME
Esta fórmula permite a los COM ofrecer circuitos asistenciales diferenciados de los generales, con medidas especiales para el mantenimiento de la confidencialidad (tabla 6) y la aplicación de tratamientos especializados e intensivos.
En los casos inducidos, es decir, cuando los médicos afectados acceden al programa presionados por sus superiores y/o familiares, mediante un Contrato Terapéutico, los ME se comprometen por escrito, a comportarse como "buenos" pacientes en el cumplimiento de las prescripciones que les sean indicadas por los médicos terapeutas. O sea, a seguir los tratamientos farmacológicos y/o psicológicos, a cumplir las restricciones necesarias en la práctica profesional, a someterse a los controles analíticos que se establezcan, etc.
Si el supuesto ME niega su problema y el Colegio tiene evidencias claras de que lo padece, se ordena un examen psiquiátrico con emisión de dictamen sobre las capacidades del ME.
En el caso de que el médico enfermo ya esté siendo tratado particularmente por algún médico, se pide al mismo que informe sobre su estado mental para el ejercicio de la profesión y se le invita a participar en el Contrato Terapéutico del ME con su COM.
ACCESO AL PAIME
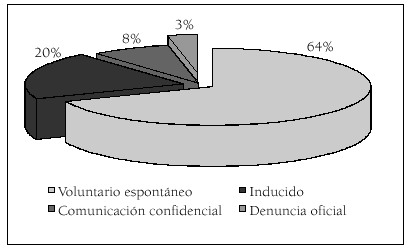
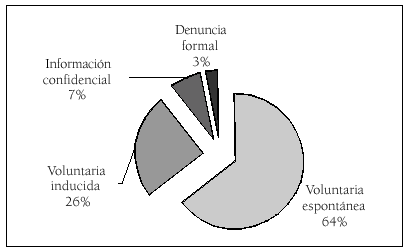
Siempre se procura que el acceso al PAIME sea mediante una demanda voluntaria de tratamiento por parte del ME, ya que de esta forma la adherencia al programa es mucho mayor. Pero diferenciamos la demanda voluntaria espontánea, que es de un 64 %, de la inducida que es de un 20%, que es cuando el ME demanda los servicios del PAIME, pero presionado por sus compañeros, superiores o familiares para que el ME entre en el programa, porque en este segundo hay que hacer un seguimiento mayor.
Como se puede apreciar en la figura 1, las comunicaciones confidenciales que no se reconvierten a demandas voluntarias inducidas representan el 8 % y las denuncias un 3%.
Figura 1. Formas de acceso al PAIME.
LOS PACIENTES EN EL PROGRAMA
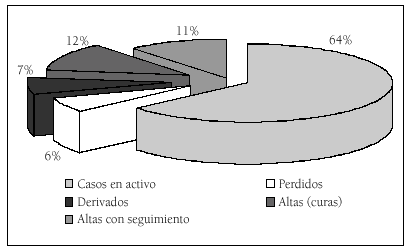
El recuento realizado en el mes de junio de 2002 reveló que un 64% de los casos estaban activos, es decir, en tratamiento, otro 12% estaban dados de alta total por curación, un 11% estaban de alta con seguimiento (esto implica una terapia de grupo al mes y visitas regulares cada 3 meses o más), un 7% fueron derivados a otros dispositivos, y finalmente, un 6 % eran casos perdidos (que no acudieron más, pero con padecimientos leves) (fig. 2).
Figura 2. Pacientes incluidos en el programa, a junio de 2002.
SITUACION LABORAL DE LOS PACIENTES
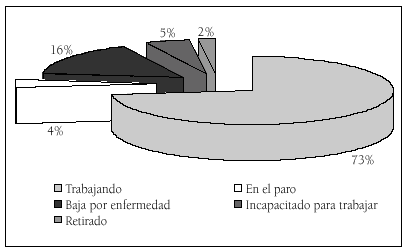
El mismo recuento de junio de 2002 reveló que la situación laboral de los ME en el PAIME era: un 73% estaban trabajando y a la vez bajo tratamiento, un 16 % estaban en incapacidad temporal (baja laboral), un 5 % habían sido declarados en incapacidad permanente (invalidez laboral), un 4 % estaban en paro y un 2 % jubilados (fig. 3).
Figura 3. Situación laboral de los pacientes.
DATOS DE 28-11-98 A 31-12-02
Durante este período16 se han atendido 444 casos de ME, un 83% de los casos de ME de Cataluña y un 17% del resto del Estado.
Una vez atendida la demanda, diferenciamos el motivo de la primera demanda telefónica de los usuarios del diagnóstico clínico, (tabla 7).
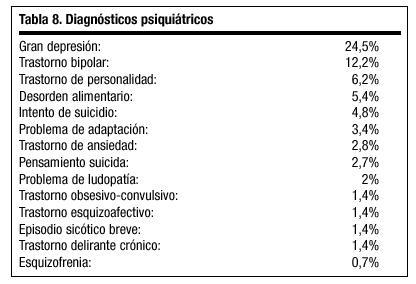
Según nuestra experiencia, la presentación de los diagnósticos psiquiátricos entre los afectados es variada tal como se muestra en la tabla 8, aunque cada vez es más frecuente la presentación dual con conductas adictivas.
Las drogas más consumidas por los ME atendidos se reflejan en la tabla 9.
En cuanto a la edad, un 73% de los ME atendidos tenían entre 36 y 55 años; concentrándose un 46% de casos entre 41 y 45 años.
El género es de 2,2 hombres por 1 mujer. Aunque paulatinamente vamos observando un incremento del número de mujeres igual que en la profesión médica en general.
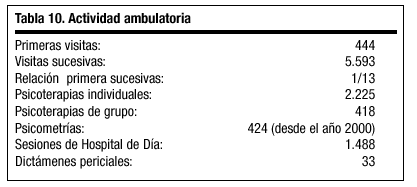
La actividad asistencial, tanto ambulatoria como hospitalaria, de estos más de 4 años que se indica en las tablas 10 y 11.
BIBLIOGRAFIA
1.Anguers D, Talbott, GD. Healing the healers. The addicted physician. Libro. Edi. Psycho social Press, 1998.
2.Walzer RS. Impaired physicians: an overview and update of the legal issues. J Legal Med 1990;11:131-98.
3.Centrella M. Physician addiction and impairment current thinking: a review. J Addictive Dis 1994;13:91-105.
4.The Lancet. 1998; 352;9133:999-1045
5.JAMA 2000;283(24):3186.
6.Consejo General de Colegios de Médicos. Código de Deontología. Normas de Ética Médica. OMC. 10 de Septiembre de 1999.
7.Bruguera M, Guri J, Arteman A, et al. La atención de los médicos hacia el cuidado de su propia salud. Med Clin 2001;117(13): 487:94.
8.Vaillant GE, Sobowale NC, McArthur C. Some psychologic vulnerabilities of physicians. NEJM 1972;287:372-81.
9.Firth-Cozens J. Depression in doctors. En Robertson MM. Katona CLE, editor, Depressions and physical illness. New York: John Wiley & Sons Ltd; 1997.
10.Rosvold EO. Do physicians, lawyers and theologians have comparable careers? En: Larsen editor. The shaping of a profession. Physicians in Norway, past and present. Sciences History Publications, USA, 1996.
11.O'Connor PG, Spickard A. Physician impairment by substance abuse. Med Clin N Amer 1997;81:1037-52.
12.Hughes PH, Brandenburg N, Baldwin DC. Prevalence of substance abuse among UD physicians. JAMA 1992;267:2333-9.
13.Convenio de Colaboración entre Servicio Catalán de la Salud y Departamento de Sanidad y Seguridad Social de la Generalitat de Cataluña, y, Colegio Oficial de Médicos de Barcelona y Fundación Galatea, para la gestión y mantenimiento del Programa de Atención Integral al Médico Enfermo (PAIME). Barcelona, 22/12/2002.
14.Talbott GD, Gallegos KV, Wilson PO, et al. The Medical Association of Georgia's impaired physician program. Review of the first 1.000 physicians. JAMA 1987;257:2927.
15.Shore JH. The Oregon experience with impaired physicians on probation: an eight-year follow-up. JAMA 1987; 257:2931.
16.Resultados de cuatro años de funcionamiento del PAIME. Colegio Oficial de Médicos de Barcelona. Servicio de Información Colegial. Informe Anual 2002. En prensa. Abril 2003.
El médico enfermo
Eugeni Bruguera i Cortada
Servicio de Psiquiatria. Hospital Valle de Hebrón. Barcelona.
Bajo el eufemismo "médicos enfermos" se agrupa a todos aquellos profesionales de la Medicina que presentan problemas adictivos, problemas psiquiátricos, o muy frecuentemente, ambos tipos de trastornos, comorbilidad que ha venido en denominarse patología dual y, en terminología anglosajona, diagnóstico dual. "Médico enfermo" es una traducción literal del inglés "Sick Doctor" o "Ill Doctor", con que habitualmente se denomina en EE.UU., país pionero en el abordaje terapéutico y legal de este importantísimo problema sanitario, a los médicos que padecen esta patología, aunque se utilizan, también, otras formas como "Impaired Physician" o "Addicted Physicians", etc., cuya traducción directa al castellano resultaría seguramente más descriptiva pero que no se utiliza por también demasiado estigmatizante.
A nivel internacional, junto a los EE.UU. ya citados, Canadá y algunos estados de Australia desarrollaron, en el último cuarto del pasado siglo XX, programas especiales para "médicos enfermos" con el fin de poder detectar profesionales que presentaran alguna de estas patologías, en un intento de ayudarles, ofreciéndoles tratamiento y, al mismo tiempo, proteger a los pacientes en general y a la profesión médica en particular. En Europa, a pesar de que existe una clara sensibilidad y preocupación ante la problemática del medico adicto o con patología psiquiátrica y se han efectuado meritorios intentos individuales para abordar esta necesidad sanitaria, no se ha desarrollado, por el momento, un programa que pueda ser utilizado como modelo para intentar efectuar una acción conjunta a nivel de todos los estados. Algunos Colegios Profesionales de países como el Reino Unido, Noruega y Suecia, han desarrollado estrategias para consensuar recomendaciones y pautas de tratamiento a seguir, aunque no disponen de servicios específicos ni de programas que sean instrumentos de control y regulación de la buena praxis profesional. En otros países, como Alemania, se atiende a estos médicos en clínicas privadas, sin ninguna participación de los Colegios Médicos correspondientes, con lo cual no se pueden proteger los derechos de los médicos enfermos ni controlar su recuperación clínica. Por último, un gran número de países, entre los que se encuentran Francia, Italia, Austria, etc., no poseen ningún tipo de estrategia ni recurso oficial ante esta problemática.
En 1998 se inicia en nuestro país el Programa de Atención Integral al Médico Enfermo ( PAIME ) bajo los auspicios del Colegio Oficial de Médicos de Barcelona, con el apoyo de la Consejería de Sanidad y Seguridad Social de la Generalitat de Catalunya, al cual se adhirieron en 1999 los colegios de Girona, Lleida y Tarragona. El Consejo General de Colegios de Médicos de España ha mostrado su apoyo a esta iniciativa con el manifiesto deseo de que el resto de colegios de médicos de nuestro país siguieran esta línea de actuación. En 2001, los Colegios de Córdoba y Cádiz y en 2002 los de Baleares y Granada, así como el de Andorra, suscribieron acuerdos de colaboración para que, desarrollando sus propios programas, puedan disponer de los recursos hospitalarios del PAIME de Barcelona.
EL "MÉDICO ENFERMO": DATOS EPIDEMIOLOGICOS
La prevalencia de trastornos mentales, incluyendo las conductas adictivas, en la población general de individuos adultos mayores de 18 años de países desarrollados, es relativamente uniforme y oscila entre un 12% y un 16%, sin estar condicionada por el genero, el nivel cultural, la posición socio-económico ni la religión. Sin embargo, al estudiar grupos concretos de población, como la de los médicos que nos ocupa, pueden aparecer pequeñas desviaciones sobre estos porcentajes, debido al sesgo que implica el valorar un colectivo que exige, como criterio de inclusión, el haber terminado una larga carrera universitaria, normalmente a los 23-24 años de edad, o bien, cuando se analiza su prevalencia en las diversas especialidades médicas, el haber finalizado una formación postgrado de varios años de duración, con lo que la muestra estudiada tiene una edad mínima de 28-29 años y muchas de las enfermedades psíquicas graves habrán ya eclosionado antes, impidiendo, normalmente, la finalización de los estudios y estando, pues, menos representadas en este grupo de población.
Existen pocos estudios a nivel internacional que aporten datos clarificadores sobre la prevalencia de trastornos mentales, incluidos los adictivos, en el colectivo médico. La mayoría de los estudios nacionales e internacionales cifran, de forma aproximada, una hipotética afectación del 10% al 15% de médicos, lo que a nivel práctico resulta en unas cifras especialmente preocupantes, dado que para una población aproximada de 150.000 médicos españoles, alrededor de 15.000-20.000 profesionales estarían afectados por un trastorno psíquico o adictivo que, potencialmente, puede interferir en su practica clínica cotidiana.
A pesar de la inexistencia de estudios definitorios de la prevalencia de patología psiquiátrica o adictiva en la población médica, si la comparamos con población general, existen datos concluyentes que reafirman la idea de que es una profesión de riesgo para padecer este tipo de trastornos:
Las mujeres médicos presentan más psicopatología (Welner et al, 1979).
Más muertes por suicidio en médicos varones americanos y finlandeses (Rimpela, 1987).
Los médicos noruegos, independientemente del sexo, edad, rasgos personalidad y creencias religiosas, muestran un mayor grado de insatisfacción que la población general (Aaslan, 2002).
Estos datos sugieren de la existencia de factores de riesgo en la profesión médica como el estrés durante el período de formación, el nivel de responsabilidad elevado, la sobrecarga laboral (guardias), la necesidad de reciclaje continuo, el desgaste emocional, la facilidad de acceso a sustancias de abuso y medicamentos y la alta frecuencia de "personalidad vulnerable". (Medical Journal of Australia 1998).
LA ATENCION DEL MÉDICO HACIA SU SALUD
Los médicos somos los profesionales que disponemos de las mejores condiciones para mantener la salud y recibir, en caso de enfermedad, la mejor atención médica.
En cambio, existe la impresión de que la mayoría de los médicos no somos buenos pacientes y no respetamos las mismas recomendaciones que hacemos a nuestros enfermos; tenemos altos niveles de estrés, sufrimiento psicológico y tasas de suicidio más altas que la población general, pero a pesar de esto somos reacios a pedir ayuda por los canales normales cuando estamos estresados o enfermos.
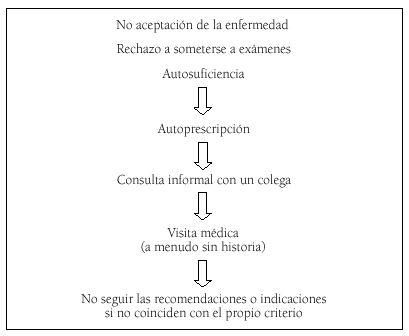
Estudios recientes Forsythe et al. BMJ 99 y Thompson et al. BMJ 01 señalan que los médicos británicos son reacios a cuidar su salud y encuentran dificultades para adoptar el rol de paciente evitando la consulta médica formal y optando por la autoprescripción. Las conclusiones más relevantes a las que se llega son las siguientes:
1. Los médicos sienten la necesidad de mostrar una falsa imagen de salud que genera estrés y es una barrera para la adecuada atención médica.
2. La respuesta emocional a la propia enfermedad oscila entre el pánico y la negación.
3. La tendencia de los médicos a reforzar una cultura que ignora el propio sufrimiento y el de los colegas.
Podría concluirse que muchos médicos establecen consigo mismo y con sus colegas lo que podría llamarse un "contrato Informal a la sombra" que comprendería los siguientes términos:
" Me comprometo a proteger a mis compañeros de las consecuencias de estar enfermo. Esto incluye tener que cubrirme y pagar un interino. Protegeré a mis compañeros trabajando enfermo mientras pueda andar. Si debo ausentarme volveré tan pronto como sea posible. Espero que mis compañeros hagan lo mismo y me reservo el derecho de incomodarlos si violan este contrato.
Para cumplir el contrato, parto de la base de que mis compañeros siempre están sanos para trabajar. Eso implica ignorar cualquier evidencia de sufrimiento físico y mental y despreocuparse mostrando bienestar. Espero de mis compañeros que no me recuerden mi propio sufrimiento cuando trabaje enfermo"
En el año 2000 el Colegio Oficial de Médicos de Barcelona (COMB) decidió efectuar una encuesta postal de carácter anónimo con una muestra representativa de sus médicos colegiados. Ésta incluía preguntas sobre la conducta del médico respecto a su salud, que pretendían averiguar aspectos tales como a quién consulta en caso de enfermedad, qué tipo de relación establece con el médico elegido, el patrón de consumo de fármacos, el nivel de estrés profesional, su actitud respecto a las revisiones médicas, el cumplimiento de las medidas preventivas, etc.
Los resultados más relevantes fueron los siguientes. La mitad de los médicos no tienen médico de cabecera (49,2%). Los "cabeceras" de los médicos suelen ser los de la Seguridad Social (29%) o un amigo o compañero de trabajo (15,5%), raramente es elegido el Servicio Laboral (1,2%) o una mutua (2%). Sólo la mitad de los médicos con cabecera disponen de una historia clínica abierta (51,7%). La última consulta para un problema de salud, en un 20,5%, se efectuó en el pasillo o por teléfono. Sólo el 47,7% siguen las recomendaciones del médico; el resto cuando coinciden con su criterio. El 98,4% de los médicos no han cogido nunca la baja por una enfermedad de poca gravedad. La autoprescripción alcanza al 81,6%. Todos los médicos se consideran sometidos a estrés (91,3%) pero es excepcional que pidan ayuda (2,2%). Dos tercios de los médicos no acuden a ninguna revisión por los Servicios de Salud Laboral (66,5%) y los motivos alegados son el exceso de trabajo (31,6 %), el escepticismo (16,3%) o la incomodidad (18,4%). La mitad de los médicos desearía que existieran médicos de médicos (50,2%) y éstos deberían ser o de los servicios de Salud Laboral (56,5%), o médicos especiales de los centros de trabajo (68,2%) o bien médicos del COMB (69,4%).
El análisis de las respuestas en función del género, edad, lugar y tipo de ejercicio mostró la ausencia de diferencias significativas excepto en los siguientes puntos:
1. Las mujeres médicos tienden a automedicarse menos que los varones (77,4% frente 86,1%) y van más a menudo a la consulta en caso de enfermedad (47% frente 34%).
2. Los médicos mayores de 40 años tienden a consultar de manera más formal en una visita médica, consultan menos a diferentes compañeros y evitan más a menudo las consultas de pasillo.
En resumen, la mayoría de los médicos no disponen de médico de cabecera ni tiene abierta una historia clínica; cuando está enfermo consulta mal o no lo hace; sufre de estrés, se automedica, intenta evitar la baja laboral; no hace caso de las recomendaciones que no coinciden con la suya; no va a las revisiones médicas de empresa y no se vacuna correctamente.
A partir de estos resultados parece deducirse que más difícil que ser un buen paciente o un buen médico es hacer de enfermo cuando se es médico.
Diversas razones pueden explicar esta actitud: el miedo a la enfermedad y al sufrimiento, la negación de los síntomas, la paradójica desconfianza en los recursos de la red asistencial sanitaria, el miedo a la falta de confidencialidad o los inconvenientes de asumir el rol de paciente.
Muchos médicos tienden a hacer de médicos de sí mismos, lo que comporta la autoprescripción, los tratamientos sintomáticos con un cumplimiento terapéutico inadecuado retrasando la correcta atención en caso de gravedad y provocando a menudo el abuso o dependencia de psicotrópicos.
Una vez las propias medidas han fallado, los médicos tendemos a consultar de manera informal a los compañeros con el riesgo que implica la no responsabilización de aquel acto médico por parte del médico consultado que trata al médico enfermo como colega y no como paciente.
También es frecuente que el médico paciente no siga la recomendaciones terapéuticas si no son coincidentes con su opinión.
Parece evidente que es necesaria una reflexión por parte de la profesión sobre los debates éticos de los médicos en la atención de nuestra salud tanto por lo que representamos para el resto de los ciudadanos como por la necesidad de poder actuar sobre nuestros pacientes con la mejor capacidad física y psicológica posible (fig. 1).
Figura 1. Cuadro resumen de la actitud del médico ante su salud.
Fue la voluntad de garantizar la buena praxis profesional de los médicos enfermos, evitando, al mismo tiempo, los posibles perjuicios profesionales inherentes a la estigmatización, lo que llevó al Colegio Oficial de Médicos de Barcelona a crear, en 1998, el PAIME, poniendo en marcha tanto el programa asistencial como el procedimiento colegial que establece las pautas de actuación para atender este tipo de situaciones y las consecuencias deontológicas que de ellas se derivan.
PROGRAMA ASISTENCIAL
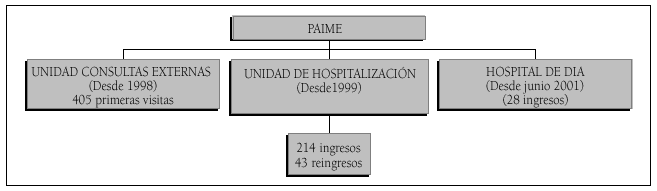
La oferta asistencial del PAIME se compone de la Unidad de Consultas Externas, la Unidad de Hospitalización y el Hospital de Día que se hallan ubicados en una clínica cuya dirección se mantiene en un discreto anonimato y es donde se realiza la evaluación diagnóstica y el diseño del programa terapéutico. La atención del paciente respeta al máximo la confidencialidad del procedimiento, hasta el punto que cada paciente recibe un nombre ficticio.
La mayoría de los casos atendidos accedieron al PAIME por la vía de la Demanda Voluntaria, lo que indica el alto grado de confianza obtenido entre la profesión. Siempre se ha procurado reconvertir el acceso por la vía de Información Confidencial a Demanda Voluntaria gestionando su caso con el entorno familiar y/o laboral (fig. 2).
Figura 2. Vías de acceso al programa Asistencial.
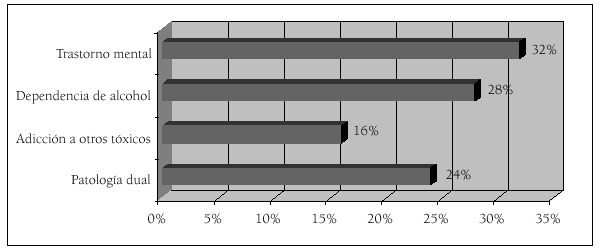
El número de médicos atendidos en el PAIME desde octubre de 1998 hasta junio de 2002 fue de 415, de ellos 171 fueron ingresados y 43 pacientes que requirieron reingresar (fig. 3). El 55% eran hombres y el 45% mujeres. El 50% de los pacientes se situaban en la franja de edad comprendida entre los 40 y los 50 años. La media de edad global fue de 45,8 años. De los 171 pacientes ingresados, debe destacarse que el 32% de las demandas de tratamiento fueron originadas por un trastorno mental, un 28% por adicción al alcohol, un 16% por adicción a otras sustancias y un 24% por diagnóstico dual (algunos pacientes tienen más de un diagnóstico) (fig. 4 y tablas 8 y 9) del trabajo anterior.
Figura 3. Número de médicos atendidos en el PAIME.
Figura 4. Demandas de tratamiento.
RESUMEN
Los médicos, como la población general, no son inmunes a la enfermedad mental ni adictiva. El problema es su actitud mediatizada frente a ésta. La autosuficiencia y el temor a la estigmatización desembocan en la adopción de medidas erróneas en el abordaje de su enfermedad.
La inhibición para pedir ayuda, la autoprescripción, las consultas de "pasillo", son algunas de las actitudes equivocadas que muchos médicos adoptan y que se traducen en un cumplimiento terapéutico inadecuado y un retraso en la correcta atención de su enfermedad lo que comporta evoluciones clínicas más complicadas y de peor pronóstico.
Los problemas causados por enfermedades psiquiátricas o adictivas raramente se resuelven sin intervención médica. Los médicos enfermos que pretenden resolverlo sin ayuda profesional son de alto riesgo para la salud de sus pacientes y corren un riesgo personal muy elevado.
Las reticencias de los médicos para utilizar los dispositivos asistenciales en salud mental así como el riego de estigmatización de las enfermedades mentales y adictivas hacen necesario disponer recursos asistenciales propios que garanticen la confidencialidad y un adecuado tratamiento y cumplimiento del mismo que permitan no solo abordar la enfermedad sino también asegurar una buena praxis médica.
Desde 1998 se ha iniciado una experiencia pionera en Europa de un Programa de Atención Integral al Médico Enfermo (PAIME) bajo los auspicios del Colegio de Médicos de Barcelona. Los resultados obtenidos indican que el PAIME se está consolidando como un dispositivo asistencial adecuado para los médicos con problemas psiquiátricos o adictivos que creemos debería extenderse como red asistencial para el colectivo de médicos de nuestro país.
BIBLIOGRAFIA RECOMENDADA
Aasland O, Ekeberg O, Schweder T. Suicide rates from 1960 to 1989 in Norwegian physicians compared with other educational groups. Social Science and Medicine 2001;52 259-65.
Alonso Fernández F. Morbilidad psiquiátrica en los profesionales sanitarios. Hispalis Médica 1988;45:199-213.
American Medical Association. Council on mental health. The sick physicians, impairement by psychiatric disorders including alcoholism and drug dependence. JAMA 1973;223:684-7.
Aroca Caballero M, Juanes Pardo JR, Domínguez Rojas V, Turabian JL. Médico y droga: un problema de salud. Medicina y Seguridad del Trabajo 1990;37:71-4.
Bosch X. Catalonia makes planes to help addicted doctor. Lancet 1998;352:1044.
Bosch X. First impaired physicians therapy program appears to be successful in Spain. JAMA 2000;283(24).
Carvajal A, García Roldan JL, Holgado E, Velasco A. Consumo de drogas en una muestra de médicos rurales de la provincia de Valladolid. Med Clin (Barc) 1984;83:555-446.
Casas M, Gual A, Bruguera E, Arteman A, Padrós J, El programa de atención integral al médico enfermo (PAIME) del colegio de Médicos de Barcelona. Med Clin (Barc) 2001;117:785-9.
1st European Conference PAIMM 2001: Care Programs for Heath Professionals with Mental Disorders and/or Addiction Behaviours in Europe (Conference Report). Eur Addict Res 2002;8:155-6.
Forsythe M, Calnan M, barbara W, Doctors as patients: postal survey examining consultants and general practitioners adherence to guidelines. BMJ 1999:605-8.
Gallegos KV, Veit FW, Wilson PO, Porter T, Talbott GD. Substance abuse among health professionals. Md Med J 1988; 37 (3): 191-7.
Gallegos KV, Browne CH, Viet FW, Talbott GD. Addiction in anesthesiologist: drug access and patterns of substance abuse. QRB Qual Rev Bull 1988;14(4):116-22.
Hugues P, Brandemburg N, Baldwin D, Storr C, Williams K, Anthony J, et al. Prevalence of Substance use ambong US physicians. JAMA 1992;267(17):2333-9.
Lindeman S. Suicide among physician (dissertation). Oulu University press; 1997.
O'Connor P, Spickard A. Physician impairment by substance abuse. Med Clin North Am 1997;81(4):1037-52.
Rimpela AH, Nurminen MM, Pulkkinen PO, Rimpela MK, Valkonen T. Mortality of doctors: do doctors benefit from their medical knowledge? Lancet 1987;1(8524):84-6.
Rosvold EO. Psysician in illness and health: An epidemiological study on health and illness behaviour among 19th and 20th century Norwegian physicians. Thesis. Faculty of Medicine. University of Oslo. Unipub AS, Oslo,2002.
Talbott GD, Gallegos KV, Wilson Po Porter TL. The medical Association of Georgia's Impaired Physicians Program. Review of the first 1000 physicians: analysis os specialty. JAMA 1987;257(21):2979-30.
Thompson W, Cupples M, Sibbett C, Skan D, Bradley T. Challenge of culture, conscience, and contract to general prectitioners' care of their own health: qualitative study. BMJ 2001:323.728-30.
Tyssen R. Mental Health Problems among Medical Students and Young Physicians. A nationwide and longitudinal study. Thesis. Department of Behavioural Science in medicine. Faculty of Medicine. University of Oslo, 2001.
Tyssen R, Vaglum P. Mental health problems among young doctors: and update review of prospective studies. Harv Rev Psychiatry 2002;10(3):154-65.
Welner A, Marten S, Wochnick E, Davis MA, Fishman R, Clayton PJ. Psychiatric disorders among professional womwn. Arch Gen Psychiatry 1979;36(2):169-73.