CONCEPTO DE LUMBALGIA INESPECIFICA
Antiguamente se creía que la lumbalgia se debía a sobreesfuerzos musculares o alteraciones orgánicas, como artrosis, escoliosis o hernia discal. Al paciente se le pedían pruebas radiológicas para confirmar la existencia de esas anomalías y el tratamiento del episodio agudo consistía en reposo y analgésicos. Si el dolor desaparecía, se recomendaba "proteger" la espalda reduciendo la actividad física en el futuro. Si persistía, se planteaba la cirugía para corregir la eventual anomalía orgánica subyacente.
Los estudios científicos publicados en los últimos 15 años han demostrado consistentemente que la mayoría de esos conceptos eran erróneos y que el manejo clínico que fundamentaban era más perjudicial que beneficioso. La mayoría de las alteraciones orgánicas de la columna vertebral son irrelevantes y no se correlacionan con la existencia de dolor. Por ejemplo, la artrosis vertebral es un fenómeno normal, del que es previsible observar signos radiológicos a partir de los 30 años, y no es causa de dolor ni supone ningún riesgo1.
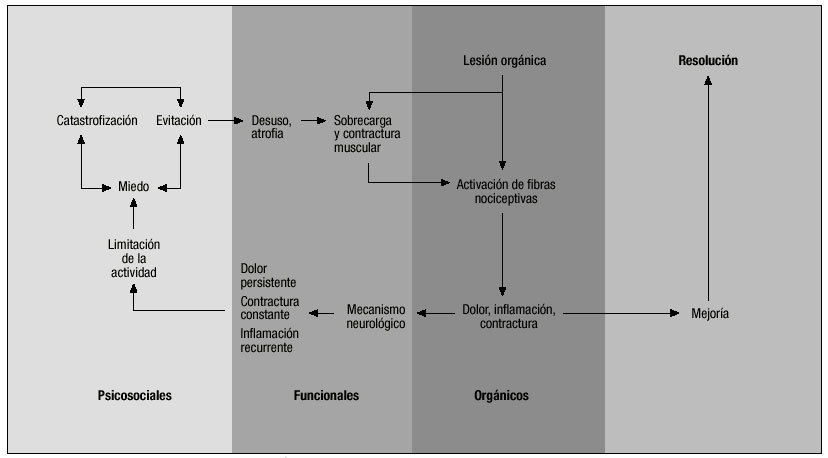
La mayoría de los episodios agudos de lumbalgia inespecífica se deben inicialmente al mal funcionamiento de la musculatura. Después, un mecanismo neurológico, en el que el factor esencial es la activación persistente de las fibras A* y C, desencadena y mantiene el dolor, la contractura muscular y la inflamación. En los casos subagudos, este mecanismo se mantiene activado y puede llegar a inducir cambios pesistentes en las neuronas medulares, cuya consecuencia final es la persistencia del dolor, la inflamación y la contractura, aunque se resuelva su desencadenante inicial. Finalmente, en los casos crónicos se suman factores musculares y psicosociales que constituyen un círculo vicioso y dificultan la recuperación espontánea1,2. Algunos de estos factores son la inactividad física, que genera pérdida de coordinación y potencia muscular, y finalmente atrofia, y la consolidación de conductas de miedo y evitación, que generan pensamientos catastrofistas y actitudes pasivas, con transferencia a terceros de la responsabilidad de la dolencia y sus consecuencias (fig. 1).
Figura 1. Factores implicados en la lumbalgia inespecífica.
MANEJO CLINICO RECOMENDADO POR EL CONOCIMIENTO CIENTIFICO
El conocimiento científico actual fundamenta un manejo clínico basado esencialmente en los siguientes puntos:
1. Historia clínica y exploración física
Más que inventariar las supuestas anomalías orgánicas que presenta la columna vertebral del paciente, y que en general resultan irrelevantes, la historia y la exploración deben enfocarse a determinar cuál de los siguientes es su diagnóstico:
Una enfermedad sistémica que se manifiesta con dolor lumbar. Se han definido unas "señales de alerta" que se asocian a un mayor riesgo de que ése sea el caso y, para descartarlo, aconsejan valorar la petición de una radiología simple y una analítica sanguínea con velocidad de sedimentación globular (VSG). Las principales señales de alerta son: presentación del dolor antes de los 20 años o después de los 55, ausencia de mejoría del dolor tras un mes de tratamiento, dolor exclusivamente dorsal o de características "no mecánicas" (constante, progresivo y no influido por posturas y movimientos), imposibilidad persistente para flexionar la columna más de 5°, signos neurológicos diseminados, pérdida de peso y antecedentes de traumatismos, cáncer, sida, drogadicción o uso prolongado de corticoides1,3.
Un síndrome de la cola de caballo, que se manifiesta por paraparesia, anestesia en silla de montar, nivel sensorial o alteraciones esfinterianas y, aunque es excepcional (se estima una frecuencia de un caso por millón), representa el único motivo de derivación urgente a cirugía1,3.
Una compresión radicular. Los signos y síntomas más específicos son la existencia de dolor irradiado por debajo de la rodilla, con distribución dermatómica, pérdida segmentaria de fuerza, reflejos o sensibilidad, signo de Lasegue (definido por el desencadenamiento de dolor radicular no lumbar a la extensión de la rodilla con la cadera flexionada) y el signo de Brudzinsky (o Lasegue contralateral). Aproximadamente un 95% de las hernias discales que causan compresión radicular se resuelven sin cirugía. En el 5% restante, la cirugía está indicada por presentarse una paresia progresiva o porque, pese a 6 semanas de tratamiento conservador, persiste una paresia clínicamente relevante o un dolor radicular intenso. En los síndromes radiculares con estas características está indicado solicitar una resonancia magnética, y evaluar la correlación clínico-radiológica para confirmar el diagnóstico1,3. La resonancia no está indicada en el resto de los casos, ya que el 30% de los sujetos sanos presenta protrusiones o hernias discales irrelevantes y su detección casual en lumbalgias debidas a otro motivo puede inducir la prescripción inadecuada de cirugía, lo que constituye el principal motivo del síndrome de fracaso quirúrgico3.
Una estenosis espinal, definida por la existencia de una polirradiculoneuropatía con seudoclaudicación intermitente de origen no vascular. El diagnóstico debe ser clínico, y no sólo radiológico, y confirmarse por electromiograma (EMG). Si 2 EMG realizados con 3 o más meses de intervalo demuestran el progreso de la afección radicular, se puede valorar la indicación quirúrgica en función de las eventuales patologías concomitantes y las circunstancias personales del paciente1,3.
Una lumbalgia mecánica "específica". En la práctica, las excepcionales anomalías estructurales que realmente pueden incrementar el riesgo de presentar lumbalgia recurrente o crónica son básicamente la escoliosis de más de 50° Coob o la espondilolistesis de grados III o IV, y se detectan cuando causan dolor durante más de un mes. Eso constituye una "señal de alerta" y desencadena la prescripción de la radiología simple. En esos casos, no aportaría ninguna ventaja prescribir antes la radiología, dado que no modificaría la actitud terapéutica y, por el contrario, podría inducir una prescripción errónea y precipitada de la cirugía. En los casos de lumbalgia mecánica específica, una segunda radiología dinámica suele ser necesaria para valorar la eventual indicación quirúrgica.
Una lumbalgia inespecífica (con o sin dolor referido). En este supuesto, que es con diferencia el más frecuente, el origen del dolor no está en una eventual alteración orgánica, por lo que no tiene sentido solicitar pruebas complementarias1,3.
Entre los pacientes en los que el dolor lumbar dura un mes o más, aproximadamente el 90% padece una lumbalgia inespecífica, un 5% presenta una enfermedad sistémica (fracturas osteoporóticas en el 4% de los casos y afecciones más infrecuentes sobre todo cáncer, espondilitis, aneurismas aórticos o afecciones renales o ginecológicas en el 1% restante) y un 8% de los que tienen dolor irradiado durante ese período presenta una hernia discal (4%) o una estenosis espinal (4%). La proporción de pacientes con lumbalgia inespecífica es todavía mayor entre aquellos con dolor lumbar de menos de un mes de evolución3,4.
2. Pruebas complementarias
No debe utilizarse ninguna de modo rutinario. La mayoría de las alteraciones observables por radiología en la lumbalgia inespecífica son hallazgos casuales, que no son la verdadera causa del dolor ni aumentan el riesgo de presentarlo en los 25 años siguientes5, por lo que la utilidad de la radiografía simple es muy escasa en la lumbalgia inespecífica1,3,5,6.
Sólo cuando existe alguna "señal de alerta" o signos de compresión radicular, estenosis espinal o síndrome de la cola de caballo, están indicadas las pruebas complementarias ya señaladas. También la gammagrafía puede estar indicada en caso de sospecha de fractura reciente, todavía no observable por radiografía, o en aquellos pacientes con señales de alerta en los que la radiografía es normal y la VSG se encuentra alterada1,3.
3. Tratamiento y prevención secundaria
El reposo ha demostrado ser ineficaz y contraproducente en la lumbalgia3,7,8, asociándose a una mayor duración del episodio y a un mayor riesgo de recurrencia. La mejor recomendación es mantener el mayor grado de actividad física que el dolor permite y, si en algún caso eso significa verse obligado a hacer reposo en cama, éste debe ser lo más breve posible y durar menos de 2 días1,3. Se estima que cada día de reposo en cama conlleva una pérdida del 2% de la potencia muscular. El ejercicio ha demostrado ser eficaz para el tratamiento de los casos crónicos, pero está contraindicado en los episodios agudos8.
En el episodio agudo (es decir, de menos de 14 días), la evidencia científica disponible demuestra consistentemente la eficacia de los antiinflamatorios no esteroides (AINE), los miorrelajantes y la recomendación de mantener el mayor grado de actividad física posible, y la ineficacia del reposo en cama, las infiltraciones epidurales de corticoides, las tracciones lumbares y el ejercicio. Entre los tratamientos que tampoco han demostrado ser eficaces destacan los antidepresivos, las infiltraciones, la acupuntura, los corsés y la estimulación eléctrica transcutánea (TENS)8.
En los casos subagudos (entre 14 días a 3 meses) y crónicos (más de 3 meses), está contrastada la eficacia de los AINE, la intervención neurorreflejoterápica, el ejercicio, la educación sanitaria (las "escuelas de la espalda", centradas en la higiene postural y la prevención de los factores psicosociales) y los programas multidisciplinarios (que combinan tratamientos médicos, dirigidos al tratamiento del dolor y la recuperación de la capacidad muscular, y psicológicos, enfocados a reducir el impacto de los factores psicosociales). Se ha demostrado la ineficacia de los antidepresivos, la acupuntura, las infiltraciones facetarias y las tracciones lumbares y, entre los tratamientos que tampoco han demostrado ser eficaces, destacan el reposo en cama, los antidepresivos, los corsés, la electroterapia y la TENS2,8,9.
ACTUALIZACION DE LOS CONOCIMIENTOS SOBRE LUMBALGIA
Muy pocos de los tratamientos utilizados habitualmente para la lumbalgia inespecífica se han evaluado rigurosamente, por lo que la práctica clínica habitual ha carecido tradicionalmente de base científica. Además, los estudios relevantes para el manejo clínico de la lumbalgia aparecen dispersos en revistas de especialidades diferentes, publicadas en distintos idiomas y su calidad metodológica es muy desigual. Eso supone una dificultad adicional para mantener debidamente actualizada la práctica clínica relativa a la lumbalgia, ya que las conclusiones que emanan de estudios de insuficiente calidad metodológica pueden conducir a decisiones clínicas erróneas o incluso contraproducentes para los pacientes.
La Web de la Espalda (www.espalda.org) es una página en Internet, accesible gratuitamente, en la que un equipo de documentalistas detecta todos los estudios sobre patologías mecánicas del raquis referenciados en la totalidad de bases informatizadas de datos médicos que existen, y un equipo de metodólogos analiza la calidad científica de cada uno de ellos con unos criterios explícitos, resumiendo los que son fiables. El objetivo de su área divulgativa es la educación sanitaria de los pacientes y el público general, y el de su área científica es facilitar la actualización de los conocimientos profesionales. Esa web permite seguir la evolución de un área en la que en los últimos años se ha modificado drásticamente el manejo clínico recomendable, y en el que la intensidad de la actual actividad investigadora presagia una evolución constante en el futuro inmediato.
Correspondencia: Dr. Francisco Kovacs.Paseo Mallorca, 36, 3.o, 1.a. 07012 Palma de Mallorca.Correo electrónico: kovacs@kovacs.org