Existen determinadas afecciones dermatológicas que deben alertar al clínico de una posible enfermedad asociada. Entre ellas se encuentran los cuadros xerodérmicos e ictiosiformes en relación con diversas enfermedades como las hemopatías malignas. Presentamos el caso de una paciente que consultó por una lesión indurada torácica y un cuadro xerodérmico peculiar que orientó hacia el diagnóstico de un linfoma anaplásico de células grandes (LACG) sistémico.
Una mujer de 44 años acudió a consulta de dermatología derivada por su médico de atención de primaria por una lesión dolorosa de 2 meses de evolución en región paraesternal derecha que no había respondido a antibióticos ni a antiinflamatorios orales. A ello se le sumó 2 semanas más tarde una dermatitis descamativa generalizada y pruriginosa de instauración brusca.
La paciente había sido también vista por un dermatólogo en una clínica privada quien, al igual que su médico de atención primaria, la derivó al servicio de dermatología del Hospital 12 de Octubre para diagnóstico y tratamiento.
Refería como único antecedente de interés la colocación de 2 prótesis mamarias por motivos estéticos hacía 5 años y negaba la ingestión de ningún fármaco previamente a la instauración del cuadro.
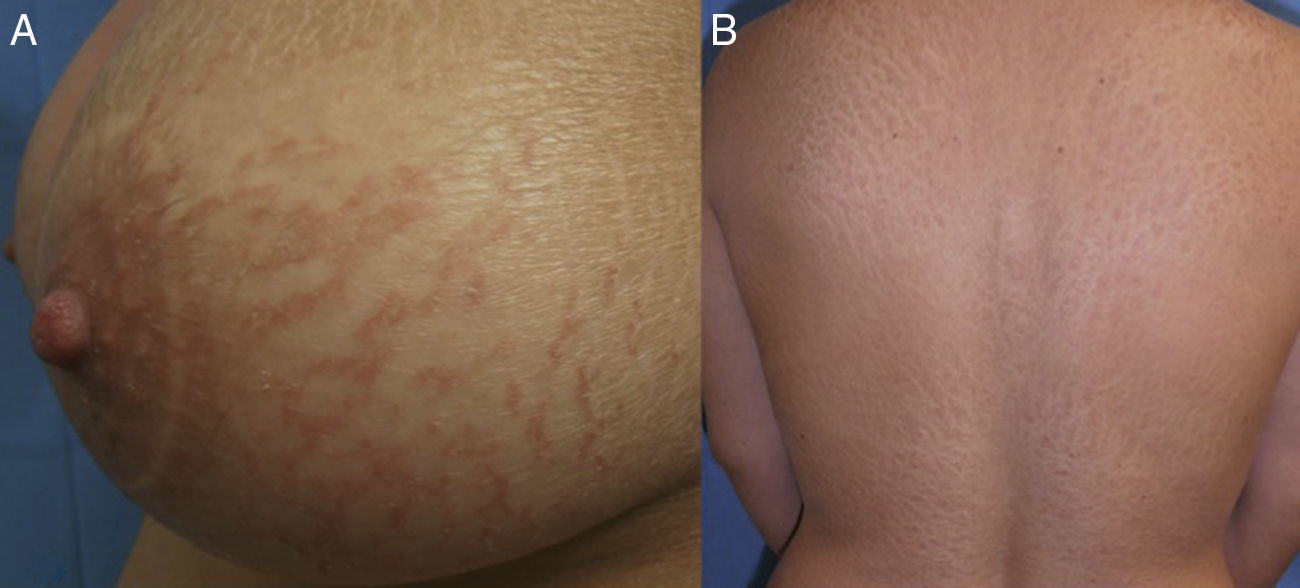
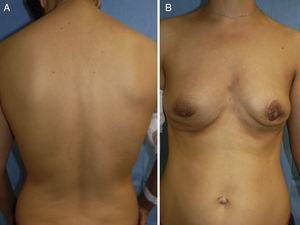
A la exploración física presentaba una tumoración indurada mal delimitada con aumento de la temperatura local en la región paraesternal derecha. Adicionalmente se evidenciaba una dermatitis fisurada y «agrietada» con áreas de descamación y eritema en los brazos y las mamas, similar al conocido como eccema craquelé, que es aquel que se produce por sequedad extrema de la piel (fig. 1A). La región de la espalda y las piernas exhibía un aspecto ictiosiforme con escamas marronáceas sin inflamación asociada (fig. 1B). En ambas regiones axilares se palpaban 2 conglomerados adenopáticos.
El estudio de imagen por PET-TC fue sugestivo de síndrome linfoproliferativo que afectaba a fosas supraclaviculares, axilares y a mediastino anterior.
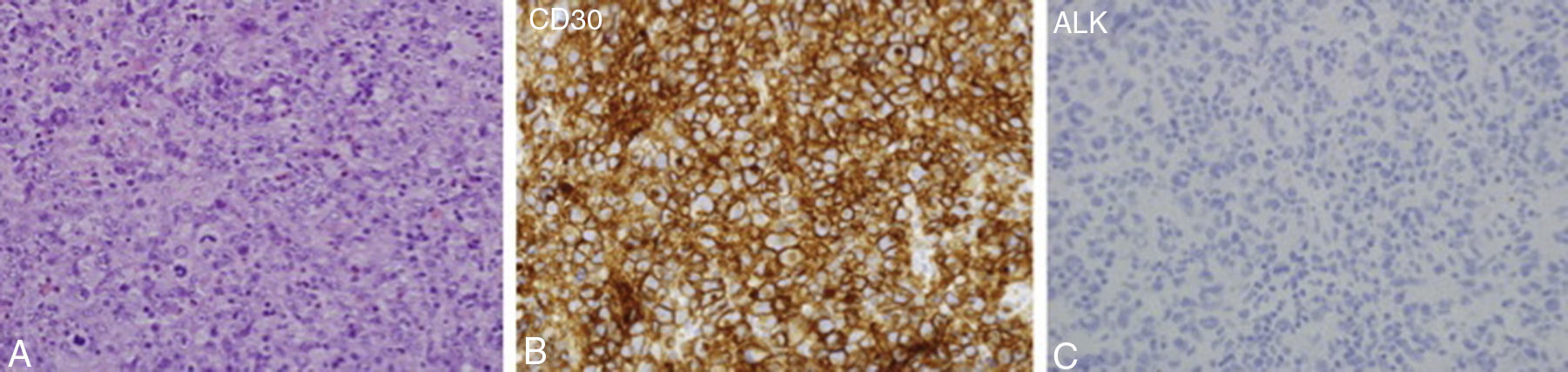
El estudio histológico ganglionar mostró una infiltración linfoide anaplásica de características atípicas que borraba la estructura normal del ganglio y que se acompañaba de numerosas figuras de mitosis (fig. 2A).
El análisis inmunohistoquímico mostró positividad para CD43, CD30, MUM-1 y BCL-2 y negatividad para CD20, CD3, CD10, BCL6, CD38 y cinasa del linfoma anaplásico (ALK). El índice proliferativo (ki67) fue del 60% (fig. 2B y C).
La biopsia de la lesión indurada parasternal derecha mostró hallazgos similares.
El estudio de reordenamiento del receptor de células T del ganglio reveló un doble pico monoclonal γ/δ.
La histología, citología y el inmunofenotipo de la médula ósea fueron todos normales así como el inmunofenotipo de sangre periférica.
Ante lo anteriormente descrito, el síndrome linfoproliferativo era compatible con un LACG sistémico ALK−.
La biopsia de la piel del brazo mostraba una dermatitis psoriasiforme con hiperqueratosis asociada a paraqueratosis confluente y mínima exoserosis, acantosis y un infiltrado linfocitario perivascular dérmico superficial.
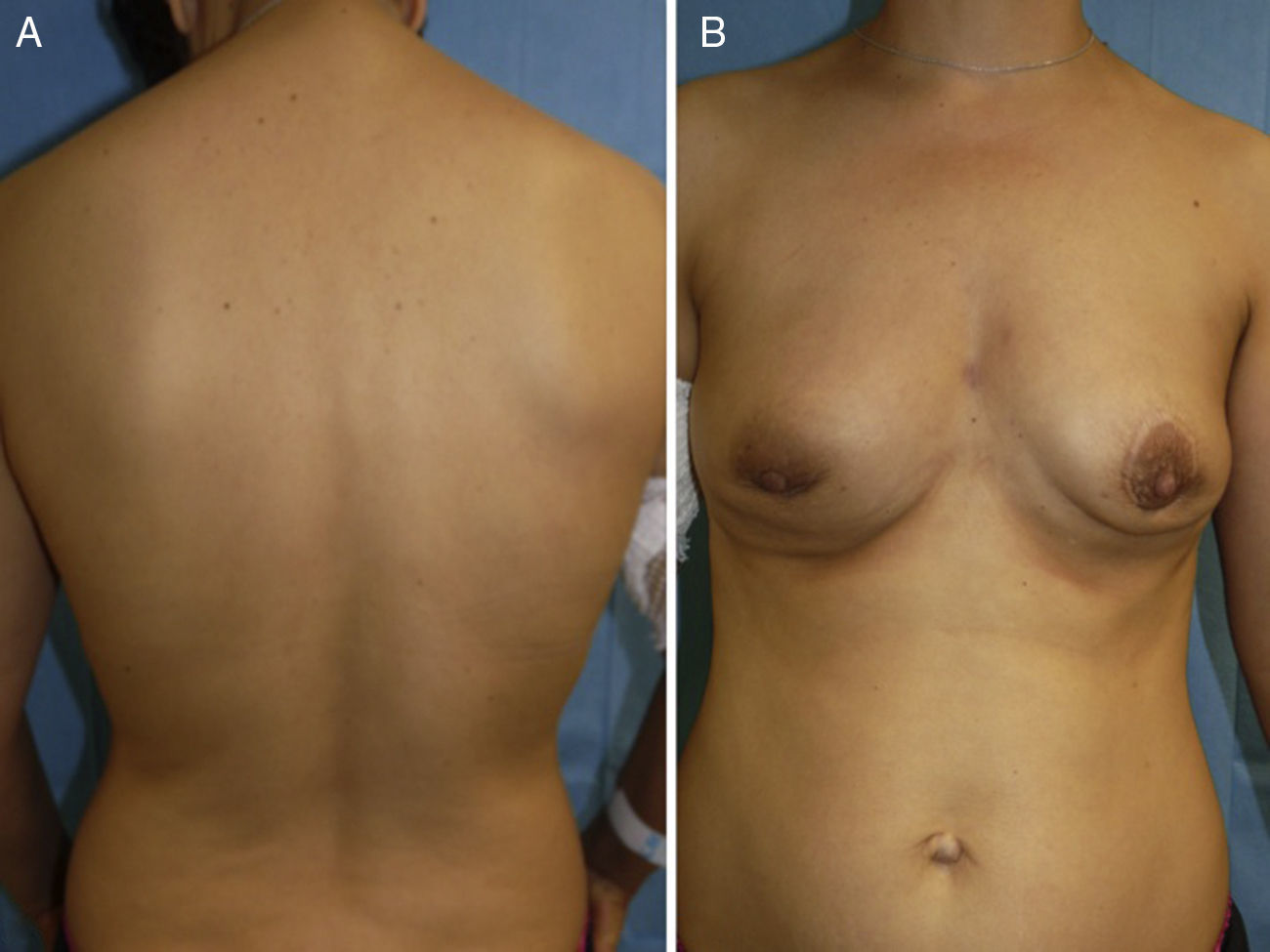
Se procedió a la explantación mamaria y capsulectomía bilateral así como a la derivación al servicio de hematología donde realizó tratamiento médico basado en 6 ciclos de quimioterapia tipo CHOP (ciclofosfamida, doxorrubicina, vincristina y prednisona), que permitió alcanzar una remisión completa de la enfermedad. Dicho control de la patología sistémica se acompañó de una mejoría progresiva de las lesiones cutáneas desde el tercer ciclo de quimioterapia (fig. 3) hasta la resolución completa de las lesiones cutáneas al finalizar el tratamiento. Tras 6 meses de seguimiento la paciente permanece libre de enfermedad cutánea y sistémica.
El LACG sistémico ALK− (LACG-ALK−) constituye una entidad provisional dentro de la clasificación actual de la OMS1. Es una neoplasia CD30+ que a menudo expresa marcadores de inmunohistoquímica propios de linfocitos T y citotóxicos.
El LACG representa el 2-3% de todos los linfomas no hodgkinianos y la variante ALK− constituye el 15-50% de todos los casos de LACG1.
Se han identificado varios casos de LACG-ALK− en pacientes portadoras de prótesis mamarias aunque no se ha podido demostrar una asociación causal. La mayoría de los casos asociados a implantes mamarios corresponden a linfomas localizados bajo las cápsulas periprotésicas de comportamiento benigno, alguno de los cuales fueron tratados de manera satisfactoria exclusivamente mediante cirugía2.
Por otra parte, existen varios casos en la literatura científica que relacionan cuadros xerodérmicos e ictiosiformes con distintas neoplasias, fundamentalmente hematológicas3–5.
En esta línea, Sparsa et al.4 realizaron un estudio prospectivo en pacientes ingresados en un hospital que presentaban eccemas xerodérmicos. En su trabajo detectaron un 47% de neoplasias en los pacientes con eccema craquelé. Además encontraron una asociación estadísticamente significativa entre la presencia de neoplasias, el carácter inflamatorio del cuadro xerodérmico y la afectación extensa del mismo4. No obstante, la incidencia de neoplasias en los pacientes con cuadros xerodérmicos en este estudio no es extrapolable a la población general debido al sesgo de selección que supone el hecho de que en este trabajo se analizaban fundamentalmente pacientes que provenían en su mayoría del servicio de hematología4.
Morizane et al.6 realizaron un estudio para analizar las características histopatológicas de los cuadros ictiosiformes asociados a linfomas cutáneos. En su serie de 106 pacientes identificaron 9 casos de cuadros ictiosifomes, 3 de los cuales se correspondían con LACG6.
Estas manifestaciones cutáneas en ocasiones se comportan de manera paraneoplásica, como en el caso de nuestra paciente, pues responden al tratamiento de la neoplasia. Asimismo servirían como marcador de recidiva, pues la reaparición de la dermatosis podría reflejar una recaída de la enfermedad de base3,4.
Como conclusión práctica, la instauración de un cuadro dermatológico descamativo abrupto y extenso debe alertar al clínico ante la posibilidad de una neoplasia oculta sólida o hematológica3,7.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
FinanciaciónNo se ha recibido ningún tipo de financiación para la realización de este trabajo.
Conflicto de interesesNo existe ningún conflicto de intereses de ninguno de los autores. No se ha recibido ningún tipo de financiación para la realización de este trabajo.