EVOLUCIÓN DE LA ECOGRAFÍA MUSCULOESQUELÉTICA
Antecedentes de la ecografía musculoesquelética
En 1877 A. Monroe hace la primera descripción anatómica de rotura del manguito de los rotadores.
En 1939 K. Lindbloom realiza la primera exploración ecográfica.
En 1984 Crass et al efectúan la primera publicación sobre la exploración ecográfica del manguito de los rotadores.
En 1985 W.D. Middleton perfecciona la semiología ecográfica de rotura del manguito de los rotadores.
En 1988 J. Crass, modifica el estudio del supraespinoso (brazo en la espalda: posición modificada de Crass)1.
Estado actual de la ecografía musculoesquelética
o del aparato locomotor
La ecografía musculoesquelética está actualmente en plena fase de divulgación y expansión por todo el mundo, gracias a las enseñanzas aportadas por grupos como el del equipo del Dr. Marnix Van Holsbeeck y del Dr. J. Antonio Bouffard del Departamento de Radiología del Henry-Ford-Hospital de Detroit-Michigan, EE.UU., los cuales cuentan con experiencia en la utilización de ecografía musculoesquelética desde el año 1986.
Por el número de ecografías musculoesqueléticas anuales realizadas en el Henry-Ford-Hospital nos podemos hacer una idea de la evolución de esta técnica y sus dificultades iniciales: en 1989 se realizaron 47 ecografías (comenzaron en diciembre); en 1990 ascendieron a 1.051; en 1991 a 1.526; en 1992 a 1.672; en 1993 a 2.451 y en 1994 a 3.026 ecografías distribuidas de la siguiente manera: en hombro, 918 (la más frecuente); pie/tobillo, 262; rodilla, 242; cadera, 180; muñeca/mano, 165; aspiraciones, 99 y codo, 93.
La rápida implantación de la ecografía en este servicio se debió en parte a la creación de la Sección Muskulo-Skeletal-Ultrasound en 1992, dirigida por el Dr. Marnix Van Holsbeeck y el Dr. J.A. Bouffard.
Esta técnica se divulgó posteriormente a través de Congresos Internacionales de ecografía musculoesquelética, como el de Phoenix-Arizona en 1991, el de Montana-Suiza en 1992 y el de Florida en 1993. En España el primero tuvo lugar en Benalmádena-Málaga en 1994, en el que participaron radiólogos, traumatólogos, reumatólogos, médicos de trabajo, deporte y médicos generales interesados en este tema, pudiéndose considerar este el punto de partida para el desarrollo de la ecografía del aparato locomotor en nuestro país.
A partir de aquí se organizaron anualmente en España Congresos Internacionales, como el de Jerez-Cádiz en 1995, La Guardia-Pontevedra en 1996, San Sebastián en 1997, Madrid en 1998, Zaragoza en 1999 y Ourense en el 2000 (fig. 1).
Figura 1. Congreso Internacional de Ecografía músculo-esquética en Ourense. 2000.
PRINCIPIOS FÍSICOS BÁSICOS DE LA ECOGRAFÍA DIAGNÓSTICA DEL APARATO LOCOMOTOR
Introducción
La ecografía es una técnica diagnóstica que mediante la emisión y recepción de ultrasonidos, utiliza éstos como medio diagnóstico para definir las estructuras del cuerpo humano.
El desarrollo de imágenes por medio del "modo B" supuso un salto hacia delante al producirse con éstas una mejora tecnológica. En la década de los setenta la aparición de los ecógrafos de tiempo real con escala de grises, la llamada ecografía convencional, llega a la máxima expresión y es la que se utiliza en la ecografía musculoesquelética, con sondas de 7,5 MHz2.
Principios físicos
La ecografía diagnóstica utiliza los ultrasonidos para producir ecos.
Los ultrasonidos son ondas acústicas de muy alta frecuencia (de 1,5 a 20 MHz o mayores) no perceptibles por el oído humano.
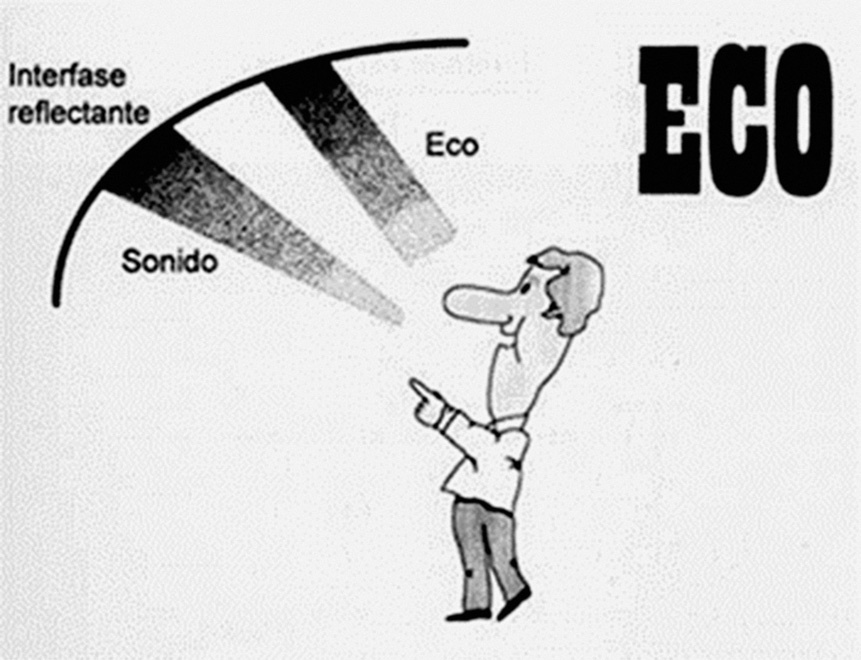
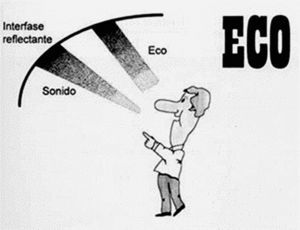
El eco es un fenómeno acústico producido al chocar un sonido contra una superficie capaz de reflejarlo, superficie o interfase reflectante (fig. 2).
Figura 2. Superficie refractaria.
Superficie reflectante es un plano de separación de dos medios físicos con diferente impedancia acústica, donde la impedancia acústica es la propiedad acústica de un medio físico relacionada con su densidad (fig. 2).
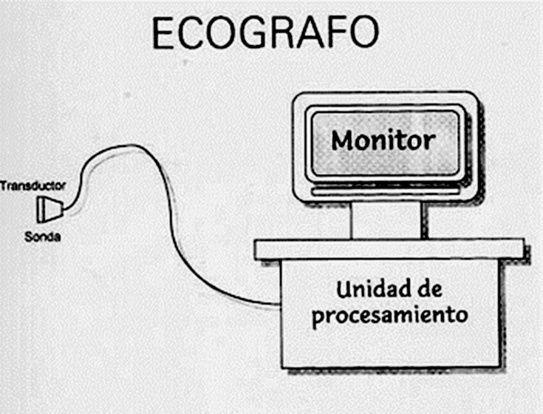
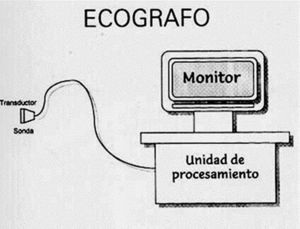
El ecógrafo se compone de:
Sonda exploradora, que recoge la información mediante la emisión de pulsos de ultrasonidos y recogida de los ecos que esos pulsos emiten cuando chocan con interfases Reflectantes al atravesar distintos medios físicos que son los órganos humanos.
Unidad de procesamiento de la información, recogida por la sonda y transformada en impulsos eléctricos que se expresan en forma de imagen3.
Monitor que expresa la imagen (modo A, M o modo B, bidimensional con escala de grises de la ecografía musculoesquelética) (fig. 3).
Figura 3. Ecógrafo.
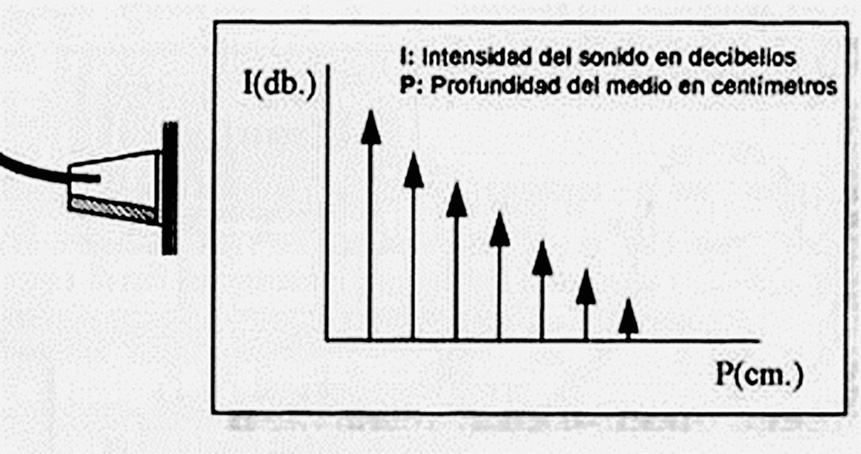
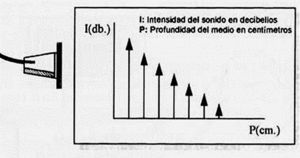
Atenuación de la intensidad del sonido al propagarse por un medio: la intensidad (I) de un pulso de ultrasonidos, medida en decibelios, va disminuyendo al propagarse por el medio que atraviesa (fig. 4).
Figura 4. Atenuación intensidad del ultrasonido.
Artefactos ecográficos
Imágenes que no corresponden a estructuras existentes y son producidas por fenómenos físicos durante la generación de imágenes y por tanto son artefactuales4:
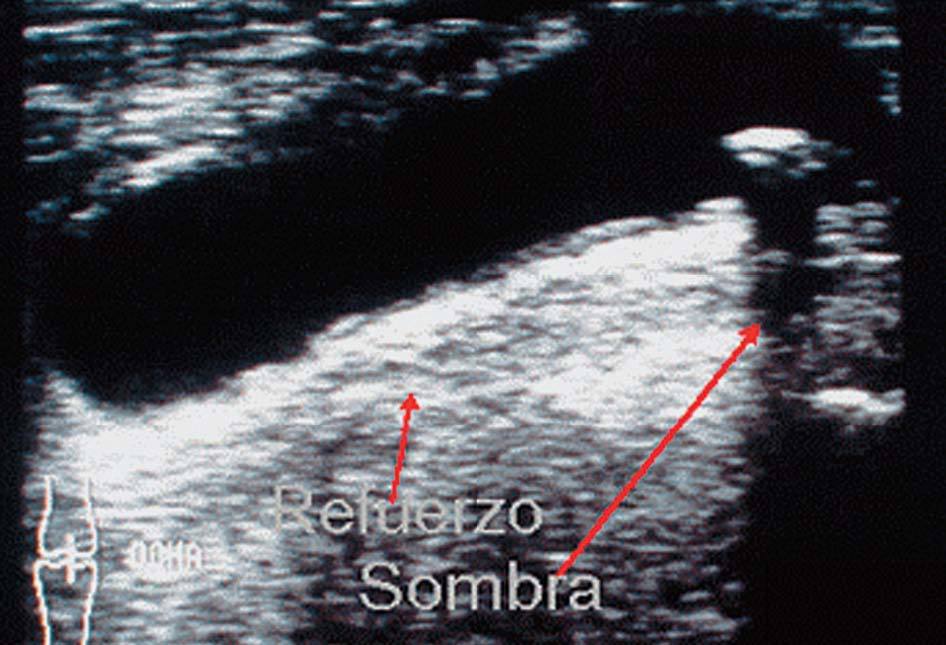
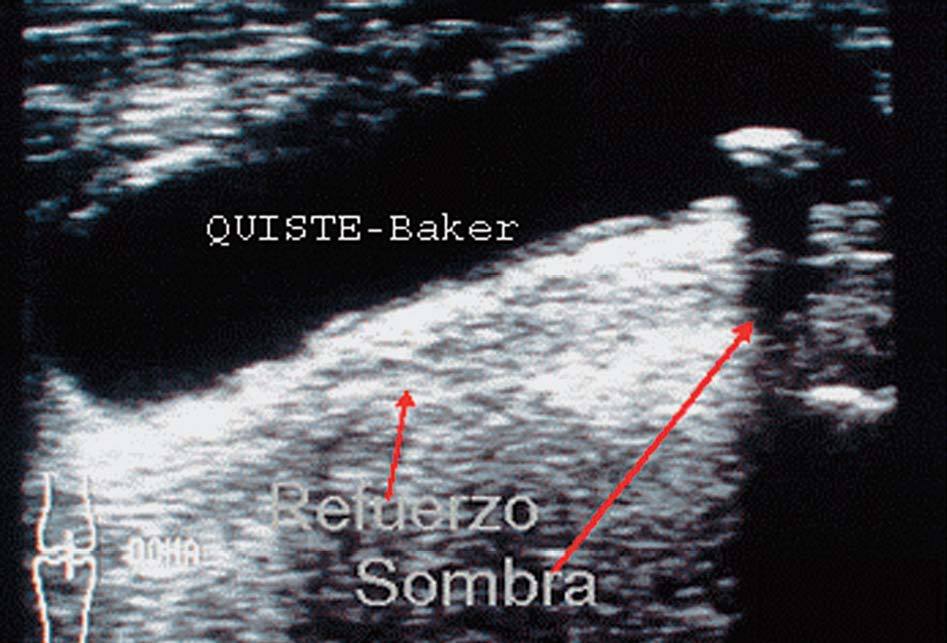
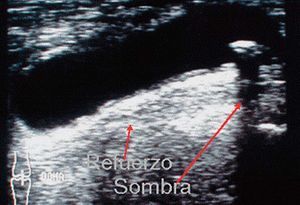
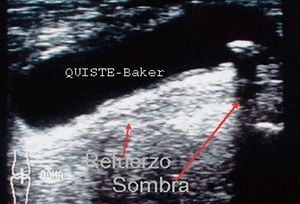
Refuerzo ecogénico posterior
Se produce cuando el ultrasonido atraviesa un medio sin interfases en su interior, anecoico (quiste) y pasa a un medio sólido ecogénico, siendo producida casi en exclusiva por ocupaciones líquidas en el seno de sólidos ecogénicos. Se produce una imagen reflectante, blanca a la visión óptica (fig. 5).
Figura 5. Refuerzo posterior y sombra posterior.
Sombra acústica posterior
Se produce cuando el ultrasonido choca con una interfase muy reflectante y, por tanto muy ecogénica (cuerpo óseo suelto, calcificación, etc.), que no permite pasar el ultrasonido. Se aprecia una imagen negra a la visión óptica
(fig. 5).
Imágenes elementales en ecografía
Imagen ecogénica o isoecogénica
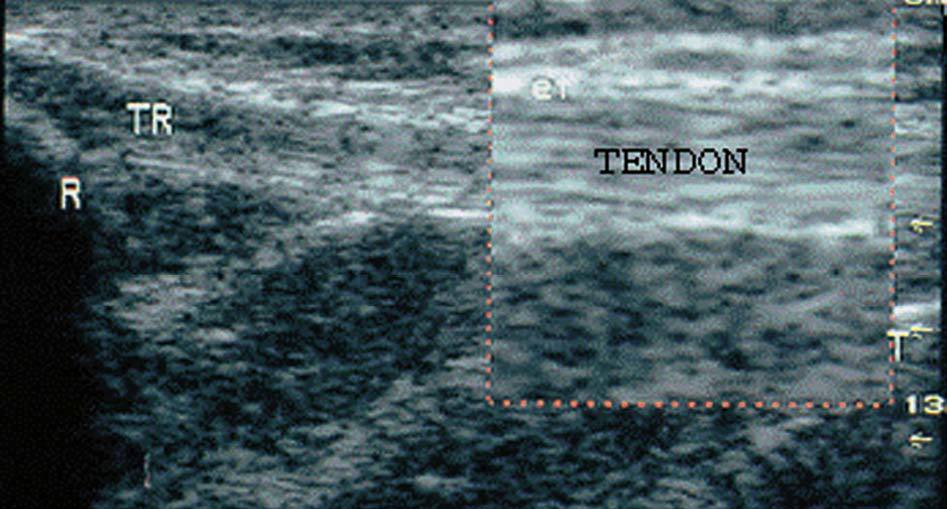
En condiciones normales el parénquima de un órgano se presenta como una estructura de similar ecogenicidad en todo el corte ecográfico. La imagen es reflectante, gris a la visión óptica y es la típica de los tendones (finos ecos lineales, paralelos y ecogénicos reflectantes) (fig. 6).
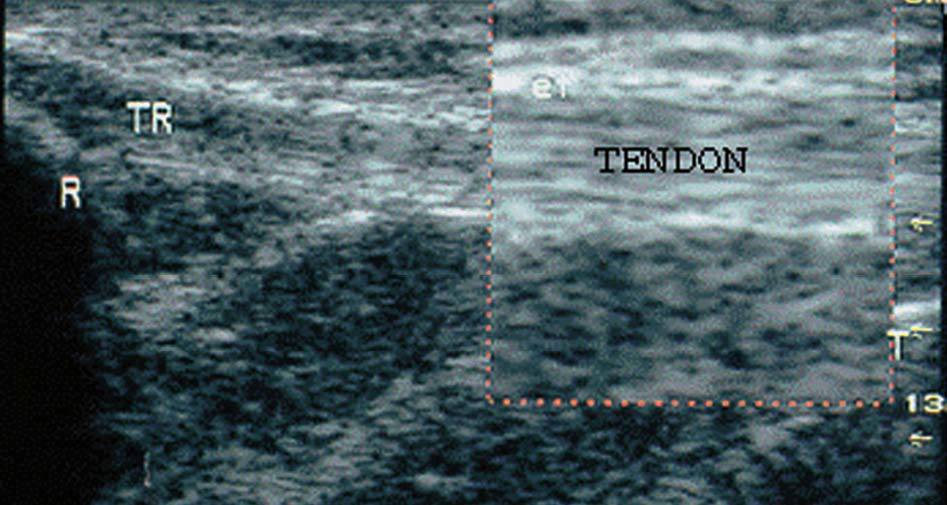
Figura 6. Tendón rotuliano (TR) en corte longitudinal. R: rótula; T: tibia.
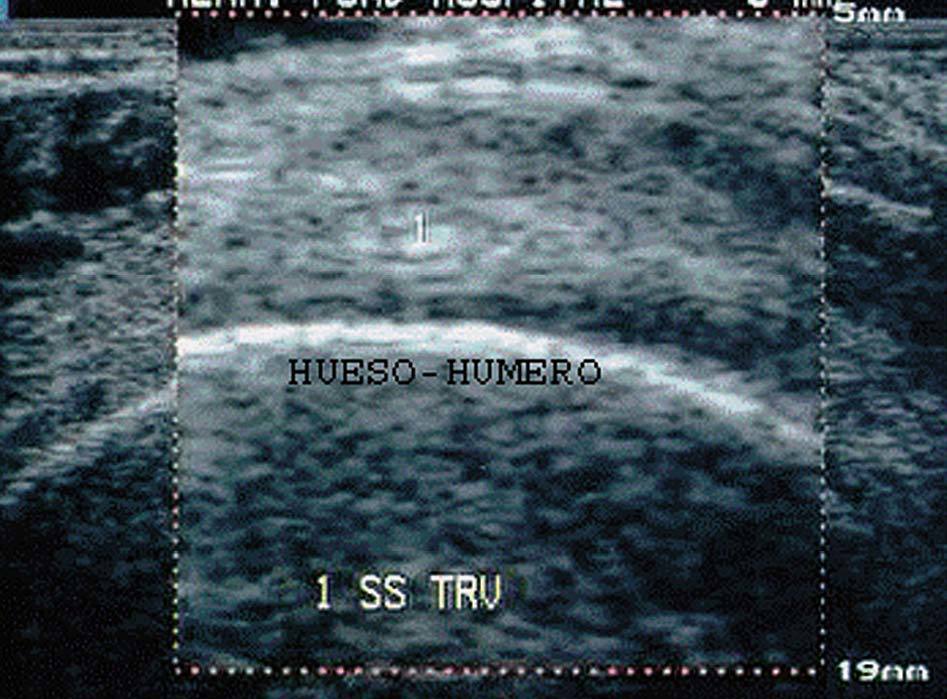
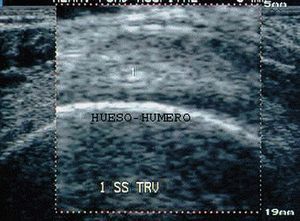
Imagen hiperecogénica/hiperecoica
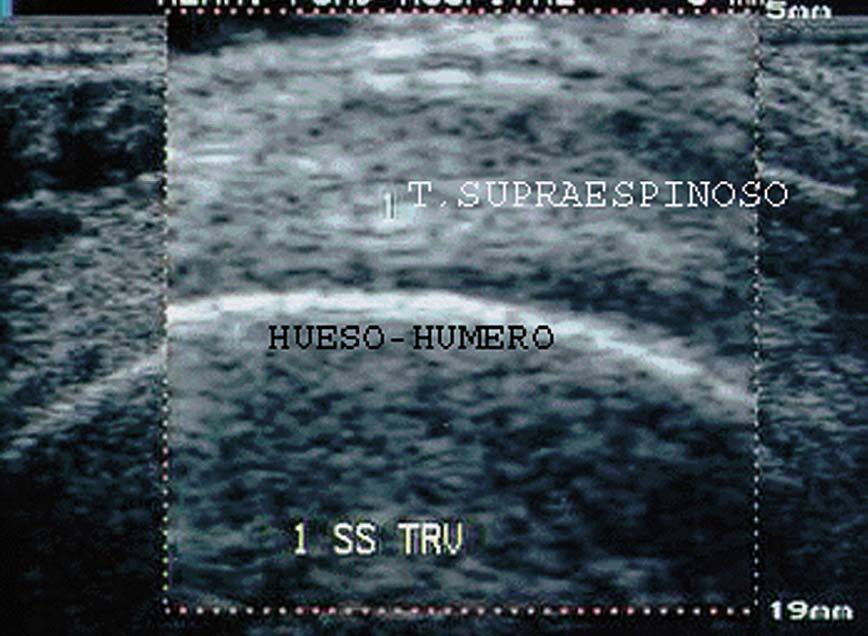
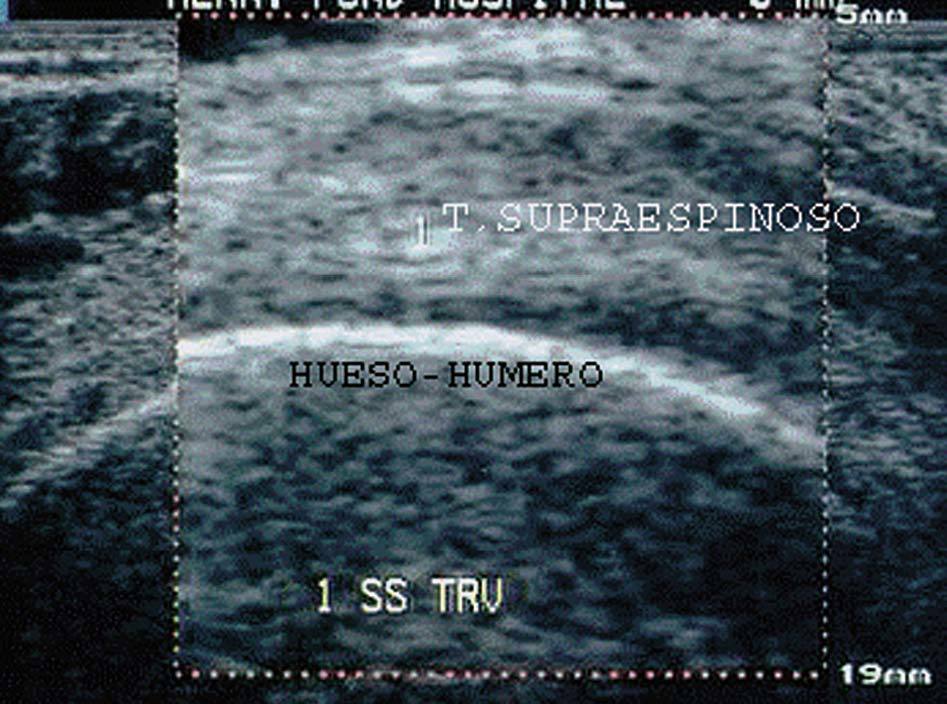
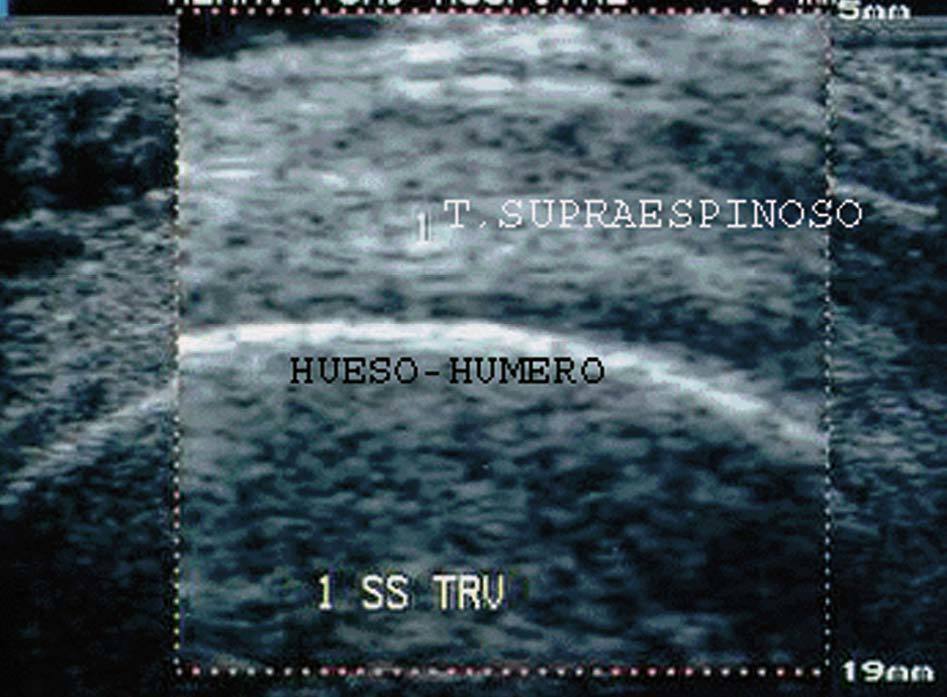
Se produce cuando en el interior de esa estructura existen interfases más ecogénicas que el parénquima normal que la circunda. Se aprecia una imagen intensamente reflectante, de color blanco intenso, típica del hueso, calcificación, cicatriz y engrosamiento bursal (fig. 7).
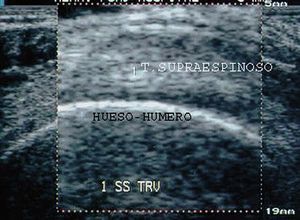
Figura 7. Húmero en corte transversal del tendón supraespinoso (1).
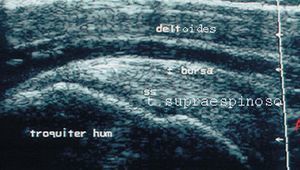
Imagen hipoecogénica/hipoecoica
Se produce cuando en el interior de la estructura anormal existen interfases de menor ecogenicidad que en la estructura normal que la circunda. Apreciamos entonces una imagen poco reflectante, de color gris-oscuro, típica de las tendinitis, desestructuración, inhomogeneidad, sombra posterior o del músculo normal dado que éste es hipoecoico respecto del tendón y cartílago (fig. 8).
Figura 8. Tendón supraespinoso en corte longitudinal. Tendinitis (T) del tendón bíceps en corte longitudinal. SS: tendón supraespinoso y músculo deltoides; tb: tendón bíceps.
Imagen anecogénica/anecoica
Se produce cuando el ultrasonido atraviesa un medio sin interfases reflectantes en su interior. La imagen que vemos no es reflectante, es de color negro intenso, y es típica de los derrames, hematomas, acumulación de líquido, roturas, cartílago, quistes (fig. 9).
Figura 9. Hueco poplíteo, quiste de Baker en corte transversal.
Con ellas suele producirse el artefacto refuerzo posterior.
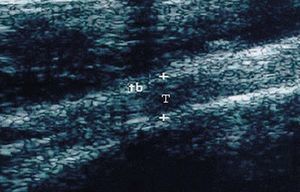
Anisotropía
Es la diferente ecogenicidad del tendón dependiendo del ángulo de incidencia del haz ultrasónico (ángulo normal: 90º). La estructura anisotrópica por excelencia es el tendón4 (fig. 10).
Figura 10. Tendón rotuliano (TR) en corte longitudinal, con anisotropía. R: rótula; T: tibia.
INTRODUCCIÓN ANATOMOCLÍNICA
Anatomía del hombro
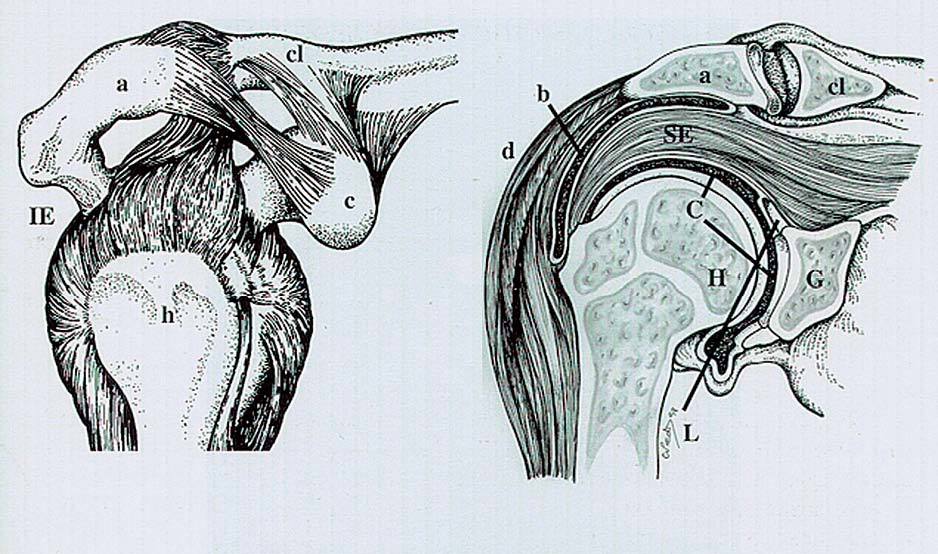
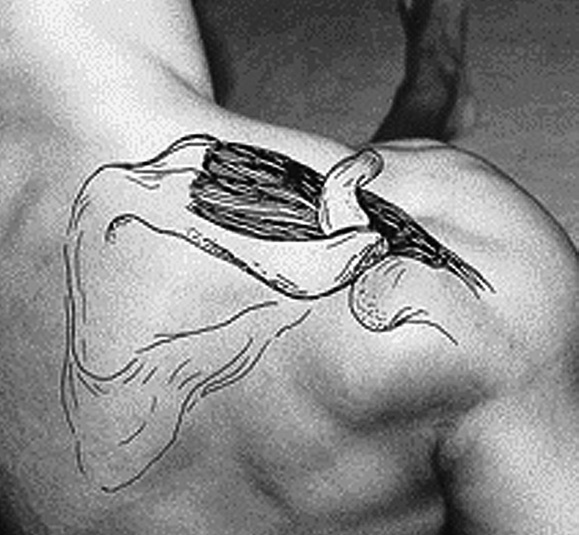
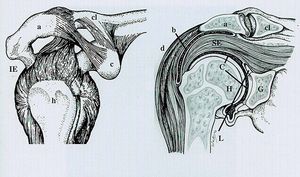
El hombro consta de varias articulaciones, no obstante la mayor parte de la gran patología del mismo se centra en la articulación glenohumeral, que es de tipo enartrosis y cuya estructura se caracteriza por la incongruencia entre ambas superficies articulares.
La naturaleza suple en parte la incongruencia de estas superficies articulares con el rodete glenoideo, con la cápsula articular laxa y flexible y con la función de soporte y de sujeción de los músculos y tendones del manguito de los rotadores, que mantienen la cabeza del húmero en la cavidad glenoidea.
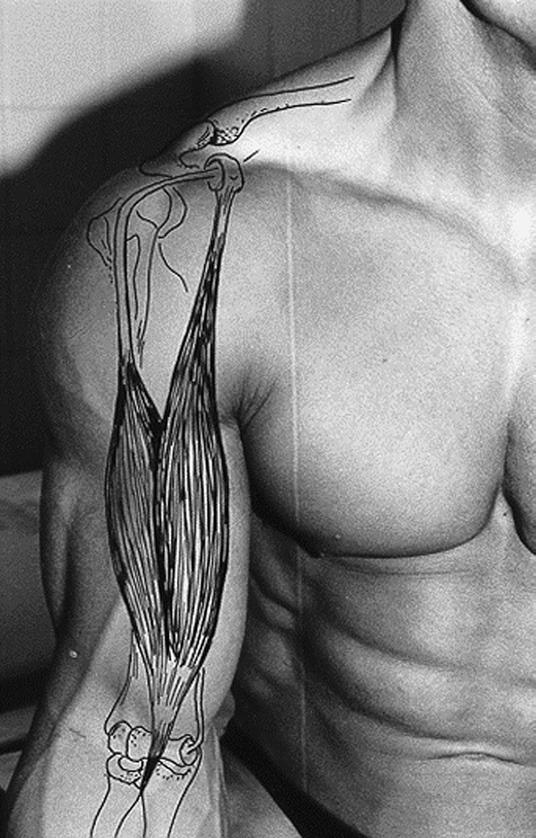
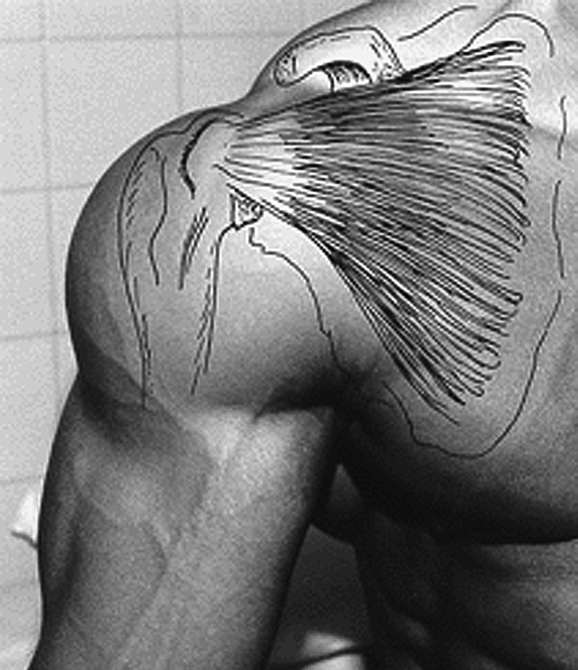
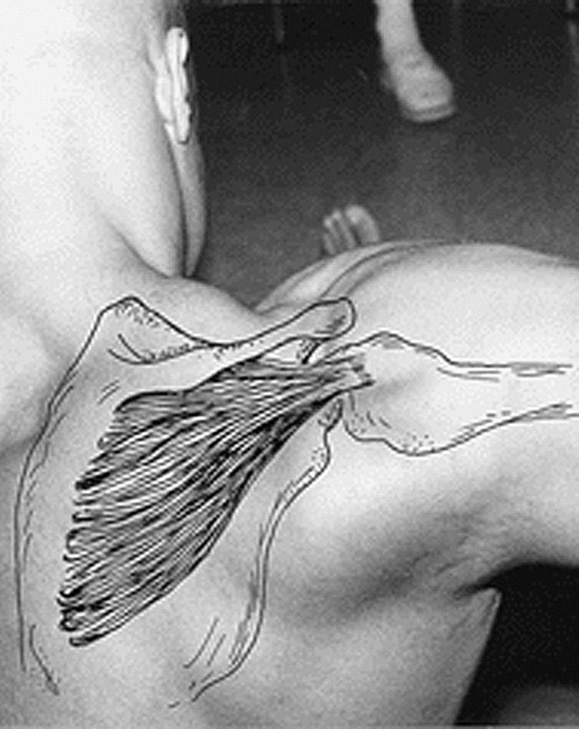
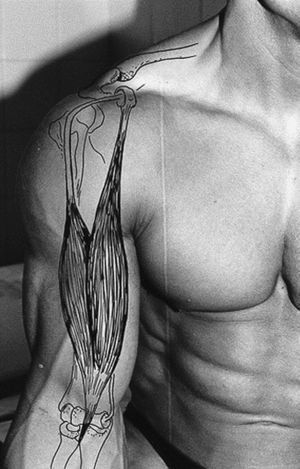
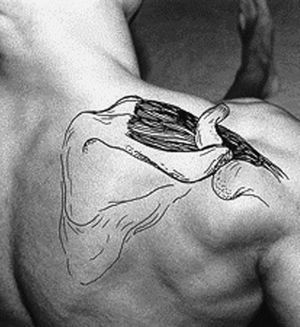
Los principales músculos y tendones del hombro a estudiar por ecografía son: los tendones del supraespinoso, infraespinoso y subescapular que forman parte del manguito de los rotadores, el músculo deltoides y la porción larga del tendón del bíceps5.
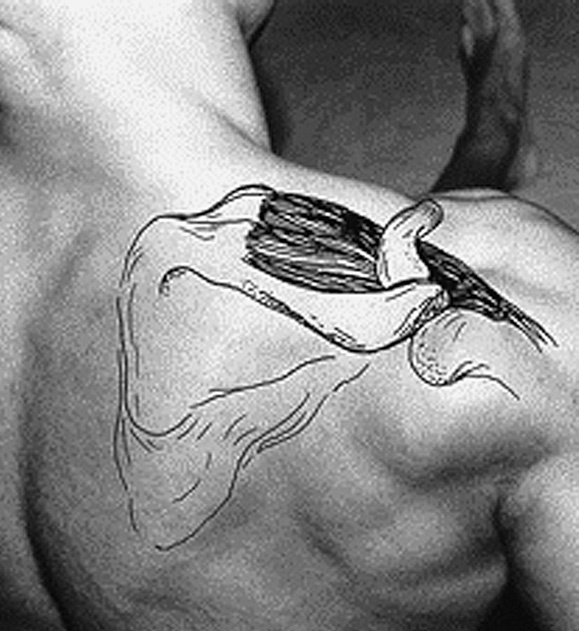
El manguito de los rotadores y, básicamente el tendón supraespinoso (el más importante y el más afectado), actúan de sujeción, fijando la cabeza del húmero a la cavidad glenoidea impidiendo que caiga el brazo. Lleva pasivamente el brazo a una posición de 60º de abducción, colocando la articulación en buena posición para que actúe el deltoides en la abducción del brazo (fig. 11).
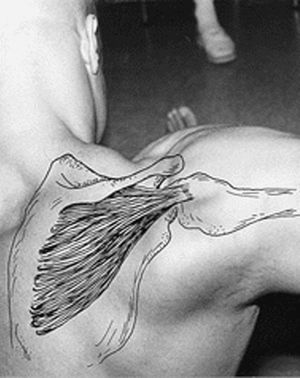
Figura 11. Anatomía del receso posterior del hombro normal, infraespinoso y labrum.
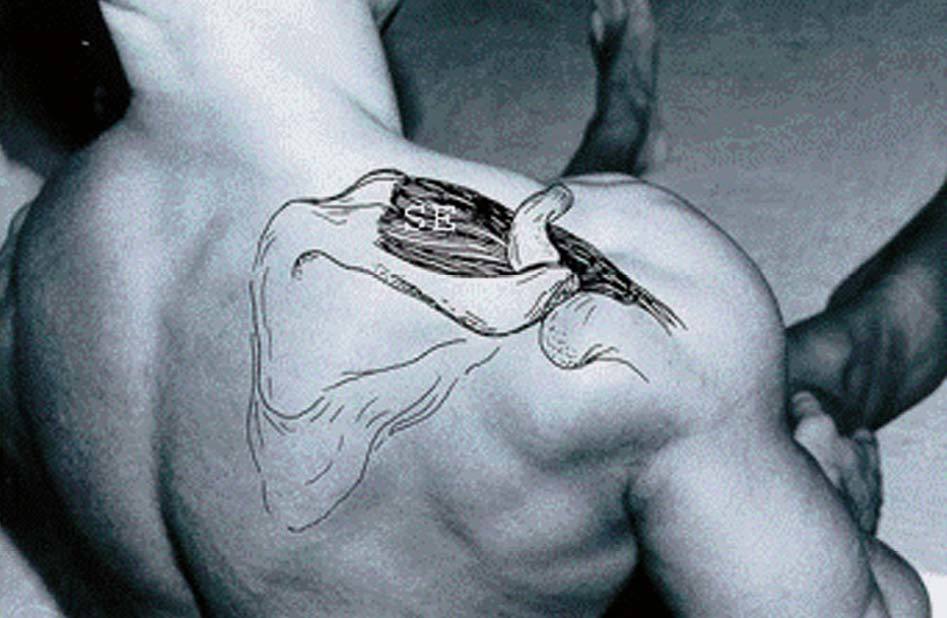
El supraespinoso actúa durante toda la abducción, desde el comienzo hasta el final. En la abducción del hombro la tuberosidad mayor del húmero, el troquiter, llega a topar con el acromio al llegar a los 90º (fig. 12).
Figura 12. Tendón supraespinoso (SE).
El resto del recorrido del hombro en la abducción hasta los 120º se consigue con una rotación externa del húmero, lo que permite al troquiter pasar por debajo del acromio y de este modo hacerse posterior y luego continuar hasta los 180º (fig. 13).
Figura 13. Abducción normal a 180º.
El tendón supraespinoso se encuentra en una zona angosta, entre el troquiter y el acromio, considerada zona crítica o de isquemia.
Si en algún punto de toda esta larga serie de movimientos y elementos del hombro existe una alteración, se producirá dolor y limitación de los movimientos5.
Hombro doloroso
Hay distintos "daños" que se pueden producir en la biomecánica del hombro:
Trauma directo, por caída o golpe, representa un 5% aproximadamente.
Problemas en las estructuras periarticulares músculos, tendones, bursas y ligamentos (el 90% de los casos) debido al roce excesivo al pasar los tendones por zonas estrechas, y por movimientos y traumatismos repetitivos entre el acromio y el troquiter (fig. 14), con reacción inflamatoria por compromiso de espacio y posterior degeneración y rotura de fibras tendinosas, dando lugar al hombro doloroso.
Figura 14. Movimientos repetitivos del hombro.
Clínicamente, el hombro doloroso se traduce por dolor, incapacidad y limitación de abducción, rotación interna y externa, flexión y adducción. Se pierde la función básica del brazo.
Cuando tenemos una tendinitis aguda, simultáneamente solemos tener una bursitis aguda que complica la situación al producir más dolor y limitación del movimiento, dando lugar al síndrome del pinzamiento o impingement.
En caso de elongación o desgarro del supraespinoso el brazo tiende a desplazarse hacia abajo, produciéndose un hombro subluxado.
Ante lesión o rotura parcial del manguito rotador, las fibras lesionadas sse retraen, se inflaman, creando una imagen de tendinitis crónica, siendo difícil, a veces, diferenciar por ecografía y resonancia entre tendinitis y rotura parcial6.
Ante un desgarro o rotura completa o total del manguito rotador, el tendón retraído origina una atrofia y retracción del músculo (fig. 15).
Figura 15. Abducción limitada a 45º.
En una rotura total del tendón del manguito rotador, esencialmente supraespinoso, en 7 ó 10 días los tendones se retraen y será muy difícil volver a juntar los cabos sueltos, de ahí la importancia de un diagnóstico precoz como el que nos ofrece la ecografía3.
INTRODUCCIÓN A LA ECOGRAFÍA MUSCULOESQUELÉTICA
Introducción
El ecógrafo a través del transductor emite ultrasonidos, que al propagarse a través de los tejidos y chocar contra las interfases reflectantes, se reflejan en distinta proporción según la composición de los tejidos, dando lugar a imágenes en "escala de grises": hiperecoica, hipoecoica, anecoica o isoecoica6.
En los últimos tiempos estamos asistiendo a la divulgación y desarrollo de esta nueva técnica hasta conseguir la generalización de su uso entre profesionales, como los médicos del Trabajo-Empresa, deporte, traumatólogos, reumatólogos, rehabilitadores, valoradores del daño corporal, de Urgencias y de Atención Primaria, cuya actividad asistencial presenta un elevado porcentaje de lesiones musculares, tendinosas, ligamentosas y articulares, en los que la ecografía tiene su indicación preferente.
El objetivo de este trabajo consiste en analizar la utilidad de un método diagnóstico combinado, basado en tres pilares: la exploración clínica, el estudio radiológico y la ecografía2.
En general el estudio radiológico representa, junto con la ecografía, la primera etapa del diagnóstico por imagen que debe aplicarse siempre, antes de proceder a otras técnicas con mayor coste (resonancia magnética) o más cruentas (artroscopia).
Entre las principales ventajas de la ecografía, destacan: bajo coste, ausencia de radiación, accesible, dinámica, rápida e incruenta, posibilidad de realizar estudios comparativos con el lado contralateral normal, el poder realizar la exploración ecográfica en el mismo lecho del paciente o en la misma consulta médica en tiempo real.
Las principales indicaciones de la ecografía musculoesquelética son:
Lesiones musculotendinosas, roturas ligamentosas.
Lesiones articulares de hombro, rodilla, tobillo, codo, muñeca y cadera.
Patología laboral, deportiva, accidentes de tráfico, traumatológica y reumatológica3.
Diagnóstico ecográfico de estructuras normales
El músculo
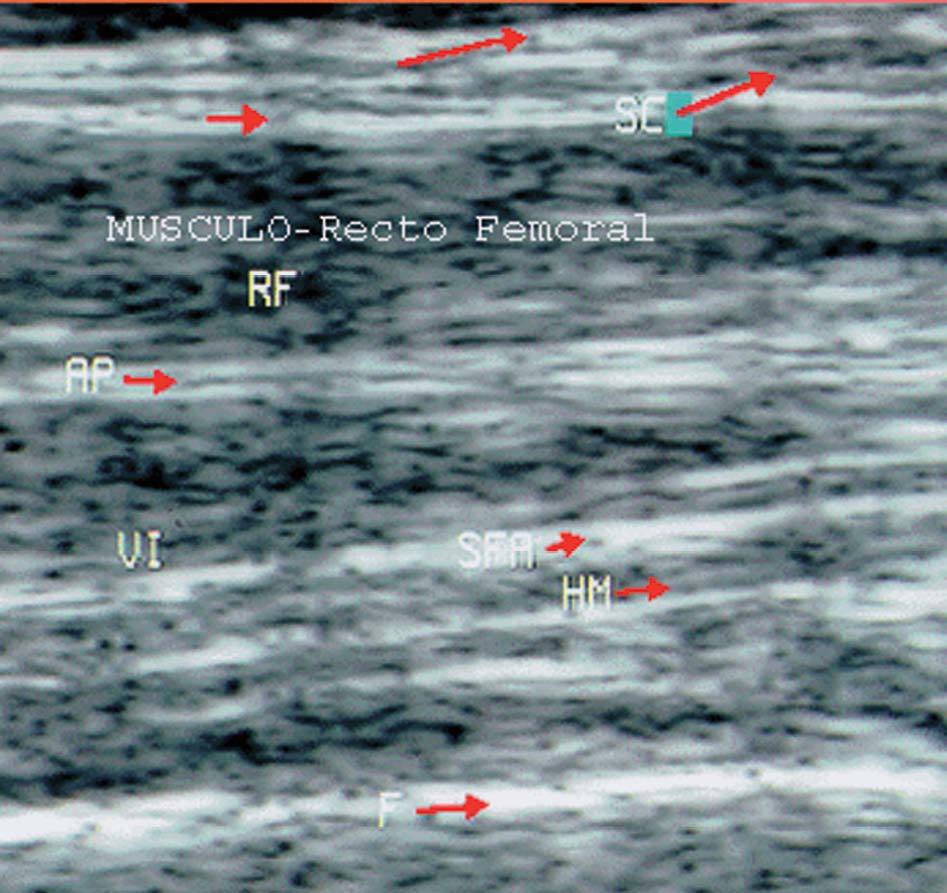
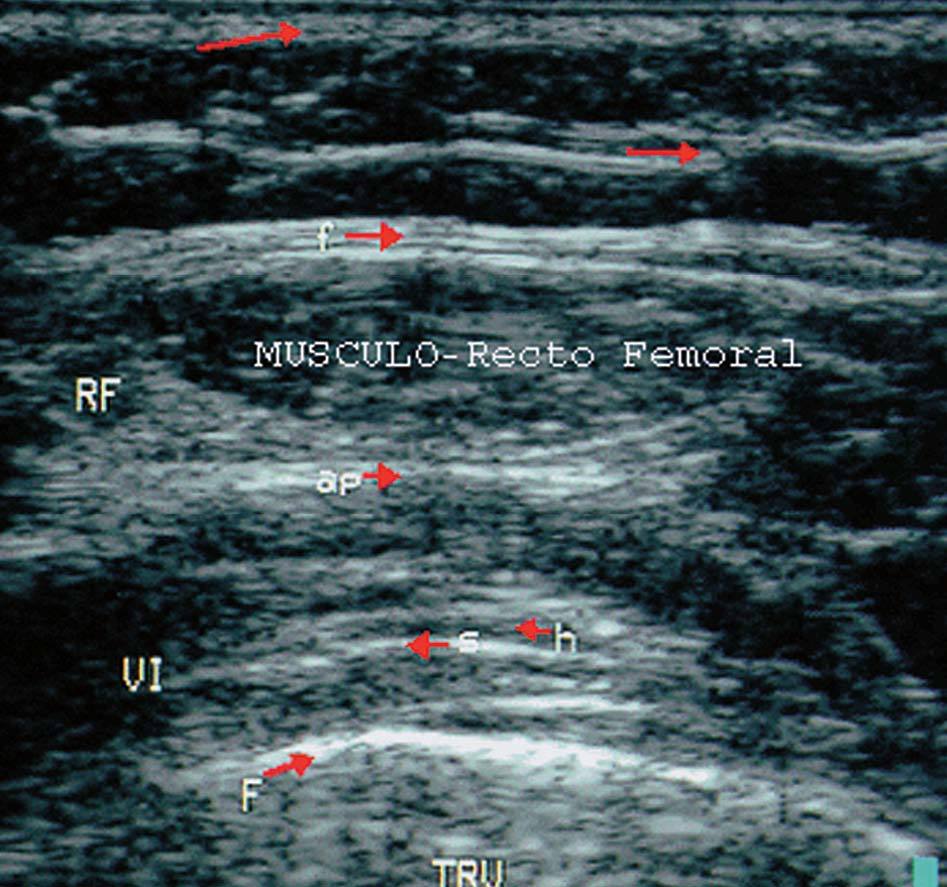
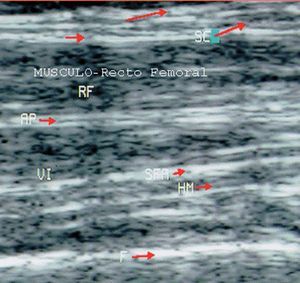
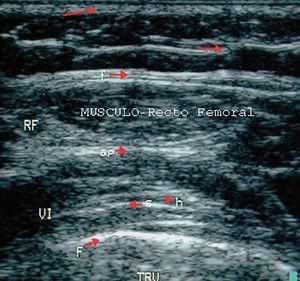
En condiciones normales el músculo presenta una ecogenicidad inferior a la del tendón y tejido celular subcutáneo y una disposición de finas líneas paralelas ecogénicas, múltiples, en cortes longitudinales (en "pluma de ave") (fig. 16), y de aspecto reticular en corte transversal ("aspecto moteado") (fig. 17).
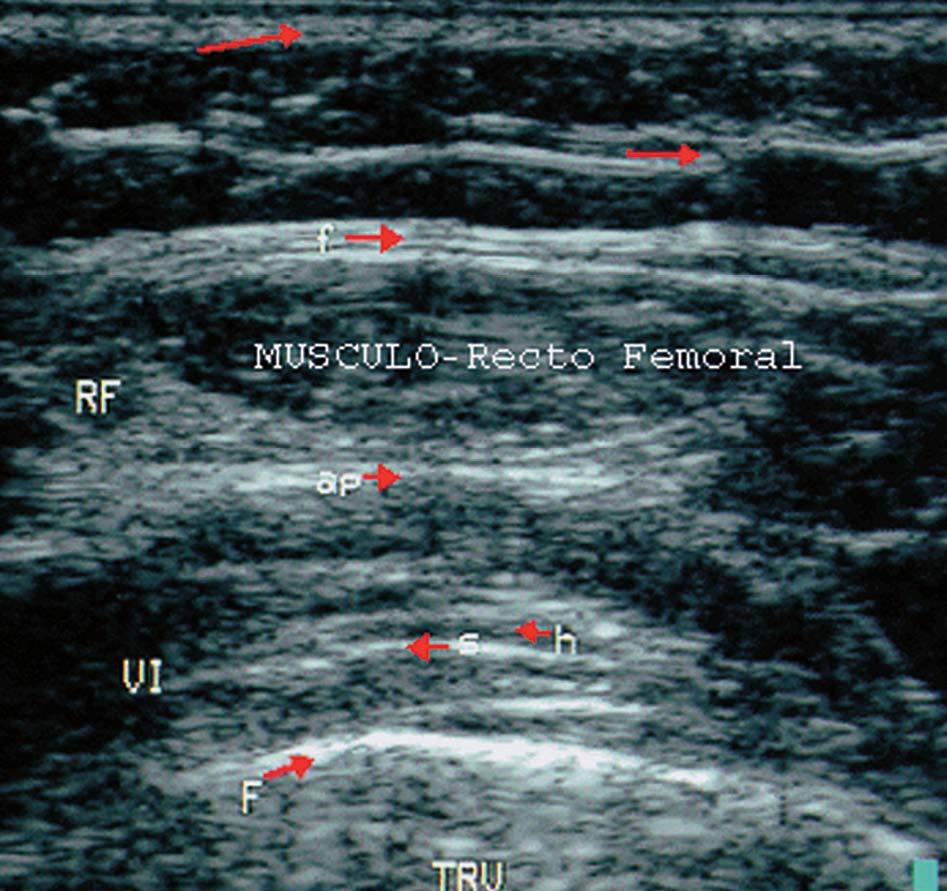
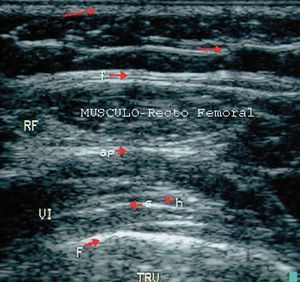
Figura 16. Músculo cuádriceps en corte longitudinal. SC: subcutáneo; F: fascia superficial; RF: músculo recto femoral; AP: aponeurosis; VI: músculo vasto intermedio o crural; SFA: septo tibioadiposo; HM: haz muscular; F: fémur.
Figura 17. Músculo cuádriceps en corte transversal. SC: subcutáneo; F: fascia superficial; RF: músculo recto femoral; AP: aponeurosis; VI: músculo vasto intermedio o crural; SFA: septo fibroadiposo; HM: haz muscular; F: fémur.
El tendón
La situación superficial de los tendones los hace muy accesibles al estudio ecográfico. Los haces de fibras colágenas que constituyen la estructura del tendón producen en el corte longitudinal una imagen de líneas ecogénicas paralelas, muy juntas entre sí ("imagen fibrilar") (fig. 18), siempre que el transductor esté correctamente situado y el haz de ultrasonidos incida perpendicularmente en 90º, para evitar el fenómeno de anisotropía.
Figura 18. Tendón rotuliano (TR) en corte longitudinal. R: rótula; T: tibia.
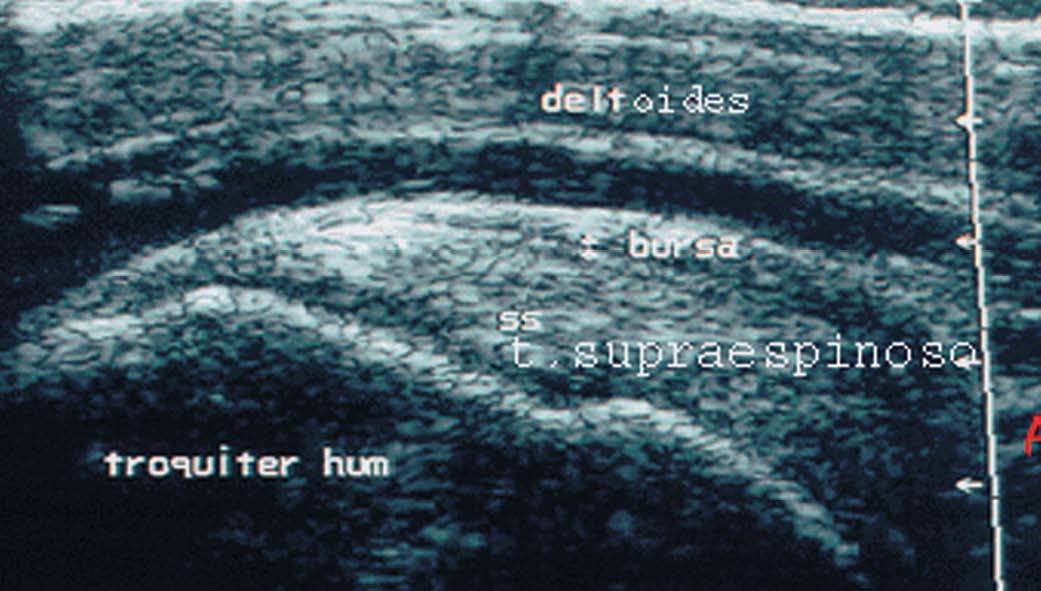
La bursa o bolsa sinovial
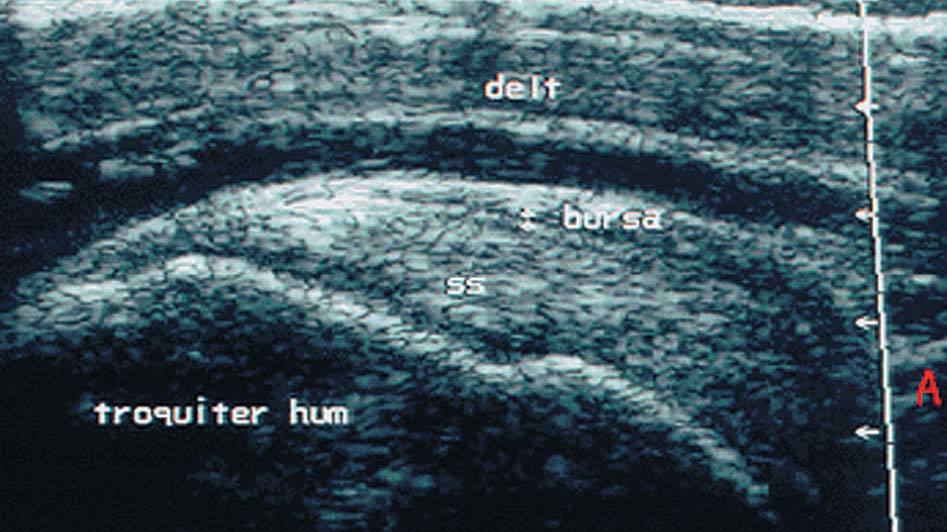
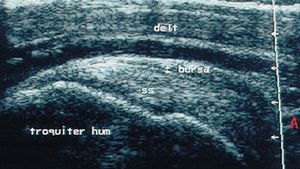
Ofrece una imagen hipoecoica de 1-2 mm de grosor que en condiciones normales no suele apreciarse. Está delimitada por dos bandas hiperecoicas que corresponden a la grasa peribursal (fig. 19).
Figura 19. Bursa subdeltoidea y tendón supraespinoso en corte transversal. b: bursa; SE: tendón supraespinoso.
Diagnóstico ecográfico de estructuras patológicas
1) De los tendones: las alteraciones traumáticas son los motivos más frecuentes de estudio, generalmente en patología deportiva (rodilla y tobillo), patología laboral (hombro doloroso) y en valoración del daño corporal: tendinitis, rotura parcial y rotura total, calcificación, derrame hemático o hematoma, luxación y tenosinovitis.
2) De la bursa: derrame o bursitis aguda, engrosamiento o bursitis crónica y calcificación son los más frecuentes.
3) Del hueso: irregularidad del borde óseo y fracturas.
4) Del cartílago: desestructuración.
5) Del músculo: la patología muscular traumática aguda, afecta esencialmente a las extremidades inferiores (90%), y aunque no es infrecuente en la patología laboral, lo es más en la deportiva: contractura, rotura parcial y total, hematoma y absceso4.
EXPLORACIÓN ECOGRÁFICA DEL HOMBRO NORMAL
Técnica utilizada en la ecografía del hombro
Los pacientes son estudiados utilizando:
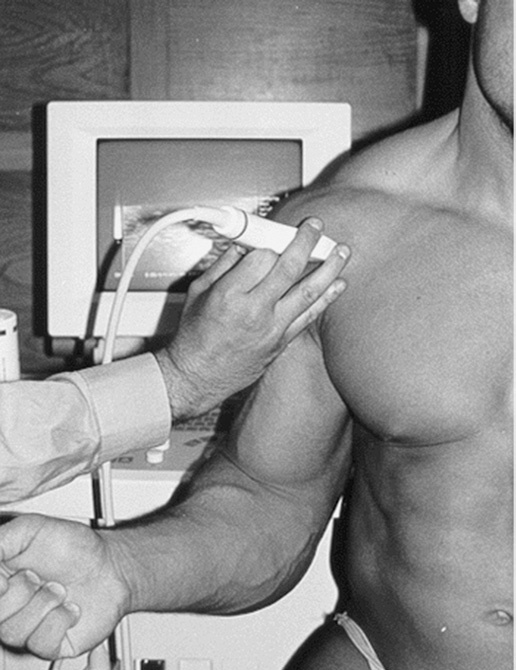
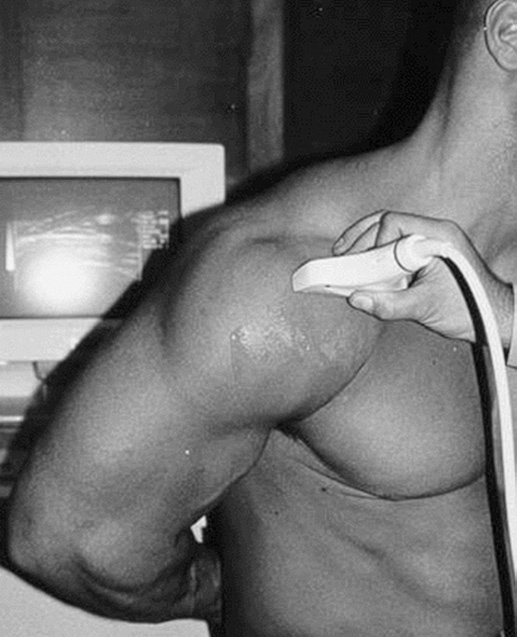
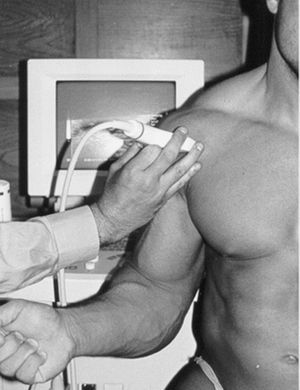
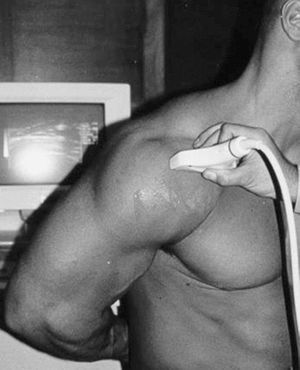
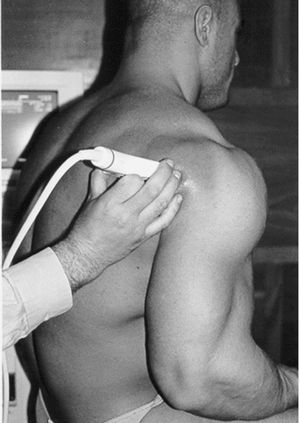
Un ecógrafo y un transductor lineal de alta frecuencia de 7,5 Mhz.
La posición del paciente será sentado de espaldas al ecógrafo y mirando a la cara del explorador.
El hombro a explorar estará relajado y en posición neutral con el brazo en flexión de 90º, apoyado sobre la pierna del mismo lado y la palma de la mano hacia arriba.
La exploración se realizará aplicando el transductor sobre la piel que cubre la región a explorar, interponiendo gel lo cual facilita la transmisión del sonido mejorando con ello las imágenes ecográficas obtenidas. También se puede interponer aditamentos especiales, como kiteco-bolsa de agua, lo que permite una mejor visualización del tendón a estudiar.
Las imágenes se obtienen en planos longitudinales y transversales, (figs. 20 y 21) colocando el transductor en dichas posiciones sobre la estructura a estudiar, lo que permitirá una localización más correcta de la estructura y una mejor valoración de la situación, tamaño y estado de la lesión.
Figura 20. Corte longitudinal.
Figura 21. Corte transversal.
Se realizará estudio comparativo con el lado opuesto, lo cual facilita el diagnóstico al compararlo con imágenes normales del lado contralateral.
El estudio se completa con una valoración dinámica, fundamentalmente en músculos y tendones, ya que su comportamiento durante la contracción y relajación ayuda al diagnóstico3.
Anatomía ecográfica del hombro
La exploración ecográfica del hombro, como la de toda articulación, debe seguir una sistemática, alternando cortes longitudinales y transversales, así como una comparación con el lado contralateral o asintomático que permitirán comprobar que algunas imágenes que creemos patológicas se observan también en el lado asintomático como fruto de variantes fisiológicas2.
El tendón del bíceps
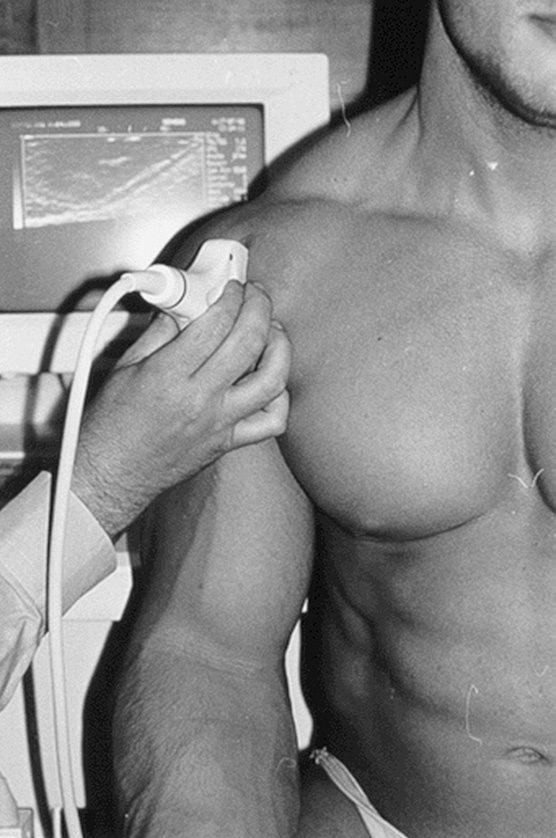
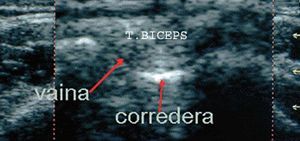
En transversal. Con el paciente de espaldas al ecógrafo y mirando al explorador, el hombro a estudiar relajado y en posición neutra, y el brazo en flexión de 90º, pegado al cuerpo y apoyado sobre la pierna del mismo lado, comenzamos la exploración colocando el transductor en posición transversal en la cara anterior y región superior y media del brazo en la zona de la cabeza humeral correspondiente a la salida del tendón largo del bíceps de la cápsula articular a través de la corredera del bicipital. En la ecografía observaremos una imagen ecogénica redondeada u ovalada de 3 a 5 mm de diámetro, que es la porción larga del tendón bíceps; localizado en una depresión del húmero, la corredera bicipital, y mantenido por el ligamento transverso del húmero. Por encima, el músculo deltoides hipoecogénico y a continuación el tejido celular subcutáneo y la piel (fig. 22).
Figura 22. Ecografía del tendón bíceps en corte transversal.
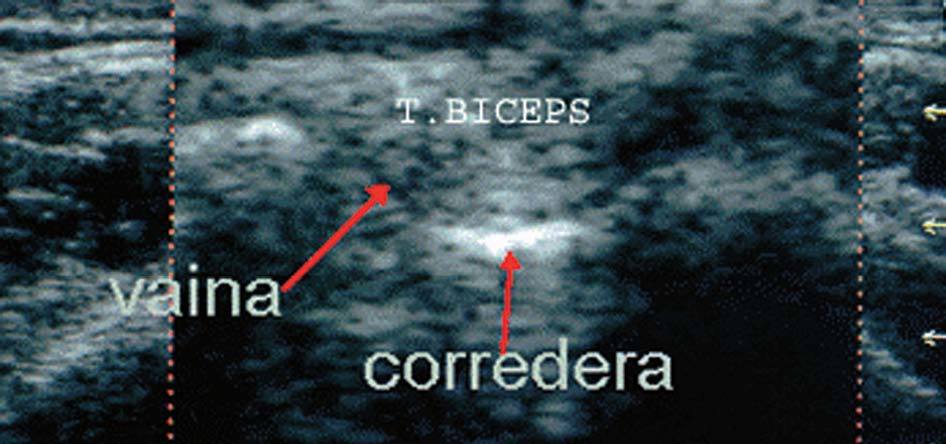
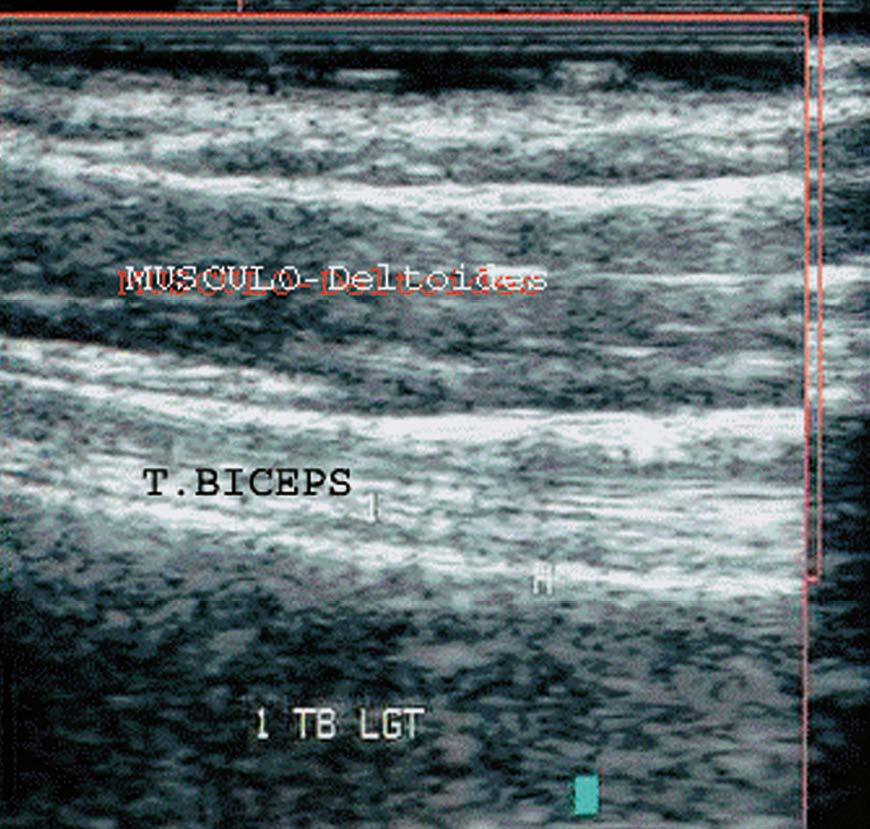
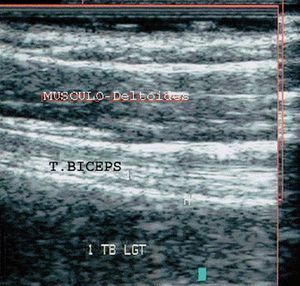
En longitudinal3. Con el paciente en la misma posición que en el estudio en logitudinal, giramos la sonda 90º hasta situarla en posición vertical a lo largo del brazo a estudiar. Ecográficamente se observa la típica "imagen fibrilar" formada por líneas hiperecogénicas paralelas, que es la porción larga del tendón bíceps; situado encima de una imagen hiperecogénica, el húmero y debajo de una imagen hipoecoica, el músculo deltoides. Al descender, esa imagen fibrilar, el tendón bíceps, se transforma en una imagen hipoecoica, el músculo del bíceps (transición tendón-músculo) (fig. 23).
Figura 23. Ecografía del tendón bíceps en corte longitudinal.
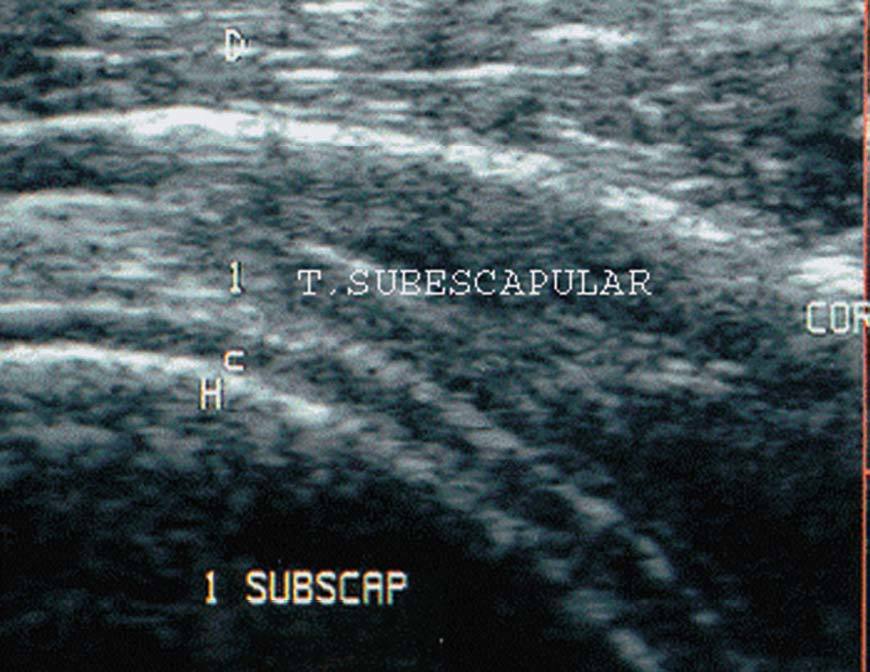
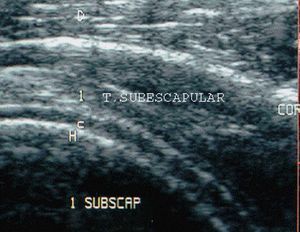
Tendón del subescapular
Estudio en transversal. Su estudio se realiza con el transductor en transversal aunque realmente es un corte longitudinal del tendón. Partiendo de la posición del paciente y del transductor para el estudio en transversal de la porción larga del tendón del bíceps, le pedimos a éste que realice una rotación externa del brazo con el codo pegado al cuerpo, a la vez que el explorador mueve ligeramente el transductor hacia la línea media del cuerpo (fig. 24). El tendón presenta una ecoestructura homogénea grisácea.
Figura 24. Ecografía del tendón subescapular en corte transversal.
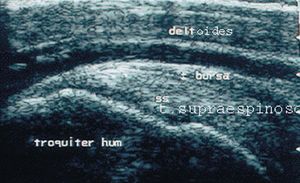
Tendón del supraespinoso
En longitudinal. El paciente debe estar de espaldas al ecógrafo y mirando a la cara del explorador, con el brazo del hombro a explorar en la espalda tratando de tocar la escápula del lado contralateral o al menos el bolsillo trasero del lado contrario. Con el transductor, partiendo de la posición en longitudinal para el estudio del tendón del bíceps, se asciende hacia la región lateral y externa del hombro hasta que su borde superior contacte con el borde inferior del reborde acromial, que tendremos localizado por palpación con la mano libre del explorador4.
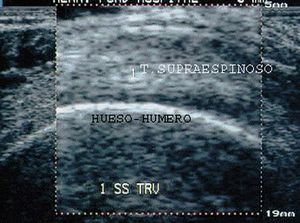
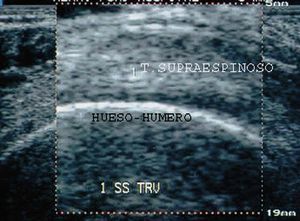
En longitudinal, el tendón del supraespinoso tiene forma de "pico de loro" con base ancha (subacromial) y vértice estrecho (inserción del tendón en el troquiter humeral) (fig. 25).
Figura 25. Ecografía del tendón supraespinoso y bursa en corte longitudinal.
Estudio transversal. Con el paciente en la misma posición que para el estudio en longitudinal y tras giro de 90º del transductor hasta situarlo en posición transversal, de manera que contacte el borde superior del transductor con el borde inferior del reborde del acromio.
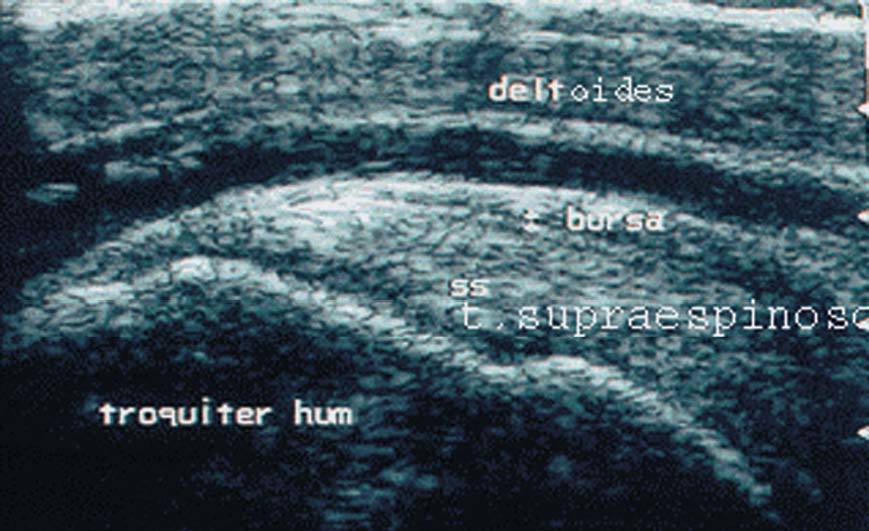
Entre el tendón supraespinoso y el músculo deltoides se observa, a veces en condiciones normales, una estrecha banda anecoica que corresponde a la bursa subacromial.
Debemos medir el grosor del tendón y compararlo con el lado contralateral. El grosor normal del supraespinoso en transversal es de 6 cm, medido a 2 cm de la inserción.
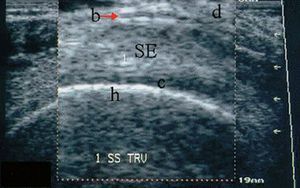
En transversal, el tendón supraespinoso tiene forma de "rueda de coche", en donde el tendón sería la cámara, el húmero sería la llanta y la bursa correspondería a la cubierta (fig. 26).
Figura 26. Ecografía del tendón supraespinoso y bursa en corte transversal.
Tendón del infraespinoso
En transversal.Se realiza con el paciente mirando al ecógrafo y de espaldas al explorador, con el hombro a explorar en posición neutra y el brazo homólogo en flexión de 90º y apoyado sobre la pierna del mismo lado con la palma hacia arriba o bien la mano apoyada en su hombro contralateral. El transductor se sitúa en posición transversal, en la parte posterior del hombro, contactando el borde externo del mismo con la articulación glenohumeral.
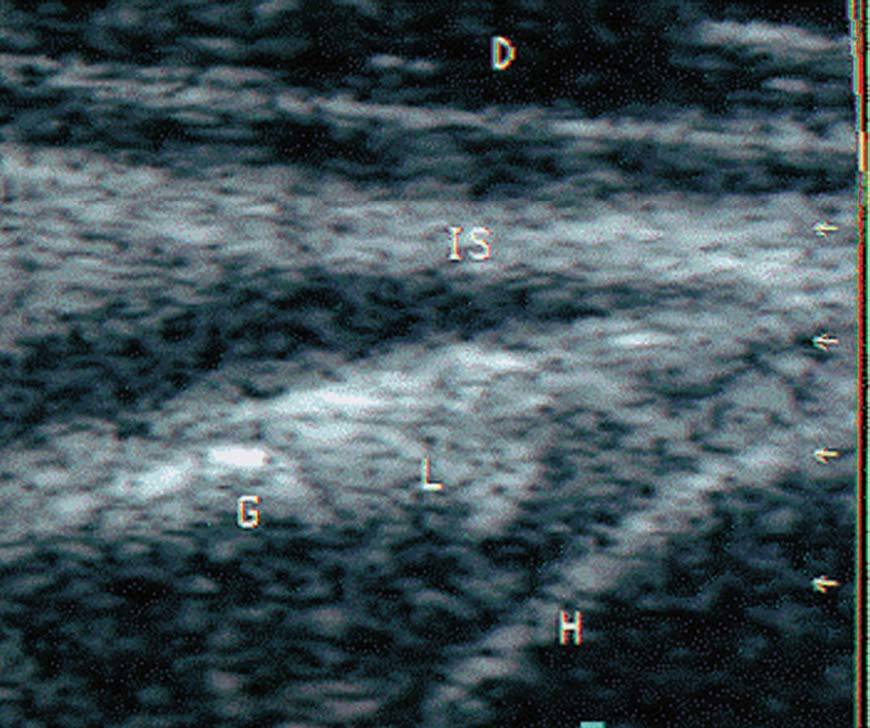
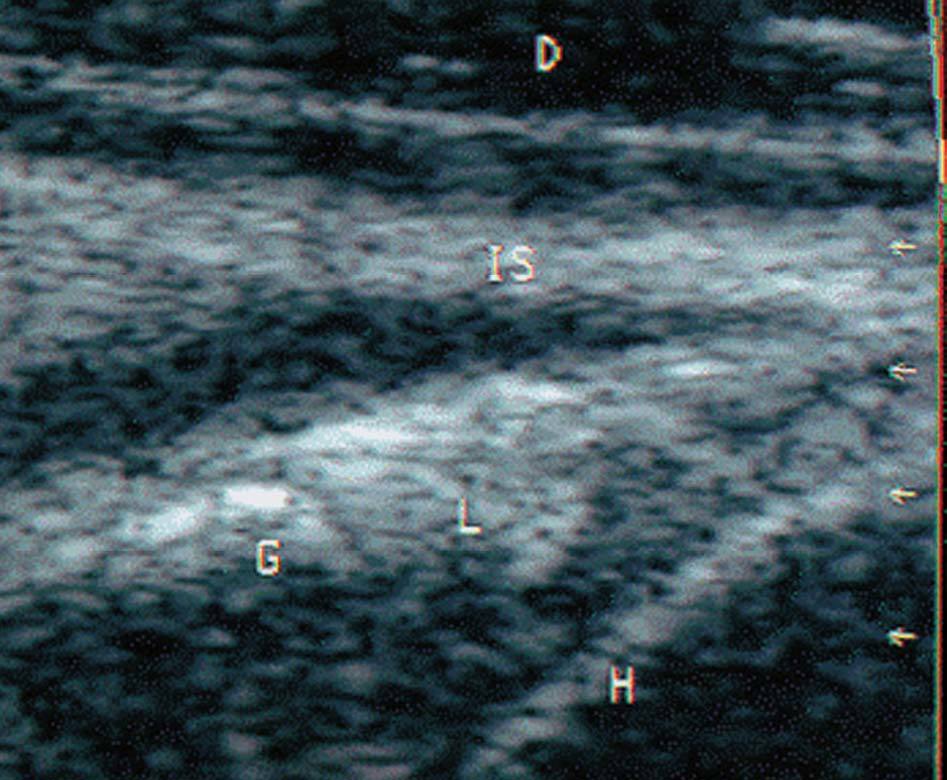
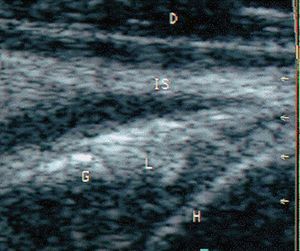
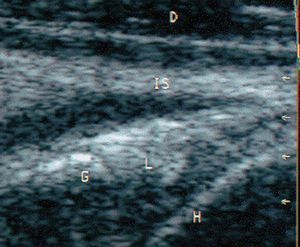
Ecográficamente, en el estudio transversal del tendón del infraespinoso se valora también la glenoides, el labrum glenoideo y el reborde del húmero (fig. 27).
Figura 27. Ecografía del tendón infraespinoso y labrum en corte transversal. IS: tendón infraespinoso; L: abrum glenoideo; G: glenoides; H: húmero.
Bursa subacromial-subdeltoidea
En longitudinal y transversal. Con el paciente en la misma posición que para el estudio del tendón del supraespinoso en longitudinal y transversal.
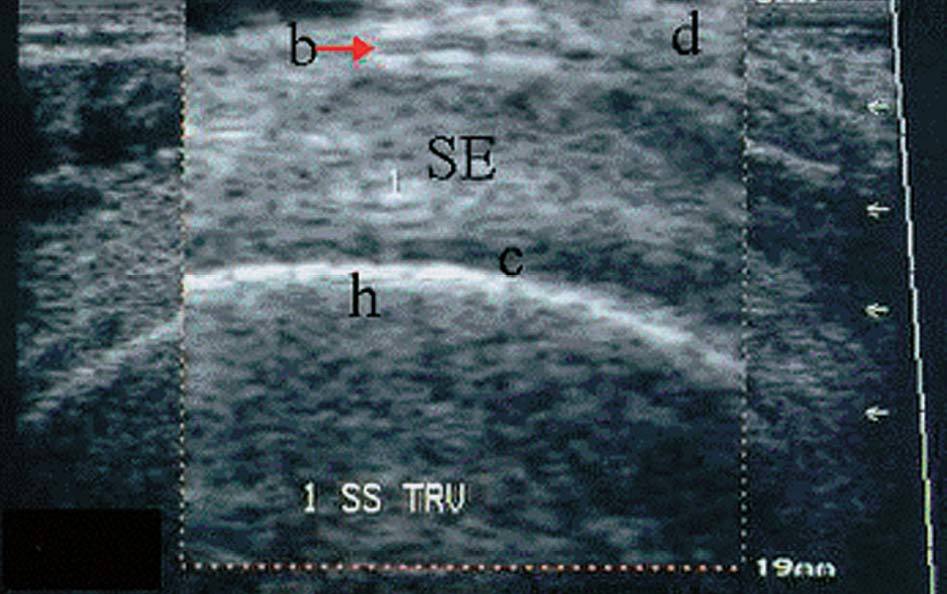
Ecográficamente, la bursa subacromial-subdeltoidea en condiciones normales no siempre se aprecia. Cuando se observa se presenta como una línea anecoica situada entre el tendón del supraespinoso por abajo y el músculo deltoides por arriba.
El grosor de la bursa es normalmente de 1 mm o menos (fig. 28).
Figura 28. Ecografía del tendón supraespinoso y bursa en corte longitudinal y transversal.
En el estudio ecográfico del hombro, además de las estructuras citadas, también podemos valorar:
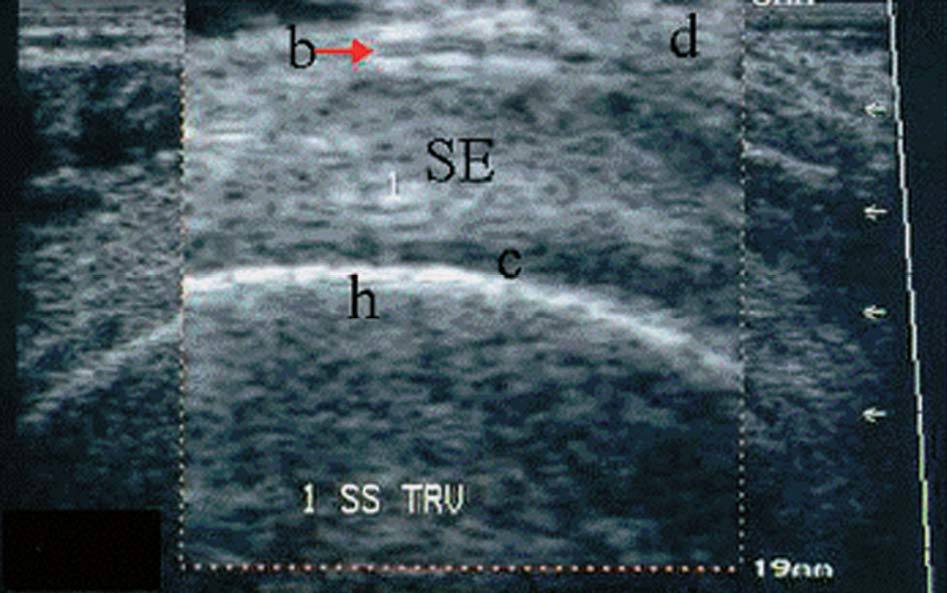
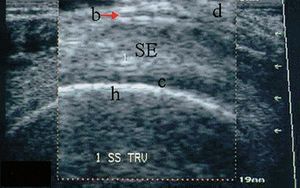
Cartílago de la cabeza humeral y de la articulación glenohumeral y reborde humeral3 (fig. 29)
Figura 29. Articulación glenohumeral. G: glenoides; H/h: húmero; c: cartílago.
Estudio de la ecoestructura de los tendones
Así como el estudio de la morfología de un tendón es relativamente fácil, el estudio de su ecoestructura es más compleja.
Con el fin de diferenciar mejor una variante normal de una modificación patológica, es recomendado siempre practicar un estudio comparativo de los dos hombros.
Una variación localizada de la ecoestructura, bien hiperecogénica o bien hipoecogénica, puede ser considerada como estado patológico si es unilateral, tras estudio comparativo de ambos hombros.
Los cambios degenerativos son a menudo bilaterales.
Para facilitar la interpretación de la ecoestructura de los tendones del manguito de Mideltton et al aconsejan comparar la ecoestructura del tendón del supraespinoso con el músculo deltoides. De este modo, definieron 5 grados de ecoestructuras relativas del tendón supraespinoso:
1) El tendón está sonoro, y no contiene ecos internos (en ancianos).
2) El tendón es menos ecogénico que el deltoides.
3) El tendón del supraespinoso y el deltoides son isoecogénicos
4) El tendón es más ecogénico que el músculo del deltoides (frecuentemente observado en jóvenes).
5) El tendón es netamente más ecogénico que el músculo deltoides3.
Típicamente, el tendón es de más ecogenicidad o mucho más ecogenicidad que el músculo deltoides. Sin embargo, la ecogenicidad del tendón sano puede descender, siendo el tendón del supraespinoso menos ecogénico que el deltoides, sobre todo en sujetos de edad1.
La ecoestructura del tendón no puede ser correctamente apreciada si el tendón no está perpendicular al transductor, por lo que toda oblicuidad en esta relación transductor-
tendón entraña una disminución de la ecogenicidad, en razón de una dispersión más grande de los ultrasonidos (anisotropía)3 (fig. 30).
Figura 30. Comparación entre ecoestructura del tendón (SS: supraespinoso) y músculo (RF: recto femoral). f: fascia superficial; ap: aponeurosis; F: fémur.