El objetivo de este trabajo consistió en identificar el papel del médico de familia en la atención de pacientes y familias en el final de la vida, teniendo en cuenta el aumento en la demanda del cuidado de pacientes con enfermedades terminales y su déficit de cobertura. Se realizó una revisión de la literatura en 5 bases de datos desde enero de 2015 hasta mayo de 2018. Se encontró que el médico de familia con fundamento en sus competencias profesionales, por su capacidad de relación con los pacientes, sus familias y su desempeño en la coordinación de recursos médicos está en la posición ideal para atender y solucionar problemas complejos de los pacientes en el final de la vida. En la presente revisión se exponen los roles específicos en áreas clínicas, psicosociales y se describen las dificultades para el afrontamiento de los desafíos en la atención de pacientes y familias con enfermedades incurables.
The objective of this work was to identify the role of family physicians in the care of patients and their families in the approach to the end of life. Nowadays, with the increase in the demand for care of patients with terminal illnesses, there is also evidence on the lack of physicians with the profile and skills to fulfil this coverage deficit. A review of the literature was carried out in five databases from January 2015 to May 2018, and concluded that family doctors, based on their professional skills, ability to engage with the patients, their families, and their performance in the coordination of medical resources, are in an ideal position to attend and solve complex problems of patients at the end of life. In the present review, the specific roles of family physicians in clinical and psychosocial areas, and also the difficulties in facing the challenges in the care of patients and families undergoing the end of life process are described.
En las últimas décadas se ha observado el aumento de la expectativa de vida y un consecuente aumento en la prevalencia de enfermedades crónicas terminales oncológicas1 y no oncológicas2–5, como consecuencia de los cambios demográficos y epidemiológicos en países desarrollados y en vías de desarrollo6,7, asociado a un aumento en la demanda de los cuidados paliativos (CP)7,8, ante lo cual organizaciones internacionales como la Asociación Europea de Cuidados Paliativos y la Organización Mundial de la Salud (OMS) han manifestado que existe una cobertura deficiente, al mismo tiempo que han recalcado la importancia de desarrollar e integrar esta especialidad en los sistemas de salud8–10.
Se estima que la cobertura global de CP es todavía insuficiente; cerca de 40 millones de personas necesitan anualmente CP, de los cuales el 78% viven en países de ingreso bajo a mediano7,8. En España la cobertura de CP fue un 50% inferior al nivel requerido8, y lo mismo se puede decir de otros países como Turquía o la región mediterránea, donde, hasta hace pocos años, apenas se empezó a implementar un sistema de CP9,11. Los principales obstáculos para la implementación de esta atención están determinados por la presencia de barreras económicas y la ausencia de preparación del equipo médico de atención primaria (AP)9,12. La OMS ha señalado, desde hace varias décadas, que la práctica del CP y la atención en el final de la vida mejoran la calidad de vida (CV) de los pacientes y sus allegados, porque con ellas se afrontan los problemas de orden físico, psicosocial y espiritual inherentes a una enfermedad potencialmente mortal6,13.
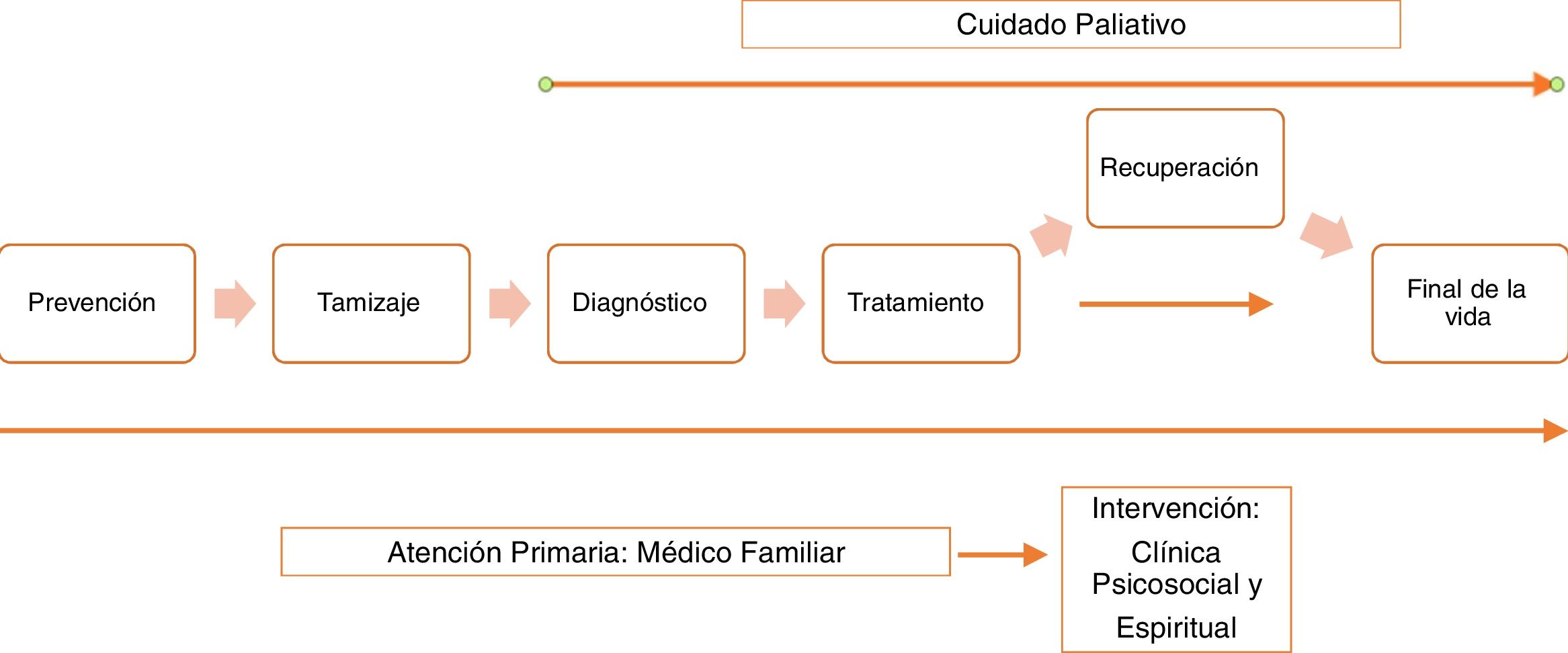
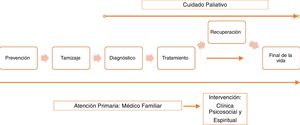
Los médicos de familia se caracterizan por poseer aptitudes relacionadas con el interés, la empatía, el liderazgo y el profesionalismo16, lo mismo que habilidades y conocimientos para proporcionar y asegurar una atención médica continua e integral a cada miembro de la familia14–16. Se ha demostrado que la cobertura de asistencia de estos profesionales dentro del grupo de AP ha permitido mejorar el estado de salud y la percepción de la atención, mediante un servicio coste-efectivo17,18. España es un ejemplo de los países europeos que ha desarrollado este tipo de asistencia13,19 junto con el Reino Unido, Canadá, Estados Unidos y Nueva Zelanda, donde el médico de familia cumple funciones durante todas las etapas de la atención, desde el diagnóstico hasta el fallecimiento del paciente17,20 (fig. 1)17.
Atención primaria y cuidado paliativo.
Adaptado de Rubin et al.17.
Estudios recientes han demostrado que en las regiones con mayor densidad de médicos de AP se encuentran menos tasas de hospitalizaciones, menos mortalidad, menos ingresos en unidades de cuidado crítico y menos gastos de atención médica para la población general3,13,21.
En este panorama surge la necesidad de identificar cuál es el rol que el médico de familia puede cumplir, tanto como líder del equipo interdisciplinario de CP22 o como acompañante de los médicos paliativistas, basándonos en el argumento de que una combinación entre el paliativista y el médico de AP o generalista constituye un enfoque más sostenible, rentable y de mayor cobertura para la prestación de servicios de salud en el final de la vida de los pacientes crónicos y terminales17,23.
ObjetivoEl objetivo de este trabajo consistió en identificar el rol que cumple el médico de familia en la atención de pacientes crónicos terminales en el final de la vida, determinando sus competencias, funciones clínicas, sociales y de coordinación de equipos de atención de salud, así como las dificultades educativas, administrativas, personales y de cobertura señaladas por la literatura científica de los últimos 3 años.
Materiales y métodosSe realizó una búsqueda en la literatura médica a través de 5 bases de datos: PubMed (MEDLINE), OVID, Web of Science, Clinical Key, Discovery Service-EBSCO, desde enero de 2015 hasta mayo de 2018. Como motores de búsqueda se usaron los siguientes términos MeSH: family practice, palliative care, palliative medicine, symptom assessment, terminal ill patients. En la búsqueda avanzada se recuperaron artículos de revisión, estudios de tipo cualitativo descriptivo y analítico prospectivos, revisiones sistemáticas y ensayos narrativos. El promedio de los registros obtenidos, haciendo uso respectivo de cada uno de los términos MeSH, a través de las bases de datos seleccionadas, fue de 2.965, de los cuales se excluyeron mediante el consenso de los investigadores los artículos repetidos, las cartas al editor, los comentarios, las reseñas y los trabajos que no tenían pertinencia o relación con el cuidado paliativo y el desempeño del médico de familia y la AP en el final de la vida, cuyo análisis consolida este trabajo de revisión.
Resultados y discusiónAtendiendo a los criterios de búsqueda y selección de trabajos se encontró que los países que han realizado una mayor integración del CP a la práctica de medicina familiar, que incluyen un marco legislativo, inclusión en el sistema de salud y productos de investigación son el Reino Unido, Suiza, Canadá, Alemania, Japón y EE. UU., entre otros9,10.
La mayoría de trabajos y autores sostienen que los profesionales que se desempeñan en AP, dentro de los que se encuentra el médico de familia, deben identificar a los pacientes que pueden beneficiarse del CP temprano17,24, logrando así fortalecer, desde el inicio, adecuados vínculos de confianza en el ejercicio de sus habilidades profesionales, interpersonales y de comunicación15,25. En esto coinciden los trabajos internacionales en los que sobresalen los estudios canadienses25, estadounidenses14,26, alemanes23 y españoles27, donde se reafirma que los médicos de familia y de AP son los primeros en interactuar con el paciente y las familias, y que están en la capacidad de suministrar CP, lo cual implica habilidades para el manejo básico de síntomas, determinación de los objetivos terapéuticos con base en la sobrevida1,2,26,28, así como brindar apoyo psicosocial14, entendiendo e identificando las fuentes de sufrimiento físico y espiritual del paciente y su familia1 (fig. 1)17.
Control de síntomas físicos y emocionalesEn el cuidado de los pacientes y familias en el final de la vida es fundamental priorizar los aspectos clínicos para poder intervenir y controlar los síntomas más relevantes, ofreciendo bienestar para los pacientes y sus familias29–32. El médico de familia puede detectar tempranamente estos síntomas físicos, así como las alteraciones del estado de ánimo, tales como la depresión y la ansiedad1, sentimientos de frustración y enojo derivados de la pérdida progresiva de la funcionalidad, el miedo a la muerte y el aislamiento social4. La Alianza Nacional de Liderazgo para el Cuidado de las Personas en el final de la vida de los Estados Unidos33 definió los principios clave para guiar el desarrollo de una atención individualizada de los pacientes moribundos compatibles con las acciones del médico familiar32–34, en el marco de una reevaluación constante de la situación clínica y ofreciendo todos los cuidados necesarios para el paciente y su familia, inclusive después de la muerte (tabla 1)33.
Roles del médico familiar en la atención de pacientes en el final de la vida
| Identificación temprana del paciente en la etapa del final de la vida |
| Prescripción oportuna y control de síntomas como dolor, agitación, náuseas, vómitos, disnea, sangrados y secreciones respiratorias |
| Reorientación de los objetivos terapéuticos |
| Evaluación permanente de la hidratación y estado nutricional (el inicio y la retirada oportuna) |
| Comunicación con el paciente y su familia para toma de decisiones terapéuticas (orden de no reanimación, voluntades anticipadas, eutanasia) y resolución de pendientes psicosociales tales como la reconciliación con seres queridos, el perdón, las acciones de gracias y el cierre de ciclos entre el paciente y sus familiares |
| Discusión sobre el plan de atención con el paciente, la familia o sus cuidadores |
| Reevaluación frecuente del paciente |
| Coordinación de equipos de atención |
| Cuidado espiritual del paciente y la familia. Preparación para el proceso de muerte |
| Acompañamiento de la familia en la elaboración del duelo |
Adaptado de Chapman y Ellershaw33.
Plantear el pronóstico y la supervivencia es uno de los más grandes retos de los profesionales que manejan pacientes en el final de la vida, para lo que se usan diversas herramientas y escalas de medición35–37. La comunicación en estas circunstancias es esencial, ya que en ocasiones los pacientes con enfermedades crónicas en fase terminal no desean conocer su pronóstico y expectativa de vida para evitar la ansiedad. Algunos oncólogos consideran que hablar con sinceridad puede lesionar la relación médico paciente, debido a que se convierten en portadores de malas noticias. Sin embargo, se ha visto que una comunicación franca y abierta genera un entendimiento de la naturaleza de la enfermedad, que le permite tomar decisiones sobre su proceso en el final de la vida6,38,39. Este hecho ha sido confirmado por varios estudios que han evaluado las preferencias de comunicación de pacientes con cáncer, donde recomiendan que desde el primer contacto se plantea la posibilidad de fracaso terapéutico y la afectación de la calidad de vida, utilizando porcentajes o intervalos de tiempo para explicar el desarrollo de la enfermedad40,41.
Reorientación del esfuerzo terapéuticoLa mayoría de trabajos coinciden en que debe existir una detección temprana de los pacientes con enfermedades crónicas e incurables32,34, en los que el CP debe ser incluido desde el diagnóstico de la enfermedad hasta la muerte, de forma que se tenga la posibilidad oportuna de planear la transición de lo curativo a lo paliativo con el concurso de la familia1 (fig. 1)17. En este proceso es preciso orientar y reorientar los objetivos terapéuticos y, cuando es necesario, proponer la sedación, la analgesia, el apoyo psicológico27, el inicio y la retirada del soporte nutricional, en el marco de una reevaluación constante de riesgos, ventajas y beneficios28,42,43, que busque excluir medidas fútiles1 y prepare al paciente, la familia y todo su grupo tratante para una muerte libre de sufrimiento y de estrés innecesarios.
Equipos de soporte sanitario en la atención paliativaEl grupo multidisciplinario de AP, del cual forma parte el médico de familia, incluye además enfermería especializada, fisioterapeutas, psicólogos, trabajadores sociales, nutricionistas y terapeutas ocupacionales que garantizan la continuidad y coordinación de los servicios sanitarios ambulatorios de forma regular. El equipo además ofrece un plan de educación sobre la enfermedad, y de atención integral que disminuye los ingresos hospitalarios innecesarios y permite una mejor calidad de atención en el final de la vida3,4,44. Las competencias profesionales del médico de familia favorecen la coordinación de estos equipos para la efectividad en la atención terapéutica del paciente y la familia45.
Aspectos bioéticos vinculados en el final de la vidaLos aspectos bioéticos en la atención del final de la vida incluyen la autonomía, el derecho a estar informado y a decidir tratamientos durante las diferentes etapas de la atención, tales como reanimación cardiopulmonar, la intubación orotraqueal, el ingreso o no en la unidad de cuidados intensivos y medidas que eviten la obstinación terapéutica46,47.
La conversación responsable y el consentimiento informado sobre la sedación paliativa también forman parte de la atención en el final de la vida. La sedación es una práctica que implica la consideración del principio bioético del doble efecto3,48,49, en el que se requiere que los profesionales evalúen los beneficios, los riesgos y la proporcionalidad de la intervención clínica. Su objetivo consiste en atenuar los síntomas, no causar o apresurar la muerte48 y debe procurarse en armonía con los intereses del paciente y la opinión de la familia. Las indicaciones más frecuentes para la sedación son el dolor y la disnea no controlados3, así como otros síntomas refractarios tales como delirio, agitación o ansiedad. En todos los casos esta decisión debe ser deliberada con el paciente y su familia, y en aquellos en los que el pronóstico de vida sea prolongado se debe asegurar el aporte hídrico y el soporte nutricional48,50.
A estas dificultades se suman la presencia de demencia avanzada e infecciones sobreagregadas que hacen necesario el consenso ético51,52.
Otra actividad de la atención en el final de la vida con implicaciones bioéticas de las que puede hacerse cargo el médico de familia, en compañía del paliativista, consiste en la determinación y aplicación de las voluntades anticipadas. La finalidad de este documento es la de consignar los deseos y decisiones del paciente para ser respetados y cumplidos por el grupo tratante, especialmente en el momento en el que la persona tenga un deterioro físico o psíquico y no se encuentre en capacidad de decidir sobre ella, tal como sucede en los estadios finales de la demencia19,52,53. Este documento debe contener elementos como lugar preferido para fallecer o la voluntad o no de ser reanimado3,54,55.
Se ha evidenciado que la planificación de estas voluntades con el apoyo del médico de familia disminuye la probabilidad de hospitalizaciones innecesarias, y se asocia con una calificación más alta de bienestar emocional durante la muerte por parte de los pacientes y la familia54,56.
Algunos autores consideran la necesidad de la eutanasia o suicidio asistido, aceptado legalmente en varios países38,49. Esta práctica es ilegal en el Reino Unido y Francia49,57, donde continúa siendo motivo de discusión a nivel ético y legislativo. Si bien la eutanasia aún no es legal en España, existe un marco deontológico para la adecuación del esfuerzo terapéutico que se encuentra recogido en el Código de ética y deontología médica colegial de 2011 y en el Código ético de la Sociedad Española de Medicina Intensiva, Crítica y Unidades Coronarias (SEMICYUC), en cuyo capítulo 3, respecto a la autonomía del paciente incluye el «derecho a morir con dignidad» y «la participación de la familia». En el mismo documento, en el capítulo 4, respecto a la calidad de la asistencia sanitaria, se cita la «futilidad terapéutica»27. Los médicos también pueden negarse a la aplicación de la eutanasia mediante la objeción de conciencia58, si consideran que el paciente no cumple con los criterios para ser realizada o en el caso de que esta práctica se oponga a sus convicciones personales38,59. Todos estos contenidos comprometen la responsabilidad del profesional implicado en este tipo de atención.
Roles del médico de familiaUno de los roles del médico de familia consiste en informar de manera oportuna, realista y culturalmente apropiada a la familia sobre la condición clínica, el proceso de muerte y los tratamientos para el manejo de síntomas. A esto se suma la orientación sobre los procesos administrativos y médico-legales relacionados con el fallecimiento de los pacientes15,60. Esta comunicación, además de ayudar a la toma de decisiones, puede evitar momentos de ansiedad, angustia o duelos mal elaborados20,25,42,61, y también que se opte por tratamientos desproporcionados42. Esta es la razón por la cual la comunicación se describe como una competencia básica25,26,33 y fundamental del médico familiar16 y de cualquier profesional en la atención de estos pacientes.
La comunicación, sin duda alguna, incluye también a la familia. Varios estudios han demostrado que esta es el principal apoyo físico y emocional4, y que por esta razón es también un objetivo crítico62,63, en el que interviene el médico familiar. Pese a que existen pocos métodos estandarizados para abordar áreas psicosociales, éticas o culturales, el diálogo del médico de familia puede incluir la explicación clara de las alternativas objetivas de tratamiento, expectativas de vida, que les permita identificar las intervenciones oportunas que garanticen calidad de vida y una muerte con dignidad49,64. Algunos trabajos señalan que los pacientes en riesgo de morir prefieren tener un médico de familia para iniciar su manejo y las discusiones sobre las alternativas de tratamiento40,65.
En el contexto de una adecuada comunicación es preciso, además, atender las necesidades espirituales de los pacientes y sus familias13,33, de forma que puedan examinar su legado, el significado de su vida, así como tener paz con relación a sus creencias en un ser superior y una vida futura66.
La importancia de este abordaje y de la diversidad religiosa quedó descrita en un trabajo desarrollado en el Reino Unido67, donde se demostró que los rituales y prácticas en el final de la vida logran hacer de esta etapa una experiencia pacífica. La participación de líderes religiosos tiene un significado de renovación espiritual y bienestar, independientemente del paradigma religioso, étnico o cultural que se tenga68. Es por todo lo anterior que el médico de familia puede explorar y apoyar a los pacientes a través de sus creencias religiosas, lo cual puede ser tan importante como otras intervenciones clínicas.
En adición, es importante atender necesidades psicosociales tales como la reconciliación, el perdón, las acciones de gracias y el cierre de ciclos entre el paciente y sus familiares4,20, lo cual logra proporcionar bienestar psicológico a los implicados69. Se admite como deber de los profesionales de atención primaria reconocer las familias en riesgo de un duelo complicado para su seguimiento subsecuente13,70.
Adicionalmente, la presencia del médico de familia puede favorecer una muerte en casa, junto a una atención domiciliaria integral71 y, en caso necesario, una derivación oportuna a un hospital, medida con la cual se permite que la muerte no sea una sorpresa, sino parte de una evolución natural o la resolución de una enfermedad, con lo cual además se favorece la elaboración del duelo en la familia, incluso en los profesionales implicados en la atención20.
Barreras en la atención paliativaAlgunos autores señalan que existe una dificultad al integrar el CP a la práctica de la AP, muchos médicos de familia perciben el CP como una supraespecialidad, lo cual conduce a que la práctica del CP no sea reconocida como propia de su ejercicio. Esta barrera se puede superar si durante el entrenamiento de los residentes se cuenta con docentes en medicina de familia que eduquen en habilidades sobre cómo incorporar los CP en práctica diaria12. A esta dificultad se suman el agotamiento y el estrés de la atención de este tipo de pacientes, y la ausencia de investigaciones relacionadas con las experiencias propias de los profesionales de esta especialidad68.
Otro elemento de dificultad consiste en que existe un predominio en identificar al paciente terminal como un paciente exclusivamente oncológico, lo cual desconoce la necesidad de atención paliativa en otras enfermedades, y dificulta que el médico de familia identifique e incluya tempranamente a los pacientes que requieren CP4,54.
ConclusionesLa exigencia que la OMS señala sobre la necesidad de mayor cobertura de la atención de CP puede verse apoyada con la presencia del médico de familia, dado que este profesional está en capacidad de atender pacientes en el final de la vida, con o sin la presencia del médico paliativista. No obstante, la combinación entre el equipo paliativista y la atención primaria constituye un enfoque sostenible y rentable, con mayor cobertura para la prestación de servicios de salud en el final de la vida17,18.
Considerando las experiencias en España, Reino Unido, Estados Unidos y Canadá se evidencia que los médicos familiares pueden brindar atención al enfermo, a su red de apoyo, y que sus competencias también satisfacen la atención de aspectos biológicos, psicológicos, sociales y espirituales, con lo que puede ofrecerse una atención integradora y eficiente que aborda la totalidad de las necesidades del paciente y su familia13,14,16,24.
En suma, los médicos de familia están en capacidad de incluir medidas individualizadas de CP desde el momento del diagnóstico de enfermedad crónica e incurable, logrando gradualmente la transición entre la terapia curativa a la paliativa4.
FinanciaciónLos investigadores agradecen a la Universidad de la Sabana Chía Colombia el apoyo económico para la realización de esta investigación.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.