La valoración del paciente con una agudización de la EPOC (AEPOC) debe centrarse inicialmente en la anamnesis y en la exploración física, ya que el diagnóstico es clínico1–4. Tras esta valoración inicial, se decide la necesidad de efectuar exploraciones complementarias o realizar actividades terapéuticas que puedan precisar la derivación a otros niveles asistenciales. La valoración del paciente, que se expone a continuación, es aplicable a todos los niveles asistenciales.
Historia clínicaAntecedentes- •
Antecedentes familiares. Especialmente déficit de α1-antitripsina y de asma bronquial/atopia.
- •
Antecedentes personales. Reacciones adversas a medicamentos, alergias, intervenciones quirúrgicas, tabaquismo, alcoholismo, enfermedades previas, antecedentes profesionales y tratamiento de base.
- •
Antecedentes específicos en caso de paciente con diagnóstico previo de EPOC. Se debe incluir grado de disnea basal del paciente medida por la escala del Medical Research Council (MRC), gravedad de su EPOC (según FEV1), tratamiento actual y grado de cumplimiento, número de agudizaciones al año, ingresos previos por la misma causa, necesidad de ventilación mecánica previa, tratamientos antibióticos utilizados y número de los mismos en el último año, así como comorbilidades asociadas.
- •
Disnea. Es el más constante e importante de todos los síntomas. Se debe precisar el tiempo de evolución del incremento de la disnea y las características de la misma (ortopnea, disnea paroxística nocturna, de esfuerzo, etc.) para tratar de diferenciar la disnea de origen respiratorio de la de origen cardíaco.
- •
Tos. Incremento y/o cambios en el ritmo habitual de la tos.
- •
Expectoración. Sobre todo los cambios en las características de la misma (cantidad, dificultad para llevarla a cabo, color, aspecto), prestando especial atención a la purulencia del esputo.
- •
Otros. Sibilancias audibles por el paciente, dolor torácico, hemoptisis, fiebre, palpitaciones, cefalea, sudoración, desorientación, somnolencia, trastornos de la conducta e incluso convulsiones.
Debe ser lo más completa posible.
- •
Constantes vitales. Frecuencia cardíaca y respiratoria, presión arterial, temperatura y saturación de oxígeno, saturación de oxígeno basal o con oxígeno adicional precisando el flujo administrado.
- •
De tipo respiratorio. Cianosis, taquipnea, tiraje supraclavicular, supraesternal y/o intercostal y disnea que incapacita para hablar con uso de musculatura accesoria.
- •
De tipo cardiocirculatorio. Edemas en miembros inferiores, ingurgitación yugular, hepatomegalia, palidez, sudoración, frialdad, hipotensión.
- •
De tipo neurológico. Pueden indicar signos clínicos de insuficiencia respiratoria, como somnolencia, disminución del nivel de conciencia, obnubilación, agitación, asterixis (flapping).
- •
Auscultación cardiorrespiratoria. Sibilancias, roncus, crepitantes, soplos y arritmias.
Basándonos en la anamnesis y la exploración física deben decidirse las exploraciones complementarias.
En general, las pruebas que pueden realizarse en el ámbito extrahospitalario son:
- •
Electrocardiograma (ECG). Es útil para el diagnóstico de arritmias, isquemia y sobrecargas derechas o izquierdas.
- •
Oximetría de pulso. Es fundamental ya que puede asesorar sobre el estado de oxigenación del paciente.
- •
Radiografía de tórax (según disponibilidad). No indicada de rutina en la AEPOC leve, indicada para el diagnóstico diferencial o ante sospecha de complicaciones.
- •
Cultivo de esputo. No se recomienda de manera sistemática en las consultas extrahospitalarias.
Si fuera necesario realizar otras exploraciones complementarias se debe derivar al paciente a un centro hospitalario.
Criterios de derivación hospitalariaAnte un paciente diagnosticado de EPOC que sufre una agudización, lo prioritario es establecer la presencia o ausencia de criterios de gravedad de la misma (tabla 1)1–3,5. Es de interés indagar sobre las necesidades terapéuticas en anteriores agudizaciones y la necesidad de ingreso hospitalario o ventilación mecánica.
Criterios de gravedad y factores de riesgo en la agudización de la enfermedad pulmonar obstructiva crónica
| Criterios de gravedad de la AEPOC | Factores de riesgo de mala evolución de las AEPOC |
| Cianosis intensaSignos y síntomas de hipercapniaFrecuencia respiratoria > 25 resp./minFrecuencia cardíaca > 120 lat./minSpO2 < 90%, sin IR previa conocidaRespiración paradójicaUso de la musculatura accesoria de la respiraciónSignos de fracaso muscular ventilatorioSospecha de complicación pulmonar (neumonía, TEP, etc.) o extrapulmonar (cardíaca, renal, etc.)Fracaso del tratamiento inicial correcto | EPOC grave y muy graveDos o más AEPOC en el último añoPresencia de comorbilidad cardiovascularHistoria de ingresos previos por AEPOCDisnea grado 4Edad mayor de 70 añosCondiciones sociofamiliares desfavorables |
AEPOC: agudizaciones de la enfermedad pulmonar obstructiva crónica; IR: insuficiencia respiratoria; TEP: tromboembolia pulmonar.
En la valoración de la gravedad de la AEPOC lo importante es decidir dónde hay que tratar al paciente: si puede ser tratado de forma extrahospitalaria (ambulatoria) o en el hospital2,6. Las indicaciones de derivación al servicio de urgencias hospitalario pueden verse en la tabla 22,7.
Indicaciones de derivación hospitalaria de la agudización de la enfermedad pulmonar obstructiva crónica
| • Agudización con criterios clínicos de gravedad (anteriormente referidos) |
| • Evolución desfavorable de los síntomas en las siguientes 12-24 h pese al reajuste de tratamiento |
| • Necesidad de descartar otros procesos |
| • Imposibilidad de controlar la enfermedad en el domicilio |
AEPOC: agudizaciones de la enfermedad pulmonar obstructiva crónica; FEV1: volumen espiratorio máximo en el primer segundo.
No existe una clasificación unánime para la gradación de la gravedad de la AEPOC. Según el ámbito donde pueda resolverse la agudización se puede clasificar en7:
- •
Leve. La que se resuelve de forma ambulatoria.
- •
Moderada. La que se resuelve en las urgencias extrahospitalarias y/u hospitalarias.
- •
Grave. La que se resuelve con ingreso hospitalario.
- •
Muy grave. La que requiere ingreso en UCI.
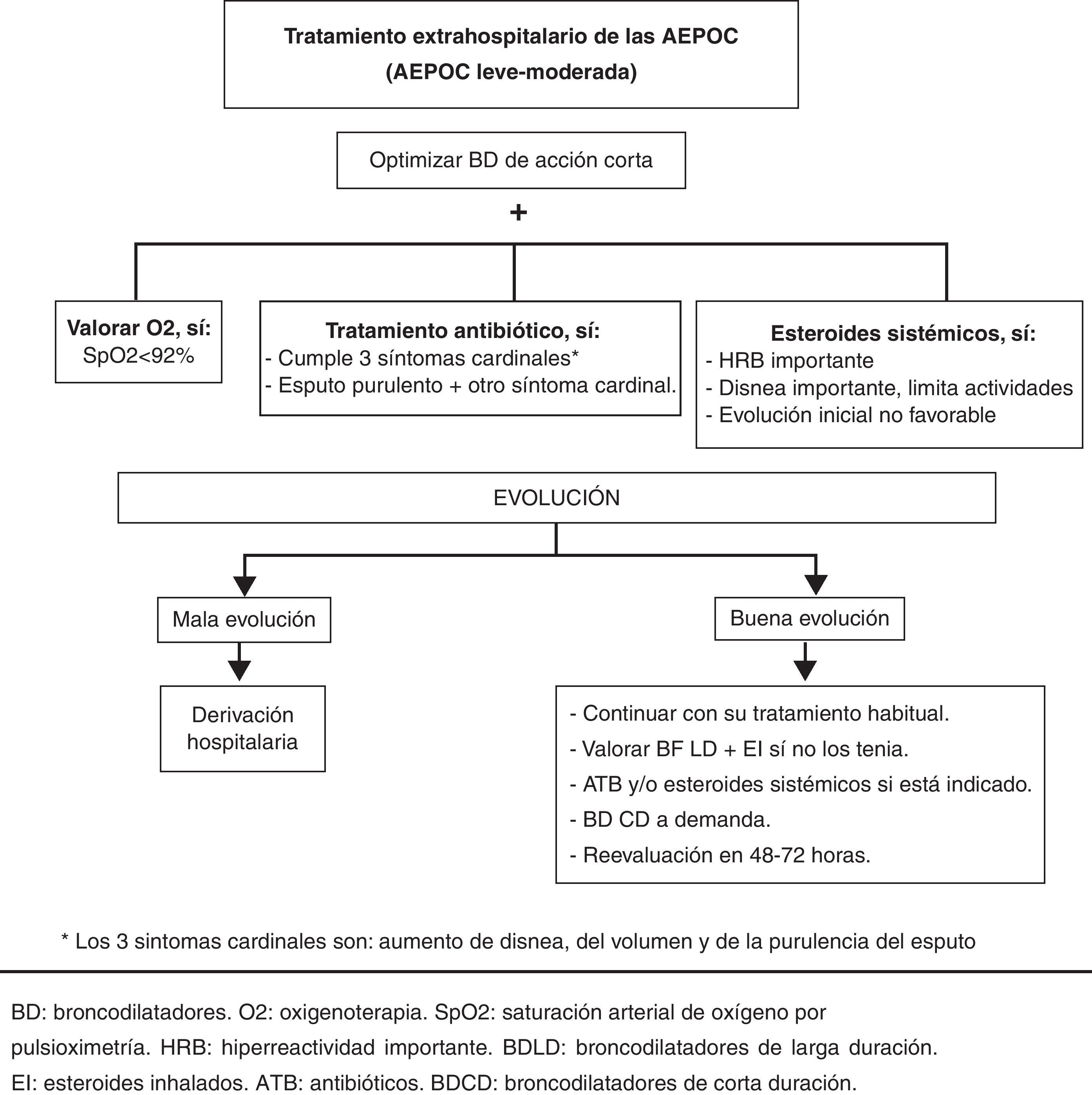
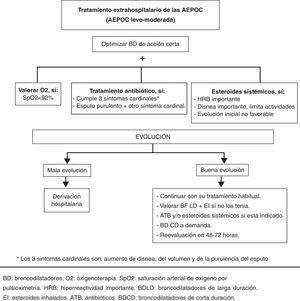
El paciente con AEPOC leve o moderada será tratado ambulatoriamente como primera opción, aunque en todos los episodios de agudización deberá realizarse un seguimiento en las primeras 72 h.
El tratamiento a este nivel asistencial incluye2,5,6:
OxigenoterapiaEl objetivo de esta terapia es garantizar una adecuada oxigenación a los tejidos, por lo que se debe administrar en pacientes en AEPOC con sospecha de insuficiencia respiratoria (SpO2 < 92%). Se aconseja mantener esta saturación con el menor flujo de oxígeno posible para evitar la acidosis respiratoria o empeorar la hipercapnia si existiera.
Se recomienda su administración mediante mascarilla tipo Venturi, ya que proporciona una fracción inspiratoria de oxígeno estable y conocida. En general, se consigue una adecuada oxigenación con fracciones inspiratoria (FiO2) de oxígeno entre el 24 y el 28%.
Broncodilatadores de acción corta- •
Los β2-agonistas de acción corta serían los preferibles en el tratamiento inicial de una AEPOC, por su menor tiempo en el inicio de acción7; sin embargo, no existe suficiente evidencia en cuanto a diferencias en eficacia broncodilatadora entre β2-agonistas y anticolinérgicos de acción corta en AEPOC8.
- •
En cuanto a la asociación de ambos broncodilatadores, se recomienda en casos de AEPOC moderada-grave, o si hay respuesta incompleta inicial a un broncodilatador solo, por la posibilidad de sus efectos sinérgicos en cuanto a su acción broncodilatadora.
- •
Se deben emplear cartuchos presurizados con cámara espaciadora en las AEPOC leves y moderadas, ya que la eficacia de estos frente a la terapia nebulizada ha demostrado ser similar, refuerza el aprendizaje de la técnica inhalatoria y es más coste-eficiente.
- •
No obstante, en los pacientes muy taquipneicos o incapaces de utilizar correctamente el sistema presurizado, se puede emplear terapia nebulizada para garantizar un adecuado depósito del fármaco. Se prefiere emplear aire medicinal, o nebulizadores ultrasónicos, en vez de oxígeno a alto flujo, en caso de insuficiencia respiratoria hipercápnica. En caso de no disponer de nebulizadores ultrasónicos, se puede utilizar la nebulización con oxígeno a bajo flujo (aproximadamente 6 l/m), y en cuanto sea posible se debe cambiar a cartucho presurizado con cámara espaciadora.
- 1
Con cartucho presurizado con cámara espaciadora:
- •
β2-agonistas. O salbutamol, 2-4 inhalaciones o terbutalina, 1-2 inhalaciones, que se pueden repetir a los 20min si hay mala respuesta y no existe contraindicación.
- •
Anticolinérgicos. Bromuro de ipratropio, 2 a 4 inhalaciones, con la misma pauta que la descrita con los β2-agonistas de corta duración.
- •
- 2
Solución para nebulización
- •
Salbutamol solución para inhalación, 5mg (1ml), y/o bromuro de ipratropio solución para inhalación, 250-500 μg, diluidos en 1-2ml de suero fisiológico, a 6-8 l/m. Valorar utilizar 2,5mg (0,5ml) de salbutamol en los pacientes cardiópatas.
- •
- •
Los corticoides sistémicos han demostrado ser beneficiosos en el tratamiento de la AEPOC. Acortan el tiempo de recuperación, mejoran la función pulmonar, reducen el riesgo de recidiva y la estancia hospitalaria. Por esto, se deben administrar a todos los pacientes con criterios de gravedad descritos anteriormente1,9,10. En la AEPOC leve-moderada se recomienda su uso si existen signos y/o síntomas de hiperreactividad bronquial, disnea importante que interfiera con las actividades diarias o cuando la evolución inicial tras el tratamiento broncodilatador no es favorable1,3,4.
- •
No se han demostrado diferencias entre su administración oral o parenteral, por lo que se prefiere la vía oral, en el tratamiento extrahospitalario de las AEPOC.
- •
En cuanto a los corticoides nebulizados en dosis elevadas para el tratamiento de la AEPOC leve-moderada, junto a los broncodilatadores, se requieren más estudios para establecer evidencias consistentes11,12.
- •
En pacientes con frecuentes pautas de esteroides orales se debiera valorar el tratamiento profiláctico de la osteoporosis4 con calcio y vitamina D, asociados a bifosfonatos.
- •
Las actuales normativas recomiendan emplear 0,5mg/kg/día que suelen corresponder con dosis entre 30 y 40mg/día de prednisona o equivalente, en dosis única y matutina. La duración del tratamiento suele ser de 7-14 días. En estos casos no es necesario realizar una pauta descendente para suspenderlos.
- •
En pacientes con AEPOC que vayan a ser trasladados en ambulancia medicalizada, se administrará por vía intravenosa. La dosis será de 0,5-1mg/kg de peso ideal de metilprednisolona o equivalente.
En nuestro medio no se recomienda el uso de metilxantinas de rutina en las AEPOC, debido a sus múltiples interacciones con otros fármacos y su toxicidad13. En pacientes que las estuvieran tomando se recomienda controlar los valores plasmáticos.
MucolíticosAunque un ensayo controlado aleatorizado ha mostrado que el uso de carbocisteína a largo plazo, comparado con placebo, reduce el número de exacerbaciones y retrasa el empeoramiento de los síntomas14, las guías actuales no recomiendan el uso de mucolíticos durante las AEPOC.
Antibióticos- 1.
En pacientes con AEPOC con incremento de la tos y la purulencia del esputo, el tratamiento antibiótico redujo el riesgo de mortalidad a corto plazo en un 77%, disminuyó el riesgo de fracaso terapéutico en un 53% y la purulencia del esputo en un 44%15.
- 2.
El tratamiento antibiótico estaría indicado en1,6,16,17:
- •
Pacientes con AEPOC y los 3 síntomas cardinales: aumento de la disnea, aumento del volumen del esputo y de la purulencia del mismo.
- •
Pacientes con dos de los síntomas cardinales, siendo uno de ellos la purulencia del esputo.
- •
Pacientes con agudización grave, o que requieran ventilación mecánica.
- •
- 3.
En pacientes con EPOC moderada-grave, el criterio clínico de esputo purulento debe ser el que más influya a la hora de prescribir tratamiento antibiótico1,6,15.
En los pacientes con AEPOC que reúnan criterios de tratamiento antibiótico, este se realiza habitualmente de manera empírica.
Solo estaría indicado obtener muestras biológicas para llegar a un diagnóstico etiológico en16:
- •
Aquellos pacientes con mala respuesta al tratamiento empírico (fracaso a las 72 h de tratamiento).
- •
Pacientes ingresados en unidades de cuidados intensivos y hospitalizados que hayan recibido tratamiento antibiótico en los 4 meses previos.
- •
Tratamiento prolongado con corticoides.
- •
Más de 4 agudizaciones en el año previo.
- •
FEV1 menor del 30%.
- •
- 4.
El tratamiento antibiótico depende de una serie de factores que pueden verse en la tabla 318,19.
Tabla 3.Aspectos a tener en cuenta al prescribir un antibiótico durante una agudización de la enfermedad pulmonar obstructiva crónica
1 Microorganismos más frecuentes responsables de las AEPOC 2 Patrones de resistencia locales 3 Capacidad de erradicación bacteriana 4 Características del paciente: comorbilidad, alergias, contraindicaciones, etc. 5 Factores que influyen en el cumplimiento terapéutico 6 Coste económico - 5.
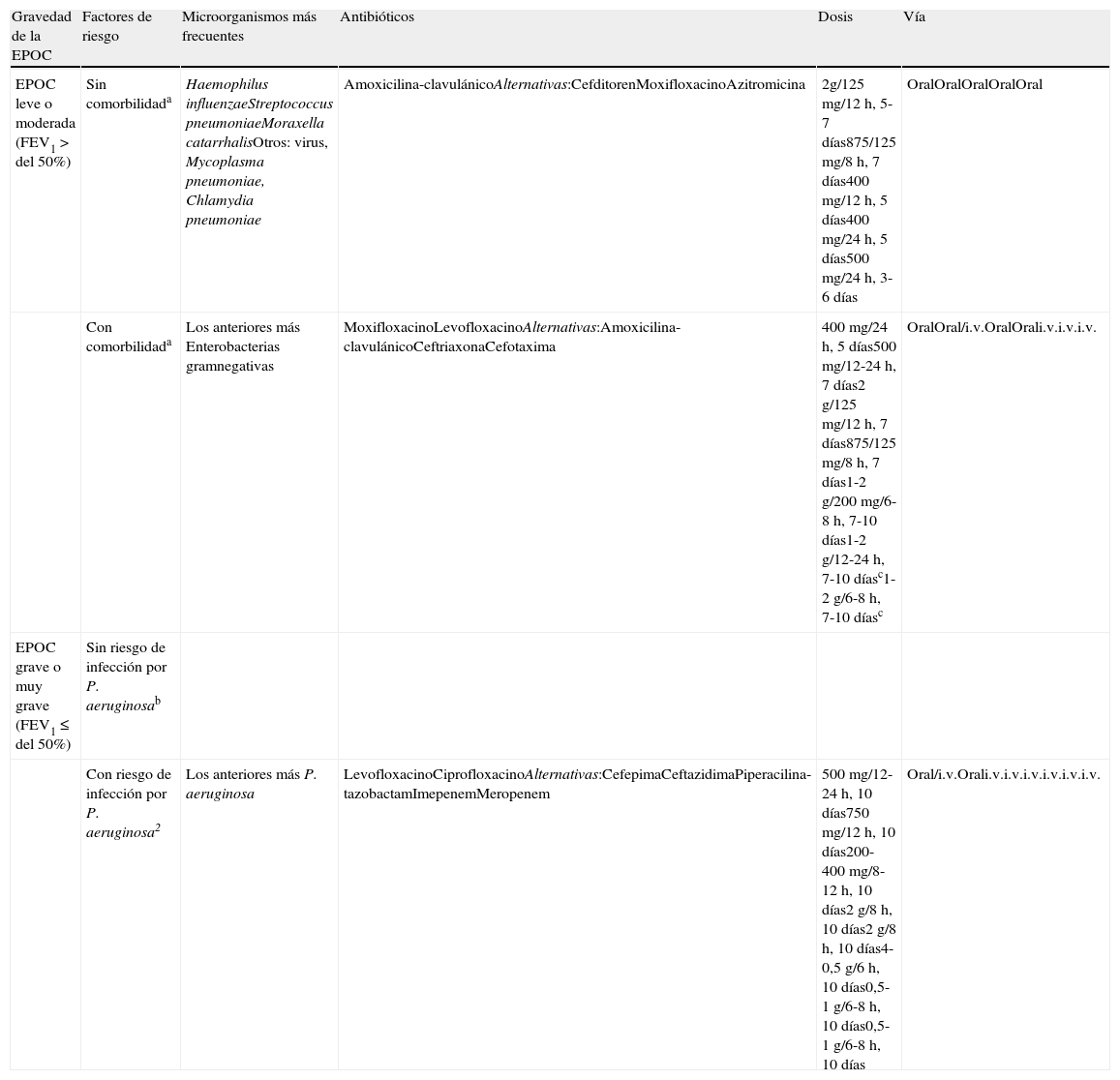
Los microorganismos más frecuentes y el tratamiento antibiótico empírico en función de la gravedad previa de la EPOC, comorbilidades asociadas y probabilidad de infección por Pseudomonas aeruginosa pueden verse en la tabla 417,18.
Tabla 4.Microorganismos más frecuentemente asociados a la agudización de la enfermedad pulmonar obstructiva crónica en función de la gravedad de la enfermedad y los factores de riesgo asociados y tratamiento empírico asociado
Gravedad de la EPOC Factores de riesgo Microorganismos más frecuentes Antibióticos Dosis Vía EPOC leve o moderada (FEV1 > del 50%) Sin comorbilidada Haemophilus influenzaeStreptococcus pneumoniaeMoraxella catarrhalisOtros: virus, Mycoplasma pneumoniae, Chlamydia pneumoniae Amoxicilina-clavulánicoAlternativas:CefditorenMoxifloxacinoAzitromicina 2g/125 mg/12 h, 5-7 días875/125 mg/8 h, 7 días400 mg/12 h, 5 días400 mg/24 h, 5 días500 mg/24 h, 3-6 días OralOralOralOralOral Con comorbilidada Los anteriores más Enterobacterias gramnegativas MoxifloxacinoLevofloxacinoAlternativas:Amoxicilina-clavulánicoCeftriaxonaCefotaxima 400 mg/24 h, 5 días500 mg/12-24 h, 7 días2 g/125 mg/12 h, 7 días875/125 mg/8 h, 7 días1-2 g/200 mg/6-8 h, 7-10 días1-2 g/12-24 h, 7-10 díasc1-2 g/6-8 h, 7-10 díasc OralOral/i.v.OralOrali.v.i.v.i.v. EPOC grave o muy grave (FEV1 ≤ del 50%) Sin riesgo de infección por P. aeruginosab Con riesgo de infección por P. aeruginosa2 Los anteriores más P. aeruginosa LevofloxacinoCiprofloxacinoAlternativas:CefepimaCeftazidimaPiperacilina-tazobactamImepenemMeropenem 500 mg/12-24 h, 10 días750 mg/12 h, 10 días200-400 mg/8-12 h, 10 días2 g/8 h, 10 días2 g/8 h, 10 días4-0,5 g/6 h, 10 días0,5-1 g/6-8 h, 10 días0,5-1 g/6-8 h, 10 días Oral/i.v.Orali.v.i.v.i.v.i.v.i.v.i.v. AEPOC: agudizaciones de la enfermedad pulmonar obstructiva crónica. FEV1: volumen espirado forzado en el primer segundo. h: horas. iv: vía intravenosa. Considerar la vía iv en ingresados.
Factores de riesgo asociados:
aExistencia de comorbilidad asociada: si existe diabetes mellitus, cirrosis hepática, insuficiencia renal crónica y/o cardiopatía.
bExiste riesgo de infección por P. aeruginosa si ha recibido tratamiento antibiótico en los últimos 3 meses o en más de 4 ocasiones en el último año y cuando existen bronquiectasias asociadas.
cPuede continuarse tratamiento con cefalosporinas orales de tercera generación. Si se confirma P. aeruginosa valorar combinar el tratamiento con 2 antibióticos de grupos diferentes.
Modificada de Miravitlles et al18 y Arnedillo et al.19.
- 6.
En cuanto a la duración del tratamiento, se sabe que tratar más de 7 días empeoran el cumplimiento terapéutico20. En este aspecto, un metaanálisis ha mostrado que un ciclo corto de antibiótico (menor o igual a 5 días) es tan efectivo como los tratamientos más largos tradicionales en pacientes con AEPOC leve o moderada, con menos efectos secundarios, mejor cumplimiento y con menor riesgo de desarrollar resistencias21.
En aquellos pacientes que han precisado esteroides sistémicos, con agudizaciones moderadas o frecuentes, se debe optimizar el tratamiento de base, valorando la necesidad de tratamiento con broncodilatadores de larga duración y/o esteroides inhalados.
Ventilación no invasiva extrahospitalariaEn la actualidad existen ventiladores de transporte utilizados en urgencias y emergencias para aplicar ventilación tanto invasiva como no invasiva (VNI), bien en modo CPAP como presión positiva en la vía aérea bi-nivel (BiPAP) (véase manejo hospitalario).
SeguimientoSi el paciente mejora con el tratamiento instaurado, deberá ser valorado por su médico de atención primaria en menos de 48 h quien ajustará el tratamiento y decidirá si precisa ser remitido a atención especializada.
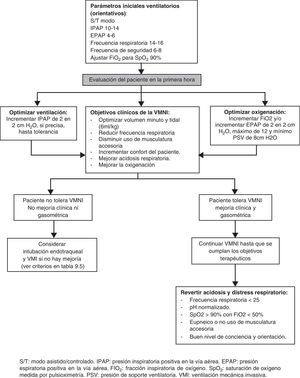
El tratamiento se basará en el algoritmo expuesto en la figura 1.
Manejo en los servicios de urgencias hospitalarias de la AEPOCHistoria clínicaPara la historia clínica del paciente con AEPOC en los servicios de urgencias hospitalarias se seguirá la misma sistemática descrita en el manejo extrahospitalario, e irá encaminada inicialmente a valorar si la gravedad de la AEPOC puede comprometer la vida del paciente, requiriendo VNI o ingreso en la UCI. Mientras se realiza la historia se comenzará con el tratamiento oportuno.
Exploraciones complementarias1,6,7,22Las exploraciones complementarias que se deben realizar en los servicios de urgencias hospitalarias son más amplias que en la asistencia extrahospitalaria, e incluyen los siguientes estudios, además de la oximetría de pulso y el electrocardiograma:
- •
Gasometría arterial: si es posible se debe realizar antes de iniciar el tratamiento, si no, es necesario anotar la FiO2 con la que se ha realizado la gasometría arterial. Debe realizarse ante la sospecha por la historia clínica de encefalopatía hipercápnica o cuando la SpO2 sea menor de 92%3. Hay que tener en cuenta para su interpretación que el paciente puede tener insuficiencia respiratoria crónica.
- •
Hemograma con fórmula y recuento leucocitario.
- •
Bioquímica sanguínea básica, que incluya glucosa, urea, creatinina, sodio y potasio. En determinados casos se puede ampliar según la sospecha diagnóstica o para ayudar al diagnóstico diferencial, por ejemplo añadiendo dímeros D, péptido natriurético cerebral, procalcitonina, proteína C reactiva, etc.
- •
Cultivo de esputo: debe realizarse en aquellos pacientes con los criterios descritos anteriormente.
- •
Radiografía posteroanterior y lateral de tórax: permite descartar complicaciones como neumonía, neumotórax, derrame pleural, etc.
- •
Otras exploraciones complementarias: se realizarían en función de la sospecha diagnóstica, por ejemplo angiotomografía computarizada o gammagrafía de ventilación/perfusión pulmonares si se sospecha tromboembolia pulmonar, ecocardiografía si se sospecha de insuficiencia cardíaca, etc.
La información aportada por la historia clínica y las exploraciones complementarias permiten: a) establecer el diagnóstico de AEPOC; b) su gravedad, y c) decidir la necesidad de hospitalización, oxigenoterapia y/o soporte ventilatorio22.
Criterios de ingreso hospitalarioLos criterios de ingreso hospitalario pueden verse en la tabla 51,22.
Criterios de ingreso hospitalario
| - Agudización que no mejora a pesar del tratamiento en el servicio de urgencias |
| - Existencia de comorbilidad grave o descompensada, o mal estado general del paciente |
| - Signos neurológicos debidos a hipercapnia y fatiga muscular: confusión, estupor, coma |
| - Inestabilidad hemodinámica o necesidad de fármacos vasopresores |
| - Hipoxemia (PaO2 < 40mmHg), hipercapnia (PaCO2 > 60mmHg) o empeoramiento o persistencia de acidosis respiratoria (pH < 7,25), a pesar del tratamiento adecuado |
| - Necesidad de procedimientos diagnósticos o terapéuticos adicionales (dudas diagnósticas, hallazgos radiológicos, etc.) |
| - Dificultades sociales que impidan el manejo en domicilio |
El tratamiento inicial es similar al extrahospitalario con algunas salvedades.
Medidas generales- •
Colocación del paciente en sedestación, salvo que exista alteración del estado de consciencia o inestabilidad hemodinámica, en cuyo caso se colocará en decúbito supino con la cabeza elevada a unos 30°.
- •
Permeabilización de la vía aérea mediante la aspiración frecuente de las secreciones y conseguir la cooperación del paciente para obtener una tos eficaz.
- •
Canalización de una vía venosa periférica, si no la trajera ya.
- •
Monitorización de la SpO2, de la presión arterial, de las frecuencias cardíaca y respiratoria y diuresis cada 8 h o con menor periodicidad si hay inestabilidad hemodinámica.
Igual a lo descrito en el medio extrahospitalario.
AntibióticosLas indicaciones, elección del antibiótico y dosis son las mismas expuestas en el manejo extrahospitalario, con la consideración de que inicialmente se suele emplear la vía intravenosa. Para su administración en el medio hospitalario.
Estimulantes respiratoriosAlgunas guías recomiendan el uso de doxapram como estimulante respiratorio, solo cuando no está disponible la ventilación mecánica no invasiva (VMNI)1,4.
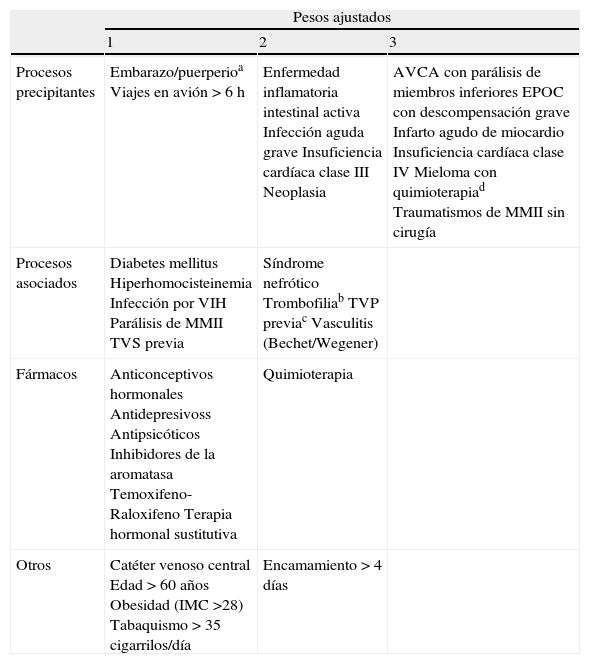
Otras medidas terapéuticasEn los servicios de urgencias hospitalarias se deben considerar otras medidas terapéuticas cuando sean necesarias como son la fluidoterapia, electrolitos, profilaxis de enfermedad tromboembólica venosa (tabla 6)23, diuréticos, protector gástrico, antihipertensivos, antiarrítmicos, insulina, etc.
Tabla para el cálculo del riesgo de enfermedad tromboembólica venosa en procesos médicos e indicaciones de tromboprofilaxis
| Pesos ajustados | |||
| 1 | 2 | 3 | |
| Procesos precipitantes | Embarazo/puerperioa Viajes en avión>6 h | Enfermedad inflamatoria intestinal activa Infección aguda grave Insuficiencia cardíaca clase III Neoplasia | AVCA con parálisis de miembros inferiores EPOC con descompensación grave Infarto agudo de miocardio Insuficiencia cardíaca clase IV Mieloma con quimioterapiad Traumatismos de MMII sin cirugía |
| Procesos asociados | Diabetes mellitus Hiperhomocisteinemia Infección por VIH Parálisis de MMII TVS previa | Síndrome nefrótico Trombofiliab TVP previac Vasculitis (Bechet/Wegener) | |
| Fármacos | Anticonceptivos hormonales Antidepresivoss Antipsicóticos Inhibidores de la aromatasa Temoxifeno-Raloxifeno Terapia hormonal sustitutiva | Quimioterapia | |
| Otros | Catéter venoso central Edad>60 años Obesidad (IMC >28) Tabaquismo>35 cigarrilos/día | Encamamiento > 4 días | |
Cálculo del Riesgo Ajustado (RA)
RA=Suma de pesos de los distintos procesos precipitantes + suma de pesos de otras circunstancias de riesgo. Esta fórmula solo puede aplicarse si su paciente presenta al menos un proceso precipitante o un proceso asociado con peso ajustado ≥ 2.
AVCA: accidente vascular cerebral agudo; EPOC: enfermedad pulmonar obstructiva crónica; IMC: índice de masa corporal; MMII: miembros inferiores; TVP: trombosis venosa profunda previa; TVS: trombosis venosa superficial; VIH: virus de la inmunodeficiencia humana.
aPeso 3 si: embarazo y trombofilia; peso 4 si: embarazo y TVP previa.
bPeso 2 si: factor V de Leyden en > 60 años, déficit de proteína S o C, déficit combinado, déficit de antitrombina, anticuerpos antifosfolípidos. Peso 1 si: factor VIII > 150% o factor V de Leyden en < 60 años.
cPeso 3 si: TVP previa espontánea. Peso 5 si: TVP previa y trombofilia.
dPeso 4 si: mieloma en tratamiento con quimioterapia y talidomida.
Medrano Ortega et al23.
Además, se deben tratar el resto de enfermedades que presente el paciente. Deben evitarse los sedantes y narcóticos, en caso de agitación puede emplearse haloperidol 5-10mg por vía parenteral.
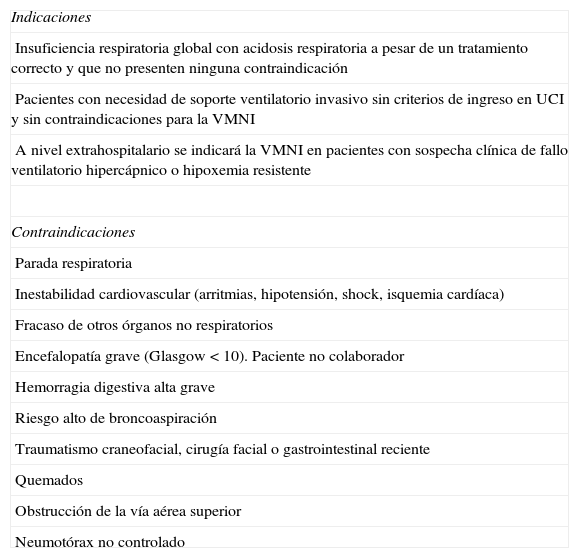
Ventilación mecánica no invasiva1,11,22La VMNI está indicada en pacientes con AEPOC y fracaso respiratorio. En estos pacientes, la VMNI ha demostrado disminuir el valor de PaCO2 y aumentar el del pH arterial; mejorar los síntomas derivados de la fatiga de los músculos respiratorios (como la disnea); reducir la estancia hospitalaria media de los pacientes, disminuir la necesidad de intubaciones, el número de complicaciones y la mortalidad hospitalaria. Las indicaciones y contraindicaciones de la VMNI pueden verse en la tabla 7.
Indicaciones y contraindicaciones de ventilación mecánica no invasiva en la agudización de la enfermedad pulmonar obstructiva crónica
| Indicaciones |
| Insuficiencia respiratoria global con acidosis respiratoria a pesar de un tratamiento correcto y que no presenten ninguna contraindicación |
| Pacientes con necesidad de soporte ventilatorio invasivo sin criterios de ingreso en UCI y sin contraindicaciones para la VMNI |
| A nivel extrahospitalario se indicará la VMNI en pacientes con sospecha clínica de fallo ventilatorio hipercápnico o hipoxemia resistente |
| Contraindicaciones |
| Parada respiratoria |
| Inestabilidad cardiovascular (arritmias, hipotensión, shock, isquemia cardíaca) |
| Fracaso de otros órganos no respiratorios |
| Encefalopatía grave (Glasgow < 10). Paciente no colaborador |
| Hemorragia digestiva alta grave |
| Riesgo alto de broncoaspiración |
| Traumatismo craneofacial, cirugía facial o gastrointestinal reciente |
| Quemados |
| Obstrucción de la vía aérea superior |
| Neumotórax no controlado |
Aunque existen distintas modalidades de ventilación, la más empleada es la presión positiva en la vía aérea bi-nivel, es decir, una presión inspiratoria y otra espiratoria (BiPAP).
La VMNI debe aplicarse lo antes posible, solo si se dispone de personal entrenado en esta técnica y de equipo adecuado para monitorizar al paciente.
A nivel hospitalario el lugar más idóneo para realizar la VMNI es la unidad de cuidados respiratorios intermedios (UCRI)24, donde se garantiza la atención médica especializada y la disponibilidad de ventiladores de soporte vital si falla la VMNI.
Las recomendaciones generales para el inicio de la VMNI pueden verse en la tabla 8.
Recomendaciones generales para el inicio de la ventilación mecánica no invasiva
| 1. Informar y explicar al paciente en qué consiste la técnica, tranquilizarlo, darle confianza y bajar la ansiedad |
| 2. Colocar al enfermo en posición semisentado, con la cabeza a 45° sobre la cama |
| 3. Monitorizar el electrocardiograma (ECG), la presión arterial no invasiva, la frecuencia respiratoria y la saturación de oxígeno por oximetría de pulso |
| 4. Escoger la máscara facial adecuada y conectarla al aparato |
| 5. Encender el ventilador, silenciar las alarmas y establecer el programa básico de comienzo |
| 7. Aplicar suavemente la máscara sobre la cara hasta que el paciente se encuentre cómodo y sincronizado con el ventilador. En individuos muy angustiados se puede dejar que él mismo se aplique la mascarilla hasta que pierda el temor |
| 8. Proteger el puente nasal con un apósito coloide para evitar las erosiones o las úlceras por presión o decúbito, en el caso de que lo precise |
| 9. Fijar la máscara con el arnés para conseguir la mínima fuga posible. Entre la máscara y la cara debe pasar al menos 1-2 dedos del operador |
| 10. Preguntar frecuentemente al enfermo por sus necesidades (posición de la máscara, dolor, incomodidad, fugas molestas, deseo de expectorar) o posibles complicaciones (más disnea, distensión abdominal, náuseas, vómitos) |
Para aplicar la VMNI existen 2 tipos de mascarillas, las faciales, que cubren la nariz y la boca, y las nasales, que cubren solo la nariz. La mascarilla facial permite aplicar presiones mayores con menores fugas (ya que permite abrir la boca), requiere menos colaboración del paciente, por lo que se aconsejan éstas inicialmente. La elección del tipo de mascarilla depende de la disponibilidad, experiencia del equipo médico y el grado de adaptación de cada paciente a la mascarilla.
El tiempo de aplicación de la VMNI depende de la evolución y de la tolerancia del paciente. Posiblemente lo ideal sea administrar la VMNI durante el mayor tiempo posible las primeras 24 h con descansos para comer, y progresivamente ir retirándola según la evolución. Ello es debido a que uno de los principales factores predictores del éxito terapéutico parece ser la evolución del pH, con un riesgo de fracaso elevado si el pH tras 2 h de ventilación es < 7,2525.
El ajuste de los parámetros de VMNI en pacientes agudos depende, entre otros, de la enfermedad de base del paciente, de la causa de la descompensación, del tipo de ventilador, de la experiencia del equipo médico y de la tolerancia del paciente.
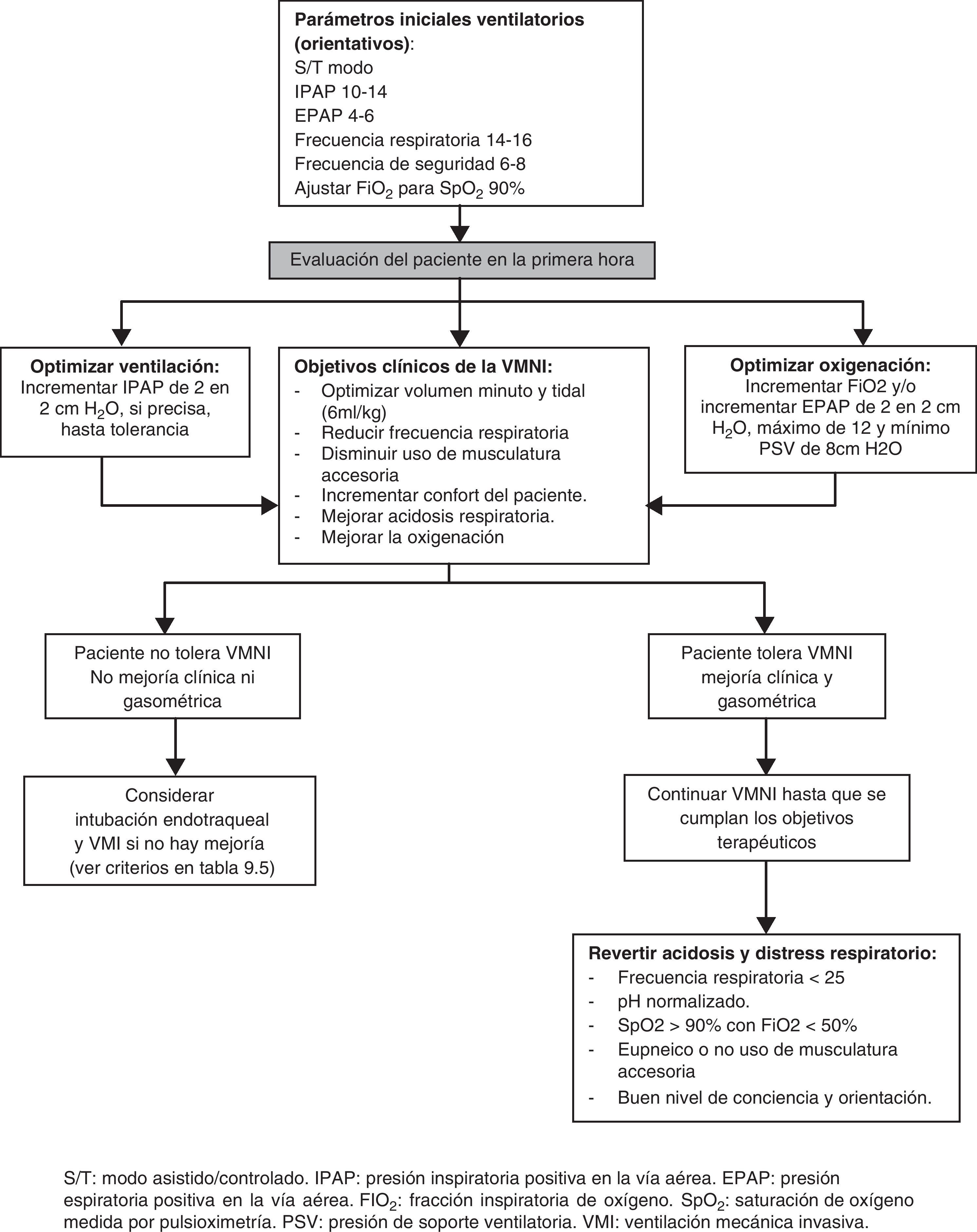
En la figura 2 puede verse un esquema del manejo del paciente con VMNI. Se comenzaría la ventilación en modo asistida/controlada (ST), con mascarilla facial, presiones inspiratorias (IPAP) de 10-14cm de H2O, espiratorias (EPAP) de 4-6cm de agua y frecuencia respiratoria mínima de 14-16 respiraciones por minuto, aunque deberá medirse la frecuencia respiratoria del paciente y ajustar la del equipo en función de ésta.
En la tabla 9 vienen recogidas las indicaciones de la ventilación mecánica invasiva (VMI) si fracasa la VMNI.
Criterios de ventilación mecánica invasiva
| Absolutas |
| Paro cardíaco o respiratorio |
| Fracaso de la ventilación no invasiva o presencia de criterios de exclusión de la misma |
| Fallo multiorgánico |
| Relativas |
| Acidosis respiratoria (pH < 7,25) o hipoxemia (PaO2 < 40mmHg) graves, a pesar de recibir tratamiento óptimo |
| Utilización de la musculatura accesoria |
| Frecuencia respiratoria > 35 resp./min |
| Complicaciones vasculares (hipotensión, shock, insuficiencia cardíaca) |
| Otras complicaciones (neumonía grave, tromboembolia pulmonar, etc.) |
Los objetivos básicos de la VMNI durante las AEPOC son26:
- •
Disminuir el trabajo respiratorio, permitiendo el descanso de los músculos que integran la bomba ventilatoria.
- •
Proporcionar un intercambio gaseoso adecuado, mejorando el equilibrio acido básico y las relaciones ventilación/perfusión pulmonares.
Los criterios de alta desde los servicios de urgencias son los mismos que desde la hospitalización y están reflejados en la tabla 10.
Criterios de alta de los servicios de urgencias hospitalarias/hospitalización
| Estabilidad clínica y gasométrica, cercana a su situación basal durante al menos 6 h en los servicios de urgencias y 24 h en hospitalización |
| El paciente o el cuidador entienden el esquema terapéutico domiciliario prescrito |
| Que estén programados el seguimiento clínico ambulatorio y los cuidados domiciliarios |
Existen alternativas de altas precoces que se acompañan de programas de atención domiciliaria o consultas de atención rápida con resultados satisfactorios (véase la sección «Alternativas a la hospitalización convencional»).
El paciente deberá ser revisado en atención primaria precozmente tras el alta, controlando el correcto cumplimiento del tratamiento instaurado y las posibles complicaciones asociadas como cambios en la glucemia y las cifras tensionales. Debe tenerse especial cuidado con la duración del tratamiento esteroideo y antibiótico, la cumplimentación y la técnica del tratamiento inhalado y la oxigenoterapia.
La primera revisión por atención especializada se hará como máximo a los 30 días tras el alta en pacientes con EPOC grave-muy grave, con agudizaciones o ingresos frecuentes. Cuando el paciente requiera oxigenoterapia domiciliaria al alta, la gasometría arterial deberá ser repetida en situación clínica estable, para determinar si es candidato a oxigenoterapia crónica domiciliaria.
Manejo de la AEPOC en planta de hospitalizacion1,7,24Historia clínicaLa anamnesis y la exploración se han comentado anteriormente. No obstante, en la planta de hospitalización se aconseja volver a realizar la historia del paciente y confirmar el diagnóstico de AEPOC, descartando otras posibilidades de diagnóstico diferencial.
Exploraciones complementariasSimilares a las descritas en los servicios de urgencias. En planta, tras volver a hacer la historia del paciente, puede ser necesaria la realización de alguna prueba complementaria adicional ante dudas diagnósticas, hallazgos no conocidos, evolución desfavorable del paciente o simplemente como control evolutivo.
Tratamiento en la planta hospitalariaEl tratamiento no difiere del ya comentado. Habitualmente el paciente vendrá de los servicios de urgencias con el tratamiento instaurado, salvo ingreso en planta por vía no urgente, en cuyo caso la pauta será la misma que ya se ha expuesto. En planta se valorará la reducción/retirada del tratamiento instaurado, de la siguiente manera:
OxigenoterapiaCuando la evolución es satisfactoria se puede cambiar la mascarilla de tipo Venturi por las gafas nasales, que proporcionan mayor comodidad al paciente. Antes del alta hay que valorar si el paciente cumple criterios de oxigenoterapia domiciliaria, en cuyo caso habría que asegurar que disponga de la oxigenoterapia en el domicilio en el momento del alta. Tras el alta, los pacientes deben ser reevaluados para confirmar si persiste la indicación de oxigenoterapia crónica domiciliaria.
Broncodilatadores de acción cortaSi la evolución del paciente es satisfactoria, se procederá a retirar las nebulizaciones por cartucho presurizado con cámara espaciadora, en caso de que se hubieran indicado. Se puede comenzar tratamiento con broncodilatadores de acción prolongada y esteroides inhalados, con reducción progresiva de la dosis de broncodilatadores de acción corta. Durante la fase más aguda no existen estudios sobre la seguridad y eficacia de añadir o mantener los broncodilatadores de acción prolongada7.
Se debe instruir a los pacientes en el manejo correcto de los dispositivos inhalados que se prescriban.
Esteroides sistémicosSi la evolución es satisfactoria, se deben pasar los esteroides intravenosos a la vía oral. Es importante reflejar en el informe de alta cuándo deben retirar este tratamiento. También es importante controlar los efectos secundarios derivados del uso de esteroides, en especial la hiperglucemia.
AntibióticosSe deben pasar a la vía oral lo antes posible según la evolución del paciente. También se debe reflejar en el informe de alta cuándo deben suspenderse.
Ventilación mecánica no invasivaNo difiere de lo ya comentado en el apartado acerca de los servicios de urgencias. Los criterios de retirada de la misma también se han comentado en dicho apartado. Se debe considerar la VMNI al alta, durante la fase estable, en pacientes con hipercapnia diurna grave > 55mmHg o entre 50 y 54mmHg con desaturaciones nocturnas a pesar de tratamiento con oxígenoterapia a 2 lat./min o ≥ 2 hospitalizaciones anuales por insuficiencia respiratoria global3,26.
Otros- •
Dieta: el control nutricional del paciente con EPOC es importante. Durante el ingreso en planta debemos elegir la dieta más conveniente para el paciente, y asesorarle para que al alta siga un régimen alimenticio adecuado.
- •
Tabaquismo: si el paciente es fumador activo, durante el ingreso podemos realizar además de la intervención mínima antitabaco, tratamiento farmacológico. Al alta se debe derivar a consultas de deshabituación para seguimiento.
- •
Diuréticos: en pacientes con cor pulmonale y edemas en miembros inferiores, está indicado el tratamiento diurético.
- •
Retirada de la anticoagulación profiláctica: según recomendaciones de las guías de práctica clínica23.
- •
Control de enfermedades comórbidas detectadas, adecuando el tratamiento de las mismas.
- •
Incluir en programa de rehabilitación respiratoria al alta.
Los criterios de alta hospitalaria y seguimiento son similares a los descritos en el manejo en los servicios de urgencias y pueden verse en la tabla 11. La estabilidad clínica debe permanecer al menos 24 h antes del alta y debe incluir que el paciente no precise medicación por vía ivintravenosa, que no precise broncodilatadores de acción corta a intervalos menores de 4-6 h, capacidad de deambular (si previamente podía), comer y dormir sin interrupciones por la disnea y capacidad de manejar su enfermedad en domicilio.
Criterios para iniciar el destete en pacientes con enfermedad pulmonar obstructiva crónica y ventilación mecánica invasiva
| Descripción | |
| Datos objetivos | Oxigenación adecuada (PaO2 ≥ 60mm Hg con FiO2 ≤ 0,4, PEEP ≤ 5-10cm H2O, PaO2/FiO2 ≥ 150-300) |
| Estabilidad hemodinámica (FC ≤ 140 lat./min, sin necesidad de fármacos vasoactivos) | |
| No acidosis respiratoria significativa | |
| Hemoglobina adecuada (Hb ≥ 8-10 g/dl) | |
| Adecuado estado mental (sin sedación, GCS > 13) | |
| Sin alteraciones en electrolitos | |
| Datos subjetivos | Resolución de la fase aguda. Tos adecuada. Impresión del médico que atiende |
FC: frecuencia cardíaca; FiO2: fracción espirada de oxígeno; GCS: escala de coma de Glasgow; Hb: hemoglobina; PaO2: presión arterial de oxígeno; PEEP: presión positiva la final de la espiración; VMI: ventilación mecánica invasiva.
El seguimiento es el mismo descrito en el apartado de los servicios de urgencias.
Tratamiento al altaSe recomienda optimizar el tratamiento de base de su EPOC recomendado según las guías actuales1,6 y completar el tratamiento hospitalario.
Manejo de la AEPOC en la unidad de cuidados intensivosIntroducciónA pesar de un tratamiento médico óptimo, entre el 2 y el 25% de los pacientes hospitalizados por una AEPOC precisarán ingreso en una UCI, sobre todo en las primeras 48 h, como consecuencia del deterioro del intercambio gaseoso y del equilibrio ácidobásico27,28. Aproximadamente el 25% de los mismos fallecerá durante su ingreso en UCI29, y la supervivencia al año es del 65%27.
Valoración inicialLos criterios de ingreso en UCI1,6 no han sido validados en estudios prospectivos y se basan en la experiencia clínica y en opiniones de comités de expertos30.
En el momento de decidir el ingreso en UCI, se tendrán en cuenta los criterios de VMI recogidos en la tabla 9, y además se valorará la situación basal del paciente, el número y la gravedad de las AEPOC previas.
El tratamiento médico de estos pacientes se basa en las medidas generales ya comentadas en anteriores apartados, con la única singularidad de la cobertura antibiótica amplia con especial atención a la posibilidad de gérmenes multirresistentes (Pseudomonas aeruginosa, Staphylococcus aureus, etc.).
Ventilación mecánica no invasivaComentada en el manejo en los servicios de urgencias. La VMNI puede emplearse como soporte ventilatorio también en UCI. En aquellos pacientes que presenten contraindicaciones para la VMNI debe valorarse la intubación orotraqueal y el empleo de ventilación mecánica invasiva.
Ventilación mecánica invasivaLa ventilación mecánica invasiva (VMI) tiene los mismos objetivos que la VMNI, intentando disminuir las complicaciones secundarias a su uso (barotrauma, lesión pulmonar inducida por ventilador, neumonía asociada a ventilación mecánica) y manejar la auto-PEEP (presión positiva al final de la espiración) o PEEPi (PEEP intrínseca).
Dentro de los parámetros del ventilador, las estrategias actuales son tendentes a programar un volumen corriente (Vc) bajo, con valores de 5-7ml/kg, que sean suficientes para asegurar una ventilación eficaz, disminuyendo las consecuencias de presiones meseta al final de la espiración altas, y consiguiendo mejorar el equilibrio acidobásico, sin provocar hiperventilación excesiva que provoque pérdidas de bicarbonato que dificulten posteriormente las maniobras de destete31,32.
La hiperinsuflación dinámica (HD), que frecuentemente se produce durante las AEPOC, es consecuencia de 3 variables: ventilación minuto, relación entre tiempo inspiratorio y espiratorio (I/E), y las constantes del tiempo espiratorio (resistencia × distensibilidad). Cualquier incremento en alguna de estas variables conllevará un aumento de la PEEPi y la HD, y por tanto, la disminución del Vc, disminución de la relación I/E (aumento del tiempo espiratorio) o de la resistencia (los broncodilatadores mejorarán la HD).
En pacientes con HD la aplicación de PEEP extrínseca (PEEPe) disminuye el esfuerzo respiratorio (disminuyendo el umbral inspiratorio necesario para la activación del ventilador) y aumenta los flujos espiratorios evitando el colapso de las vías aéreas periféricas33.
En aquellos pacientes con obstrucción bronquial muy grave puede ser útil el empleo de gases de baja densidad como el helio (He), que disminuye la resistencia al flujo, lo que produce una disminución de la carga de los músculos inspiratorios cuando la resistencia de la vía aérea es muy alta y con ello una disminución de la disnea y una mejora del intercambio gaseoso. Su empleo precisa recalibrar los sensores de flujo, debido a la menor densidad del gas. Hasta la fecha, su uso en VMNI no ha demostrado ser superior a las mezclas de aire con oxígeno34.
En aquellos pacientes en los que se ha alcanzado una estabilidad clínica y del intercambio gaseoso, y en los que la causa de la AEPOC ha sido adecuadamente tratada, deben intentarse maniobras de destete (weaning) del respirador.
Maniobras de destete. Criterios de alta de UCILa fase de destete representa un problema clínico fundamental con implicaciones pronósticas, ya que las extubaciones prematuras se asocian a aumento de la mortalidad, prolongación del tiempo de estancia en UCI y aumento de las necesidades de rehabilitación por largos períodos de tiempo. La prolongación de los días de permanencia en VMI se asocia a peor pronóstico por aumento de las complicaciones derivadas de la misma.
Para iniciar maniobras de destete es preciso reconocer determinados datos clínicos que permiten afirmar que el paciente se ha recuperado del proceso. Estos datos se recogen en la tabla 1135.
En aquellos pacientes que cumplen los criterios debe intentarse una prueba de respiración espontánea (PRE) monitorizada, en la que se debe valorar el patrón respiratorio, la adecuación del intercambio gaseoso, la estabilidad hemodinámica y el confort del paciente. La decisión de destete debe basarse en la tolerancia a una PRE de al menos 30-120min.
La VMNI permite la interrupción de la VMI en pacientes con AEPOC con fallo hipercápnico, e incluso en aquellos pacientes con fracaso previo en una PRE36, sobre todo si presentan una gran probabilidad de fallo de la extubación37.
En aquellos pacientes en los que es imposible retirar el ventilador, debe valorarse el traslado a una unidad de ventilación (unidad de cuidados respiratorios o de cuidados a largo plazo), donde puede plantearse la posibilidad de retirada de la VMI.
Los criterios de alta de la UCI no han sido bien definidos ni han sido validados en estudios apropiados. Estos criterios pueden basarse en21:
- •
Corrección o mejoría significativa de la causa de la agudización.
- •
Ausencia de complicaciones médicas relevantes.
- •
No necesidad de soporte ventilatorio ni de monitorización.
Bernardino Alcázar Navarrete
Área Integrada de Gestión de Medicina. Unidad de Neumología. Hospital de Alta Resolución de Loja. Granada. NEUMOSUR.
balcazar@telefonica.net
Inmaculada Alfageme Michavilla
Servicio de Neumología. Hospital Universitario de Valme. Sevilla. NEUMOSUR. inmaculada.alfageme.sspa@juntadeandalucia.es
Francisco Javier Álvarez Gutiérrez
Unidad Médico-Quirúrgica de Enfermedades Respiratorias. Hospital U. Virgen del Rocío. Sevilla. NEUMOSUR.
fjavieralvarez2008@gmail.com
Vidal S. Barchilon Cohen
Centro de Salud UGC Rodríguez Arias, San Fernando. Cádiz. Grupo de respiratorio de la SAMFYC.
vbarchilon@comcadiz.com
Pablo Berenguel Martínez
AIG Cuidados Críticos y Urgencias. Empresa Pública Hospital de Poniente. El Ejido. Almería. Grupo de Trabajo de Respiratorio de la SEMG.
pabloberenguelmartinez@hotmail.com
Antonio Bienvenido Rodríguez
DCCU La Janda-Litoral (UGC DCCU Chiclana-La Janda). Distrito APS Bahía de Cádiz-La Janda. Cádiz. Grupo de Urgencias de la SAMFYC.
bienve01@hotmail.com
José Calvo Bonachera
Servicio de Neumología. Complejo Hospitalario Torrecárdenas. Almería. NEUMOSUR.
josecalvo07@orange.es
Virginia Carrasco Gutiérrez
DCCU La Janda-Litoral. Distrito APS Bahía de Cádiz-La Janda. Cádiz. Grupo de Urgencias de la SAMFYC.
vcarrascogutierrez@gmail.com
Francisco Casas Maldonado
Servicio de Neumología. Hospital Universitario San Cecilio. Granada. NEUMOSUR.
franciscocasas@neumosur.net
Juan Antonio Corrales Cruz
Centro de Salud Cisneo Alto-Las Naciones. Sevilla. SEMERGEN-Andalucía. jucocr@hotmail.com
Vicente Alfonso Corral Aliseda
UGC Puerto Sur. El Puerto de Santa María. Cádiz. Grupo de Respiratorio de SAMFYC.
vicenteacorral@gmail.com
Adolfo Doménech del Río
UGC Enfermedades Respiratorias. HRU Carlos Haya. Málaga. NEUMOSUR. adomenec@separ.es
Mercedes Espigares Jiménez
Grupo Respiratorio de la SAMFYC. Centro de Salud Olivar de Quinto. Dos Hermanas. Sevilla.
mercedesespigares@gmail.com
José Fernández Guerra
Unidad de Neumología. Hospital Costa del Sol de Marbella Málaga. NEUMOSUR.
jfguerra@wanadoo.es
Antonio Fernández Natera
DCCU de San Fernando. Distrito Sanitario Bahía de Cádiz. La Janda. Cádiz. SAMFYC.
natera38@gmail.com
Antonio García Hidalgo
Unidad de Neumología. Hospital Punta Europa de Algeciras. Cádiz. NEUMOSUR.
anto816@separ.es
Luis Rafael García Martínez
Servicio de Urgencias. Hospital Universitario Santa Lucía. Cartagena. Murcia. SEMES.
luichigm@hotmail.com
Leovigildo Ginel Mendoza
Centro de Salud Ciudad Jardín. Málaga. GRAP. SEMERGEN-Andalucía.
lginel@gmail.com
Francisco González Vargas
Servicio de Neumología. Hospital Universitario Virgen de las Nieves. Granada. NEUMOSUR
fgv958@gmail.com
Francisco Javier La Rosa Salas
UGC de Cuidados Críticos y Urgencias. Complejo Hospitalario de Jaén. SAMIUC.
franla_rosa@hotmail.com
Antonio León Jiménez
UGC de Neumología y Alergia. Hospital Universitario Puerta del Mar. Cádiz. NEUMOSUR.
anleji@hotmail.es
Cristina Lucas Fernández
U.G.C. DCCU. Distrito Bahía de Cádiz-La Janda. Cádiz. Grupo de Trabajo de Urgencias de la SAMFYC.
crluc@hotmail.com
Francisco Marin Sánchez
Servicio de Neumología. Hospital Virgen de la Victoria. Málaga. NEUMOSUR.
pmarinsanchez@yahoo.es
Sonia María Martínez Cabezas
Unidad de Hospitalización Polivalente. Hospital de Alta Resolución del Toyo. Hospital de Poniente. El Ejido. Almería. Grupo de Trabajo de Respiratorio de la SEMG.
sonyheads@yahoo.es
Teodoro Montemayor Rubio
Servicio de Neumología. Hospital Universitario Virgen Macarena. Sevilla. NEUMOSUR.
teodoro.montemayor@gmail.com
Ana Morán Rodríguez
UGC-DCCU de San Fernando. Cádiz. Grupo de Trabajo de Respiratorio y de Urgencias de la SAMFYC. GRAP.
anamoran@comcadiz.com
Luis Muñoz Cabrera
UGC de Neumología. Hospital Universitario Reina Sofía. Córdoba. NEUMOSUR.
luis1494@separ.es
Francisco Ortega Ruiz
Unidad Médico-Quirúrgica de Enfermedades Respiratorias. Hospital U. Virgen del Rocío. Sevilla. NEUMOSUR.
francisco.ortega.sspa@juntadeandalucia.es
Pablo Panero Hidalgo
UGC Órgiva. Granada. SEMERGEN-Andalucía.
med018118@gmail.com
Gerardo Pérez Chica
Servicio de Neumología. Hospital Médico-Quirúrgico de Jaén. Jaén. NEUMOSUR.
gerardoperezchica@yahoo.es
Inmaculada Pérez López
DCCU Janda Litoral. UGC Chiclana-La Janda. Cádiz. Grupo de Trabajo de Urgencias de SAMFYC.
inmapel@ono.com
María José Rodríguez González
DCCU de la UGC Bahía. Distrito Cádiz-La Janda. El Puerto de Santa María. Cádiz. Grupo de Urgencias de la SAMFYC.
mariajose.rodriguez@yahoo.es
Fernando Javier Sánchez Lora
UGC de Medicina Interna. Hospital Clínico-Universitario Virgen de la Victoria. Málaga. Grupo de Trabajo de EPOC de la FEMI. SADEMI. javiersanchezlora@yahoo.es
Cristóbal Trillo Fernández
Centro de Salud Puerta Blanca. Málaga. GRAP.
ctrillof@gmail.com
Agustín S. Valido Morales
Servicio de Neumología. Hospital Universitario Virgen Macarena. Sevilla. NEUMOSUR.
asvmtino@neumosur.net
José Manuel Varela Aguilar
Servicio de Medicina Interna. Hospital Virgen del Rocío. Sevilla. SADEMI.
jmvarelaa@gmail.com
Dr. Diego A. Vargas Ortega
Unidad de Hospitalización Polivalente. Hospital de Alta Resolución del Toyo. Hospital de Poniente El Ejido. Almería. Grupo de Trabajo Respiratorio SEMG.
vdiegoa_@hotmail.com
Sociedades participantes
GRAP: Grupo de Respiratorio de Atención Primaria.
SAMIUC: Sociedad Andaluza de Medicina Intensiva, Urgencias y Coronarias.
NEUMOSUR: Asociación de Neumología y Cirugía Torácica de Sur.
SEMERGEN-ANDALUCÍA: Sociedad Española de Médicos de Atención Primaria-Andalucía.
SADEMI: Sociedad Andaluza de Medicina Interna.
SEMES-ANDALUCÍA: Sociedad Española de Medicina de Urgencias y Emergencias-Andalucía.
SAMFYC: Sociedad Andaluza de Medicina Familiar y Comunitaria.
SEMG-ANDALUCÍA: Sociedad Española de Médicos Generales y de Familia-Andalucía
SOCIEDADES PARTICIPANTES
GRAP: Grupo de Respiratorio de Atención Primaria
SAMIUC: Sociedad Andaluza de Medicina Intensiva, Urgencias y Coronarias
NEUMOSUR: Asociación de Neumología y Cirugía Torácica de Sur
SEMERGEN-ANDALUCÍA: Sociedad Española de Médicos de Atención Primaria-Andalucía
SADEMI: Sociedad Andaluza de Medicina Interna
SEMES-ANDALUCÍA: Sociedad Española de Medicina de Urgencias y Emergencias-Andalucía
SAMFYC: Sociedad Andaluza de Medicina Familiar y Comunitaria
SEMG-ANDALUCÍA: Sociedad Española de Médicos Generales y de Familia-Andalucía