INTRODUCCION
Los meningiomas son tumores benignos de crecimiento lento, extra-axiales, no infiltrantes, que proceden de la transformación de las células aracnoideas de las meninges, especialmente de las vellosidades aracnoideas, adhiriéndose a la duramadre1,2.
La incidencia es de 6 casos por cada 100.000 habitantes. Suponen el 15-20% de todos los tumores intracraneales. La incidencia aumenta con la edad, y son excepcionales por debajo de los 20 años, y si aparecen suelen ser más agresivos. El pico de frecuencia está en los 50-60 años. Son más frecuentes en mujeres, con una relación de 2 a 1 con respecto a los varones3,4. Se han demostrado receptores hormonales para la progesterona en meningiomas5-7. Esto explicaría la mayor incidencia en las mujeres. El 1,5% de los meningiomas se diagnostican en la edad pediátrica y están relacionados en un 25% de los casos con la enfermedad de von Recklinghausen8.
Aunque la mayoría de los meningiomas son esporádicos y de etiología desconocida, hay factores de riesgo reconocidos, incluyendo factores genéticos (por ejemplo, el tipo 2 de neurofibromatosis, en el cual los tumores pueden ser en placa o múltiples) y la irradiación craneal para la tiña capitis. Los estudios que sugieren que la irradiación craneal por tumores, en especial tras adenomas hipofisarios, es la responsable no han sido convincentes del todo. En los niños que han recibido irradiación profiláctica para la leucemia linfoblástica aguda8-10, la incidencia de tumores intracraneales es diez veces más alta que en la población en general (tiempo medio de inicio 7 años), pero solamente el 10% de estos tumores son meningiomas. La incidencia de meningiomas aumenta en carcinomas de mama y después de un traumatismo cráneo-encefálico, aunque la causalidad es confusa11.
La localización más frecuente (entre un 40 y un 50%) es en la región parasagital, convexidad y falx. Entre un 20 y un 30% están localizados en la región frontobasal y ala de esfenoides. El resto de los meningiomas se hallan repartidos entre la fosa media y la fosa posterior, así como por la región orbitaria y ventricular3,12.
Con respecto a su genética, decir que las alteraciones más consistentes observadas en los meningiomas benignos son una deleción parcial (del [22] [q12]) o total del cromosoma 22. La pérdida del cromosoma 22 se produce más a menudo en los meningiomas grado I. Otras anormalidades del cariotipo, asociadas o no a monosomía 22, se encuentran en los meningiomas de grado II (meningiomas atípicos) y de grado III (meningiomas anaplásicos). Las anormalidades más frecuentes son una deleción del brazo corto del cromosoma 1 (peor pronóstico independiente de grado histológico), una pérdida completa o parcial del cromosoma 10 y deleciones en cromosoma 14 (14q): peor pronóstico evolutivo y mayor índice de reci-divas. También se han detectado otras alteraciones cromosómicas inestables tales como asociaciones teloméricas13-15. Se ha comprobado una correlación estadísticamente significativa entre los meningiomas fibroblásticos y algunas alteraciones del cromosoma 22.
En la vertiente clínica comentar que son benignos, extraparenquimatosos y tienen un crecimiento lento, por lo que los síntomas y signos suelen ser debidos a una compresión de estructuras adyacentes. Se caracterizan por tres tipos de síntomas generales: epilepsia, déficit neurológico focal y trastornos neuropsicológicos. Causan con frecuencia epilepsia focal, si están localizados en la región parietal, frontal o temporal16,17.
Para su diagnóstico la prueba de elección es la resonancia magnética nuclear (RMN), ya que aporta una ventaja importante en esta entidad y es su resolución superior de los distintos tipos de tejidos, y su capacidad multiplanar, que es el mejor medio de visualizar el contacto del tumor con las meninges1,2. También puede demostrar la vascularización y la diseminación vía líquido cefalorraquídeo. Ocasionalmente se precisará una angiografía cerebral para planificar una intervención o una embolización y para determinar si existe permeabilidad de los senos venosos. La angiografía es útil para delinear si el suministro vascular es de la carótida externa o interna, y puede mostrar atrapamientos de los vasos intracraneales17. Muestra el mapa arterial necesario para la embolización prequirúrgica.
El tratamiento quirúrgico sigue siendo el tratamiento preferido, y en muchos casos es precedido por la embolización18. La radiocirugía estereotáctica y la radioterapia se están utilizando cada vez más, sobre todo en los inaccesibles, recurrentes o extirpados de forma subtotal, particularmente en relación a su anatomía patológica (tabla 1) y si son malignos o anaplásicos19,20.
En algunos pacientes la decisión terapéutica puede ser difícil, debido a la falta de síntomas o a los riesgos de la intervención. De todas formas, no todos los pacientes con un meningioma necesitan una intervención quirúrgica. En algunos pacientes basta con un control periódico clínico y de RMN21.
La radiocirugía y el acelerador lineal también son efectivos en el tratamiento de los meningiomas, de tal forma que una dosis en los márgenes del tumor de 1.500 rad es adecuado para el control del tumor. También existe experiencia con la irradiación protónica19,22. Sólo si la exéresis no es total, o en casos con meningiomas anaplásicos, se puede indicar la radioterapia como tratamiento complementario al quirúrgico20,23,24.
Para terminar, decir que el pronóstico, en líneas generales, de un meningioma es que no suele recidivar si se ha conseguido extirpar su base de implantación. No obstante, hay que considerar unos porcentajes de recidiva de un 9% a los 5 años12,25,26. Este porcentaje de recurrencias asciende a casi el 40% cuando la extirpación no es total.
CASO CLINICO
Se expone un caso clínico de menigioma frontal de cuatro meses de evolución, que se presentó con una adicción al alcohol de carácter progresivo, sin darse cuenta en realidad de lo que estaba viviendo la paciente con respecto a su ingesta de alcohol que iba cada día poco a poco en aumento, hasta llegar en dos ocasiones a la embriaguez, sin necesidad de ingreso hospitalario. La enferma, una mujer de 53 años, sin antecedentes psiquiátricos ni otros de interés, que tras tres meses de ingesta diaria de medio litro de vino y alguna cerveza de forma paulatina, comenzó a notar somnolencia diurna con episodios de ausencias de corta duración (5 minutos aproximadamente) y que le costaba despertar. Tras todo ello la paciente y los familiares que observaban los cambios sucedidos en su comportamiento deciden acudir a su médico.
La exploración clínica por aparatos del paciente fue normal, salvo una discreta torpeza en el lenguaje que no se podía definir como disartria y tendencia a la pasividad, junto con somnolencia. Mientras, se le pidió un estudio analítico y una tomografía axial computarizada (TAC) cerebral, la paciente, ya en su domicilio, presentó en una ocasión imposibilidad para despertar con las constantes mantenidas, por lo que llamaron a su médico, que en esta ocasión ordenó el ingreso hospitalario.
Las analíticas solicitadas pusieron de manifiesto un aumento de las transaminasas, con los siguientes valores: GOT de 68 U/l, GPT de 59 U/l y GGT de 128 U/l, con triglicéridos de 310 mg/dl, 3.830.000 hematíes, 10,9 g/dl de hemoglobina, 101 fl de volumen corpuscular medio (VCM) con calcio y hormonas tiroideas dentro de los rangos de normalidad.
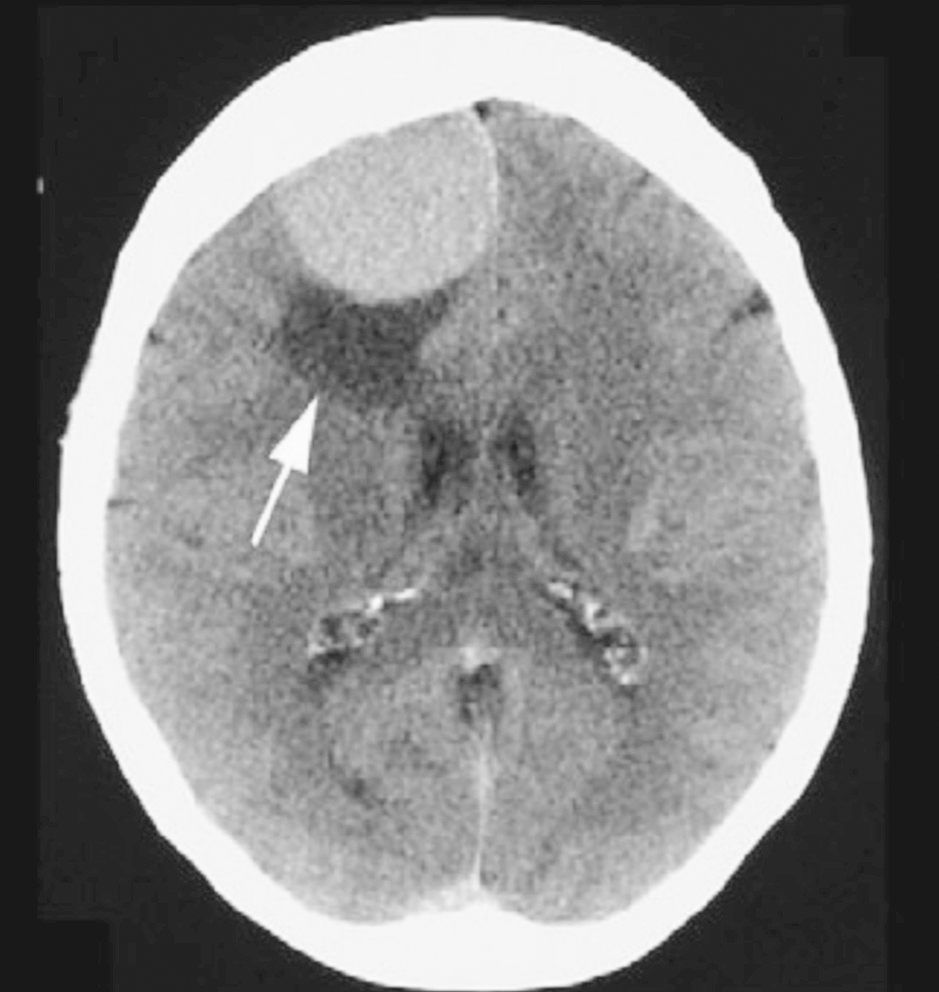
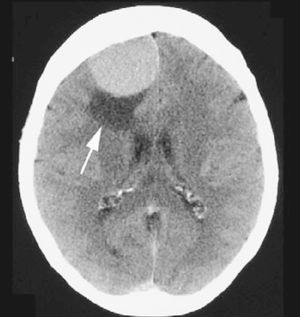
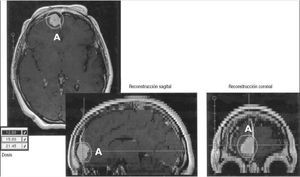
La TAC cerebral puso de manifiesto una imagen en el lóbulo frontal, compatible con meningioma (fig. 1). El estudio se completó y confirmó en el hospital mediante RMN (fig. 2).
Figura 1. Tomografía axial computarizada (TAC) que pone de manifiesto un meningloma frontal (flecha).
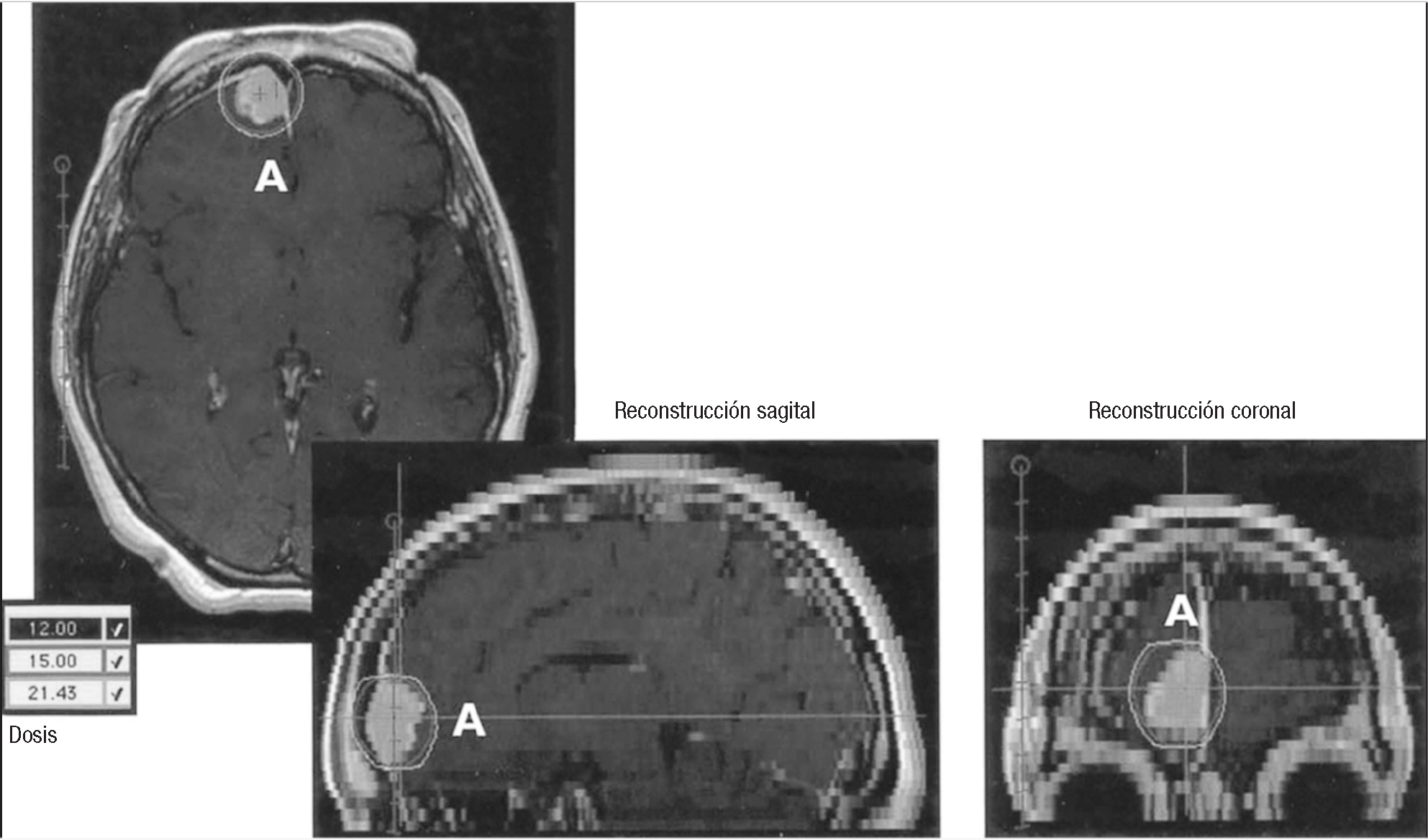
Figura 2. Resonancia magnética nuclear (RMN) que muestra en tres reconstrucciones la imagen de un meningioma frontal (A).
Tras ser valorada la paciente por neurocirugía, se decide realizar un tratamiento conservador por el servicio de oncología y medicina nuclear con radiocirugía mediante haces finos de fotones de 6 MV (fig. 2), previa fijación con sistema de estereotaxia de Leksell, simulación virtual con RMN y planificación dosimétrica con planificador Simuplan, sobre el tumor, hasta alcanzar una dosis de 15 Gy, mediante la utilización de un isocentro y dosificando en el volumen de la isodosis del 70%.
DISCUSION
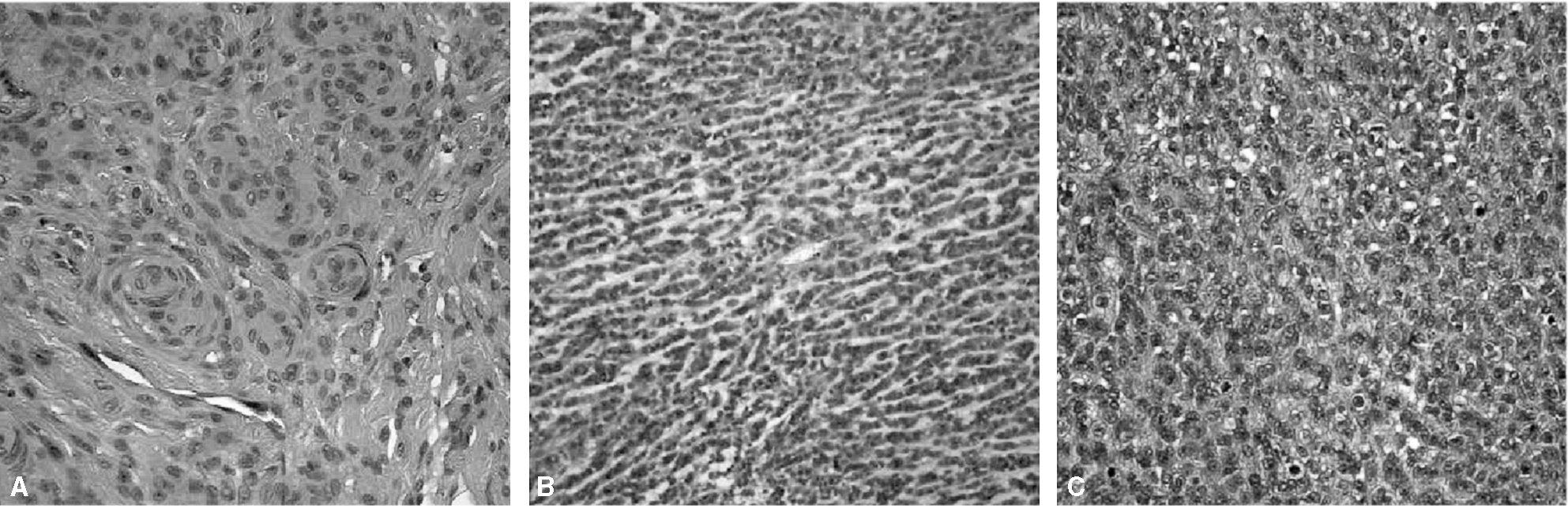
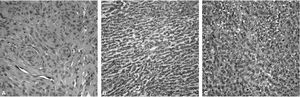
Los meningiomas se pueden clasificar en seis tipos, atendiendo a la primera clasificación que se utilizó, que es la de Cushing y que está basada en la histología (fig. 3) y topografía:
Figura 3. Cortes histológicos de meningiomas: transicional (A), fibroblástico (B) y sincitial o meningotelial (C).
- Sincitiales o meningoteliales.
- Fibroblásticos.
- Transicionales o mixtos.
- Angioblásticos.
- Anaplásicos: son los tipos malignos de meningioma, infiltrantes, pueden metastatizar, expresan mayor actividad proliferativa (mitosis), atipia nuclear, necrosis o crecimiento invasivo. Los atípicos presentan estos fenómenos en bajo grado y son llamados de malignidad intermedia borderline. Otros manifiestan franca atipia citoarquitectural (aspecto carcinomatoso o sarcomatoso), franca necrosis e invasión del hueso o del tejido nervioso subyacente. La tendencia general de estos tumores es a las recurrencias y a la rápida progresión.
Más tarde el meningioma se ha clasificado en muchas variantes o subtipos histológicos. La más actual es la clasificación que se publicó en el año 2000 (tabla 1).
En muchas ocasiones la histología puede ir muy pareja a la imagen radiológica, de tal manera que los distintos subtipos histológicos pueden tener diferentes apariencias en la RMN. La señal en T2 se correlaciona mejor con la histología y la consistencia del meningioma. Generalmente, porciones del tumor de baja intensidad de señal en T2 indican componentes más fibrosos y rígidos, mientras que las áreas de alta intensidad indican tejidos más blandos o microhipervascularizados, características más frecuentes en los tumores agresivos. Cosa que no suele suceder con la TAC, ya que ésta es muy efectiva en la demostración de la hiperostosis (15-20%), osteólisis y erosión en el sitio de la inserción dural. También muestra el ensanchamiento de los surcos vasculares de la calota (arteria meníngea media). Se precisará en aquellos casos donde se necesite un mayor detalle óseo. En nuestro caso fue así, siendo de más utilidad la RMN, que con sus señales demostró la nula agresividad del tumor (fig. 2).
La clínica de nuestra paciente entra más en la esfera psicológica que en la neurológica propiamente dicha, pues presentaba trastornos del comportamiento como era la impulsividad por la bebida, y este dato, junto con la somnolencia y ausencias, se describe con mayor frecuencia en las localizaciones frontales de los meningiomas. Los localizados en el surco olfatorio dan lugar al síndrome de Foster-Kennedy (atrofia de papila con pérdida de visión en el ojo del lado más afecto y edema de papila en el otro ojo). Además, presentan un cuadro frontal florido con alteraciones psíquicas, demencia, alteraciones de esfínteres, etc.
En la región central van a producir paresias o hipoestesias en las extremidades. En la región occipital, hemianopsias. En el hemisferio dominante pueden producir alteraciones del lenguaje. Los meningiomas implantados en la base del cráneo van a producir afectación de los pares craneales. Así, los meningiomas del surco olfatorio ocasionan alteraciones del I par; los meningiomas del tubérculo de la silla afectación del II par; los meningiomas que afecten el seno cavernoso afectación de los pares oculomotores; los meningiomas localizados en el ángulo pontocerebeloso afectación del V, VII y VIII; o los meningiomas del peñasco-agujero magno afectación de pares bajos (IX-XII).
El utilizar una técnica como la radiocirugía fotónica, siendo una mujer joven y sin riesgos, sigue una actitud paralela a lo que la literatura médica sobre el tema aconseja; de todas formas, es una técnica más utilizada en aquellos casos (por lo general meningiomas de base de cráneo) en los que se han de dejar restos tumorales pequeños (menores de 3 cm) para respetar estructuras importantes (pares craneales, por ejemplo).
Las indicaciones para un tratamiento conservador son pacientes con mínimo edema cerebral, mínimos síntomas neurológicos, como sucedía con nuestra paciente, o pacientes muy mayores con síntomas progresivos mínimos en los cuales un tratamiento quirúrgico puede ser muy arriesgado, hecho que no se daba en nuestro caso clínico.
Correspondencia: J.M. Sáez Pérez.
C/ Valle de Cardós, 8 bajo.
Residencial Miravalles.
46111 Rocafort. Valencia. España.
Recibido el 08-02-06; aceptado para su publicación el 20-06-06.