Presentamos un caso de silicosis en un paciente dedicado a la excavación de túneles durante más de 40 años. En las pruebas de función respiratoria se comprobó un patrón restrictivo con difusión moderadamente reducida. En las pruebas de imagen se observó un patrón de neumopatía intersticial usual con adenopatías mediastínicas bilaterales calcificadas en su periferia. Dados los antecedentes laborales, los hallazgos fueron sugestivos de neumoconiosis por inhalación de sílice cristalina. El interés de este caso radica en que, aunque está relacionado con el movimiento de tierras, el patrón clínico e iconográfico es semejante al descrito en pacientes de la industria minera.
Here we present a case of silicosis in a patient dedicated to tunneling for more than 40 years. Respiratory function test revealed a restrictive pattern with moderately reduced diffusion. Imaging tests revealed a pattern of usual interstitial lung disease with calcified bilateral mediastinal lymph nodes. Given the work history, the findings were suggestive of crystalline silica inhalation pneumoconiosis. The interest of this case lies in the fact that, although related to earthworks, the clinical and iconographic pattern is similar to the one described in mining industry patients.
La silicosis es una enfermedad pulmonar ocupacional bien conocida, causada por la inhalación continuada de una gran cantidad de polvo de dióxido de silicio cristalino (SiO2) o sílice cristalina durante el periodo de producción, causando un impacto considerable en la calidad y expectativa de vida de los pacientes.
La enfermedad pulmonar asociada al sílice se ha reconocido desde hace mucho tiempo como una causa importante de morbimortalidad en los mineros. Sin embargo, se observa también en los trabajadores de otras industrias, como trabajadores de la construcción, canteras, excavaciones, construcción de túneles, procedimientos de extracción de gas natural o «fracking», trabajadores de encimeras de piedra artificial, limpiadores con chorro de arena, marmolistas, protésicos dentales, industria de la cerámica, fabricantes de joyas y manufactura de jeans, entre otros1.
El problema ha sido especialmente prevalente en los países en vías de desarrollo, sobre todo en mineros de China, Brasil y Sudáfrica entre 1978 y 1998. La silicosis también ha supuesto un problema de salud ocupacional en países desarrollados como Reino Unido y Estados Unidos, y aunque medidas de protección como el control del polvo y los respiradores han causado una disminución constante de las tasas de mortalidad, todavía se producen brotes1.
Las formas cristalinas libres de sílice más comunes en los lugares de trabajo son: cuarzo (rocas como arenisca con 67% de sílice y granito con 25-40% de sílice), tridimita y cristobalita (producidas de forma natural en la lava de los volcanes y en la fabricación de ladrillos refractarios utilizados en hornos industriales).
La silicosis se caracteriza por nódulos de sílice y fibrosis pulmonar difusa, que progresa a un daño grave de la función pulmonar. Los pacientes con silicosis a menudo presentan diferentes síntomas respiratorios como tos, expectoración, dificultad para respirar y opresión torácica. Además de la disnea y tos seca, podrían estar presentes síntomas constitucionales como fiebre, fatiga y pérdida de peso. A medida que empeora la enfermedad, se presentan diversas complicaciones, incluyendo tuberculosis, infección de las vías respiratorias, insuficiencia respiratoria, enfermedad pulmonar obstructiva crónica e incluso neumotórax, nefropatía, trastornos autoinmunes, deterioro cardiovascular y cáncer de pulmón2.
La etiopatogenia de la enfermedad no está suficientemente aclarada, aunque es conocido que los macrófagos alveolares juegan un importante papel en la progresión de la silicosis y que la autofagia es el mecanismo que regula el ciclo de síntesis y degradación de los componentes celulares. El acúmulo de sílice originaría una ruptura lisosomal, provocando un acúmulo excesivo de autofagosomas en los macrófagos alveolares, con su consiguiente apoptosis. La liberación de citoquinas inflamatorias y otras sustancias inducen la liberación de fibroblastos, que forman nódulos hialinizados compuestos por capas concéntricas de colágeno y sílice, rodeadas por una cápsula fibrosa. Se ha propuesto que la regulación de la autofagia en los macrófagos alveolares podría causar un alivio de la fibrosis pulmonar inducida por sílice3.
Las variedades patológicas de la silicosis incluyen: silicosis simple o nodular, fibrosis masiva progresiva, silicoproteinosis y fibrosis difusa intersticial. El examen macroscópico de los pulmones identifica nódulos de predominio en lóbulos superiores. Los ganglios linfáticos hiliares y peribronquiales están aumentados de tamaño. Microscópicamente, los nódulos silicóticos se encuentran en ganglios hiliares y parénquima pulmonar. En la fibrosis masiva progresiva, los nódulos pulmonares se vuelven confluentes, lo que resulta en lesiones de 1 cm o más de diámetro. Las características histológicas de la silicoproteinosis (usual en las formas de silicosis acelerada, con una progresión más rápida debido a una exposición a alta concentración de cristales de sílice), se asemejan a las de la proteinosis alveolar primaria, con material lipoproteíco granular llenando los espacios alveolares.
Esta enfermedad, como otras enfermedades respiratorias ocupacionales, puede ser aguda, subaguda o crónica, y puede ocurrir sin periodo de latencia. El diagnóstico de la silicosis crónica se basa en la historia de una exposición sustancial al polvo de sílice, con periodo de latencia entre 10–30 años y características radiológicas compatibles, junto a la exclusión de otras enfermedades como tuberculosis miliar, infecciones fúngicas, sarcoidosis, fibrosis pulmonar idiopática, otras enfermedades pulmonares intersticiales y carcinomatosis4.
El predominio de los micronódulos (2–5 mm) en la mitad dorsal de los lóbulos superiores y el antecedente de exposición orientarán hacia la silicosis. Están presentes linfadenopatías hiliares y mediastínicas. La silicosis, aunque con menor frecuencia, puede exhibir calcificación de los ganglios linfáticos en un patrón de «cáscara de huevo» y puede presentar micronódulos más grandes, más densos y bien definidos5.
Presentamos el caso de un paciente con diagnóstico de silicosis en fase de fibrosis pulmonar intersticial, tras trabajar durante más de 40 años en la construcción de túneles.
Caso clínicoPaciente varón de 79 años que fue derivado desde atención primaria a atención especializada hospitalaria por tos crónica de un año de evolución, en tratamiento con broncodilatadores y antihistamínicos sin mejoría, junto con pérdida de peso no cuantificada, sin datos de artralgias, mialgias o síndrome de Raynaud.
Como antecedentes personales presentaba hipertensión arterial, dislipidemia, claudicación intermitente de miembros inferiores y cardiopatía isquémica desde 2003 con lesiones en arteria descendente anterior (ADA) y arteria circunfleja (ACX) revascularizadas con 4 stent farmacoactivos. Como hábitos tóxicos: tabaquismo hasta los 18 años. Animales domésticos: perros, perdices y canarios. Ocupación: trabajador en excavación de túneles, desde los 21 a los 63 años, con poco control de inhalación de materiales.
En la exploración física el paciente se mostraba eupneico en reposo, con habla fluida. Saturación de oxígeno capilar periférico 95% sin aporte externo. Frecuencia cardiaca 115 latidos por minuto. No se observaban acropaquias. Índice de masa corporal 20,75. Auscultación cardiaca: tonos rítmicos, taquicárdico, sin soplos. Auscultación respiratoria: murmullo vesicular conservado, con crepitantes secos bilaterales.
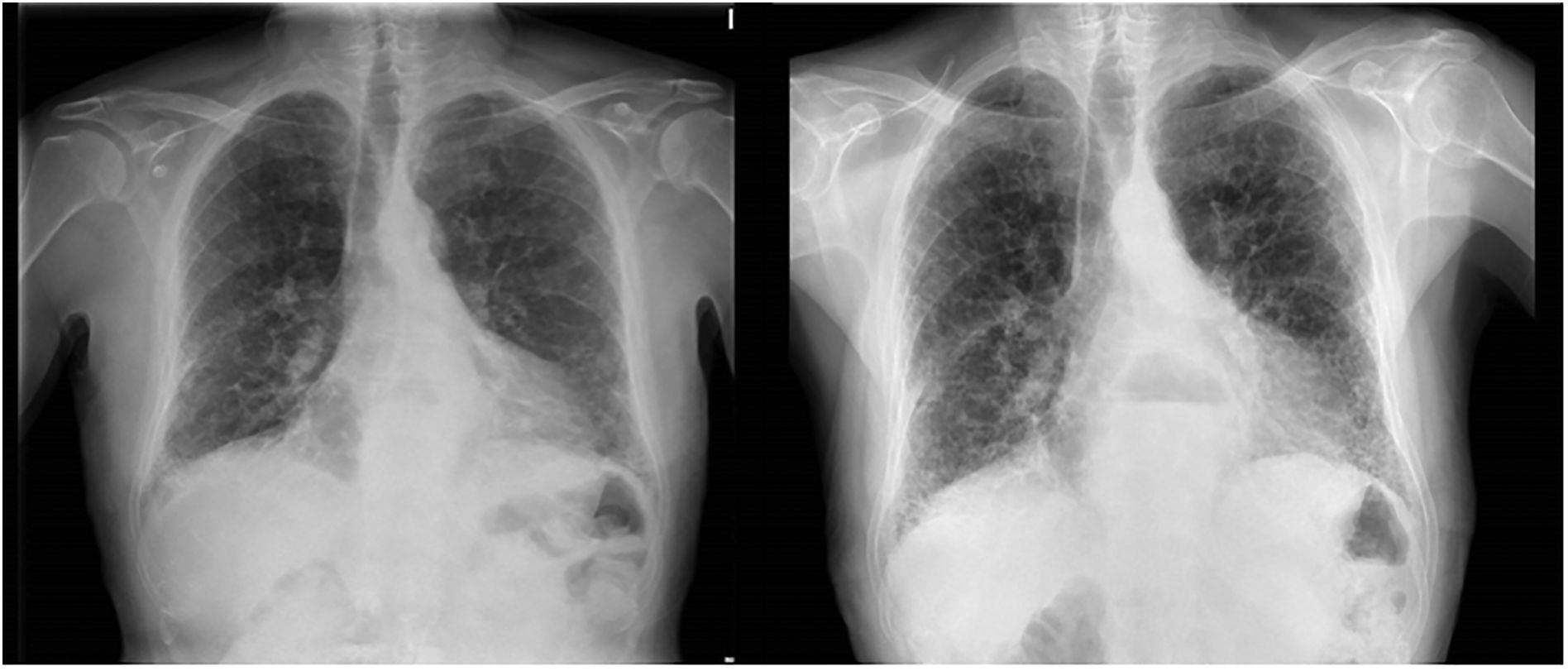
Se solicitaron como pruebas complementarias radiografías de tórax en proyección postero-anterior y lateral: índice cardiotorácico en el límite, con imagen de hernia de hiato, sin signos de enfermedad pleural. Infiltrado intersticial bilateral de predominio periférico y gradiente ápico-basal, más marcado que en radiografía previa (3 años atrás), sugestiva de enfermedad pulmonar intersticial difusa (EPID), probable fibrosis pulmonar intersticial (fig. 1). Por otro lado, se ampliaron pruebas funcionales respiratorias:
- Espirometría simple: FVC 2.040 ml (65%), FEV1 1.730 ml (75%), FEV1/FVC 84,85: NMMEF 75/25 (80%).
- Difusión: DLCO SB 36,4%, DLCO VA 75,6%.
- Volúmenes: VR 47%, TLC 48%, VR/TLC 96%.
A la espera de otras pruebas complementarias (analítica de autoinmunidad y tomografía computarizada [TC] de tórax), se instauró tratamiento con prednisona 30 mg/día por 10 días – 15 mg/día por 10 días – 7,5 mg/día por 10 días.
Al comprobar los resultados analíticos, destacaban: anemia leve con fórmula leucocitaria normal, urea 87,3 mg/dl, nitrógeno ureico en sangre 40,77 mg/dl, creatinina 1,54 mg/dl, resto de parámetros dentro de la normalidad. Neumoalergenos negativos. IgE 756,2 UI/ml. Autoinmunidad: anticuerpos antinucleares (titulación) positivos 1/80 (patrón moteado fino y citoplasmático débil). Negatividad para el resto de anticuerpos. Factor reumatoide <10 UI/ml. Precipitinas a aves y Mantoux negativos.
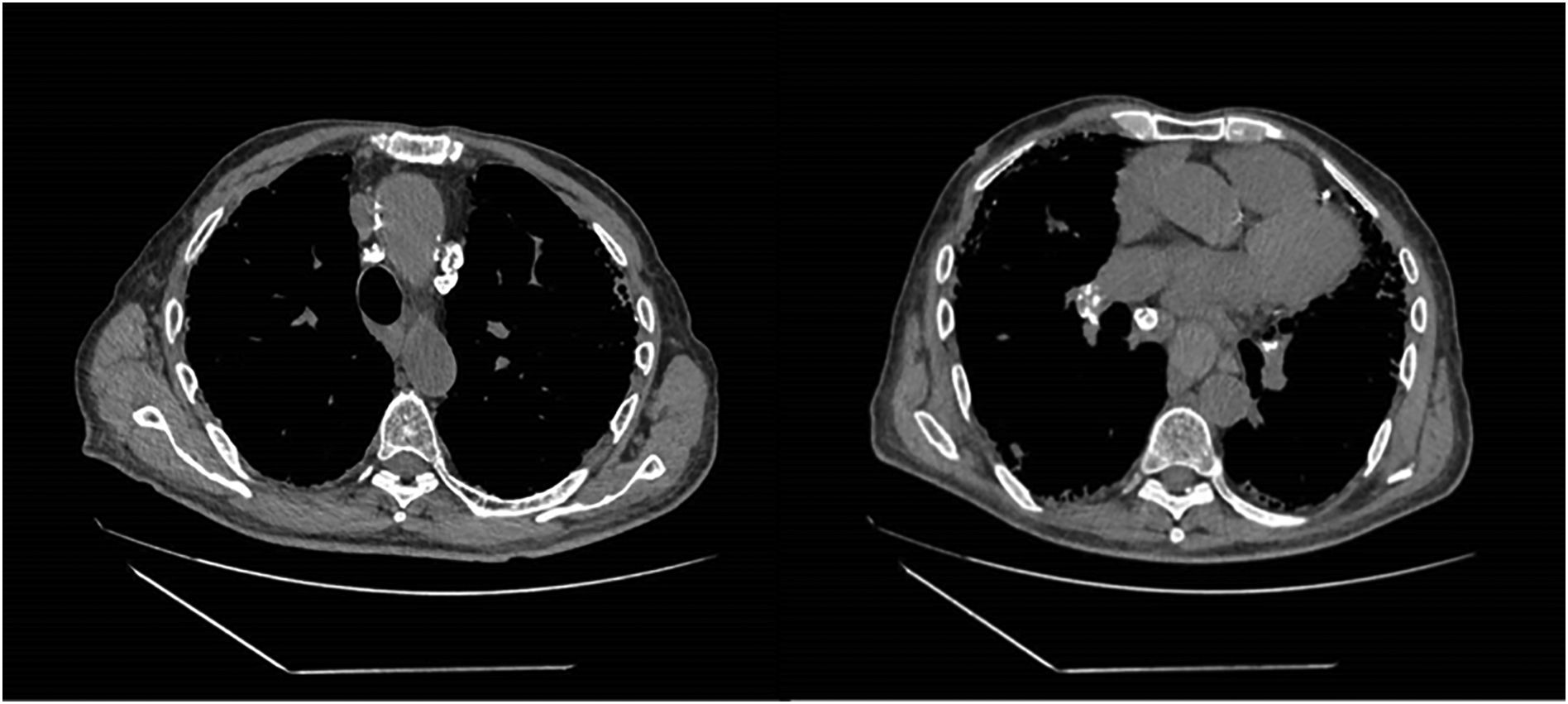
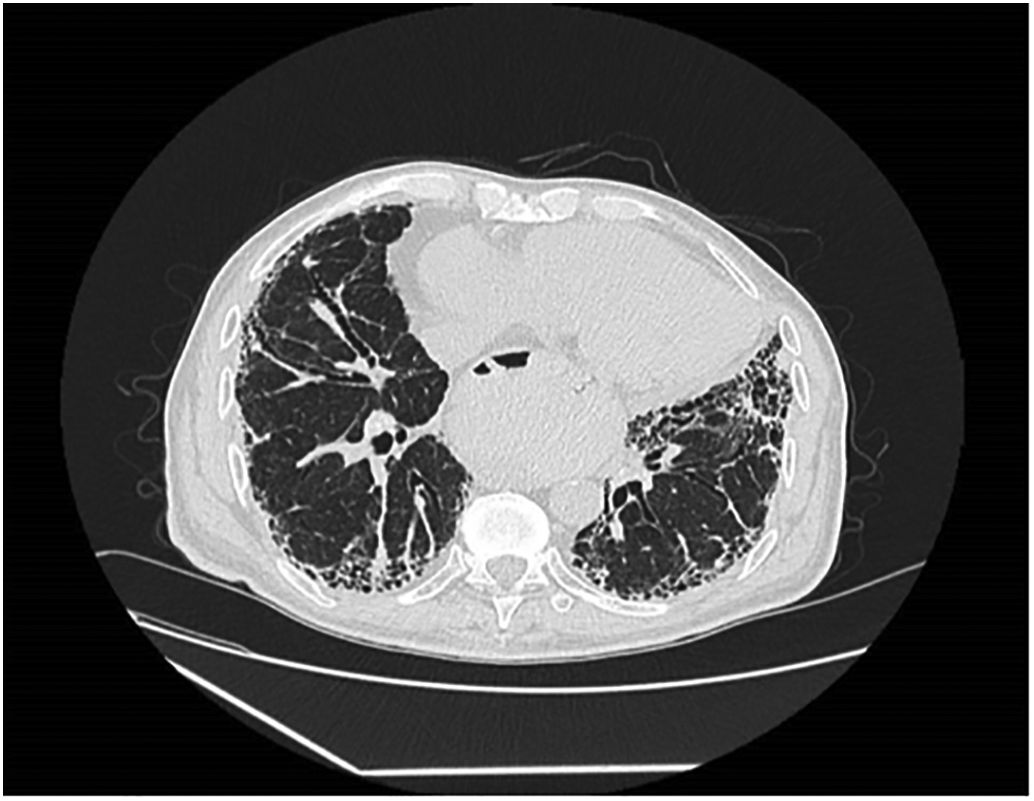
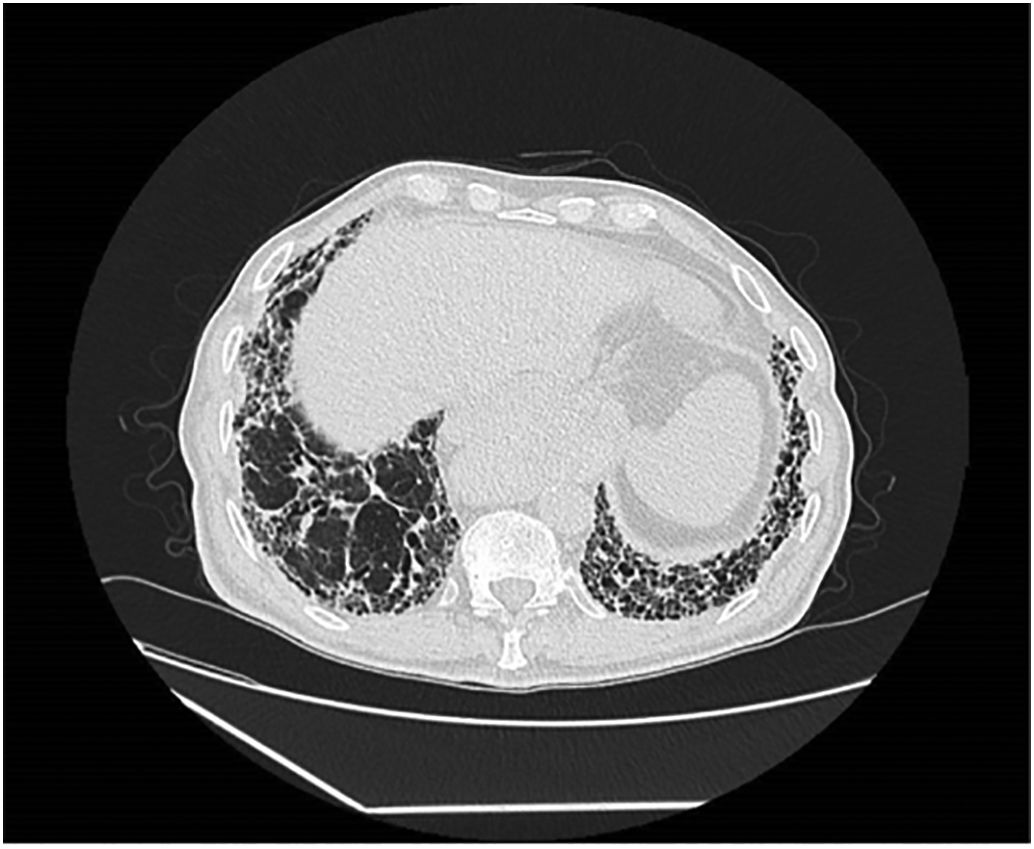
La TC de tórax sin contraste reveló un engrosamiento intersticial reticular de predominio subpleural difuso, así como extensas áreas de panalización con gradiente ápico-basal. Marcada distorsión arquitectural, con bronquiectasias y bronquiolectasias por tracción, cilíndricas, de predominio en campos basales, compatible inicialmente con patrón de neumonía intersticial usual (NIU); sin embargo, destacaban numerosas adenopatías mediastínicas con calcificación periférica, a nivel prevascular, paratraqueales derechas, subcarinales e hiliares bilaterales, la mayoría menores a 1cm (figs. 2, 3 y 4).
Diagnóstico definitivo: enfermedad pulmonar intersticial difusa por silicosis o silicosis avanzada en fase de fibrosis pulmonar intersticial.
Desde el inicio del tratamiento con corticoides se produjo una mejoría de la tos y la disnea, persistiendo una ligera tos seca. Con la recomendación de evitar tabaco y ambientes de humo, dieta y ejercicios cardiosaludables, vacunación antineumocócica y antigripal anual, así como completar la vacunación contra el COVID-19, fue citado a consultas de neumología para seguimiento.
DiscusiónSe presenta un caso de silicosis en la forma clínica de fibrosis pulmonar intersticial, con patrón retículo-nodular difuso en la radiología y alteración restrictiva con descenso en la capacidad de difusión en la función pulmonar.
El interés de este caso radica en que, aunque está relacionado con el movimiento de tierras, el patrón clínico e iconográfico es semejante al descrito en los pacientes de la industria minera.
La historia laboral de exposición a sílice cristalino durante más de 40 años, así como la exclusión de otras posibles entidades y los hallazgos radiológicos, han hecho posible el diagnóstico, ya que las anomalías radiológicas en la silicosis crónica no se limitan a los lóbulos superiores, pudiendo implicar la fibrosis a lóbulos inferiores -como en el caso descrito- y/o enfermedad pleural5,6; de igual modo, las calcificaciones periféricas, en «cáscara de huevo» de las linfadenopatías hiliares, son hallazgos descritos hasta en un 5-10% de los casos de silicosis crónica7,8.
La exposición al polvo de sílice se asocia con un aumento de la producción de autoanticuerpos y el riesgo de enfermedades autoinmunes. Los primeros estudios notificaron un aumento de la prevalencia de anticuerpos antinucleares (ANA) en los pacientes con silicosis, como sucede en el caso que nos ocupa, aunque estos hallazgos no se han relacionado con mayor riesgo de progresión o gravedad de la silicosis9.
Los límites de sílice respirables permitidos en la actualidad no eliminan el riesgo de enfermedad, por tanto, además de un esfuerzo combinado en actividades de prevención específicas para la fundición de metales, la industria de la cerámica y la excavación de túneles, la atención sanitaria en estos trabajadores debería ir dirigida al diagnóstico precoz y a la prevención de las complicaciones10.
Consentimiento informadoSe obtuvo consentimiento informado escrito y firmado por el paciente.
FinanciaciónNinguna.
Conflicto de interesesLos autores declaran que no tienen ningún conflicto de intereses.