Progresivamente las cuestiones relacionadas con el proceso del final de la vida han adquirido interés en el último decenio en nuestro país. Desde perspectivas de diversos ámbitos, como el político, el jurídico, el ético o el médico-legal, surge el debate y la aportación de nuevos conceptos. Los avances de la medicina y otras ciencias afines conllevan la prolongación o mantenimiento de la vida de una persona hasta límites insospechados hace pocos años. Ello, sumado al envejecimiento de la población, la atención a las personas con enfermedades crónicas avanzadas y los pacientes frágiles, subraya la relevancia de este debate.
En los últimos meses se ha avivado significativamente en España el debate político respecto a la muerte digna. Si bien no es la primera vez que este debate alcanza el Congreso de los Diputados, recientemente diversos partidos políticos han presentado mociones que quieren abordar las condiciones del final de la vida, incluida la despenalización de la eutanasia en una de dichas mociones1–3.
Pretendemos en este artículo plantear los aspectos éticos, médico-legales y jurídicos al respecto de forma global y coordinada, para que el profesional de la salud disponga de la actualización necesaria para actuar conforme a la lex artis, en el marco normativo actual, y promover la reflexión en la profesión sobre esta materia, en previsión de los posibles cambios normativos futuros.
Aspectos éticosEl proceso del final de la vida constituye un ámbito especialmente complejo en las sociedades tecnológicamente desarrolladas. La gestión de dicho proceso genera una urdimbre de dilemas éticos que requieren de una mirada atenta y respetuosa con la dignidad de la persona4–7. Con frecuencia se plantean situaciones de gran complejidad tecnológica y gravedad emocional que requieren del discernimiento de órganos de deliberación interdisciplinar, como los comités de ética asistencial.
Constituye un deber de la ética de los profesionales de la salud, de los médicos, de las enfermeras y de todo el cuerpo técnico, acompañar a morir dignamente al paciente, respetar escrupulosamente sus decisiones y paliar, de un modo integral, todas las manifestaciones de dolor y de sufrimiento.
Procurar una muerte pacífica teniendo en cuenta el sistema de valores y de creencias del paciente constituye un imperativo ético de primer orden. Sin embargo, este deber profesional abre un abanico de interpretaciones y de prácticas en virtud de los contextos, de los actores implicados y del sistema de creencias y de valores del profesional, del paciente y de su familia. La expresión «acompañar a morir dignamente» constituye un desiderátum que alberga prácticas y decisiones de muy distinta naturaleza y que, en ocasiones, legitima acciones que se ubican en planos opuestos8–11.
Sin ánimo de entrar en el análisis casuístico, propio de un comité de ética asistencial, nos proponemos exponer, brevemente, algunos aspectos de naturaleza ética que, necesariamente, se deben tener en consideración a la hora de dilucidar dicho proceso final con el fin de garantizar, en todo momento, el respeto a la dignidad inherente del paciente y, a su vez, asegurar la máxima calidad y el máximo bienestar durante la última fase de su vida.
La gestión de la informaciónAdemás de una obligación legal (Ley 41/2002), informar de un modo veraz, inteligible y adecuado al paciente sobre cuál es su diagnóstico y su pronóstico constituye un deber ético y deontológico12. La gestión de la información en el proceso del final de la vida contrae unas dificultades extraordinarias por el impacto emocional que pueden acarrear ciertos mensajes.
La veracidad constituye un deber básico de la ética profesional y, a su vez, es el fundamento de la autonomía del paciente. Solo si el paciente conoce, de un modo verídico, cuál es su diagnóstico y su pronóstico, puede decidir cómo y de qué manera desea que se desarrolle el proceso de final de su vida. El derecho a la información constituye uno de los derechos básicos del paciente. Esto exige una comunicación fluida por parte del profesional, evitar la generación de falsas expectativas y una adecuación lingüística al nivel de comprensión del paciente13. En cualquier caso, no es legítimo sucumbir a la práctica de la mentira piadosa, porque, en el fondo, constituye un ejercicio de paternalismo médico. El paciente, a pesar de su vulnerabilidad, debe ser tratado, siempre y en cualquier circunstancia, como un interlocutor válido.
El destinatario de la información es el propio paciente y no la familia de este o su representante. Sin embargo, en ocasiones, el paciente, a causa de su vulnerabilidad, no está en condiciones de comprender o ni siquiera de escuchar dicha información, de tal modo que el profesional debe comunicar a su familia o a su representante cuál es la situación para que esta o este decidan en conciencia, respetando el marco de valores y de creencias del paciente. Esta autonomía subrogada no avala, en ningún caso, la arbitrariedad, pues el receptor de tal autonomía tiene el deber de decidir considerando el sistema de creencias y de valores del paciente, de ponerse en su lugar.
El respeto a la autonomía del pacienteAl paciente, en tanto que sujeto de derechos, se le reconoce el derecho a decidir libre y responsablemente en el ámbito que afecta a su cuerpo y a su vida, siempre y cuando tal decisión no acarree perjuicios para terceras personas. Es lo que se conoce como el principio de autonomía, uno de los principios más subrayados en el imaginario colectivo. Para ello, debe poder comprender el abanico de opciones que existen y, consiguientemente, poder sopesar y valorar las consecuencias de cada una de ellas.
En determinadas situaciones, el paciente carece de competencia ética para tomar dichas decisiones dada su situación de fragilidad. En tal caso, es necesario indagar si existe, de manera registrada, una manifestación de su decisión previamente articulada en un documento de voluntades anticipadas (DVA) o testamento vital. Como indican los datos, una gran mayoría de las personas que se enfrentan al proceso del final de la vida carecen de tal documento14, con lo cual, en situación de incompetencia ética, la autonomía para decidir se subroga a la familia o bien a su representante legal.
Esta tarea no resulta nada fácil. En determinadas situaciones no existe consenso entre los miembros de la familia y se dan posturas antagónicas. El profesional de la salud tiene la obligación de informar adecuadamente y ayudar a mediar y a deliberar junto con la familia, cuál es la mejor opción, sin vulnerar su espacio de autonomía y respetando, en todo momento, su proceso de discernimiento.
El cuidado de la intimidadEl derecho a la intimidad constituye uno de los derechos fundamentales del paciente. El profesional de la salud debe ser especialmente cuidadoso con el respeto a este derecho en el proceso del final de la vida.
El paciente que asume con plena consciencia el final de su vida, porque ha sido correctamente informado de ello, tiene derecho a compartir en la privacidad el ritual de despedida con los seres más allegados, debe poder comunicarse con las personas que considere oportunas y adecuadas, lo cual significa que tiene que disponer de unos espacios idóneos para ello, en un marco de intimidad y de privacidad.
El derecho a la equidadEl respeto a la equidad constituye un principio ético básico en las cartas de derechos de pacientes de la Unión Europea15. La administración debe velar para que todo ciudadano, independientemente de sus recursos, de su origen y de cualquier rasgo de su naturaleza, sea tratado con dignidad y con respeto durante el proceso final de vida.
El respeto a la equidad no debe significar, en ningún caso, una caída en la homogeneización de la asistencia ni en un trato uniforme, pues cada ser humano constituye una entidad única e irrepetible, dotado de una biografía y de unas circunstancias particulares. Por lo tanto, la asistencia debe articularse de un modo personalizado, atendiendo las necesidades de cada ser humano en la fase final.
La limitación del esfuerzo terapéuticoLa limitación del esfuerzo terapéutico constituye una figura ética aceptada por la gran mayoría de los especialistas europeos en bioética y en bioderecho. Frente a la obstinación terapéutica y al peligro de la distanasia, es esencial reivindicar la limitación del esfuerzo terapéutico, teniendo en cuenta la voluntad del paciente, su diagnóstico y su pronóstico, y simultáneamente, el sufrimiento que pudiera acarrearle una intervención médica.
El principio de no maleficencia exige velar, en todo momento, por no causar un mal. Ello se traduce en la voluntad de mitigar y de paliar el sufrimiento, incluso si tal empeño tiene como consecuencia la aceleración del proceso de muerte. El paciente puede decidir cómo desea que se gestione el tramo final de su vida. Si está medicamente indicada, podrá optar por la sedación paliativa, asumiendo las consecuencias que ello acarrea. La perspectiva de la familia debe ser respetuosa con la voluntad del paciente y, en ningún caso, debe someter al paciente a una coacción o a una coerción de tipo emocional.
La pacificación emocional del procesoFinalmente, un último aspecto especialmente relevante en la atención integral de la persona en el proceso final de vida tiene que ver con su cuidado emocional y espiritual. Tanto los profesionales de la salud como el entorno familiar deben colaborar activamente para que este proceso tenga lugar de un modo pacífico desde el punto de vista emocional, facilitando el ritual de despedida y los procesos de reconciliación necesarios para que el paciente pueda morir en paz y liberar sus pensamientos y emociones. Esta atención debe incluir las necesidades espirituales y, además, si el paciente lo desea, el apoyo y acompañamiento correspondiente conforme a la religión que profese.
El paciente debe ser atendido y acompañado en el proceso final de su vida por los elementos simbólicos y rituales propios de su tradición espiritual y religiosa, siempre y cuando no cause perjuicios a terceros16. El derecho a la libertad de expresión y de creencias debe ser especialmente contemplado en el proceso final de vida, con lo cual las instituciones sanitarias y asistenciales, independientemente de su visión, misión y valores corporativos, deben velar para que esta asistencia pueda tener lugar en dichas instituciones, en un marco de libertad y de respeto a la pluralidad axiológica y espiritual17,18.
Aspectos médico-legales y jurídicosNuestra legislación recoge el derecho a recibir cuidados integrales y de calidad y el derecho a que se respete la autonomía de la persona enferma, también en el proceso final de su vida. El paradigma médico de la autonomía del paciente ha modificado profundamente los valores de la relación clínica y debe adaptarse a las circunstancias concretas de la persona19.
El denominado Convenio de Oviedo20, suscrito el 4 de abril de 1997, establece en su artículo 5 que, a fin de poder llevar a cabo una intervención en el ámbito de la salud, resulta indispensable que las personas afectadas den libremente y sin lugar a dudas su consentimiento previo. Esta autonomía de la persona queda también reconocida en el artículo 5 de la Declaración Universal sobre Bioética y Derechos Humanos, aprobada el 19 de octubre de 2005 por la Conferencia General de la Unesco21.
La Ley 41/2002, reguladora de la autonomía del paciente y de los derechos y obligaciones en materia de información y documentación clínica19, que desarrolló el citado Convenio de Oviedo20 en España, recoge adecuadamente estos aspectos. Toda persona o paciente tiene derecho a recibir información veraz sobre su proceso y enfermedad, a rechazar un tratamiento, a la limitación del esfuerzo terapéutico y a elegir entre las opciones disponibles. El principio de autonomía del paciente en el proceso de morir puede articularse mediante una toma de decisiones informada adecuada en ese momento o mediante la realización de un DVA. Diferentes normativas autonómicas22 han permitido su desarrollo e implantación, pero es necesario seguir avanzando y mejorar en la planificación anticipada de la atención, así como en el conocimiento del Registro de Voluntades Anticipadas y sus documentos y su accesibilidad, por parte tanto de la propia ciudadanía como de los profesionales que la atienden14.
En general, la legislación estatal puede estimarse insuficiente para garantizar la libertad de la persona en el proceso del final de la vida y determinadas comunidades autónomas han decidido legislar de manera específica al respecto. Andalucía fue pionera con la Ley 2/2010, de derechos y garantías de la dignidad de la persona en el proceso de la muerte23, y 8 comunidades la han seguido hasta el momento (tabla 1)24–31.
Legislación actual en materia de proceso del final de la vida
| Ley 2/2010 de derechos y garantías de la persona en el proceso de muerte–Andalucía |
| Ley Foral 8/2011 de derechos y garantías de la persona en el proceso de la muerte–Navarra |
| Ley 10/2011 de derechos y garantías de la dignidad de la persona en el proceso de morir y de la muerte–Aragón |
| Ley 1/2015 de derecho y garantías de la dignidad de la persona ante el proceso final de su vida–Canarias |
| Ley 4/2015 de derechos y garantías de las personas en el proceso de morir–Baleares |
| Ley 5/2015 de derechos y garantías de las personas enfermas terminales–Galicia |
| Ley 11/2016 de garantía de los derechos y de la dignidad de las personas en el proceso final de su vida–País Vasco |
| Ley de Derechos y Garantías al Final de la Vida–Asturias (aprobado el 31 de enero de 2017) |
| Ley de derechos y garantías de las personas en el proceso final de la vida–Madrid (aprobado el 2 de marzo de 2017) |
En términos generales, estas leyes autonómicas amplían lo ya contemplado en la Ley de Autonomía del Paciente, reforzándolo. Establecen y desarrollan los derechos que asisten al paciente en esta situación y los deberes del personal asistencial y sanitario durante este proceso, y atribuyen un conjunto de obligaciones a las instituciones sociales y sanitarias públicas o privadas en orden a garantizarlos.
Definen una serie de conceptos relacionados con la atención al proceso de la muerte, como: limitación del esfuerzo terapéutico, obstinación terapéutica, futilidad de un tratamiento, personas al final de su vida, planificación anticipada de la atención o sedación paliativa y terminal, entre otros. Asimismo, recogen específicamente como derechos de las personas en el proceso del final de su vida y deberes relacionados con los mismos: el deber de promover siempre su participación en la toma de decisiones; el derecho a la información clínica, el derecho a rechazarla o a que se informe a terceros; el derecho a la toma informada de decisiones, ya sea directamente o mediante el otorgamiento de un DVA, tras un proceso de comunicación y conversación y a que estas se cumplan; la obligatoriedad del consentimiento informado, ya sea verbal o escrito, en los supuestos establecidos por ley; el derecho al rechazo de intervenciones y a que el mismo se respete; el derecho a la adecuación de los medios de la atención y los medios de soporte vital, especialmente en lo referido a paliar el sufrimiento, aliviar el dolor u otros síntomas y hacer más digno y soportable el proceso final de la vida; el consentimiento por representación adecuado a las circunstancias y proporcionado a las necesidades a atender, con indicaciones sobre quién será dicho representante según las circunstancias, junto con la obligatoriedad del representante de actuar en el mayor beneficio y respeto a la dignidad y voluntad del representado; el derecho a los cuidados paliativos integrales de calidad y a elegir dónde recibirlos; y el derecho a la intimidad, privacidad y confidencialidad. En este sentido, destaca el derecho reconocido en algunas comunidades a disponer de una habitación individual y la compañía de familiares en ese momento de máxima intimidad. También existen menciones especiales a la situación especial de los pacientes incapacitados de hecho y la valoración de su competencia, a los pacientes incapacitados judicialmente, instando a revisar la resolución judicial concreta, y a los menores de edad. Por último, la legislación establece que los centros e instituciones sanitarias deberán ofrecer garantías respecto a todo lo anterior, así como apoyo a las familias o cuidadores y acceso a quienes les brinden apoyo espiritual.
Algunas de estas leyes hacen referencia explícita a la diferencia de los procedimientos regulados en torno al final de la vida con el concepto popularmente identificado como eutanasia. Así, el artículo 143 del vigente Código Penal32 penaliza el suicidio asistido. No se considera supuesto penalizado la limitación del esfuerzo terapéutico ante la futilidad del tratamiento y la irreversibilidad de una enfermedad, permitiendo la muerte mediante la retirada o el no inicio del soporte vital. Los ilícitos penales al respecto, conforme al actual redactado del Código Penal, se muestran en la tabla 2, mereciendo especial mención la reducción prevista de la pena en los supuestos del artículo 143.4.
Ilícitos penales en relación con el suicidio (art. 143, Código Penal)
| 1. El que induzca al suicidio de otro será castigado con la pena de prisión de cuatro a ocho años |
| 2. Se impondrá la pena de prisión de dos a cinco años al que coopere con actos necesarios al suicidio de una persona |
| 3. Será castigado con la pena de prisión de seis a diez años si la cooperación llegara hasta el punto de ejecutar la muerte |
| 4. El que causare o cooperare activamente con actos necesarios y directos a la muerte de otro, por la petición expresa, seria e inequívoca de éste, en el caso de que la víctima sufriera una enfermedad grave que conduciría necesariamente a su muerte, o que produjera graves padecimientos permanentes y difíciles de soportar, será castigado con la pena inferior en uno o dos grados a las señaladas en los números 2 y 3 de este artículo |
Son muchos los países de nuestro entorno que disponen de legislación específica acerca del proceso final de la vida, y algunos de ellos han legislado incluso sobre la eutanasia y el suicidio médicamente asistido. Destacan en este último sentido las leyes de Bélgica, los Países Bajos, Luxemburgo, Suiza, Canadá y algunos estados de EE. UU. (por ejemplo, Oregón, Washington y California).
En España, existen en la actualidad 3 diferentes propuestas de Ley Orgánica presentadas por distintos grupos parlamentarios, que hacen referencia al proceso final de la vida. El grupo parlamentario de Ciudadanos ha presentado la «Proposición de Ley de derechos y garantías de la dignidad de la persona ante el proceso final de su vida», mientras que el grupo parlamentario Socialista ha presentado la «Proposición de Ley reguladora de los derechos de la persona ante el proceso final de la vida». Ambas propuestas de ley coinciden esencialmente con lo regulado a nivel autonómico, contemplando la sedación paliativa y en fase de agonía e incorporando matices no universales como la obligación de los profesionales de consultar el Registro de Voluntades Anticipadas ante un paciente incapacitado de hecho o el derecho a la habitación individual y el acompañamiento familiar y apoyo espiritual. De manera más destacada, incluyen la supresión del punto 3 del redactado del artículo 11 de la Ley de Autonomía del Paciente (tabla 3), omitiendo, por tanto, la mención a la lex artis, y, en el caso de Ciudadanos, añaden el derecho de los profesionales a la objeción de conciencia ante la obligación legal de respetar la voluntad, los valores, las creencias y las preferencias del paciente en la toma de decisiones clínicas (artículo 15). Ambas particularidades resultan polémicas y cuentan con la oposición del Grupo de Atención Médica al Final de la Vida de la Organización Médica Colegial y la Sociedad Española de Cuidados Paliativos (SECPAL)32. Obviar la lex artis, que es la auténtica garantía de la buena práctica médica, supondría modificar sus fundamentos basados en el conocimiento científico, las bases éticas y las normas legales.
Propuesta modificativa del artículo 11 de la Ley de Autonomía
| Actual redactado | Redactado propuesto por Ciudadanos | Redactado propuesto por PSOE |
|---|---|---|
| 1. Por el documento de instrucciones previas, una persona mayor de edad, capaz y libre, manifiesta anticipadamente su voluntad, con objeto de que ésta se cumpla en el momento en que llegue a situaciones en cuyas circunstancias no sea capaz de expresarlos personalmente, sobre los cuidados y el tratamiento de su salud o, una vez llegado el fallecimiento, sobre el destino de su cuerpo o de los órganos del mismo. El otorgante del documento puede designar, además, un representante para que, llegado el caso, sirva como interlocutor suyo con el médico o el equipo sanitario para procurar el cumplimiento de las instrucciones previas | 1. Por medio o a través de las instrucciones previas, una persona mayor de edad, capaz y libre, manifiesta anticipadamente su voluntad, dentro de los límites legales, con objeto de que esta se cumpla en el momento en que llegue a situaciones en cuyas circunstancias no sea capaz de expresarla personalmente, sobre el tratamiento de su salud y los cuidados o, una vez llegado el fallecimiento, sobre el destino de su cuerpo o de los órganos del mismo. Igualmente, podrá designar un representante y determinar sus funciones, a las que este deberá atenerse | |
| 2. Cada servicio de salud regulará el procedimiento adecuado para que, llegado el caso, se garantice el cumplimiento de las instrucciones previas de cada persona, que deberán constar siempre por escrito | 2. Las instrucciones previas serán válidas y eficaces en todo el territorio nacional cuando consten en documento público o, siempre que, otorgadas por escrito de acuerdo con lo establecido en la normativa autonómica aplicable, se inscriban en el Registro Nacional de Instrucciones Previas, dependiente del Ministerio de Sanidad, Servicios Sociales/Política Social e Igualdad, que se regirá por las normas que reglamentariamente se determinen, previo acuerdo del Consejo Interterritorial del Sistema Nacional de Salud | |
| 3. No serán aplicadas las instrucciones previas contrarias al ordenamiento jurídico, a la «lex artis», ni las que no se correspondan con el supuesto de hecho que el interesado haya previsto en el momento de manifestarlas. En la historia clínica del paciente quedará constancia razonada de las anotaciones relacionadas con estas previsiones | 3. Las instrucciones previas serán libremente revocables por cualquiera de los medios previstos para su otorgamiento | |
| 4. Las instrucciones previas podrán revocarse libremente en cualquier momento dejando constancia por escrito | 4. Cada servicio de salud regulará el procedimiento adecuado para que, llegado el caso, se garantice el cumplimiento de las instrucciones previas de cada persona, siempre que no contravengan el ordenamiento jurídico | 4. Una vez manifestadas las instrucciones previas, éstas, debidamente informatizadas, se incorporarán a la historia clínica electrónica del paciente, tanto a la hospitalaria como a la de atención primaria en tanto no estén unificadas. Las comunidades autónomas, arbitrarán la forma en que se producirá esta incorporación a las historias cli¿nicas electrónicas. Cada servicio de salud regulará el procedimiento adecuado para que, llegado el caso, se garantice el cumplimiento de las instrucciones previas de cada persona, siempre que no contravengan el ordenamiento jurídico |
| 5. Con el fin de asegurar la eficacia en todo el territorio nacional de las instrucciones previas manifestadas por los pacientes y formalizadas de acuerdo con lo dispuesto en la legislación de las respectivas Comunidades Autónomas, se creará en el Ministerio de Sanidad y Consumo el Registro nacional de instrucciones previas que se regirá por las normas que reglamentariamente se determinen, previo acuerdo del Consejo Interterritorial del Sistema Nacional de Salud | ||
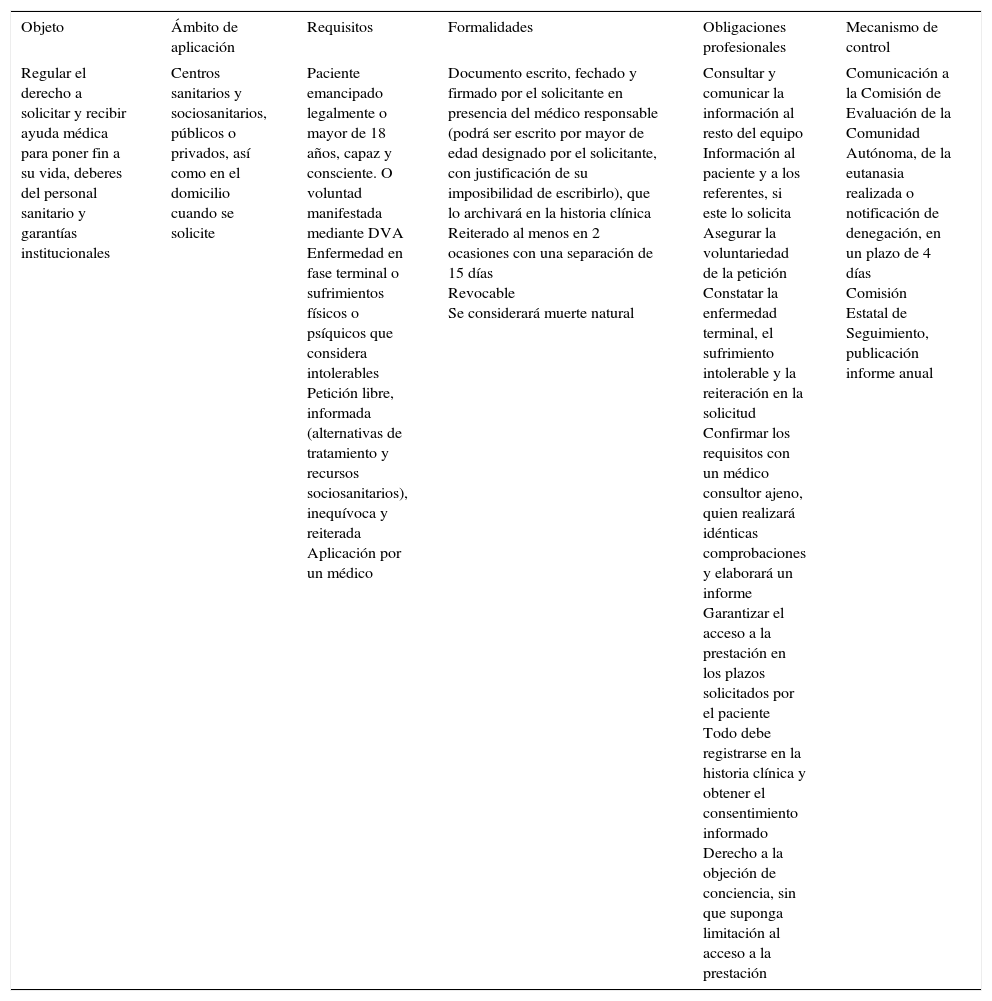
Por último, la propuesta de ley orgánica planteada por el grupo parlamentario Podemos, cuya toma en consideración ha sido rechazada a finales de marzo por el Congreso de los Diputados –86 diputados a favor, 132 en contra y 122 abstenciones–, es la única que hace referencia directa a la eutanasia y contempla una modificación del redactado del Código Penal, artículo 143.4: «No será punible la conducta de aquel que con actos necesarios y directos coopere en o cause la muerte a otro cuando este lo haya solicitado de manera expresa, inequívoca y reiterada con arreglo a lo que establezca la legislación específica. La persona solicitante habrá de ser una persona con una enfermedad grave que conduzca necesariamente a su muerte o que padezca sufrimientos físicos o psíquicos que ella considere insoportables». Las características concretas de esta propuesta se recogen en la tabla 4.
Propuesta de ley orgánica sobre la eutanasia del grupo parlamentario Podemos (rechazada por el Congreso en marzo de 2017)
| Objeto | Ámbito de aplicación | Requisitos | Formalidades | Obligaciones profesionales | Mecanismo de control |
|---|---|---|---|---|---|
| Regular el derecho a solicitar y recibir ayuda médica para poner fin a su vida, deberes del personal sanitario y garantías institucionales | Centros sanitarios y sociosanitarios, públicos o privados, así como en el domicilio cuando se solicite | Paciente emancipado legalmente o mayor de 18 años, capaz y consciente. O voluntad manifestada mediante DVA Enfermedad en fase terminal o sufrimientos físicos o psíquicos que considera intolerables Petición libre, informada (alternativas de tratamiento y recursos sociosanitarios), inequívoca y reiterada Aplicación por un médico | Documento escrito, fechado y firmado por el solicitante en presencia del médico responsable (podrá ser escrito por mayor de edad designado por el solicitante, con justificación de su imposibilidad de escribirlo), que lo archivará en la historia clínica Reiterado al menos en 2 ocasiones con una separación de 15 días Revocable Se considerará muerte natural | Consultar y comunicar la información al resto del equipo Información al paciente y a los referentes, si este lo solicita Asegurar la voluntariedad de la petición Constatar la enfermedad terminal, el sufrimiento intolerable y la reiteración en la solicitud Confirmar los requisitos con un médico consultor ajeno, quien realizará idénticas comprobaciones y elaborará un informe Garantizar el acceso a la prestación en los plazos solicitados por el paciente Todo debe registrarse en la historia clínica y obtener el consentimiento informado Derecho a la objeción de conciencia, sin que suponga limitación al acceso a la prestación | Comunicación a la Comisión de Evaluación de la Comunidad Autónoma, de la eutanasia realizada o notificación de denegación, en un plazo de 4 días Comisión Estatal de Seguimiento, publicación informe anual |
DVA: documento de voluntades anticipadas.
El objeto de debate no resulta en absoluto simple. El concepto de eutanasia puede resultar equívoco y responde a interpretaciones subjetivas, polarizando actualmente a la sociedad. Sin embargo, resulta urgente establecer como prioridad y protocolizar la asistencia al final de la vida, garantizando la universalización de los cuidados paliativos a todos los segmentos de la población. Debe reforzarse la atención integral al paciente en esta situación, maximizándose los niveles de bienestar, lo que potencialmente puede tener una influencia directa sobre la toma de decisiones al respecto. Conceptos como la limitación del esfuerzo terapéutico, la futilidad terapéutica o la proporcionalidad de los cuidados deben abordarse de forma conjunta y empática entre los profesionales sanitarios, los pacientes y los familiares, respetando la autonomía del enfermo. Desde las instancias públicas y las instituciones sanitarias debe potenciarse la pedagogía sobre las herramientas acerca de la toma de decisiones, escasamente utilizadas, favoreciendo su incorporación como instrumento de seguridad clínica a la lex artis, incrementado igualmente la seguridad jurídica de los profesionales.
El debate actual respecto al auxilio a poner fin a la vida puede resultar demagógico y superficial si no tiene en consideración a todos los actores implicados en el proceso. La propuesta de despenalización del artículo 143, es decir, la despenalización de la eutanasia y el suicidio asistido, debería contemplar los riesgos asociados, como los derivados de una posible afectación de la competencia de decisión ante situaciones al final de la vida, debiendo consensuar y trabajar previamente de forma adecuada los protocolos al respecto. No caben generalizaciones y no se considera viable el debate sin una reflexión ética y médico-legal previa, en que participen los profesionales y los pacientes directamente implicados.
Según los últimos datos expuestos por la SECPAL, en España solo reciben cuidados paliativos especializados la mitad de los enfermos que los precisan. Esto significa que alrededor de 60.000 personas mueren cada año con un sufrimiento intenso evitable al no recibir los cuidados adecuados. Un país avanzado debe disponer de recursos para aliviar el sufrimiento humano, diferentes del acabar con la vida del sufriente. El debate sobre la eutanasia debería fundamentarse en una experiencia dilatada sobre una atención integral y adecuada al proceso final de la vida que podría afectar la opinión social respecto a la necesidad de una eventual modificación legislativa.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.