Analizar la evidencia científica respecto al efecto de la dieta mediterránea sobre las características de las pruebas de imagen y biopsia en sujetos con enfermedad de hígado graso no alcohólico (EHGNA).
MétodosSe realizó la búsqueda bibliográfica en esta revisión narrativa en las bases de datos Pubmed y Web of Science, considerando los estudios publicados entre los años 2011-2020, en idioma inglés o español, ensayos clínicos aleatorizados y estudios observacionales en pacientes con diagnóstico de EHGNA, en sujetos mayores de 18años de ambos sexos.
ResultadosEn los trabajos observacionales encontrados destaca una asociación inversa entre la adherencia a dieta mediterránea y el daño hepático, mientras que en los estudios de intervención con medición de biopsia hepática se encontró una reducción del 4,4% en lípidos intrahepáticos, y con resonancia magnética, entre el 4,2 y el 10,2%. En estudios experimentales con medición de ultrasonido disminuyó la proporción de personas con grado moderado (6-16%) y severo (25%) y los estudios con elastografía transitoria presentaron disminución de la rigidez hepática entre 0,5-2,1kPa.
ConclusionesLa dieta mediterránea contribuye al tratamiento de la EHGNA, lo cual se manifiesta en las características de las pruebas de imagen hepáticas e histológicas.
To analyze the scientific evidence regarding to the effect of the Mediterranean diet on the imaging tests and biopsy characteristics in subjects with non-alcoholic fatty liver disease (NAFLD).
MethodsA bibliographic search was carried out in this narrative review in Pubmed and Web of Science databases, considering studies published between 2011 and 2020, in English or Spanish, randomized clinical trials and observational studies in patients with a diagnosis of NAFLD, in subjects over 18years of age of both sexes.
ResultsIn the observational studies found, an inverse association between adherence to a Mediterranean diet and liver damage stands out, while in the intervention studies with measurement of liver biopsy a 4.4% reduction in intrahepatic lipids and with magnetic resonance a reduction between 4.2 and 10.2% was found. In experimental studies with ultrasound measurement, the proportion of people with moderate (6-16%) and severe (25%) degree decreased and the studies with transient elastography showed a decrease in liver stiffness between 0.5 and 2.1kPa.
ConclusionsThe Mediterranean diet contributes to the treatment of NAFLD, which is manifested in the liver and histological imaging tests characteristics.
La enfermedad de hígado graso no alcohólico (EHGNA) comprende el espectro clínico-patológico desde la esteatosis simple (ES) hasta la esteatohepatitis (EH) no alcohólica y la cirrosis hepática. Se estima una prevalencia del 20-30% en los países occidentales1.
Su etiopatogenia se explica por la teoría de múltiples impactos. La menor sensibilidad a la insulina periférica aumenta la liberación de ácidos grasos libres desde el tejido adiposo, los cuales son captados en el hígado estimulando una mayor lipogénesis de novo con posterior acumulación de triglicéridos hepáticos. Si este estímulo persiste en el tiempo, este mecanismo promueve la lipotoxicidad, estimulando la liberación de citoquinas proinflamatorias y fomentando la progresión a EH, con activación de factores que promueven la fibrosis y la cirrosis1
La EHGNA no presenta sintomatología evidente en estadios iniciales, por lo que su detección oportuna es primordial para disminuir la progresión1. El diagnóstico se puede realizar mediante pruebas histológicas por biopsia hepática, pruebas de imagen o mediante índices de estimación de riesgo de EHGNA2.
El tratamiento de base es una adecuada alimentación junto a actividad física. Se ha estudiado la efectividad de diversos tipos de dietas sobre la EHGNA, siendo la dieta mediterránea (Dmed) una alternativa novedosa recomendada por diversas organizaciones3.
Esta dieta considera un «conjunto de habilidades, conocimientos, rituales, símbolos y tradiciones concernientes a cultivos, cosecha, pesca, ganadería, conservación, procesamiento, cocción, compartir y consumir alimentos»4.
La Dmed ha demostrado beneficios sobre el metabolismo de lípidos, el estrés oxidativo, la sensibilidad a la insulina, el control glucémico, las transaminasas hepáticas y los eventos cardiovasculares3
En diversos estudios se recomienda la Dmed para personas con EHGNA como un enfoque terapéutico para prevenir su aparición o detener la progresión5; sin embargo, la relevancia de este estudio radica en que existe escasa evidencia que analice el efecto del patrón mediterráneo sobre las características histológicas y de pruebas de imagen del daño hepático.
El objetivo de esta revisión es analizar la evidencia científica respecto al efecto de la Dmed sobre las características de las pruebas de imagen y biopsia en sujetos con EHGNA.
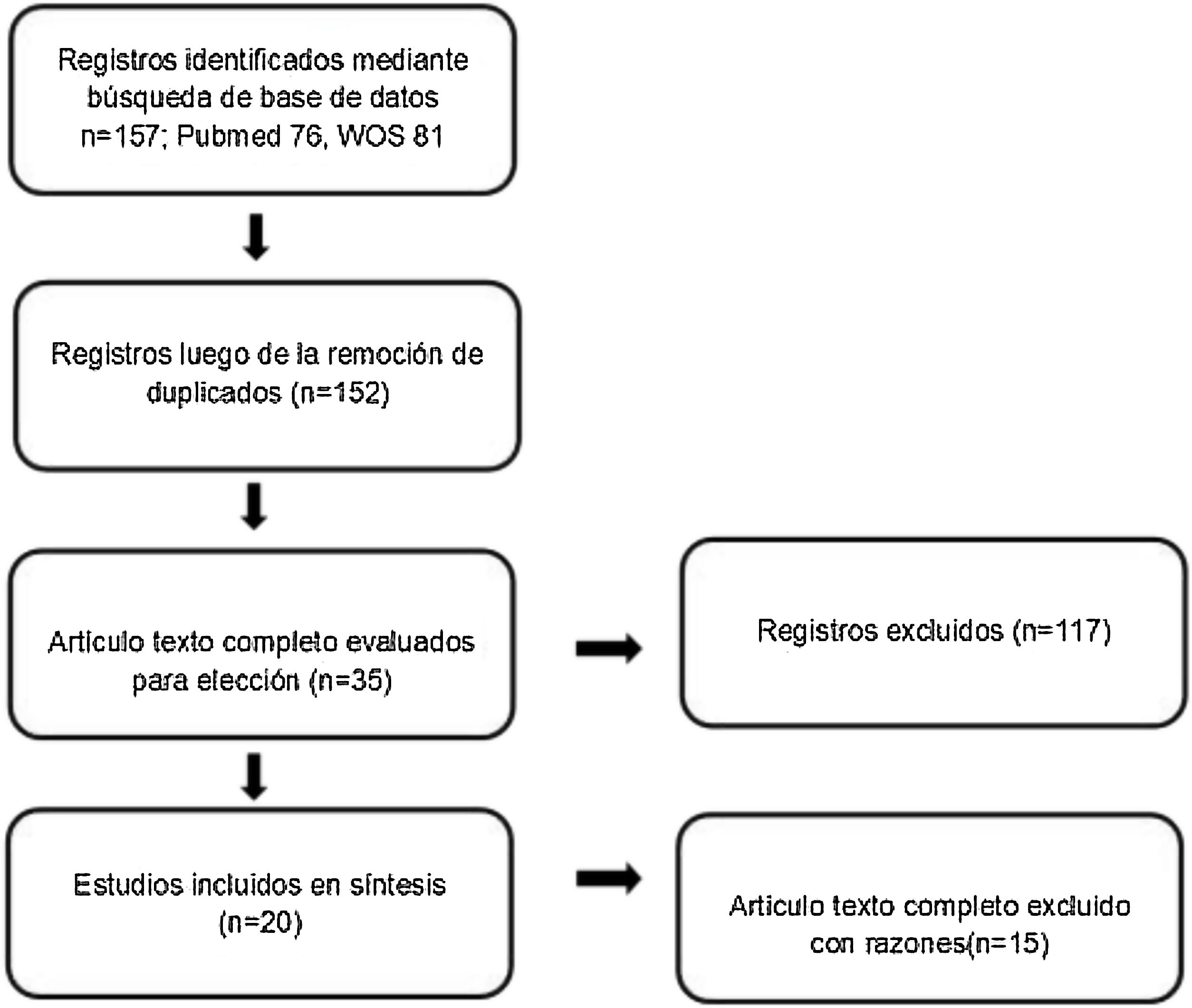
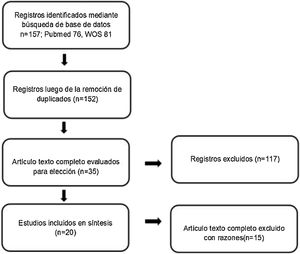
MetodologíaSe realizó la búsqueda bibliográfica durante abril a junio de 2020 en las bases de datos Pubmed y Web of Science. La estrategia de búsqueda para Pubmed fue ((«Diet, Mediterranean»[Mesh] OR «Mediterranean diet») AND («Non-alcoholic Fatty Liver Disease»[Mesh])) y para Web of Science fue ((«Mediterranean diet») AND (NAFLD)) con el filtro de tipo de estudio «Article». En ambas búsquedas se incluyeron los estudios publicados entre los años 2011 y 2020. El proceso de revisión se representa en la figura 1.
Se consideraron como criterios de selección los artículos publicados en idioma inglés o español, ensayos clínicos aleatorizados y estudios observacionales en pacientes con diagnóstico de EHGNA mediante biopsia, pruebas de imagen o puntuación de esteatosis y/o fibrosis, en sujetos mayores de 18años de ambos sexos.
Los estudios debían considerar la Dmed como un patrón de alimentación en lugar de alimentos por separado. Se incluyeron estudios open access y de suscripción.
Se excluyeron los estudios con enfermedad de hígado graso causada por ingesta de alcohol, debido a que las alteraciones metabólicas y la progresión del daño son diferentes a las producidas en la EHGNA.
El análisis crítico de cada estudio se realizó utilizando un cuestionario adaptado que incluía preguntas de metodología y resultados de la guía práctica de lectura crítica de artículos científicos originales en ciencias de la salud6, con puntuación máxima de 100 puntos, consensuando en este trabajo la inclusión de los estudios que cumplieran con más de 80 puntos.
ResultadosEn la tablas 1 y 2 se muestran la síntesis de la metodología y los resultados de los estudios experimentales y observacionales incluidos, respectivamente.
Estudios experimentales de intervención de dieta mediterránea sobre las características histológicas y de pruebas de imagen
| Ref. | Metodología (tipo estudio, población, diseño de estudio e instrumento medición de adherencia) | Diagnóstico | Resultados |
|---|---|---|---|
| 7 | • Ensayo clínico aleatorizado, cruzado• n: 12 adultos obesos• Diseño: 2 grupos, Dmed y basada en las recomendaciones de la Australian National Heart Foundation y la American Heart Association por 6 semanas. Los sujetos fueron asignados al azar con lavado de 6 semanas. Cada 2 semanas se realizó 1 h de consejería dietética de nutricionista con recetas y plan de alimentación. A ambas dietas se les proporcionó un suministro de alimentos precocinados para 2 semanas | Biopsia y ultrasonido | Hubo una reducción en %IHL (lípido intrahepático) mayor en Dmed desde el inicio 14,2 ± 11,7% hasta 8,6 ± 7,0% a las 6 semanas vs LF/HCD desde el inicio 11,2 ± 4,4% hasta el final de la intervención 10,0 ± 3,6% (p=0,03) |
| 12 | • Ensayo abierto aleatorizado• n: 90 adultos con sobrepeso u obesidad• Diseño: asesoramiento basado en estrategias cognitivo-conductuales. Controles clínicos, de laboratorio y dietéticos programados mensualmente por 6 meses (evaluando en mes 1-3 y 6) solo consejería y asesoramiento• Adherencia: puntuación AMDS | Ultrasonido y BLS | • IMC basal 31,02 ± 5,18 kg/m2 disminuyó al mes 6 a 29,86 ± 4,87 kg/m2 (p < 0,001)• Aumentó la adherencia a Dmed (AMDS) desde el inicio 27,46 ± 3,74 puntos, mes 1 30,74 ± 3,02 puntos hasta el mes 6 con 34,52 ± 2,65 puntos (p < 0,001)• BLS basal 1,96 ± 0,69 puntos, disminuyó al mes 6 a 1,24 ± 0,84 puntos (p < 0,001) |
| 13 | • Ensayo clínico aleatorizado• n: 50 pacientes caucásicos con sobrepeso• Diseño: pacientes asignados al azar en 3 grupos (A, B, C) por 6 meses. Prescripción de Dmed personalizada, baja en calorías (1.400-1.600kcal/día) para grupo A y B. Plan alimentario incluía CHO (50-60%), proteínas (15-20%, aproximadamente el 50% proteínas vegetales), grasas mono y poliinsaturadas (< 30%), grasas saturadas (< 10%), colesterol (< 300mg/día) y fibra (25-30 g/día). Solo al grupo B se administraron dos píldoras con antioxidantes (píldora del complejo BIL). Grupo control (C) no obtuvo tratamiento farmacológico ni cambios en el estilo de vida | Ultrasonido, elastografía transitoria e índice de hígado graso (FLI) | • Grupo A tuvo reducción de peso 6% versus 0,5% en grupo control (p = 0,0001)• Disminución en FLI de 71 (56-85) hasta 45 (39-69) puntos (p = 0,002) para el grupo A, mientras que para grupo C aumentó de 67 (63-80) puntos a 69 (68-83) puntos (p = 0,017)• Reducción en rigidez hepática de 8,1 (6,7-9,2) kPa a 6,0 (5,1-7,0) kPa en grupo A (p = 0,001) y en grupo C aumento desde 7,2 (5,3-10,1) KPa a 8,5 (6,3-9,7) KPa (p = 0,001) luego de 6 meses• Acumulación de grasa hepática dada por la puntuación de ultrasonido en grupo A disminuyó desde 2 (2-3) puntos hasta 2 (1-2) puntos (p < 0,001). |
| 14 | • Ensayo abierto no-aleatorizado• n: 46 adultos con EHGNA, sobrepeso u obesidad• Diseño: intervención dietética durante 6 meses (basada en Dmed) en 46 participantes. El asesoramiento consistió en una reunión mensual (45 min con gastroenterólogo y nutricionista) con entrega de recursos escritos con la pirámide alimentaria, pautas saludables y consejería alimentaria con énfasis en reducción máxima de calorías de 500 kcal/día. Se evaluaron enzimas hepáticas, parámetros metabólicos, índices de riesgo cardiovascular y EHGNA• Adherencia: MedDietScore | Ultrasonido, puntuación de grasa hepática de EHGNA e índice FLI | • IMC basal fue 29,3 ± 6,11 kg/m2; 3 meses 28,0 ± 6,21 kg/m2 y 6 meses 27,5 ± 6,21 kg/m2 (p < 0,01). Al final del tratamiento, 25 pacientes (54,3%) lograron llegar a IMC normal• Se redujo en todos los participantes la puntuación de grasa hepática de EHGNA basal 0,12 ± 1,63; 3 meses -0,02 ± 1,42 y 6 meses -0,70 ± 1,20 puntos (p < 0,01 basal vs 6 meses)• El FLI basal 61,55 ± 26,76 puntos, 3 meses 50,54 ± 29,37 puntos y 6 meses 48,83 ± 31,01 puntos (p < 0,01 basal vs 6 meses) |
| 15 | • Ensayo clínico aleatorizado paralelo• n: 98 hombres y mujeres adultos• Diseño: se dividió en grupo control y LGIMD (dieta mediterránea de bajo índice glicémico) y se entregó consejería, plan alimentario con dieta respectiva y monitorización con nutricionista por 6 meses. La LGIMD era rica en ácidos monoinsaturados de aceite de oliva y contenían también ácidos grasos poliinsaturados omega 3 de plantas marinas, mientras que la dieta control seguía recomendaciones de la OMS• Adherencia: índice de adecuación mediterránea | Ultrasonido | • A los 6 meses EN normal aumentó de 6 a 10,3%, sobrepeso de 26 a 43,6% y obesidad disminuyó de 68 a 48% en el grupo LGIMD, grupo control con sobrepeso aumentaron de 27,1 a 44,2%, reduciendo obesidad de 76,9 a 46,2%• En grupo LGIMD luego de 6 meses aumentó proporción de ausencia de EHGNA de 0 a 10,3% y de 0 a 30,8% el grado leve, mientras que redujo de 70 a 53,8% el grado moderado y de 30% a 5,1% la proporción de EHGNA severo.• En el grupo control a los 6 meses, la proporción de ausencia de EHGNA pasó de 0 a 9,3%, 0 a 16,3% en grado leve, 70,8 a 58,1% en grado moderado y 29,2 a 16,3% en grado severo• Mediana de FLI y el rango intercuartil fueron similares en basal entre ambos grupos, mientras que a los 6 meses la puntuación fue inferior en LGIMD 81,19 (49,19-90,24) puntos vs 6 meses 57,72 (27,33-73,14) puntos (p < 0,05) |
| 19 | • Ensayo clínico aleatorizado, ciego simple• n: 63 adultos sobrepeso u obesidad• Diseño: 3 grupos, control, Dmed y estilo de vida mediterráneo. 7 sesiones grupales de 60 min para Dmed y estilo de vida mediterráneo, control solo consejería escrita para estilo de vida saludable. Se realizaron las mediciones al inicio y 6 meses de intervención• Adherencia: MedDietScore | Ultrasonido y elastografía transitoria | • Reducción IMC grupo control de 30,04 (28,2-33,1) kg/m2 a 29,49 (27,8-32,9) kg/m2, en Dmed de 31,67 (27,4-33,6) kg/m2 a 28,21 (25,9-31,5) kg/m2, en EM de 32,44 (28,4-35,0) kg/m2 a 30,55 (26,6-33,3) kg/m2 (p = 0,008)• Cada grupo aumentó su puntuación de adherencia a Dmed al finalizar la intervención. Control 30 (27-34) vs 32 (29-35) al finalizar, Dmed 32 (30-34) vs 38 (34-41) al finalizar y EM 35 (32-37) vs 40 (38-42) puntos a los 6 meses (p < 0,001)• La rigidez hepática disminuyó de 6,6 (6,1-11,1) kPa a 6,2 (5,1-9,9) en Dmed luego de 6 meses vs control 7,8 (5,5-10,9) a 8,0 (6,1-11,1) al finalizar (p = 0,002) y en EM 7,1 (6,3-8,8) a 6,1 (5,0-7,6) vs control 7,8 (5,5-10,9) a 8,0 (6,1-11,1) (p = 0,002) |
| 20 | • Ensayo clínico aleatorizado• n: 48 participantes adultos• Diseño: 12 semanas de intervención, dieta baja en grasa (BG) estaba compuesta de 50% de CHO; 30% de grasa (con < 10% de energía como grasa saturada); 20% de proteína, mientras que Dmed de 40% de CHO; 35-40% de grasa (con < 10% de energía como grasa saturada); 20% de proteínas• Adherencia: análisis objetivo de los alimentos realmente consumidos en ambas dietas | Resonancia magnética | • Grupo BG redujo peso desde 81,3 ± 13,3kg a 79,6 ± 13,5kg (p = 0,01) en 12 semanas y Dmed desde 89,3 ± 12,7kg hasta 87,3 ± 12,5kg (p < 0,001)• Luego de 12 semanas Dmed redujo el porcentaje de grasa intrahepática desde 34,2 ± 16,3 a 24,0 ± 14,7 (p < 0,001) y dieta BG redujo desde 21,5 ± 10,0 a 15,3 ± 7,7 (p < 0,001) |
| 21 | • Ensayo clínico cuasi experimental• n: 278 adultos• Diseño: 2 dietas, baja en grasa y Dmed baja en CHO, con cruce de 6 meses después se aleatoriza con adición de actividad física (PA) (BG con PA+, MED/CHO con PA+), no se agregaron grupos de PA (LFPA, MED/LCPA) para otros 12 meses de intervención (las dietas continuaron un año, de acuerdo con la primera asignación dietética aleatoria). El diseño del estudio en 2 etapas se basa en resultados anteriores del estudio DIRECTO, en el que la pérdida de peso en dieta fue máxima en 6 meses (fase de pérdida de peso rápida). La dieta Dmed recibió 28g de nueces/día (160 k cal/84% ácidos grasos, principalmente ácido a-linolénico). La duración fue de 18 meses• Adherencia: cuestionario electrónico validado de frecuencia alimentaria | Resonancia magnética | • Reducción peso corporal en 5,8% a los 6 meses y 3,1% después 18 meses• Contenido de grasa hepática disminuyó después de 6 meses (−6,6% de unidades absolutas [−41% relativo]) y 18 meses (−4,0% de unidades absolutas [−29% relativo], p < 0,001 vs. basal)• La proporción de sujetos con IMC < 30 disminuyó en un 21% desde el inicio hasta 18 meses y con IMC > 30 en un 35%• Dmed baja en CHO presentó mayor reducción de grasa hepática (4,2 ± 7,1%) que la dieta baja en grasas 3,8 ± 6,7% luego de 18 meses (p = 0,03)• El efecto de Dmed baja en CHO en la reducción de contenido grasa hepática vs dieta baja en grasas fue significativo incluso en pacientes sin EHGNA (contenido de grasa hepática ≤ 5%, p = 0,037), como en pacientes con EHGNA (grasa hepática > 5%; p = 0,014) |
AMDS: adherence Mediterranean Diet Score; BG: dieta baja en grasa; BLS: Bright Liver Score; CHO: hidratos de carbono; Dmed: dieta mediterránea; EHGNA: enfermedad de hígado graso no alcohólico; EM: Estilo de vida mediterráneo; ES: esteatosis simple; FLI: Fatty Liver Index; IHL: lípidos intrahepáticos; IMC: índice de masa corporal; LF/HCD: dieta baja en grasas y alta en hidratos de carbono; LGIMD: Dmed de bajo índice glicémico; OMS: Organización Mundial de la Salud; PA: actividad física.
Estudios observacionales de asociación de dieta mediterránea sobre las características histológicas y de pruebas de imagen
| Ref. | Metodología (tipo estudio, población, diseño) | Diagnóstico | Resultados |
|---|---|---|---|
| 8 | • Observacional transversal• n: 203 adultos sobrepeso y obesidad• Dg: biopsia hepática• Diseño: se analizaron parámetros bioquímicos, clínicos y pruebas de imagen en función de dos grupos según IMC sobrepeso y obeso• Adherencia: MEDAS | Biopsia hepática | • Mayor adherencia a Dmed grupo sobrepeso MEDAS 9 (8-10) puntos versus 7 (6-8) puntos en obesidad (p = 0,04)• Proporción de EH mayor en obesos 59,3% vs 41,3% en sobrepeso (p = 0,02)• Análisis de regresión de adherencia a Dmed en pacientes con sobrepeso para EH fue OR 0,67 (0,50,0,89; p = 0,006) y para fibrosis OR 0,70 (0,53,0,92; p = 0,01) |
| 9 | • Observacional transversal• n: 82 adultos• Diseño: se correlacionó adherencia a Dmed y parámetros antropométricos, bioquímicos e histológicos, según grado de ES bajo vs alto, ausencia o presencia de fibrosis y ausencia o presencia de EH• Adherencia: MEDAS | Biopsia hepática | • Adherencia a Dmed (MEDAS) es más alta en bajo grado de ES con 10,2 ± 1,1 puntos vs alto grado de esteatosis 6,4 ± 2,5 puntos (p = 0,001), al igual que en ausencia de EH 9,4 ± 2,1 puntos vs 5,2 ± 1,7 en presencia de EH (p = 0,001) y en sujetos sin fibrosis 9,6 ± 2,2 puntos superior a sujetos con presencia de esta (6,5 ± 2,5 puntos) (p = 0,001) |
| 10 | • Observacional transversal• n: 73 adultos con sobrepeso• Diseño: se dividió en grupo control y grupo EHGNA, se realizó encuesta de frecuencia de consumo• Adherencia: MedDietScore | Biopsia, ultrasonido, elastografía transitoria | • Adherencia a Dmed fue inferior en EH (diagnosticada por biopsia) 29,3 ± 3,2 que en ES 34,1 ± 4,4 puntos (p = 0,004)• Se asoció el aumento de 1 punto del MedDietScore con EH OR 0,64 (0,45-0,92; p = 0,02), luego de corregir por edad y nivel de grasa abdominal• Se correlacionó la puntuación de adherencia a la Dmed con el % de ES (r = −0,52; p = 0,006) y rigidez hepática (r = −0,28; p = 0,03) |
| 11 | • Observacional transversal• n: 160 adultos con DM2 con transaminasas elevadas y EHGNA• Diseño: se evaluó antropometría, pruebas de laboratorio, características histológicas del hígado y adherencia a Dmed en función de la presencia o ausencia de fibrosis.• Se utilizaron scores de hígado graso: NFS score (non-alcoholic fatty liver disease fibrosis score), SAF (score esteatosis, actividad y fibrosis) y FIB-4 (score fibrosis 4)• Se expresan resultados como esteatosis avanzada (grado 3)• Adherencia: PREDIMED de 14 ítems | Biopsia hepática | • El % de avance de esteatosis fue mayor en grupo de fibrosis avanzada; sin fibrosis 32,7% vs fibrosis avanzada 67,3% (p = 0,01)• % de avance de balonamiento fue mayor en grupo con fibrosis avanzada, sin fibrosis 34,0% vs fibrosis avanzada 66,0% (p = 0,01)• El % de inflamación lobular fue mayor en grupo fibrosis avanzada; grupo sin fibrosis tuvo 17,6% vs 82,4% fibrosis avanzada (p = 0,001)• Puntuación NFS fue mayor en grupo con fibrosis avanzada (−1,6 ± 2,4 puntos vs sin fibrosis (−2,8 ± 2,1 puntos) (p = 0,01)• Puntuación SAF fue mayor en grupo con fibrosis avanzada 6,9 ± 2,1 puntos vs sin fibrosis 3,1 ± 1,4 puntos (p = 0,001)• FIB-4 fue mayor en grupo con fibrosis avanzada con 1,41 ± 1,2 puntos vs sin fibrosis 0,98 ± 1,3 puntos (p = 0,02)• Rigidez hepática mayor en grupo con fibrosis avanzada 15,2 ± 6,4 KPa que sin fibrosis 9,1± 5,3 KPa (p = 0,02) |
| 16 | • Observacional, transversal• n: 1.199 adultos, 532 con EHGNA y 667 sin EHGNA, sobrepeso u obesidad• Diseño: 2 grupos, control sano y con EHGNA; incluía informes adherencia a la Dmed, actividad física, puntuación del perfil dietético occidental, puntuación de exposición al sol y cuestionario de hábitos de sueño proporcionaron una evaluación más exhaustiva del estilo de vida.• Adherencia: puntuación (AMDS) recuerdo de 1 semana | Ultrasonido, BLS | • La adherencia AMDS (puntos) fue menor en EHGNA vs control 32,21 ± 0,91 vs 34,91 ± 0,61 (p < 0,0001)• Asociación significativa entre AMDS en sujetos con EHGNA y controles, con OR 0,002 (0,001-0,003) |
| 17 | • Observacional transversal• Fenland: n: 9.645 adultos (30-65 años)• Diseño: se utilizó cuestionario de frecuencia de consumo semicuantitativo autoadministrado para evaluar ingesta dietética durante el año anterior, junto con registro de pesada diferencial y recordatorio de 24 h por 16 días• CoLaus: n: 3.957 adultos (35-75 años)• Diseño: se usó cuestionario de frecuencia de consumo semicuantitativo autoadministrado para evaluar la ingesta alimentaria durante las últimas 4 semanas anteriores y recordatorios de 24 h• Adherencia: para ambos estudios con tres puntuaciones MDS basado en pirámide, algoritmo propuesto por Sofi y Casini y con terciles específicos del sexo de cada cohorte | Ultrasonido (Fenland)FLI, EHGNA liver fat score (puntuación de grasa hepática en EHGNA) (CoLaus) | • En ambas cohortes, la adherencia a Dmed fue mayor en mujeres que en hombres• En Fenland, el radio de prevalencia de EHGNA según puntuación FLI en Q5 de adherencia fue 16,9 en comparación a 47,6 en Q1, mientras en CoLaus 22,5 en Q5 y 43,0 en Q1, ambos con p < 0,001El radio de prevalencia de EHGNA según NAFLD liver fat score en CoLaus fue −2 en el Q5 de adherencia y −1,5 en el Q1 (p = 0,022) |
| 22 | • Observacional transversal• n: 797 adultos• Diseño: se analizó adherencia a Dmed, la cantidad de triglicéridos hepáticos, parámetros clínicos y bioquímicos en función de la presencia o ausencia de EHGNA• Adherencia: MDS | Resonancia magnética | • Adherencia no mostró diferencias significativas entre sujetos con o sin EHGNA• Disminución de 10 puntos en DQI-I se asoció con aumento del 24% en la probabilidad de tener EHGNA OR (IC 95%: 1,06-1,45, p = 0,009) |
| 23 | • Observacional prospectivo• n: 1.521 adultos con sobrepeso u obesidad• Diseño: se utilizó cuestionario de frecuencia alimentaria de Harvard semicuantitativo. Se evaluaron niveles de grasa hepática (LPR) en imágenes de tomografía computarizada por 6 años (LPR inversamente proporcional a grasa hepática)• Adherencia: puntuación de Dmed (MDS) y el índice de alimentación saludable alternativa (AHEI) | Tomografía computarizada | • A mayor puntuación MDS, IMC disminuye en 0,38 kg/m2 (IC 95%: 0,24, 0,51; p < 0,001)• LPR en 6 años disminuyó en 0,57 (IC 95%: 0,27, 0,86; p < 0,001). El Q4 de MDS fue el que más redujo LPR en −1,90 (IC 95%: −2,63 a −1,18) |
| 24 | • Observacional prospectivo• n: 3.042 sujetos adultos con obesidad• Diseño: se usó cuestionario de frecuencia de consumo para evaluar ingesta dietética y posteriormente se calculó el índice de inflamación dietética (D-AII) basado en los hábitos alimentarios. Este estudio de referencia capturó varias características sociodemográficas, de estilo de vida y clínicas, así como marcadores hepáticos. Estos se usaron para calcular 4 índices de evaluación de HGNA: índice de triglicéridos-glucosa (TyG), FLI, índice de esteatosis hepática (HSI) y puntuación de hígado graso (NAFLD-FLS). El seguimiento fue por 18 meses• Adherencia: MedDietScore | HSI y FLI | • Reducción en cada tercil en índice de ES T1 38 ± 5,8 T2 35 ± 5, T3 32 ± 9,5 (p < 0,001)• Reducción del FLI en cada tercil T1 52 ± 28 puntos vs T2 43 ± 28 puntos vs T3 18 ± 18 puntos (p < 0,001)• NAFLD-FLS disminuyó en T1 −0,04 ± 1,0 puntos vs T2 −0,37 ± 1,1 puntos vs T3 −1,05 ± 0,9 puntos (p < 0,001• El grupo D-AII tuvo una mejor salud hepática, con valores más bajos de daño hepático según lo expresado en HSI 0,89 (0,86-0,92) y FLI 0,88 (0,85-0,91), mientras que NAFLD-FLS tenía mayor 0,89 (0,86-0,92) (p < 0,001) |
| 25 | • Observacional transversal en base a un ensayo clínico controlado• n: 278 (141 hombres y 137 mujeres) con obesidad hepática) +puntuación de fibrosis (NAFLD fibrosis score)• Diseño: sujetos del estudio PREDIMED plus con síndrome metabólico fueron estratificados según terciles de ES. Se analizaron variables clínicas, bioquímicas e información sobre estilo de vida, adherencia a Dmed y actividad física. La valoración de ingesta dietética se realizó mediante la aplicación de cuestionario de frecuencia de consumo de 143 ítems previamente validado• Adherencia: MDS | HSI | • Incremento progresivo del IMC (kg/m2) a través de los terciles de HSI. En hombres T1 29,3 ± 1, kg/m2, T2 31,4 ± 1,7 kg/m2 y T3 34,1 ± 3,0 kg/m2. En mujeres T1 29,6 ± 1 kg/m2, T2 32,1 ± 2,3 kg/m2 y T3 36,4 ± 2,7 kg/m2, con diferencias significativas entre hombres y mujeres (p < 0,001)• En análisis de adherencia a Dmed, la puntuación disminuye conforme aumentan los valores de HSI (p = 0,012). En hombres T1 4,9 ± 1,6 puntos, T2 4,7 ± 1,7 y T3 4,1 ± 1,5, mientras que en mujeres T1 4,6 ± 1,4 puntos, T2 4,2 ± 1,6 y T3 4,0 ± 1,4 puntos (ambos p = 0,012) |
| 26 | • Observacional transversal• n. 328 adultos y adultos mayores con síndrome metabólico que participaron en el ensayo PREDIMED• Diseño: se recogieron datos sociodemográficos, clínicos y dietéticos en función de los terciles de HSI• Adherencia: MDS | HSI | • HSI tuvo diferencias significativas entre T1 38,1 (37,6-38,5), T2 42,6 (42,2-43,1) y T3 48,5 (48,1-49,0) (p < 0,001)• Adherencia a MDS fue mayor en T1 de HSI 4,7 (4,4-5,0) vs T3 4,1 (3,8-4,4) (p = 0,015)• El cambio del HSI según adherencia MedDiet fue de (−0,70) unidades (IC 95%) para adherencia moderada, y (−1,57) unidades (IC 95%) para alta adherencia (p = 0,041) |
AMDS: Adherence Mediterranean Diet Score; BLS: Bright Liver Score; D-AII: índice de inflamación dietética; Dg: diagnóstico; EH: esteatohepatitis; EHGNA: enfermedad de hígado graso no alcohólico; ES: esteatosis simple; FLI: Fatty Liver Index; HEI: Healthy Eating Index; HEI: Healthy Eating Index; IMC: índice de masa corporal.
Se encontró solo un estudio experimental, el cual comparó una dieta baja en grasas y alta en hidratos de carbono con una Dmed durante 6semanas, encontrando una disminución de porcentaje de lípidos intrahepáticos del 4,4% en sujetos con Dmed7.
En cuanto a los estudios observacionales, 4 de ellos determinaron la adherencia a Dmed, encontrando que un menor grado de daño hepático y mejor estado nutricional se asocian con una mayor adherencia a Dmed, independientemente de la herramienta utilizada para evaluar la adherencia a la Dmed8-11.
Estudios con medición de ultrasonidoSe encontró un total de 4 estudios experimentales con medición de ultrasonido12-15. En un estudio se demostró una disminución de 0,72 puntos del Bright Liver Score (BLS)12, en otro se presentó una reducción en la puntuación de ultrasonido tras 6meses en los sujetos con Dmed de 2 (2-3) puntos al inicio, llegando a 2 (1-2) puntos13, mientras que en otros dos estudios tras 6meses de intervención con Dmed aumentó la proporción de ausencia de esteatosis (20 y 10%, respectivamente) y grado leve de esteatosis (26 y 31%), con disminución de la proporción de personas con grado moderado (6 y 16%) y severo (25% solo en un estudio)14,15.
Se encontraron dos estudios observacionales donde se asoció inversamente la puntuación de adherencia a Dmed con la prevalencia de EHGNA16,17.
Estudios con medición de elastografía transitoriaSe determinó la rigidez hepática mediante elastografía transitoria en 3 estudios experimentales, presentando una reducción de la rigidez hepática en sujetos intervenidos con Dmed de 0,5 y 0,2kPa18,19, así como en otro estudio se analizó una disminución de 2,1kPa en comparación con el grupo control, que aumentó en 1,3kPa, respectivamente13.
Estudios con medición mediante otras pruebas de imagen e índicesSe analizaron 2 estudios experimentales con medición de resonancia magnética, los cuales demostraron una reducción del contenido de grasa hepática en los sujetos con Dmed. En uno se analizó una disminución del 10,2% de los lípidos intrahepáticos en los pacientes luego de 12semanas20, y en otro se estudió una disminución del 6,6% a los 6meses y del 4% a los 18meses de la evaluación21.
Por otra parte, se analizó un estudio observacional con esta prueba de imagen, el cual encontró una probabilidad del 24% de presentar EHGNA al disminuir 10 puntos en el índice internacional de calidad de la dieta (Diet Quality Index-International [DQI-I]), sin encontrar asociación con la escala de dieta mediterránea (Mediterranean Diet Scale [MDS])22.
Se incluyó solo un estudio observacional con tomografía computarizada, encontrando una mayor reducción de grasa hepática en el cuartil superior de adherencia a Dmed23.
Respecto a los estudios con diagnóstico de índices, se incluyeron 3 estudios observacionales que determinaron el Hepatic Steatosis Index (HSI), estableciendo una asociación entre el grado de adherencia a Dmed y disminución del riesgo de progresión de la patología24-26. Resultados similares a los observados en los estudios que determinaron el índice Fatty Liver Index (FLI)13,15.
DiscusiónDe acuerdo con los resultados presentados, la Dmed demostró efectos beneficiosos sobre las características hepáticas de las pruebas de imagen e histología.
En los estudios experimentales se encontró que la determinación de biopsia hepática presentó una reducción de lípidos intrahepáticos similar a la observada en estudios con medición de resonancia magnética. En los trabajos con medición de ultrasonido disminuyó la puntuación de esteatosis y la proporción del grado de esteatosis moderado y severo, y en estudios con determinación de elastografía transitoria se demostró una disminución de la rigidez hepática.
Por otra parte, en los estudios observacionales encontrados destaca una asociación inversa entre la adherencia a Dmed y la severidad del daño hepático.
Los mecanismos de los compuestos presentes en los alimentos que conforman la Dmed que podrían explicar los resultados mencionados a nivel hepático son principalmente mecanismos antioxidantes y antiinflamatorios, que contribuirían a reducir el daño oxidativo, la inflamación, la esteatosis y la fibrosis hepática27.
Los compuestos fenólicos y el licopeno (carotenoide) de frutas, verduras, legumbres y cereales integrales, junto con los ácidos grasos monoinsaturados y antioxidantes del aceite de oliva, han demostrado poseer actividad antioxidante en los hepatocitos, reduciendo la peroxidación lipídica y la inflamación en la EH, mejorando la sensibilidad a la insulina27,28.
La fibra dietética regula la absorción de colesterol y glucosa, además de contribuir a generar saciedad para facilitar el control del peso29.
Para dichos resultados es relevante analizar la magnitud de los cambios y la heterogeneidad en las metodologías, tanto en las características de los sujetos como en la amplia variedad de herramientas de puntuación de adherencia a Dmed30.
Existen diferencias relevantes inherentes de cada método de diagnóstico. La mayoría de los estudios determinaron EHGNA mediante ultrasonido, una de las pruebas de imagen más utilizadas para diagnosticar esteatosis hepática debido a su accesibilidad, seguridad, baja invasividad y costo; sin embargo, tiene una menor sensibilidad cuando el hígado presenta menos del 33% de hepatocitos, mientras que la menor cantidad de estudios evaluaron biopsia hepática o resonancia magnética, técnicas que se limitan por un costo elevado2.
Otros factores a considerar son el cambio del peso, el nivel de actividad física y la restricción de calorías dietarias, variables que influyen en el gasto energético y, por ende, sobre los cambios a nivel hepático3,5; esta última no fue explícita en la metodología de algunos trabajos, por lo que no se puede asumir como realizada.
Dentro de las fortalezas de esta revisión narrativa se encuentran la cantidad de estudios incluidos y el uso de una metodología de tipo sistematizada para la bosqueda en dos bases de datos, con criterios de búsqueda y selección previamente establecidos y la aplicación de una herramienta de análisis crítico.
Por otro lado, también presenta diversas limitaciones, como la exclusión de literatura gris o registros externos a las búsquedas y no haber incorporado variables metabólicas al análisis de resultados, lo cual pudo haber complementado las conclusiones.
Los estudios presentaron una metodología heterogénea, lo cual, por una parte, amplía las comparaciones entre métodos de evaluación de las características hepáticas de la EHGNA, pero dificulta la homogeneización de conclusiones entre ellos.
Todos los estudios, independientemente de su diseño, demostraron resultados positivos respecto a la intervención con Dmed, así como también se observó una asociación inversa entre la puntuación de adherencia a Dmed con la severidad de las diferentes características del daño hepático.
Se requieren estudios de intervención por al menos 6meses que evalúen los cambios en las características de las pruebas de imagen hepáticas, considerando el mantenimiento del peso corporal y un aporte energético isocalórico controlado dentro de la alimentación de los voluntarios con EHGNA.
ConclusiónLa Dmed demostró reducción de acumulación de grasa hepática y disminución de la rigidez hepática. La Dmed podría ser considerada una buena estrategia dietética tanto para la prevención como para el tratamiento de la EHGNA; sin embargo, faltan estudios de intervención que evalúen los cambios en los parámetros histológicos tras a una intervención de larga duración en comparación con un grupo control.
Conflicto de interesesNinguno.
Agradecemos la contribución de Gonzalo Cruz Neculpán, Centro de Neurobiología y Fisiopatología Integrativa, Instituto de Fisiología, Facultad de Ciencias, Universidad de Valparaíso, y a Claudia Vega Soto, Escuela de Nutrición y Dietética, Facultad de Farmacia, Universidad de Valparaíso, por su revisión detallada durante la fase inicial del desarrollo del manuscrito.