Los trastornos funcionales digestivos (TFD) suponen una parte importante de la patología gastroenterológica. Diversos estudios han comprobado la aparición de síndrome del intestino irritable (SII-PI) tras una gastroenteritis aguda (GEA). Se ha propuesto que infecciones no digestivas pueden aumentar el riesgo de iniciar un SII. También hay datos que demuestran que una infección digestiva puede ser el desencadenante de una dispepsia funcional (DF-PI). La posible aparición de SII-PI o DF-PI depende tanto de factores infecciosos como del huésped. Se han encontrado fenómenos de microinflamación en pacientes con TFD post-infecciosos. Los estudios realizados en modelos animales demuestran que la infección e inflamación aguda da lugar a cambios permanentes en la motilidad y la sensibilidad digestiva. La importancia de la GEA en el desarrollo de los TFD se debe no sólo a ser un excelente modelo natural para el estudio patogénico, sino que también abre la posibilidad de actuar de manera preventiva.
Functional gastrointestinal disorders (FGID) form a major part of gastroenterology practice. Several studies have reported the development of post-infectious irritable bowel syndrome (PI-IBS) after acute gastroenteritis (AGE). Non-gastrointestinal (GI) infections may increase the risk of developing IBS. There are also data showing that a GI infection may trigger functional dyspepsia (PI-FD). The possible development of PI-IBS or PI-FD depends on factors related to both the infection and the host. Microinflammation has been found in patients with post-infectious FGID. Studies performed in animal models show that infection and acute inflammation permanently change gastrointestinal motility and sensitivity. The role of AGE in the development of FGID is important not only because this entity provides an excellent natural model for pathogenic study but also because it provides an opportunity for preventive action.
La diarrea aguda es uno de los diagnósticos más frecuentes en la práctica clínica, tanto en adultos como en niños, variando su prevalencia y su etiología en función del área geográfica, las condiciones socioeconómicas y la edad1. La incidencia de la diarrea aguda en la población general se calcula mejor mediante estudios prospectivos de seguimiento de una cohorte bien establecida que mediante la vigilancia epidemiológica. Los datos recogidos infraestiman esta entidad ya que no todos los pacientes reclaman asistencia médica (tan sólo el 22% consultan al médico) y las pruebas no siempre se realizan en el momento de acudir al especialista (tan sólo en un 5% se efectúa coprocultivo)2. A pesar de todas estas dificultades metodológicas se estima que en los países desarrollados la incidencia es de 0,5-2 episodios por persona y año, siendo esta cifra mucho mayor en países en vías de desarrollo. Así, en Europa occidental se calcula una incidencia de un episodio por persona al año3. En España no existen estudios en población adulta.
Las causas más frecuentes de diarrea aguda son los agentes infecciosos: virus, bacterias y parásitos. Entre otras causas se encuentran la toma de fármacos (especialmente los antibióticos), la intoxicación alimentaria, la colitis isquémica, etc. En la mayoría de países desarrollados los agentes más frecuentes que producen diarrea aguda son los Rotavirus y Norovirus; prácticamente todos los niños menores de 5 años han sido infectados por Rotavirus. En Estados Unidos de América la causa más frecuente es el Norovirus, afectando a unos 23 millones de personas por año. Otros virus entéricos menos prevalentes incluyen Sapovirus, Coronavirus, Torovirus y Enterovirus. Entre las causas bacterianas más frecuentes están Campylobacter, Salmonella no tifoidea, Shigella y Escherichia coli (E. coli) enterohemorrágica. Clostridium difficile, antes considerado como exclusivamente nosocomial, es también una causa frecuente de diarrea adquirida en la comunidad. En los países desarrollados la diarrea aguda por parásitos tiene como agentes fundamentales Giardia y Crytosporidium4.
Trastornos funcionales digestivosLos trastornos funcionales digestivos (TFD) suponen una parte muy importante de los trastornos gastroenterológicos. Son enormemente frecuentes y más de la mitad de los pacientes que acuden a las consultas de Aparato Digestivo lo hacen por este motivo, así como aproximadamente el 5% de los que se visitan en atención primaria5. Los TFD se definen como la presencia de una combinación variable de síntomas gastrointestinales que aparecen de forma crónica o recurrente y que no pueden explicarse por la presencia de alteraciones estructurales o bioquímicas. Es importante recordar que en más de la mitad de los pacientes que presentan síntomas digestivos no se encuentra una causa orgánica que explique sus manifestaciones clínicas. Durante muchos años se había considerado que estos enfermos no eran portadores de ninguna enfermedad y que sus molestias se debían a imaginaciones personales, o a verdaderos fraudes médicos. Sin embargo, durante las últimas décadas el interés por los TFD ha crecido de forma considerable. Ello es debido en gran parte a su importante repercusión socioeconómica, al avance en su conocimiento fisiopatológico y a la aparición de nuevos tratamientos.
La gran mayoría de los pacientes con TFD tienen síntomas leves, lo que les lleva a la consulta médica es más el miedo a tener una enfermedad grave que la severidad de sus dolencias. En estos casos será suficiente con una explicación detallada del porqué de sus molestias digestivas, con tranquilizarles y explicarles algunas medidas dietéticas, y con la exclusión de fármacos o circunstancias que puedan exacerbar sus molestias. Cuando los síntomas son más intensos es necesaria la utilización de fármacos dirigidos específicamente a aliviar sus molestias. Cuando los síntomas son aún más intensos, o incluso incapacitantes, es necesario el manejo por centros especializados para la utilización de medidas y de estudios especiales6.
De los muchos TFD los más frecuentes son la dispepsia funcional (DF), el síndrome del intestino irritable (SII) y el estreñimiento funcional. Hay que enfatizar que, muy frecuentemente, los TFD se superponen y coexisten varios en un mismo paciente.
Tras un episodio de infección intestinal puede aparecer un TFD. Este hecho no sólo es importante en sí mismo, sino también por ser un excelente modelo experimental (aunque de origen natural) para conocer mejor los TFD post-infecciosos (TFD-PI) y no post-infecciosos. Además, abre la posibilidad futura de prevenir algunos casos de TFD.
Dispepsia funcional y síndrome del intestino irritableLa dispepsia se define, de acuerdo con el comité de Roma III, como «un síntoma o conjunto de síntomas que la mayoría de médicos consideran tienen su origen en la región gastroduodenal»; siendo estos síntomas la pesadez posprandial, la saciedad precoz y el dolor o ardor epigástrico7. El comité hace especial énfasis en la diferenciación entre ardor epigástrico (considerado como un síntoma dispéptico) y la pirosis (considerada como un síntoma de ERGE), aunque ambas circunstancias pueden coincidir y muchos pacientes con dispepsia funcional tienen además reflujo gastroesofágico.
A su vez, la DF se define como la sensación molesta de plenitud posprandial, saciedad precoz, dolor epigástrico o ardor epigástrico sin evidencia de enfermedades estructurales (incluida la realización de una endoscopia digestiva alta) que puedan explicar los síntomas. Para hacer el diagnóstico el cuadro clínico debe estar presente durante los últimos 3 meses y haber comenzado un mínimo de 6 meses antes7,8.
El SII se caracteriza clínicamente por la asociación de dolor/molestia abdominal y alteraciones en el hábito deposicional. En la mayoría de los casos no existe una causa conocida que origine el SII, aunque puede estar relacionado con acontecimientos estresantes previos, como el maltrato, o con haber presentado una gastroenteritis aguda. También existen datos que apoyan la influencia tanto de factores genéticos9 como ambientales familiares10.
Las manifestaciones clínicas del SII son muy variadas y heterogéneas, pudiendo producirse diversas asociaciones de los distintos síntomas. Quedan incluidos dentro de este epígrafe tanto pacientes que presentan dolor abdominal junto con diarrea como aquellos que sufren estreñimiento. Por otra parte, es habitual que los pacientes con SII aquejen también síntomas propios de otros trastornos funcionales, tanto digestivos como extradigestivos.
El SII se define como dolor o molestia abdominal recurrente al menos 3 días por mes asociado a dos o más de los siguientes: 1) mejora con la defecación; 2) comienzo asociado con un cambio en la frecuencia de las deposiciones; o 3) comienzo asociado con un cambio en la consistencia de las deposiciones. Al igual que con la DF los síntomas deben estar presentes durante los últimos 3 meses y haber comenzado un mínimo de 6 meses antes del diagnóstico.
La distribución de los distintos subtipos de SII (con estreñimiento, con diarrea o alternante/mixto) es de aproximadamente un tercio para cada uno, aunque varía según los criterios utilizados y la población evaluada11. Actualmente, siguiendo las recomendaciones de Roma III, los subtipos se establecen con relación a la consistencia de las deposiciones evaluada según la escala de Bristol12.
Síndrome del intestino irritable post-infecciosoEl SII post-infeccioso (SII-PI) se define como la aparición súbita de síntomas de SII en alguien que previamente no cumplía los criterios de Roma para SII tras presentar un cuadro caracterizado por dos o más de los siguientes: fiebre, vómitos, diarrea o coprocultivo positivo13.
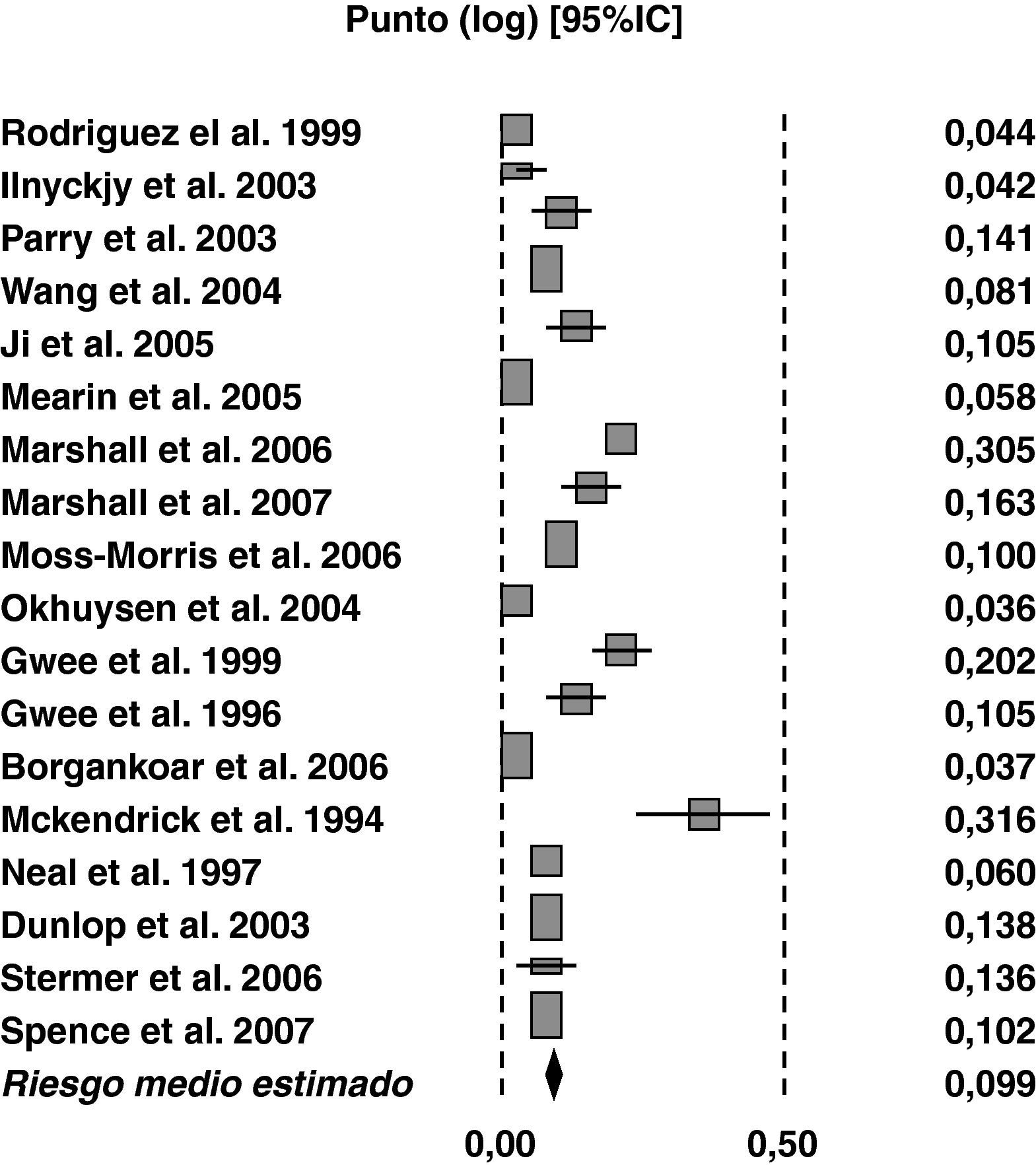
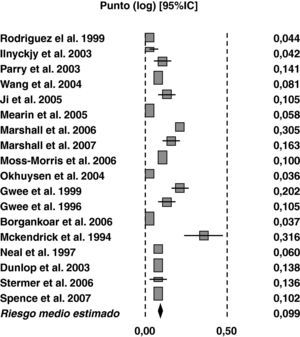
Diversos estudios han comprobado la aparición de SII tras una gastroenteritis aguda (GEA) y este hecho se ha confirmado por varios meta-análisis14,15. El porcentaje de personas que desarrolla un SII tras una GEA varía entre 3,7% y 36% (fig. 1). Estas diferencias dependen del diseño del estudio, los criterios de inclusión, el lugar de registro (hospitalizados o no), las características de los sujetos infectados, el tipo de agente infeccioso, etc. Así, la incidencia puede variar del 7 al 29% dependiendo de si la muestra de pacientes fue seleccionada de la población general o de aquellos que precisaron ser ingresados por la GEA16,17. La incidencia más alta es la publicada tras el brote ocurrido en Walkerton (Ontario, Canadá) en la que se produjo una infección doble, por Campylobacter jejuni (C. jejuni) y E. coli O157:H7, siendo del 36% a los 2 años18.
Meta-análisis de múltiples estudios que valoran el riesgo de desarrollar SII en pacientes que han sufrido un episodio de gastroenteritis aguda. El riesgo relativo medio obtenido es del 9,915.
En lo que se refiere a la posible aparición de un SII tras una GEA viral existen 2 estudios, uno publicado en su forma completa y otro sólo como resumen. En el primero, el 25% de los infectados cumplían criterios de SII a los 3 meses, siendo la diferencia estadísticamente significativa al compararla con un grupo control no infectado, pero estas diferencias habían desaparecido a los 6 meses19. Los autores concluyeron que una infección viral es capaz de producir síntomas que remedan un SII pero de forma transitoria y menos grave que la producida por una infección bacteriana. Sin embargo, en el otro estudio, también tras un brote infeccioso por Norovirus, los síntomas persistieron durante al menos 6 meses al comparar a los afectados con controles: 14 vs 7% para dolor abdominal, 12 vs 5% para heces blandas, 31 vs 17% para hinchazón y 8 vs 2% para urgencia20.
Además de las bacterias y los virus también las infecciones por nematodos se han relacionado con el desarrollo de SII. La infección por Trichinella britori, confirmada por serología y biopsia muscular, indujo síntomas compatibles con SII persistentes en el tiempo21. Este hecho puede considerarse anecdótico pero resulta interesante si se recuerda que la infección por Trichinella spiralis es un modelo experimental animal frecuentemente utilizado para inducir infección-inflamación-trastorno motor22.
Aún más, se ha propuesto que infecciones no digestivas (ORL, respiratorias, urinarias) pueden aumentar el riesgo de iniciar un SII u otro TFD, aunque en menor medida que las infecciones digestivas23.
Las manifestaciones clínicas del SII-PI son, por definición, dolor/malestar abdominal, y alteraciones deposicionales, en muchos casos con predominio de diarrea y menos frecuentemente con estreñimiento o hábito alternante15,24.
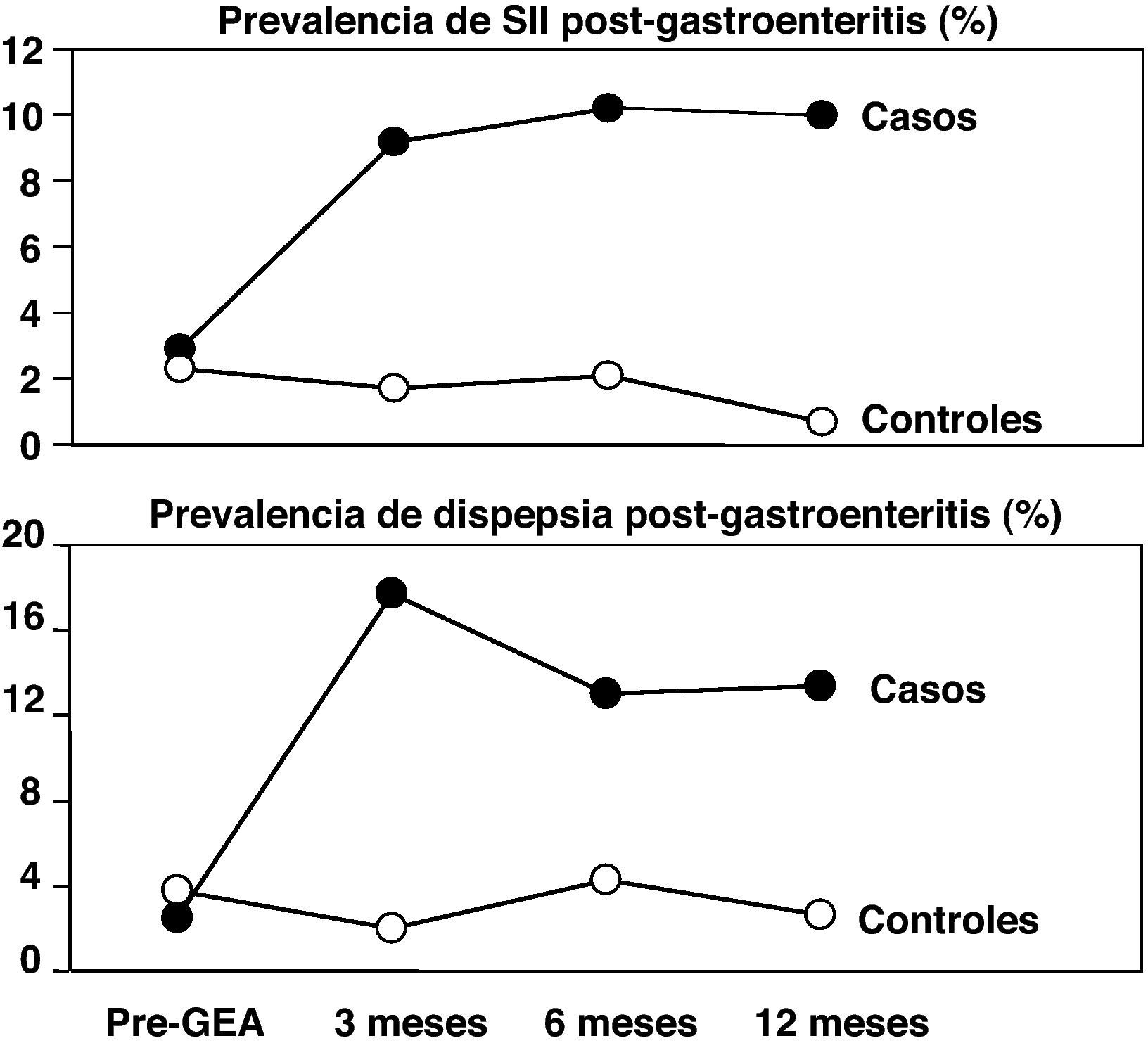
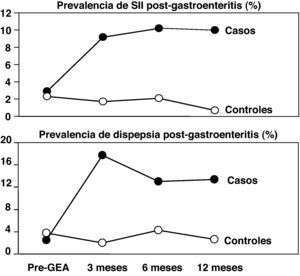
Dispepsia funcional post-infecciosaTambién hay datos que demuestran que una infección digestiva puede ser el desencadenante de una DF. Así, en un estudio retrospectivo, el 17% de los pacientes relacionaba el inicio de los síntomas dispépticos con un proceso infeccioso habiendo presentado fiebre, mialgias, diarrea o vómitos25. En un estudio realizado en Cataluña, en pacientes infectados por Salmonella enteritidis, se comprobó que el riesgo de presentar DF post-infecciosa (DF-PI) después de una GEA es igual o superior al de sufrir SII-PI, y que en muchos de los casos aparecen ambos síndromes de manera concomitante (fig. 2)24. La importante relación entre GEA y DF-PI se ha comprobado posteriormente en el estudio de Walkerton (Ontario, Canadá) tras 8 años de seguimiento en más de 1.000 pacientes26 así como en otras investigaciones27,28.
Cambios observados en la prevalencia tanto de SII como de dispepsia a lo largo de un año de seguimiento en pacientes que sufrieron un episodio de gastroenteritis aguda por Salmonella enteritidis, comparándolo con controles sanos de la misma población24.
Hay datos que indican que los pacientes con DF-PI tienen una disminución de la acomodación gástrica posiblemente secundaria a una alteración en el control nitrérgico del estómago proximal. Este hecho podría explicar la presencia de mayor pérdida de peso, saciedad precoz y náuseas25. No obstante, otra posibilidad patogénica en la DF-PI sería una alteración en el control enteroendocrino con un aumento de las células que contienen CCK y una reducción de las que contienen 5-HT, incluso habiéndose establecido una correlación positiva entre los valores séricos de CCK y la intensidad de la dispepsia29,30. Aunque el mecanismo preciso por el que un proceso infeccioso puede desencadenar un TFD no se conoce con precisión se ha demostrado en modelos animales que la inflamación en un lugar del tubo digestivo puede inducir cambios en el sistema nervioso entérico de zonas no inflamadas31.
Factores de riesgo para adquirir un trastorno funcional digestivo post-infecciosoDe acuerdo con el conocimiento actual, la aparición del SII-PI depende tanto de factores de los agentes infecciosos como del huésped. Determinados factores sociodemográficos se han relacionado con un aumento del riesgo de presentar un SII después de una GEA. Así, en las mujeres es más frecuente que en los hombres18 y el riesgo es mayor en jóvenes16,18; no obstante, el SII-PI puede producirse también en ancianos32. Por otra parte, fumar aumenta el riesgo de sufrir SII-PI (OR: 4,8; IC 95%: 1,5-15,2)33.
Varios estudios han evaluado algunos polimorfismos genéticos que pueden favorecer el desarrollo del SII34. En lo que se refiere al SII-PI parece que la susceptibilidad post-infección se relaciona con algunos genes que codifican proteínas que controlan la barrera epitelial intestinal y la respuesta inmunitaria innata contras las infecciones35.
Por otra parte, es bien conocido que los factores psicológicos tienen un papel importante en la génesis del SII36. Lo mismo ocurre en el SII-PI incluyendo depresión, ansiedad, hipocondría, somatización y neuroticismo17,37–39.
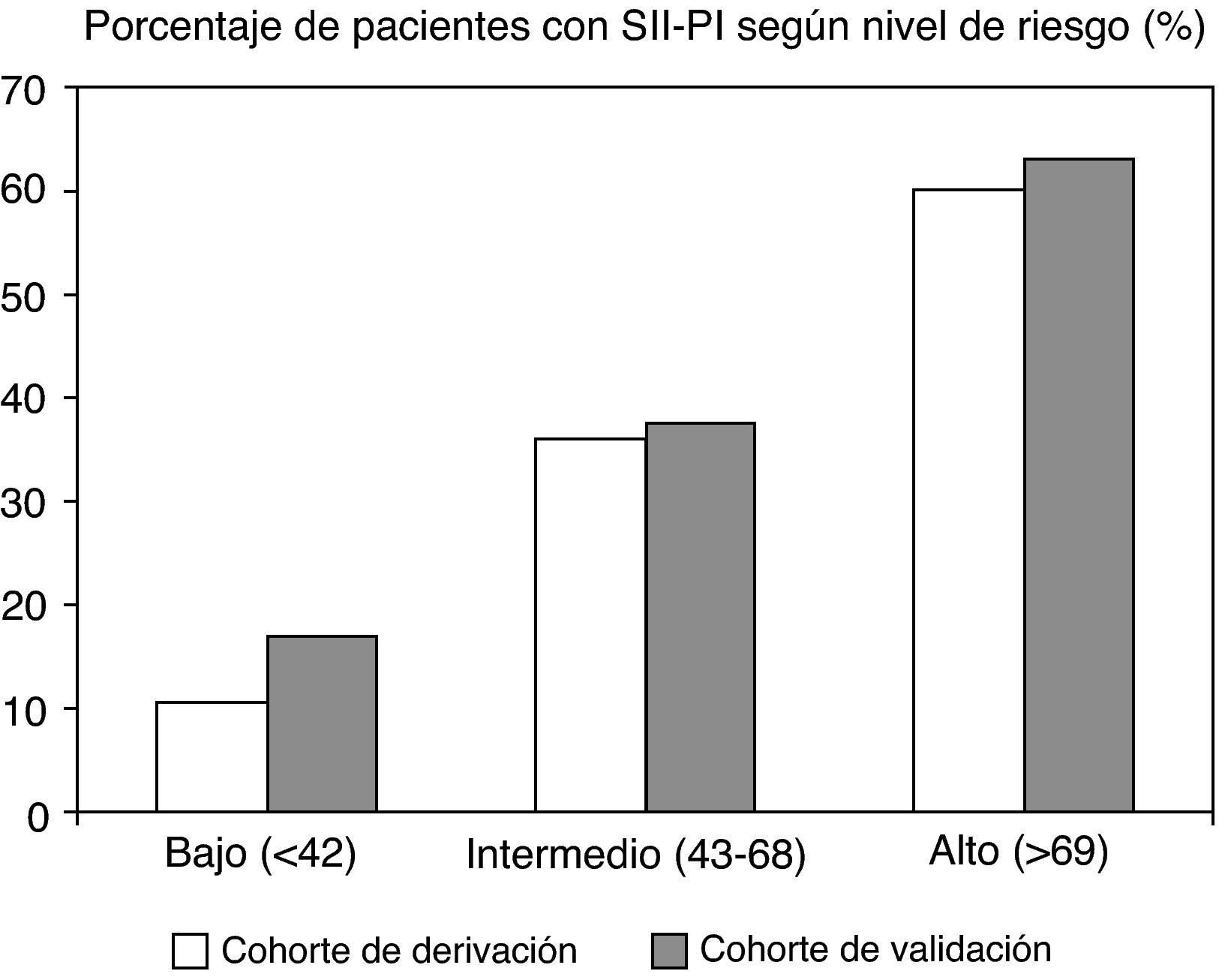
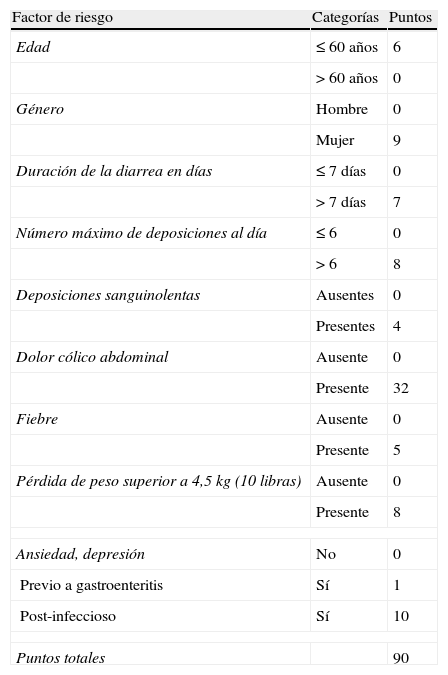
Tal y como se ha mencionado anteriormente, el tipo de infección influye en la probabilidad de presentar un SII-PI. Las infecciones digestivas más que las no digestivas, las bacterianas más que las virales y las enteroinvasivas más que las no enteroinvasivas16,23,40. También la gravedad de la infección se relaciona con el riesgo de desarrollar un TFD: la duración de la GEA, el número de deposiciones, la presencia de sangre en las heces, el dolor abdominal, etc.15,40. Thabane et al han desarrollado y validado un cuestionario que permite establecer el riesgo de que un paciente con GEA padezca un SII-PI (tabla 1, fig. 3)41.
Cuestionario para obtener la puntuación que valore el riesgo de desarrollar un SII post-infeccioso
| Factor de riesgo | Categorías | Puntos |
| Edad | ≤ 60 años | 6 |
| > 60 años | 0 | |
| Género | Hombre | 0 |
| Mujer | 9 | |
| Duración de la diarrea en días | ≤ 7 días | 0 |
| > 7 días | 7 | |
| Número máximo de deposiciones al día | ≤ 6 | 0 |
| > 6 | 8 | |
| Deposiciones sanguinolentas | Ausentes | 0 |
| Presentes | 4 | |
| Dolor cólico abdominal | Ausente | 0 |
| Presente | 32 | |
| Fiebre | Ausente | 0 |
| Presente | 5 | |
| Pérdida de peso superior a 4,5kg (10 libras) | Ausente | 0 |
| Presente | 8 | |
| Ansiedad, depresión | No | 0 |
| Previo a gastroenteritis | Sí | 1 |
| Post-infeccioso | Sí | 10 |
| Puntos totales | 90 | |
Fuente: Thabane M et al41.
Resultados obtenidos tras aplicar el cuestionario que valora el riesgo de desarrollar un SII post-infeccioso tras un episodio de gastroenteritis aguda. Una puntuación elevada de más de 69 puntos se asocia al desarrollo de un SII en más del 60% de los pacientes, mientras que una puntuación baja, de menos de 42 puntos, se asocia al desarrollo del SII en menos del 15% de los pacientes41.
En lo que se refiere al tratamiento del episodio agudo infeccioso, y su posible repercusión posterior, los datos no están nada claros. De tal forma, los pacientes que tomaron antibióticos por una GEA por Salmonella enteritidis sufrieron más frecuentemente SII que los que no los recibieron (18 vs 9%), si bien es cierto que en los primeros la infección fue más grave24.
Entre los factores de riesgo de DF-PI están el sexo femenino, el uso de tabaco, SII previo, ansiedad o depresión, así como factores relacionados con la gravedad de la infección como la duración de la diarrea, el dolor abdominal o la presencia de vómitos24,26.
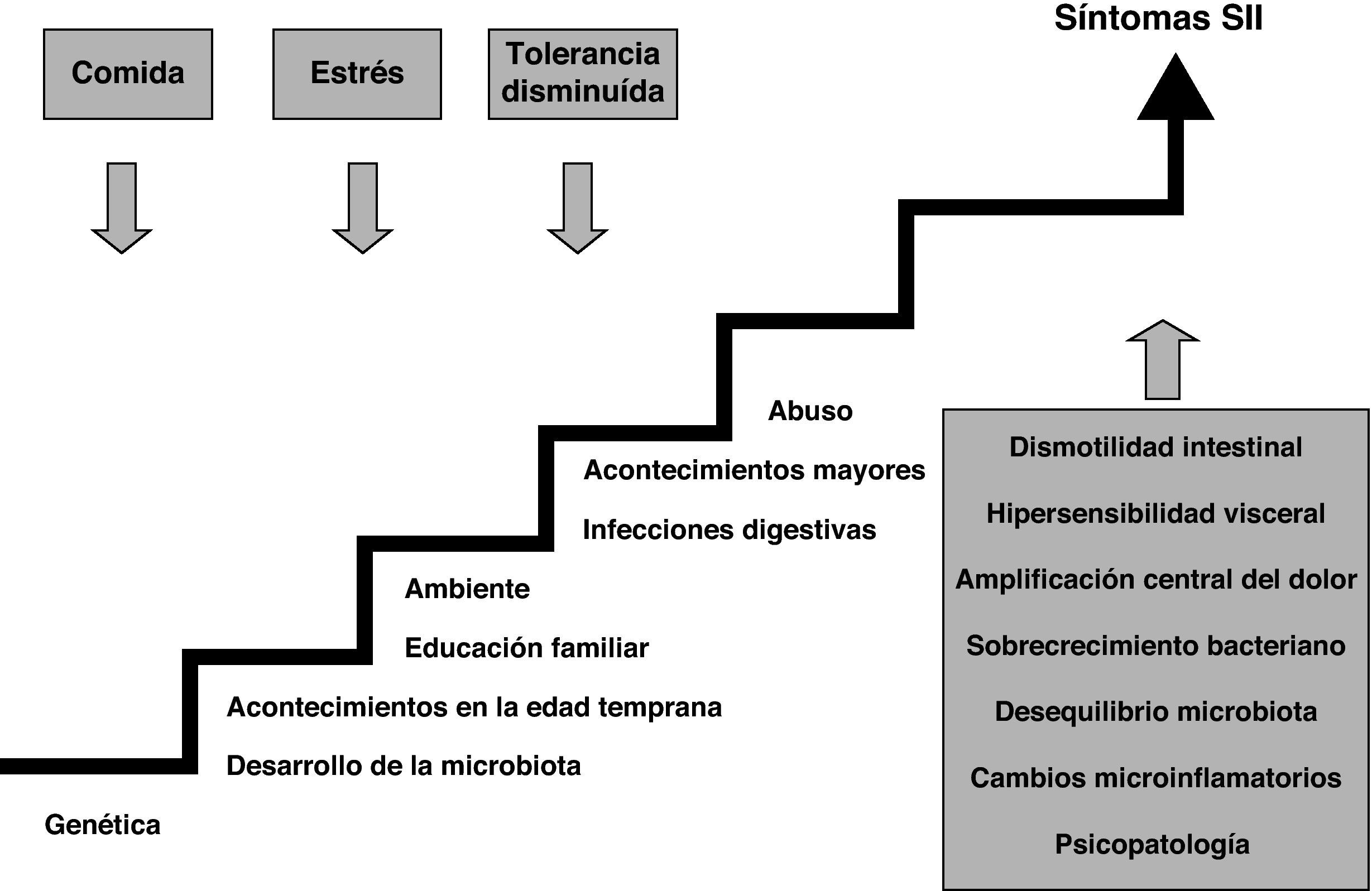
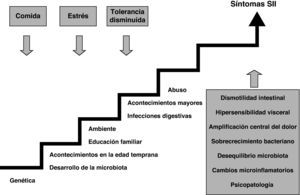
Mecanismos patogénicos de los trastornos funcionales digestivos post-infecciososLa etiopatogenia del SII sigue siendo una gran desconocida. Clásicamente se había atribuido a un trastorno de la motilidad intestinal pero actualmente se cree que se trata de un problema multifactorial en el que intervienen, entre otros, 3 mecanismos básicos: una alteración de la motilidad intestinal, un aumento de la sensibilidad visceral y determinados factores psicosociales (fig. 4). Entre algunas de las teorías sobre cómo se podría producir el cambio en la sensibilidad visceral se ha propuesto una posible alteración en los receptores nociceptivos de la mucosa intestinal debidos a la inflamación de la pared después de un episodio de GEA. A este respecto, es posible que dicha inflamación no sea tan puntual como se creía y que se mantenga, como mínimo en algunos de estos pacientes, un bajo grado de inflamación de la pared. Esta inflamación persistiría después de la infección aguda perpetuando crónicamente la disfunción intestinal.
Spiller et al42 describieron los cambios en la celularidad de la lámina propia en pacientes con GEA bacteriana por C. jejuni. Para ello realizaron biopsias rectales seriadas al inicio de la sintomatología y a las 6 semanas, 12 semanas y 12 meses del episodio infeccioso. Los resultados se compararon con los obtenidos en pacientes con SII y con controles sanos. Aunque el aspecto histológico de la mucosa era normal en los 3 grupos, se detectó un aumento de células enteroendocrinas, linfocitos CD3 y linfocitos intraepiteliales CD8 en los 2 primeros grupos respecto del control; este aumento era detectable incluso un año después de la enteritis. Estos signos de activación inmunitaria han sido comprobados en otros estudios40,42.
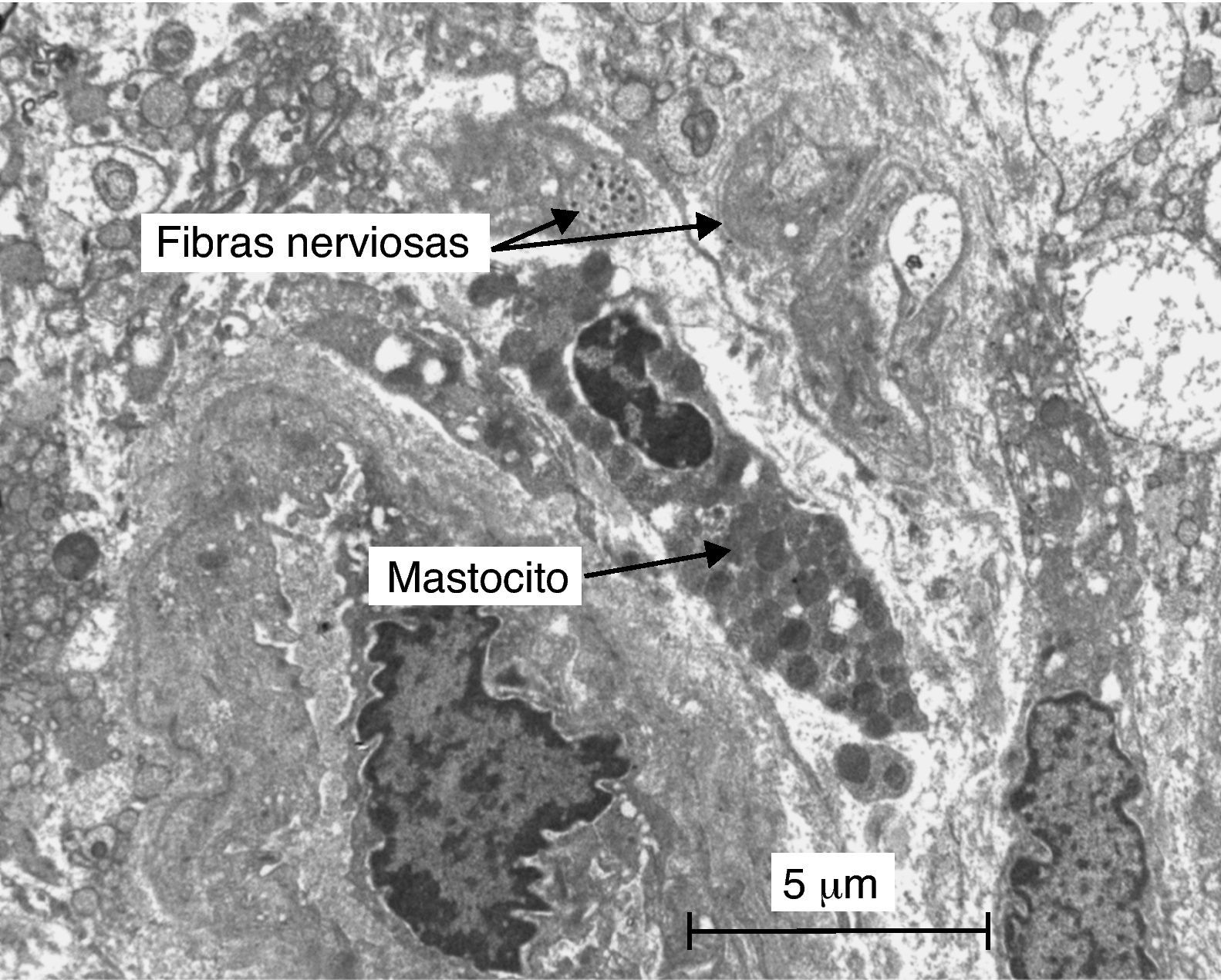
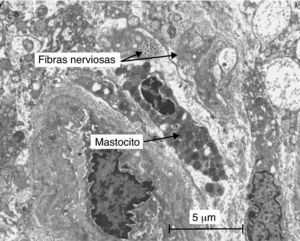
Otro hecho importante es el aumento de mastocitos en la pared intestinal de pacientes afectados de SII. La degranulación mastocitaria y subsecuente liberación de histamina podrían tener como resultado cambios en la sensibilidad visceral y la motilidad intestinales. Barbara et al43 encontraron un aumento de mastocitos (y de mastocitos activados) en pacientes con SII al compararlos con controles sanos. Aún más, el mayor número de mastocitos activados cercanos a terminaciones nerviosas (< 3μm) se correlacionó con la gravedad del dolor abdominal. En un intento de aplicar esta hipótesis a los TFD-PI, nuestro grupo investigó estos aspectos mediante microscopia electrónica en biopsias gástricas y colónicas de 3 grupos de sujetos: pacientes sintomáticos con TFD-PI a los 3 años de la GEA, pacientes que habían sufrido la GEA pero no desarrollaron TFD-PI y controles sanos. Entre los diversos hallazgos el más llamativo fue que el número de mastocitos cercanos a terminaciones nerviosas (< 3μm) estaba aumentado tanto en los pacientes con GEA que tenían TFD-PI como en los asintomáticos (fig. 5)39. Por qué en algunos sujetos hay una resolución total del proceso de GEA mientras que en otros la alteración se perpetúa, y desarrollan o no síntomas, no está del todo aclarado pero es posible que intervengan factores psiconeurológicos que por vías inmunomoduladoras modifiquen la función de neuropéptidos y citocinas. Así, estudios en animales han demostrado que el comportamiento depresivo aumenta la susceptibilidad a la inflamación intestinal44 y en nuestro estudio los únicos factores diferenciadores de los pacientes con TFD-PI y los asintomáticos-PI fueron los niveles de ansiedad y somatización39. Podría decirse que en estas personas la infección es necesaria, pero no suficiente, para desarrollar un TFD-PI, aunque esta hipótesis debe ser confirmada por otras investigaciones.
Imagen de microscopia electrónica que muestra un mastocito activado en la proximidad de terminaciones nerviosas en un paciente que ha sufrido 3 años antes un episodio de gastroenteritis aguda por Salmonella enteritidis39.
Un tema controvertido es por qué una infección que afecta a un determinado segmento del tubo digestivo puede producir síntomas crónicos que parecen corresponder a otro segmento. Las posibles explicaciones serían varias: en primer lugar no es descartable que la inflamación producida por el agente infeccioso se extienda en zonas aparentemente no afectadas; en segundo lugar, podrían alterarse reflejos enteroenterales de forma que zonas no inflamadas sufrieran trastornos motores o sensoriales; tercero, también podrían estar implicados mecanismos centrales como hipersensibilidad, hipervigilancia o pérdida de la inhibición sensorial descendente, que pueden depender de factores psicológicos como ansiedad, depresión o somatización.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.