La mortalidad en la hemorragia digestiva alta no varicosa (HDA-NV) no ha variado. Se necesita conocer más información para mejorar las estrategias de tratamiento. Los objetivos de este estudio fueron: a) describir el perfil de presentación de los episodios de HDA-NV; b) el manejo clínico según práctica clínica habitual, y c) establecer cuáles son los resultados clínicos asociados a los tratamientos endoscópicos y médicos en España.
MétodosENERGIB fue un estudio retrospectivo de cohortes que recogió información del manejo y forma de presentación de HDA-NV en Europa. Presentamos los datos relativos a España. Los pacientes se trataron según la práctica clínica habitual. Para las variables cuantitativas se calculó la media y la desviación estándar y para las categóricas se calcularon frecuencias absolutas y relativas.
ResultadosLos pacientes (n = 403) fueron hombres (71%), con edad media 65 años, asociaron comorbilidad (62,5%). Los equipos encargados de su manejo fueron gastroenterólogos (57,1%) o médicos internistas (25,1%). Los inhibidores de la bomba de protones se usaron de forma empírica preendoscopia en un 80% de los casos. El 6,4% presentó persistencia y el 6,7% resangrado después de la endoscopia. La tasa de mortalidad en los 30 días posteriores fue del 3,5%.
ConclusionesEste estudio permite conocer el perfil de presentación de los episodios de HDA-NV en España y el manejo en práctica clínica habitual. Este se ajusta a los estándares propuestos por las recientes guías de práctica clínica. Entre otros datos destaca que los pacientes con hemorragia son cada vez de edad más avanzada y presentan un mayor número de enfermedades asociadas, lo que podría explicar que la mortalidad se haya mantenido estable a pesar de los evidentes avances en el manejo de esta entidad.
Mortality related to nonvariceal upper gastrointestinal bleeding (NVUGIB) has not changed. More information is needed to improve the management of this entity. The aims of this study were: a) to determine the characteristics of bleeding episodes, b) to describe the clinical approaches routinely used in NVUGIB, and c) to identify adverse outcomes related to endoscopic or medical treatments in Spain.
MethodsThe European survey of nonvariceal upper GI bleeding (ENERGiB) was an observational, retrospective cohort study on NVUGIB with endoscopic evaluation carried out across Europe. The present study focused on Spanish patients in the ENERGiB study. The patients were managed according to routine care. The mean and standard deviation were calculated for quantitative variables and absolute and relative frequencies were calculated for categorical variables.
ResultsPatients (n=403) were mostly men (71%), with a mean age of 65 years, and co-morbidities (62.5%). Most of the patients were managed by gastroenterologists (57.1%) or internal medicine teams (25.1%). A proton pump inhibitor was used empirically in 80% before endoscopy. Bleeding persistence occurred in 6.4% and recurrence in 6.7%. The mortality rate at 30 days was 3.5%.
ConclusionsThis study contributes to the characterization of Spanish patients and NVUGIB episodes in a real clinical setting and identifies the routine management of this entity, which is in line with the standards proposed by recent clinical practice guidelines. A notable finding was that age and the number of comorbidities in NVUGIB patients were increasing. These factors could explain the persistent mortality rate, despite the evident advances in the management of this entity.
La hemorragia digestiva alta no varicosa (HDA-NV) es una entidad que origina frecuentes ingresos hospitalarios con una incidencia internacional estimada entre 50 y 150 casos por cada 100.000 adultos y año2–4. Esta entidad asocia una mortalidad que varía en los diferentes estudios entre el 2-4% y el 14%3–8. Los datos más recientes en el año 2005 en España demuestran una incidencia de 47 casos por 100.000 habitantes y año, con una mortalidad del 5,5%1. El coste por episodio se estima entre 2.000 y 3.000 euros14.
Aunque se han producido muchos avances terapéuticos en este campo, la mortalidad todavía es significativa9. Algunos estudios señalan que esta no ha mejorado en la última década, lo cual se ha atribuido a un incremento en la edad de los pacientes que presentan HDA-NV, lo que se asocia a una mayor comorbilidad.
Datos previos han señalado que el manejo de la HDA-NV puede ser diferente entre diferentes tipos de hospitales universitarios y comarcales y que algunos aspectos de tipo organizativo como la endoscopia temprana, la atención especializada y el uso de determinados protocolos de cuidados pueden tener trascendencia en los resultados clínicos10–12. Los estudios aleatorizados y controlados son las herramientas ideales para determinar la eficacia de las diferentes terapias. Este tipo de estudios permite diseñar un tratamiento apropiado y facilita el desarrollo de guías de tratamiento. Sin embargo, es necesario contestar a 2 cuestiones adicionales13: una de ellas es si se aplican estos tratamientos en la práctica clínica real y la otra es que si, habiendo sido aplicadas estas recomendaciones, sus resultados son similares a los obtenidos en los estudios clínicos.
Por ello, se necesita recabar información con objeto de conocer no solo cómo se trata a los pacientes con esta enfermedad en España, sino identificar los resultados de ese tratamiento y cuáles son los factores asociados a resultados desfavorables. Solo conociendo la situación actual en el tratamiento de esta entidad se podrán aplicar las medidas correctoras en función de las actuales recomendaciones establecidas en el reciente consenso español de manejo de HDA-NV14.
Los objetivos que nos planteamos en este estudio fueron describir el perfil de presentación de los episodios de HDA-NV, el tratamiento clínico según la práctica clínica habitual en nuestro medio, y establecer cuáles son los resultados clínicos asociados a los tratamientos endoscópicos y médicos en España en relación con la persistencia del sangrado, resangrado, necesidad de tratamiento quirúrgico y mortalidad hospitalaria.
Material y métodosEl estudio ENERGIB (ClinicalTrials.gov; Identificación: NTC00797641; código del estudio NIS-GEU-DUM-2008/2) recogió de forma retrospectiva información del manejo y forma de presentación de HDA-NV en hospitales de Bélgica, Grecia, Italia, Noruega, Portugal, Turquía y España. Aquí presentamos los datos relativos a España.
Los criterios de inclusión fueron: 1) pacientes mayores de 18 años; 2) pacientes que ingresan en el hospital, o ingresados por otros motivos, con hemorragia digestiva alta no varicosa manifestada como hematemesis/vómitos «en posos de café», melenas, hematoquecia u otros datos clínicos y analíticos que pusieran de manifiesto una pérdida sanguínea de origen gastrointestinal durante el período de selección; 3) realización de una endoscopia digestiva alta para determinar el origen de la hemorragia, y 4) disponibilidad de historia clínica de la hospitalización revisable para el estudio.
El período de selección se estableció entre el 1 de octubre y el 30 de noviembre de 2008. Para evitar sesgos de selección se identificaron todos los pacientes consecutivos ingresados en el hospital por HDA-NV utilizando las bases de datos de los hospitales mediante la codificación CIE-9. Se estimó como muestra representativa de cada hospital la recogida de información sobre 20 pacientes por centro en un período de reclutamiento de 2 meses Los datos fueron valorados por los especialistas de cada centro participante. De cada paciente se recogió de la historia clínica la información referida al episodio de HDA-NV y los acontecidos durante los 30 días posteriores. El diseño del estudio se estableció siguiendo los principios éticos recogidos en la Declaración de Helsinki y el protocolo final fue aprobado por los comités éticos locales en cada país. No se trató de un estudio de intervención ya que el manejo de los pacientes se realizó de acuerdo a práctica clínica habitual.
Las variables principales recogidas fueron: a) persistencia del sangrado después de tratamiento endoscópico; b) presencia de resangrado; c) necesidad de tratamiento quirúrgico para controlar la hemorragia, y d) mortalidad hospitalaria y en los 30 días posteriores debida a cualquier causa. La persistencia del sangrado fue definida por uno de los siguientes criterios: sangrado en chorro arterial en la endoscopia inicial que no respondió a la terapia endoscópica o que persistía después de la endoscopia; sangrado fresco mantenido en el aspirado nasogástrico; estado de bajo gasto con taquicardia > 100 pulsaciones por minuto, presión arterial sistólica menor a 100mm Hg o ambos; o necesidad de hemotransfusión (más de 3 unidades de concentrados de hematíes en 4 h) o reposición de la volemia después de la endoscopia. El resangrado fue definido como recurrencia en el vómito de sangre fresca, melenas o ambas con presencia de shock o un descenso del valor de hemoglobina superior a 20g/l después de haber obtenido un tratamiento inicial satisfactorio.
Análisis estadísticoPara las variables cuantitativas se calculó la media y la desviación estándar (o la mediana y el rango intercuartílico si no sigue una distribución normal). Para las variables categóricas se calcularon frecuencias absolutas y relativas.
Respecto a la estimación del tamaño muestral, se estimó un tamaño muestral objetivo de aproximadamente 400 pacientes para obtener una estimación de la incidencia de persistencia o resangrado a los 30 días con un intervalo de confianza del 95% con una amplitud de ± 3,5% para una incidencia estimada del 14,1%2.
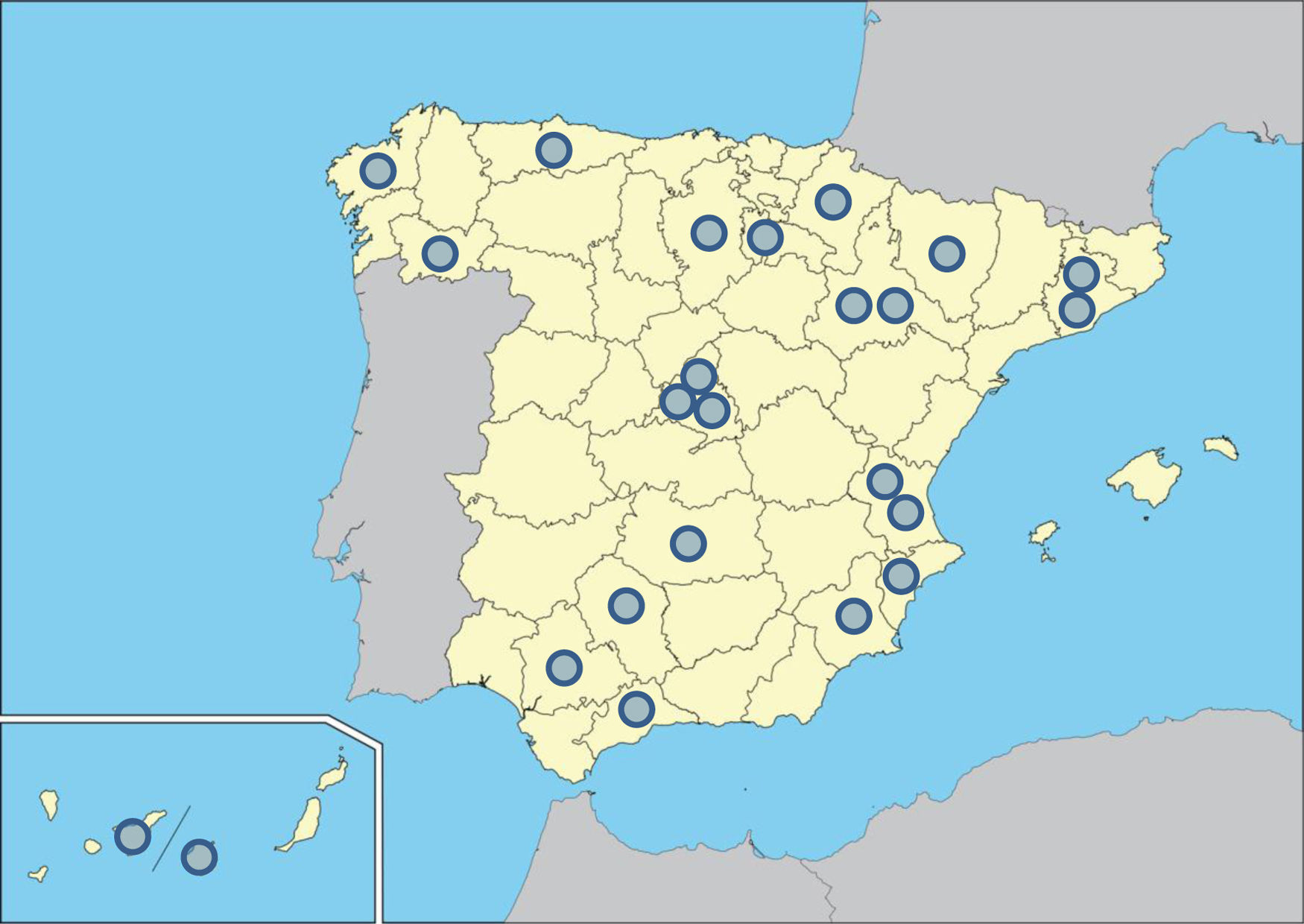
ResultadosPresentación y manejo inicialParticiparon 24 centros representativos del territorio español (fig. 1), incluidos centros terciarios y secundarios. Se incluyeron 403 pacientes. La edad media fue de 65,4 años (desviación estándar: 18). Por sexo el porcentaje mayor fue para los varones (71%) y por raza la caucásica (96%). El 20% presentaba historia de consumo enólico. El 20,6% referían hábito tabáquico, ex fumadores fueron un 20,3%, no fumadores el 40,7%, y un estado no conocido en el 18,4%.
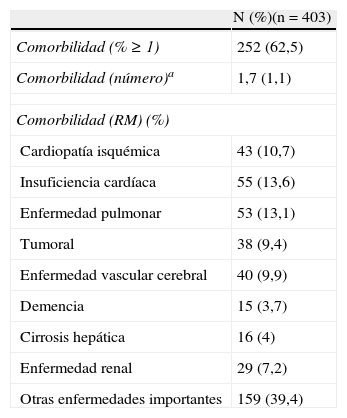
El 62,5% de los que presentaban al menos una comorbilidad asociada (tabla 1). El 10,9% de los pacientes presentaba una alteración hematológica previa y un 20% de los pacientes tenía antecedentes de HDA-NV.
Perfil de presentación de pacientes con hemorragia digestiva alta no varicosa: datos relacionados con la comorbilidad
| N (%)(n = 403) | |
| Comorbilidad (% ≥ 1) | 252 (62,5) |
| Comorbilidad (número)a | 1,7 (1,1) |
| Comorbilidad (RM) (%) | |
| Cardiopatía isquémica | 43 (10,7) |
| Insuficiencia cardíaca | 55 (13,6) |
| Enfermedad pulmonar | 53 (13,1) |
| Tumoral | 38 (9,4) |
| Enfermedad vascular cerebral | 40 (9,9) |
| Demencia | 15 (3,7) |
| Cirrosis hepática | 16 (4) |
| Enfermedad renal | 29 (7,2) |
| Otras enfermedades importantes | 159 (39,4) |
RM (respuesta múltiple).
aLos valores son medias (DE).
La mayor parte de las HDA-NV se originaron en la comunidad (92,6%), mientras que el 7,4% se presentó en pacientes hospitalizados por otros motivos. Un porcentaje muy alto (82,1%) tuvieron como procedencia su propio domicilio. El perfil de síntomas en el momento del ingreso se recoge en la tabla 2. En relación con los fármacos consumidos por los pacientes destacó que el 25,2% tomaba ácido acetilsalicílico (AAS), el 16,6% tomaba antiinflamatorios no esteroideos (AINE) y un 24,8% tomaba inhibidores de la bomba de protones (IBP).
Manifestaciones clínicas de presentación del episodio de hemorragia digestiva alta no varicosa
| N (%)(n = 403) | |
| Síntomas de presentación (RM) (%) | |
| Hematemesis | 125 (31) |
| Melenas | 295 (73,2) |
| Shock/síncope | 60 (14,9) |
| Vómitos «en posos de café» | 67 (16,6) |
| Sangrado por SNG | 1 (0,2) |
| Otros | 33 (8,2) |
| Situación hemodinámica | |
| No repercusión | 228 (56,6) |
| Taquicardia | 96 (23,8) |
| Hipotensión (PAS < 100) | 57 (14,1) |
| Hipotensión (PAS < 70) | 6 (1,5) |
| Hipotensión(PAS < 50) | 1 (0,25) |
| No disponible | 15 (3,7) |
| Medicación | |
| Sin medicación | 79 (19,6) |
| Aspirina ≤ 100 mg/día | 63 (15,6) |
| Aspirina > 100 mg/día | 39 (9,7) |
| Warfarina | 48 (11,9) |
| Inhibidores de la recaptación de serotonina | 10 (2,5) |
| AINE | 67 (16,6) |
| Inhibidores COX-II | 3 (0,7) |
| Fibrinolíticos | 0 |
| GP IIb/IIIa inhibidores | 4 (1) |
| IBP | 100 (24,8) |
| Anti-H2 | 6 (1,5) |
| HP erradicación | 0 |
| Heparina de bajo peso molecular | 9 (2,2) |
| Otros | 170 (42,2) |
AINE: antiinflamatorios no esteroideos; HP: Helicobacter pylori; H2R: antagonistas de los receptores H2; RM: respuesta múltiple.
El área más habitual de manejo inicial de los pacientes fue el área general de urgencias del hospital (42,9%). Los equipos encargados del manejo de estas situaciones fueron gastroenterólogos (57,1%) y médicos internistas (25,1%). El 31,8% de los pacientes fueron trasladados a otras unidades después de la valoración inicial hospitalaria. La aplicación de las diferentes escalas de valoración en este tipo de pacientes fue escasa, se aplicó la escala Rockall en un 18%, la escala Blatchford en un 5,2% y la escala ASA en un 13,5%. Un total del 82,1% de los pacientes recibió tratamiento empírico antes de la realización de la endoscopia, siendo el más utilizado los IBP (80,1% de los casos), incluyendo omeprazol (37,7%), pantoprazol (37,7%) y esomeprazol (4,7%). La vía de administración más utilizada fue la intravenosa en forma de bolos (48,6%), seguida de la perfusión continua (37,5%) y la administración oral se utilizó en un 1,7% de los casos. Se corrigieron trastornos de la coagulación en un 12,2% de los casos, siendo el tratamiento más administrado la vitamina K (10,2%).
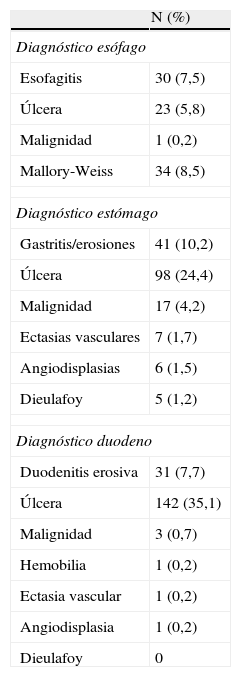
La mayor parte de las endoscopias (83,6%) se realizaron en la unidad de endoscopia, en menor número en unidades de sangrantes (9,2%) o en el área de urgencias (4,7%). La utilización de otros escenarios (quirófano, unidades de cuidados intensivos, etc.) fue escasa (2,9%). Los hallazgos endoscópicos más frecuentes en HDA-NV se presentan en la tabla 3. El diámetro medio en el caso de las lesiones ulcerosas se estimó en 1,9cm. Se investigó el status Helicobacter pylori durante en la endoscopia urgente en un 30,7%.
Hallazgos endoscópicos en los episodios de hemorragia digestiva alta no varicosa
| N (%) | |
| Diagnóstico esófago | |
| Esofagitis | 30 (7,5) |
| Úlcera | 23 (5,8) |
| Malignidad | 1 (0,2) |
| Mallory-Weiss | 34 (8,5) |
| Diagnóstico estómago | |
| Gastritis/erosiones | 41 (10,2) |
| Úlcera | 98 (24,4) |
| Malignidad | 17 (4,2) |
| Ectasias vasculares | 7 (1,7) |
| Angiodisplasias | 6 (1,5) |
| Dieulafoy | 5 (1,2) |
| Diagnóstico duodeno | |
| Duodenitis erosiva | 31 (7,7) |
| Úlcera | 142 (35,1) |
| Malignidad | 3 (0,7) |
| Hemobilia | 1 (0,2) |
| Ectasia vascular | 1 (0,2) |
| Angiodisplasia | 1 (0,2) |
| Dieulafoy | 0 |
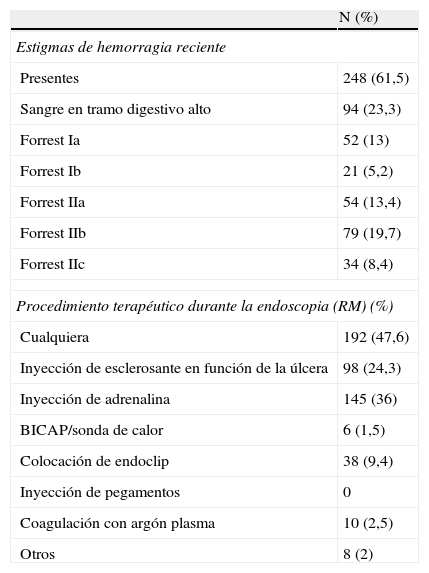
En un 47,6% de las endoscopias se realizó una técnica terapéutica. Los hallazgos endoscópicos más habituales que motivaron el tratamiento endoscópico se recogen en la tabla 4. El tiempo medio de demora en la realización de la endoscopia fue de 13,2 h (desviación estándar: 37).
Tratamiento administrado en los episodios de hemorragia digestiva alta no varicosa
| N (%) | |
| Estigmas de hemorragia reciente | |
| Presentes | 248 (61,5) |
| Sangre en tramo digestivo alto | 94 (23,3) |
| Forrest Ia | 52 (13) |
| Forrest Ib | 21 (5,2) |
| Forrest IIa | 54 (13,4) |
| Forrest IIb | 79 (19,7) |
| Forrest IIc | 34 (8,4) |
| Procedimiento terapéutico durante la endoscopia (RM) (%) | |
| Cualquiera | 192 (47,6) |
| Inyección de esclerosante en función de la úlcera | 98 (24,3) |
| Inyección de adrenalina | 145 (36) |
| BICAP/sonda de calor | 6 (1,5) |
| Colocación de endoclip | 38 (9,4) |
| Inyección de pegamentos | 0 |
| Coagulación con argón plasma | 10 (2,5) |
| Otros | 8 (2) |
RM: respuesta múltiple.
La mayor parte de los pacientes (94,5%) recibieron un IBP después de la endoscopia. Omeprazol (47,4%), pantoprazol (37,7%) y esomeprazol (8,9%) fueron los IBP más prescritos. La vía de administración más utilizada fue la perfusión continua (57,8%), seguida de los bolos intravenosos (23,1%) y la administración oral se utilizó en un 18,1% de los casos.
Evolución del episodioLa proporción de pacientes con persistencia del sangrado después de la primera endoscopia fue de 6,4% y la de resangrado del 6,7%, y el porcentaje acumulado de persistencia del sangrado o resangrado durante los primeros 30 días fue del 11,9%. Se produjo resangrado después del alta en el 3,5%, lo que motivó reingresos hospitalarios. El tratamiento farmacológico que estaban recibiendo los pacientes con resangrado fue: AAS en dosis inferior a 100mg/día, 4,8% (17); warfarina, 2,1% (8); IBP, 66,7% (269); anti-H2, 2,1% (8); heparina de bajo peso molecular, 12,5% (50), y otros, 18,7% (76).
Se realizó una endoscopia adicional a la del ingreso en algo de más de un cuarto de los pacientes (28,5%) y los motivos para esta indicación fueron: revisar o repetir el procedimiento terapéutico (54%), por persistencia o recidiva del sangrado (20,3%), fallo técnico o de equipamiento (0,7%), visualización inadecuada (15,7%) y otras circunstancias (7%).
El porcentaje de pacientes que requirió un tratamiento angiográfico fue del 0,7%. Un 4% del total de los pacientes necesitó un tratamiento quirúrgico por fracaso de las técnicas endoscópicas y/o angiográficas previas.
Las tasas de complicaciones (tabla 5) y de mortalidad en los 30 días posteriores al episodio de HDA-NV fueron de 10 y 3,5%, respectivamente.
Complicaciones relacionadas con episodio de hemorragia digestiva alta no varicosa
| N (%) | |
| Complicaciones durante episodio de HDA-NV (RM) (%)a | 40 (10) |
| Neumonía | 4 (1) |
| Fallo hepático | 4 (1) |
| Fallo renal | 11 (2,7) |
| Infarto cerebral | 3 (0,7) |
| Trombosis venosa profunda | 2 (0,5) |
| Embolia pulmonar | 0 |
| Perforación | 4 (1) |
| Episodio cardíaco | 9 (2,2) |
| Otros | 15 (3,7) |
| Mortalidad (%)a | |
| Durante hospitalización | 10 (2,5) |
| Después del alta | 4 (1) |
| Total | 14 (3,5) |
| Causas de muerte (N)b | |
| Relacionadas con el sangrado | 4 (1) |
| Sangrado incontrolado | 4 (1) |
| A las 48 h de la endoscopia | 0 |
| Complicaciones quirúrgicas | 0 |
| Relacionadas con la endoscopia | 0 |
| No relacionadas con el sangrado | 52 (13) |
| Cardiológicas | 0 |
| Pulmonares | 16 (4) |
| Accidentes vasculares cerebrales | 0 |
| Fallo multiorgánico | 20 (5) |
| Estadios tumorales terminales | 16 (4) |
| Desconocido | 0 |
Los valores en la tabla son porcentajes, excepto cuando se indica.
MR: respuesta múltiple.
aLos valores son porcentaje (%).
bLos valores son números.
La estancia media en el hospital fue de 7,2 días (desviación estándar: 5,51). El porcentaje de pacientes que ingresaron por este motivo en hospitales de más de 500 camas fue del 80%. Transcurrido un mes a la mayor parte (98,3%) de los pacientes les había sido dada el alta hospitalaria.
La mayoría de los pacientes recibió un tratamiento intravenoso que incluyó la fluidoterapia (80,6%). Se transfundió una media de 1,64 (desviación estándar: 2,64) unidades de concentrados de hematíes por paciente durante los 30 días considerados desde el inicio del episodio.
Se realizaron una media de 1,3 (desviación estándar: 0,5) procedimientos endoscópicos durante el ingreso hospitalario y si se consideran los 30 días posteriores al episodio de HDA-NV la media aumentó a 1,4 (desviación estándar: 0,5) procedimientos.
DiscusiónEn este trabajo se describen la forma de presentación y los resultados en cuanto a persistencia del sangrado, resangrado, necesidad de cirugía y mortalidad de la HDA-NV en la práctica clínica habitual. La muestra de 24 centros se seleccionó de forma que fuera representativa de nuestro país, tanto por su distribución geográfica como por sus características asistenciales.
Se recogieron en pacientes consecutivos los datos relativos al episodio de HDA-NV en relación con el manejo inicial (equipos médicos involucrados, medicación antes de la realización de la endoscopia), utilización y tiempos de indicación de endoscopia diagnóstica y terapéutica y recursos hospitalarios empleados. Con los resultados obtenidos se consigue plasmar una imagen de la situación actual del manejo y presentación de esta entidad en nuestro territorio, y aporta información en práctica clínica real. Los resultados finales más significativos se refieren a la persistencia del sangrado, el resangrado, la necesidad de tratamiento quirúrgico y la mortalidad asociada.
La forma de presentación de los episodios de HDA-NV no difiere de los datos encontrados en otros países de nuestro entorno15 y que se recogen en el estudio ENERGIB15. Destaca la presencia de al menos la coexistencia de una morbilidad asociada en un porcentaje elevado de pacientes que presentan HDA-NV, incluido un porcentaje elevado de pacientes con antecedentes previos de HDA-NV15.
En cuanto al manejo se establece que son las unidades de urgencias con la asistencia por parte de gastroenterólogos y/o médicos internistas los escenarios y lugares de atención inicial de esta entidad. De forma mayoritaria se utilizan IBP en forma de bolos antes de la endoscopia. Esta se realiza generalmente en las unidades de endoscopia precisando tratamiento aproximadamente hasta en la mitad de los casos. Este porcentaje de necesidad de tratamiento es superior a la media estimada en Europa según los resultados del estudio ENERGIB (35,8%)15. La disponibilidad de endoscopia durante las 24 h en la totalidad de los hospitales participantes, la precocidad en la realización de la endoscopia (promedio de 13 h) y la variabilidad en la interpretación de los estigmas de reciente sangrado apreciados en la endoscopia precoz entre los endoscopistas podrían justificar esta tendencia a un posible exceso en el tratamiento de algunas lesiones.
Los datos en relación con la persistencia del sangrado, resangrado y mortalidad son ligeramente inferiores a los publicados en otros estudios de nuestro entorno2,16–21, incluidos los datos más recientes europeos15. Estos datos confirman la escasa tendencia a la reducción de la mortalidad en esta entidad a pesar de los avances en el tratamiento endoscópico y farmacológico, una vez se alcanza un nivel bajo de mortalidad (alrededor del 5%). El escaso descenso de la mortalidad podría guardar relación con el aumento de la edad y de la comorbilidad en los pacientes que presentan HDN-AV tal como han señalado otros estudios. El estudio ENERGIB15 pone en evidencia que en un análisis multivariante no son las diferencias entre el manejo en los diferentes países, o en el nivel del hospital, los factores que condicionan los resultados finales. Por el contrario, estos dependen de las características de los pacientes. Una razón que podría explicar este hecho es que las 2 intervenciones clave para disminuir el resangrado y la mortalidad asociada a HDANV, el uso de la terapia endoscópica y el uso de IBP por vía parenteral después del tratamiento endoscópico, se utilizan de forma estandarizada, con diferencias mínimas entre hospitales y países.
Los factores de riesgo predictores de persistencia del sangrado y del resangrado y que son dependientes del paciente están bien identificados: presencia de comorbilidad16, estigmas de alto riesgo en la endoscopia2,16,22, deterioro en la situación basal previa al episodio2,16, sangrado por úlcera péptica24, hallazgos de sangre fresca en el tacto rectal o en la sonda nasogástrica16, hábito tabáquico16, ausencia del tratamiento con IBP post-endoscopia24, utilización de heparina de bajo peso molecular después de la endoscopia23,24 y otros no dependientes del paciente, como limitada experiencia del endoscopista25. El estudio ENERGIB15 además de confirmar algunos de estos factores mencionados (presencia de comorbilidad, sangrado por úlcera péptica duodenal) pone de manifiesto otros como son: edad superior a 65 años, presentación sintomática en forma de hematemesis y antecedentes de episodio previo de HDA-NV. Los datos de la serie recogida en España muestran que actualmente los pacientes con HDA-NV presentan muy a menudo una elevada comorbilidad, antecedentes previos de HDA-NV y que su media de edad es superior a los 65 años. Es razonable esperar, por tanto, que estos pacientes presenten peores resultados en cuanto a la persistencia de sangrado y la recidiva hemorrágica y, sobre todo, respecto a la mortalidad.
La fuerza de este estudio radica en la naturaleza observacional del mismo y en que recoge un número representativo de centros y de pacientes consecutivos con un episodio de HDA-NV en un período limitado de tiempo por lo que refleja la forma actual del manejo de la HDA-NV en la práctica clínica habitual. Los datos ponen en evidencia cuáles son los resultados reales en la población general que es atendida por nuestros equipos en nuestro medio. Solo conociendo cuáles son las estrategias actualmente utilizadas y cómo son los resultados de esta forma de manejo se pueden implementar nuevas medidas, y evaluar su efecto sobre la evolución de esta entidad.
La limitaciones metodológicas son inherentes al diseño de cualquier modelo observacional y retrospectivo. Variables como el consumo de alcohol o de fármacos pueden ser poco consistentes en su recogida. Aunque se ha determinado la presencia y el número de comorbilidades, la gravedad de las enfermedades concomitantes tampoco ha podido ser bien recogida. Otro factor limitante es que aunque la muestra de los hospitales españoles participantes ha intentado ser representativa, no es totalmente homogénea en su distribución geográfica. En este sentido, podría representar un sesgo el hecho de que se incluyeran también hospitales de referencia donde se trasladan los casos de mayor gravedad. Debemos señalar también que se han excluido del análisis todos aquellos episodios en los que no se realizó endoscopia. Aunque el número de esos episodios es mínimo, pueden excluirse tanto pacientes con mayor gravedad o comorbilidades más graves y con resultados más deletéreos como situaciones de una trascendencia menor.
En conclusión, nuestro estudio muestra que el tratamiento de la hemorragia en nuestro medio se ajusta razonablemente a los estándares propuestos por las más recientes guías de práctica clínica. Los resultados son similares a los descritos en otras series. Entre otros datos destaca que los pacientes con hemorragia son cada vez de edad más avanzada y presentan un mayor número de enfermedades asociadas, lo que podría explicar que la mortalidad se haya mantenido estable a pesar de los evidentes avances en el manejo de esta entidad.
Conclito de interesesFaust Feu es consultor de Astra Zeneca y ha realizado ponencias para Astra Zeneca.
Xavier Calvet: Astra Zeneca, asesoramiento, becas para investigación y pagos por docencia. Jansen-Cilag, soporte para investigación, Almirall-Prodesfarma, pagos por docencia, Pfizzer: asesoramiento. MSD: pagos por docencia, asesoría; Abbott: pagos por docencia, asesoría; General Electrics, Asesoría.
Angel Gonzalez Galilea ha realizado ponencias para Recordati y AstraZeneca.
Angel Lanas es consultor y ha realizado ponencias para Astra Zeneca, Pfizer y Bayer.
Para la realización de la presente revisión se ha contado con la financiación por parte de Astra Zeneca.