Los síndromes de superposición son aquellos casos de enfermedades hepáticas que comparten criterios clínicos, serológicos, histológicos y radiológicos de hepatitis autoinmune (HAI), cirrosis biliar primaria (CBP) o colangitis esclerosante primaria (CEP). No hay definiciones completamente establecidas y por lo tanto, no existe buena evidencia con respecto a su diagnóstico y su tratamiento. En este artículo se presentan los casos de 3 pacientes adultos con características de superposición de HAI y CEP. En uno de ellos el trasplante ortotópico de hígado se presentó como la mejor alternativa terapéutica dado el avanzado deterioro de su enfermedad, mientras en los 2 casos restantes se ha brindado tratamiento médico.
Overlap syndromes are cases of liver diseases that share clinical, serological, histological and radiological criteria of autoimmune hepatitis (AIH), primary biliary cirrhosis (PBC) or primary sclerosing cholangitis (PSC). No definitions have been fully established and therefore there is no solid evidence on the diagnosis and treatment. This article presents the cases of three adult patients with overlapping features of AIH and PSC. Orthotopic liver transplantation was considered the best therapeutic alternative due to advanced disease progression in one patient, while medical treatment was provided in the remaining two patients.
El espectro de las enfermedades autoinmunes del hígado en ocasiones es difícil de precisar cuando no se encuentran los criterios convencionales que las definen. En algunos casos hay características de 2 enfermedades diferentes, encontrando así superposición de hepatitis autoinmune (HAI) con cirrosis biliar primaria (CBP), HAI con colangitis esclerosante primaria (CEP) y la colangiopatía autoinmune1,2, sin embargo continúa la discusión de si se trata de enfermedades distintas o simplemente es el espectro de las enfermedades hepáticas autoinmunes. La HAI es más frecuente en mujeres, se caracteriza por elevación de transaminasas, hipergammaglobulinemia, presencia de autoanticuerpos y una biopsia hepática con infiltrado portal linfoplasmocitario, hepatitis de interfase y grados variables de necrosis lobulillar y fibrosis3. Para su diagnóstico se utiliza un sistema de puntuación y es primordial descartar infecciones virales crónicas, siendo actualmente aceptados los criterios simplificados del grupo internacional de hepatitis autoinmune, donde se clasifica como HAI probable cuando la puntuación es mayor de 6 y definitiva cuando es mayor de 7 puntos4. El tratamiento consiste en la combinación de esteroides con azatioprina. La CEP es más frecuente en hombres, con un patrón bioquímico colestásico, puede o no asociarse a autoanticuerpos y existe una importante relación con la enfermedad inflamatoria intestinal. Se caracteriza por la afectación de los conductos biliares de mediano y gran tamaño que se determina por el estudio colangiográfico de la vía biliar, pero en ocasiones solo hay evidencia de la enfermedad en los pequeños conductos por medio de la biopsia hepática, con el hallazgo de edema portal, infiltrado mixto portal, proliferación ductular, fibrosis ductal concéntrica, atrofia de conductos biliares hasta la ductopenia. No existe ningún tratamiento efectivo para esta entidad y el uso de ácido ursodesoxicólico (UDCA) solo se asocia a mejora bioquímica en una buena parte de los pacientes5. Cuando se presentan manifestaciones de HAI y CEP en el mismo paciente es cuando se habla de superposición. Es una enfermedad con baja frecuencia, con un curso clínico variable, pero los estudios más importantes han mostrado progresión lenta hacia cirrosis y manifestaciones de insuficiencia hepatocelular6, incluso con mayor mortalidad que la HAI clásica7. No existen ensayos clínicos controlados sobre el tratamiento por lo cual este es empírico y se basa en el uso de esteroides, azatioprina y UDCA. Con el fin de ayudar a caracterizar mejor esta población, definir su historia natural y los factores pronósticos, presentamos estos casos clínicos evaluados en nuestra institución durante los últimos años.
Observación clínicaCaso 1Paciente masculino de 36 años, sin antecedentes personales de importancia, sin consumo de alcohol o sustancias hepatotóxicas. En 1998 le realizan exámenes de rutina, donde encuentran elevación de las transaminasas, por lo cual es remitido a evaluación por hepatología. Al examen físico con leve ictericia, hepatomegalia no dolorosa, sin otros signos de hepatopatía crónica. La alteración bioquímica hepática se caracterizaba por aminotransferasas elevadas 10 veces por encima de lo normal y fosfatasa alcalina más de 3 veces el rango de referencia, con hiperbilirrubinemia directa (tabla 1). En la ecografía hepática no había cambios de cirrosis y no se reportaba dilatación de la vía biliar. Se descartó infección por hepatitis B y C, pero en el estudio de autoinmunidad se encontraron anticuerpos antinuclerares (ANA) positivos con valores de inmunoglobulina G elevados y anticuerpos antimúsculo liso (ASMA) negativos. Con la sospecha de hepatitis autoinmune se realiza biopsia hepática percutánea encontrando cambios de infiltrado portal linfoplasmocitario, hepatitis de interfase y escasa necrosis lobulillar (7 puntos en la puntuación simplificada de hepatitis autoinmune) y se inicia tratamiento con prednisolona 30mg/día y azatioprina 50mg/día. Durante el seguimiento ambulatorio se documenta mejora de los valores de las transaminasas pero persisten la colestasis y la hiperbilirrubinemia. Se repite la ecografía que resulta normal y se realiza una colangiopancreatografía retrógrada endoscópica (CPRE) en la que no se encuentra una clara alteración en la vía biliar. Se revisa en staff de patología la biopsia hepática y se encuentra, además de lo reportado previamente, pericolangitis de pequeños conductos con ductopenia leve y fibrosis moderada. Los ANCA fueron negativos y no había manifestaciones de enfermedad inflamatoria intestinal. Por los hallazgos histológicos y el comportamiento bioquímico se considera el diagnóstico de síndrome de superposición HAI-CEP de pequeños conductos y se adicionó al tratamiento con UDCA en dosis de 15mg/kg/día. En el seguimiento con progresión de la enfermedad hepática y aparición de complicaciones de la cirrosis como ascitis, encefalopatía y hemorragia varicosa, por lo que se decide realizar trasplante ortotópico de hígado 2 años después del diagnóstico. Actualmente el paciente se encuentra en buen estado clínico, sin recurrencia de la enfermedad de base y con adecuada función del injerto hepático a los 9 años de trasplante en manejo inmunosupresor con ciclosporina, azatioprina y prednisolona.
Exámenes de laboratorio más importantes en el diagnóstico
| Estudio | Paciente 1 | Paciente 2 | Paciente 3 |
| AST (U/l) | 349 | 216 | 251 |
| ALT (U/l) | 518 | 182 | 180 |
| BT (mg/dl) | 3,2 | 3,8 | 6,8 |
| BD (mg/dl) | 2 | 2,6 | 5,4 |
| FA (U/l) | 1.076 | 476 | 393 |
| ANA | 1:80 | 1:320 | 1:320 |
| ASMA | Negativo | Positivo | Positivo |
| P ANCA | Negativo | Positivo | Negativo |
| Ac VHC | Negativo | Negativo | Negativo |
| AgsHB | Negativo | Negativo | Negativo |
| Inmunoglobulina G (g) | 2,0 | 1,9 | 1,7 |
Paciente mujer de 35 años, quien desde el año 2000 venía en seguimiento por gastroenterología con diagnóstico de colitis ulcerativa en tratamiento con mesalacina con buen control médico. No había otros antecedentes de importancia ni consumía otros medicamentos, sustancias hepatotóxicas o alcohol. En febrero de 2003 es derivada por el gastroenterólogo a hepatología por la aparición de ictericia. La paciente refería un cuadro de aproximadamente un mes de evolución de ictericia progresiva, astenia, cefalea y se encontraba con 4 deposiciones diarias sin sangre. Al examen físico se observa ictericia generalizada y reborde hepático palpable. Los paraclínicos reportaban unas pruebas hepáticas con un patrón colestásico y en ese momento con leve hipertransaminasemia. Se solicita estudio de colangiografía por resonancia magnética con la sospecha de CEP, y se demuestran dilataciones y estenosis segmentarias de la vía biliar intra y extrahepática, sin áreas de estenosis significativas. Se confirma la sospecha diagnóstica y se inicia tratamiento con UDCA a 15mg/kg/día. En el seguimiento se encuentra disminución de las bilirrubinas y la fosfatasa alcalina, pero con elevación de transaminasas hasta 5 veces los valores de referencia, se realizan estudios con ANA positivos, ASMA positivos, valores de inmunoglobulina G mayores a 1,5 veces y estudios de hepatitis B y C negativos (tabla 1). Se sospecha HAI y se realiza biopsia hepática en la que se encuentra infiltrado portal linfoplasmocitario, hepatitis de interfase con leve actividad lobulillar (8 puntos en la puntuación simplificada de hepatitis autoinmune), confirmándose el diagnóstico de síndrome de superposición de HAI-CEP. Se inició tratamiento con azatioprina, 50mg/día, prednisolona, 30mg/día, y se continuó el UDCA. En el seguimiento con buen estado clínico, sin diarrea y con pruebas bioquímicas hepáticas normales por lo cual se disminuyó la prednisolona hasta suspenderla y siguió el tratamiento con azatioprina, UDCA y mesalacina. Cuatro años después del diagnóstico se encuentra con elevación leve de transaminasas y colestasis, con signos de progresión de la hepatopatía dado por hipertensión portal y la presencia de varices esofágicas grado II que se han manejado con propranolol sin episodios de sangrado varicoso. No ha presentado otras complicaciones, y se mantiene sin evidencia de neoplasias y sin criterios de trasplante hepático.
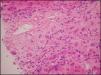
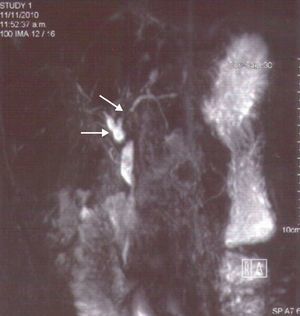
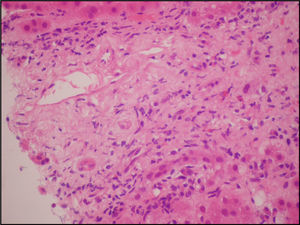
Caso 3Mujer de 45 años de edad, soltera y sin hijos. Es enviada a hepatología en 2010 por un cuadro de 2 meses de ictericia progresiva, coluria, discreta acolia, sin fiebre, ni dolor en hipocondrio derecho. Tiene antecedentes de hipotiroidismo, enfermedad acidopéptica e histerectomía por miomas uterinos, en tratamiento crónico con levotiroxina y omeprazol, consumo social de alcohol y sin exposición a hepatotóxicos. En el examen físico se encontraba ictericia mucocutánea, hepatomegalia leve y telangiectasias en araña en tórax. Al volver a preguntarle refería varias deposiciones blandas sin sangre. En los exámenes se encuentra alteración en la bioquímica hepática mixta y la ecografía demostró dilatación de la vía biliar intrahepática. La colonoscopia total macroscópicamente es normal y con biopsia con inflamación crónica inespecífica sin criterios de enfermedad inflamatoria intestinal. Se realizó una colangiografía por resonancia magnética en donde existían cambios sutiles de dilatación y estenosis de la vía biliar intrahepática izquierda (fig. 1), que se confirman con CPRE y documentan los anteriores hallazgos. Se corrobora el diagnóstico de CEP y se inicia tratamiento con UDCA a 15mg/kg/día. Durante el seguimiento 3 meses después refiere un cuadro de 20 días de evolución de aumento de ictericia, asociado a malestar general, náuseas y artralgias en tobillos, rodillas y manos, que mejoraban parcialmente con la actividad. En el examen físico se encontró ictericia generalizada y hepatomegalia dolorosa con aumento de las telangiectasias. En los exámenes con aminotransferasas elevadas 5 veces el rango de referencia, y con leve mejora de la colestasis. Exámenes para virus de hepatitis C y B negativos, con ANA positivos 1:320, ASMA positivos y valores de inmunoglobulina G elevados por lo cual se plantea la posibilidad de HAI y superposición con CEP. Se realizó biopsia hepática donde se encontró hepatitis de interfase, gran infiltrado portal con plasmocitos, ductopenia con discreta esclerosis concéntrica (7 puntos de la puntuación simplificada de HAI) (fig. 2). Con lo anterior se confirma la sospecha clínica y se decide complementar el tratamiento con prednisolona, 30mg/día, y azatioprina, 50mg/día. Han pasado 9 meses desde el diagnóstico, se encuentra en seguimientos por consulta externa con mejoría clínica, disminución de las bilirrubinas, pero aún con las aminotransferasas y la fosfatasa alcalina elevadas, por lo cual recibe esteroides en dosis altas. No hay evidencia de neoplasias ni de cirrosis.
Nosotros presentamos 3 casos de superposición de HAI-CEP en adultos, con una presentación y cursos clínicos diferentes. Esta entidad es más frecuente en niños y adolescentes, reportándose en la población pediátrica hasta en el 30% de los casos de HAI8, sin embargo en los adultos no está bien establecido. En un estudio que incluyó 79 adultos con HAI, se encontró que el 10% tenía características compatibles con CEP en la colangiografía por resonancia magnética y en la biopsia hepática9, pero en un estudio más reciente se encontró que solo el 1,7% de 59 adultos con HAI tenían alteraciones en la colangiorresonancia indicativos de CEP10.
La superposición se debe sospechar en pacientes que tienen características clínicas, bioquímicas y serológicas de HAI, pero además se presentan con colestasis, prurito, colitis ulcerativa (presente hasta en el 16% de los pacientes con HAI)11, anomalías de los conductos biliares en la histología (como edema portal, colestasis y colangitis fibrosa u obliterante), falta de respuesta a la terapia con esteroides o una colangiografía anormal (presente en el 42% de pacientes con HAI y colitis ulcerativa). Cuando hay cambios indicativos en la vía biliar de CEP no hay dificultad en el diagnóstico específico, pero en los casos en que la vía biliar es normal, es necesario confirmar la afectación con la biopsia hepática para definir un síndrome de superposición con CEP de pequeños conductos. En estos casos la relación con enfermedad inflamatoria intestinal es mayor y se presenta entre el 50 y el 80% de los pacientes. También se debe sospechar en pacientes con diagnóstico de CEP que tienen niveles elevados de inmunoglobulina G, o presencia de anticuerpos como ANA o ASMA y moderada a severa hepatitis de interfase en la biopsia hepática12.
En cuanto a la presentación clínica, un estudio comparó las características clínicas de 7 pacientes con superposición de HAI-CEP con 34 pacientes con CEP clásica13. Los pacientes con HAI-CEP eran significativamente más jóvenes en la presentación (media de 21 frente a 32 años), tenían transaminasas significativamente más elevadas, siendo más frecuente la presencia de autoanticuerpos y el aumento de la inmunoglobulina G. Los autores destacaron la dificultad de establecer el diagnóstico. Todos los pacientes se diagnosticaron con HAI en la presentación mientras que la CEP fue diagnosticada tardíamente cuando con la inmunosupresión no alcanzaron la remisión clínica.
Los casos presentados en esta publicación tienen una presentación atípica, con un hombre joven en el que se inicia con HAI y en su evolución con CEP de pequeños conductos, sin antecedente de enfermedad inflamatoria intestinal. También se encuentran 2 mujeres de edad media en las que se manifiesta con CEP, con aminotransferasas elevadas que llevan a la necesidad de biopsia hepática y la confirmación del diagnóstico de acuerdo a los criterios simplificados de HAI. Algunos pueden considerar que el diagnóstico se habría podido realizar desde el inicio de las manifestaciones de los pacientes, pero en nuestro centro no realizamos biopsia hepática cuando el diagnóstico de CEP se confirma con estudios colangiográficos, además teniendo en cuenta que esta última también cursa con elevaciones de las aminotransferasas.
En cuanto al tratamiento, la experiencia con esteroides y la combinación con otros inmunosupresores se limita a series de pocos casos o revisiones de la literatura médica, de donde se concluye que el tratamiento en monoterapia con esteroides es poco probable que conduzca a la remisión clínica, bioquímica e histológica, lo cual se confirma en un informe de la Clínica Mayo que incluyó 9 pacientes, donde la remisión clínica se observó solo en 2 pacientes después del tratamiento con esteroides14. La respuesta fue más probable si los pacientes tenían niveles más bajos de fosfatasa alcalina en suero y unas mayores concentraciones de IgG. Por otro lado, los regímenes que incluyen esteroides con azatioprina se evaluaron en una serie de 5 pacientes, donde se encontró mejor respuesta, aunque con recaídas durante la reducción o la suspensión del tratamiento12. Otros estudios han mostrado respuestas variables a los inmunosupresores combinados con UDCA13,15 y a pesar de la falta de evidencia en la actualidad es el tratamiento de elección. Nuestros pacientes recibieron esta combinación, con dosis convencional de UDCA ya que estudios previos en CEP han mostrado que dosis altas de este medicamento solo se relacionan con mejoría bioquímica pero con mayores efectos adversos y sin ningún impacto en la supervivencia de los pacientes16.
Al Chalabi et al.7 mostraron que los pacientes con superposición, a pesar de tener mejor respuesta al tratamiento inmunosupresor y con menos fibrosis en la biopsia hepática al diagnóstico, frecuentemente progresan a cirrosis a largo plazo y se relacionan con menor supervivencia comparados con los pacientes de HAI. Los pacientes recogidos en este estudio soportan el concepto de progresión a cirrosis a pesar del tratamiento médico y de que exista mejora en la bioquímica hepática.
El trasplante hepático se realizó en uno de nuestros pacientes sin complicaciones a largo plazo y sin recurrencia de la enfermedad de base, y a pesar de no existir apoyo bibliográfico que soporte el mismo en este grupo de pacientes, es claro que el trasplante hepático es el único tratamiento efectivo en pacientes con CEP5 y por lo tanto debe considerarse en los pacientes cirróticos con complicaciones.
Como se explicó previamente, no existen criterios internacionalmente aceptados para definir este grupo de entidades y en primera instancia se usan estos términos para distinguirlo de los casos típicos de HAI, CEP y CBP, sin embargo, en una publicación reciente del grupo internacional de hepatitis autoinmune17 se critica el hecho de que se tome el sistema de puntuación de HAI para hacer el diagnóstico de estas entidades cuando no se han validado en estos escenarios, más aún, no consideran que se trate de enfermedades autoinmunes diferentes y no aconseja el uso de este sistema de puntuación para establecer subgrupos de pacientes. Además es consciente de la baja prevalencia de estas entidades, por lo cual concluye que es improbable que se puedan generar ensayos clínicos controlados con respecto a su tratamiento.
El síndrome de superposición HAI-CEP es una entidad rara en adultos, pero que debe considerarse cuando se evalúan pacientes con HAI y con CEP, teniendo en cuenta las dificultades en su diagnóstico, tratamiento y reconociendo que la mayoría de estos pacientes pueden presentar progresión a cirrosis.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.