El reflujo gastroesofágico es un trastorno muy frecuente que se caracteriza clásicamente por la presencia de pirosis retroesternal y/o regurgitación ácida que mejora con fármacos que disminuyen el contenido ácido del estómago. Sin embargo, y especialmente en los pacientes con enfermedad no erosiva, la respuesta a los inhibidores de la bomba de protones es insatisfactoria en aproximadamente uno de cada 3 pacientes, por lo que en estos casos se deberá intentar establecer un diagnóstico de certeza, y una estrategia terapéutica diferenciada. En los últimos años se han producido avances en el conocimiento de la fisiopatología del reflujo, como es la identificación del papel que el sobrenadante ácido posprandial (acid pocket) desempeña en la producción de reflujo, avances tecnológicos que permiten diferenciar el reflujo ácido, no ácido y débilmente ácido y avances en el tratamiento del reflujo con fármacos que intentan actuar sobre la función barrera de la unión esofagogástrica.
Gastroesophageal reflux disease is a highly frequent disorder classically characterized by the presence of heartburn and/or acid regurgitation that improves with drug therapy that reduces acid content in the stomach. However, especially in patients with non-erosive disease, response to proton pump inhibitors is unsatisfactory in approximately 1 out of 3 patients, and consequently, in these patients, it is important to establish a definitive diagnosis and an alternative therapeutic strategy. In the last few years, advances have been made in knowledge of the physiopathology of reflux, such as identification of the role of the acid pocket in producing reflux, technological advances that allow differentiation among acid reflux, non-acid reflux and slightly acid reflux, and advances in the treatment of reflux with drugs that attempt to act on the barrier function of the esophagogastric junction.
El reflujo gastroesofágico es un trastorno muy frecuente que se caracteriza clásicamente por la presencia de pirosis retroesternal y/o regurgitación ácida. En la mayoría de casos estos síntomas responden a la ingesta de antiácidos y de inhibidores de la bomba de protones (IBP), por lo que el diagnóstico y manejo de los pacientes no supone grandes dificultades. Sin embargo, el efecto de los antiácidos es transitorio, y especialmente en los pacientes con enfermedad no erosiva la respuesta a los IBP es insatisfactoria en aproximadamente uno de cada 3 pacientes, por lo que en estos casos se deberá intentar establecer un diagnóstico de certeza y una estrategia terapéutica diferenciada1. En los últimos años se han producido avances en el conocimiento de la fisiopatología del reflujo, como es la identificación del papel que el sobrenadante ácido posprandial (acid pocket) desempeña en la producción de reflujo2, avances en la tecnología que nos permiten identificar el reflujo ácido, no ácido y débilmente ácido3 y avances en el tratamiento del reflujo con fármacos que intentan actuar sobre la función barrera de la unión esofagogástrica en lugar de limitarse a actuar inhibiendo la acidez del estómago4,5. En este artículo vamos a repasar la situación actual del reflujo gastroesofágico en nuestro medio, y a hacer una puesta al día de estos nuevos conceptos y de su papel dentro del manejo diario del paciente con reflujo gastroesofágico.
Definición y epidemiologíaEl reflujo gastroesofágico se define como el paso del contenido gástrico a través del cardias hacia el esófago. El reflujo gastroesofágico es un fenómeno fisiológico que se produce a diario en todos los individuos, y que debe diferenciarse de la enfermedad por reflujo gastroesofágico, que se define como todos aquellos síntomas y signos que se producen a causa del contacto excesivo del contenido gástrico con la mucosa esofágica6.
La prevalencia del reflujo es alta. Estudios epidemiológicos españoles muestran que la prevalencia de pirosis y/o regurgitación entre la población general es superior al 30%7,8. Sin embargo, la mayoría de sujetos refieren que estos síntomas son poco frecuentes, aproximadamente el 70% de los sujetos los padecen un máximo de 2 días por semana, y más de 3 de cada 4 sujetos los consideran de intensidad leve. Así pues, nos encontramos ante un trastorno muy prevalente, pero con una mayoría de sujetos afectos de síntomas ocasionales y de intensidad leve.
Diversos factores se han asociado a la presencia de reflujo gastroesofágico, pero en muchos casos la evidencia existente es muy escasa. Uno de los factores asociados al reflujo y que cada vez va cobrando mayor relevancia es el sobrepeso y la obesidad. Un estudio epidemiológico español publicado sobre una población de más de 2.000 sujetos muestra que los factores independientes asociados a reflujo son un índice de masa corporal superior a 25, la hipercolesterolemia y el consumo diario de tabaco8. Los datos sobre la obesidad son epidemiológicamente muy relevantes, si tenemos en cuenta que este es un problema creciente en la población española. Otro estudio del año 2012 sobre una población de 2-15 años de edad de las diferentes comunidades autónomas de España,muestra que más del 15% de los niños tienen sobrepeso en todas las comunidades autónomas, y en algunas comunidades cerca del 15% de los niños cumplen criterios de obesidad infantil9. Así pues, este problema creciente que va a tener serias repercusiones sobre diferentes enfermedades en los próximos años también se prevé que incida negativamente sobre el reflujo gastroesofágico.
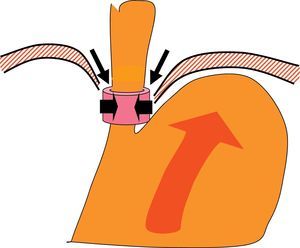
Mecanismos patofisiológicosUnión esofagogástricaLa premisa para que se produzca reflujo gastroesofágico es la incontinencia de la función barrera de la unión esofagogástrica. Esta función barrera se produce por la acción sinérgica de diversos factores: el ángulo de Hiss, que facilitará que el material que refluye se desplace hacia el fundo del estómago, el esfínter esofágico inferior (EEI), que crea una zona de alta presión que obstaculiza el paso del material a este nivel, y los pilares diafragmáticos, que crean un refuerzo externo muscular sobre toda esta zona (fig. 1). El fallo de estos mecanismos puede resultar en incontinencia de la unión esofagogástrica y favorecer el reflujo10. Baásicamente el reflujo gastroesofágico se produce en 3 situaciones11:
- 1.
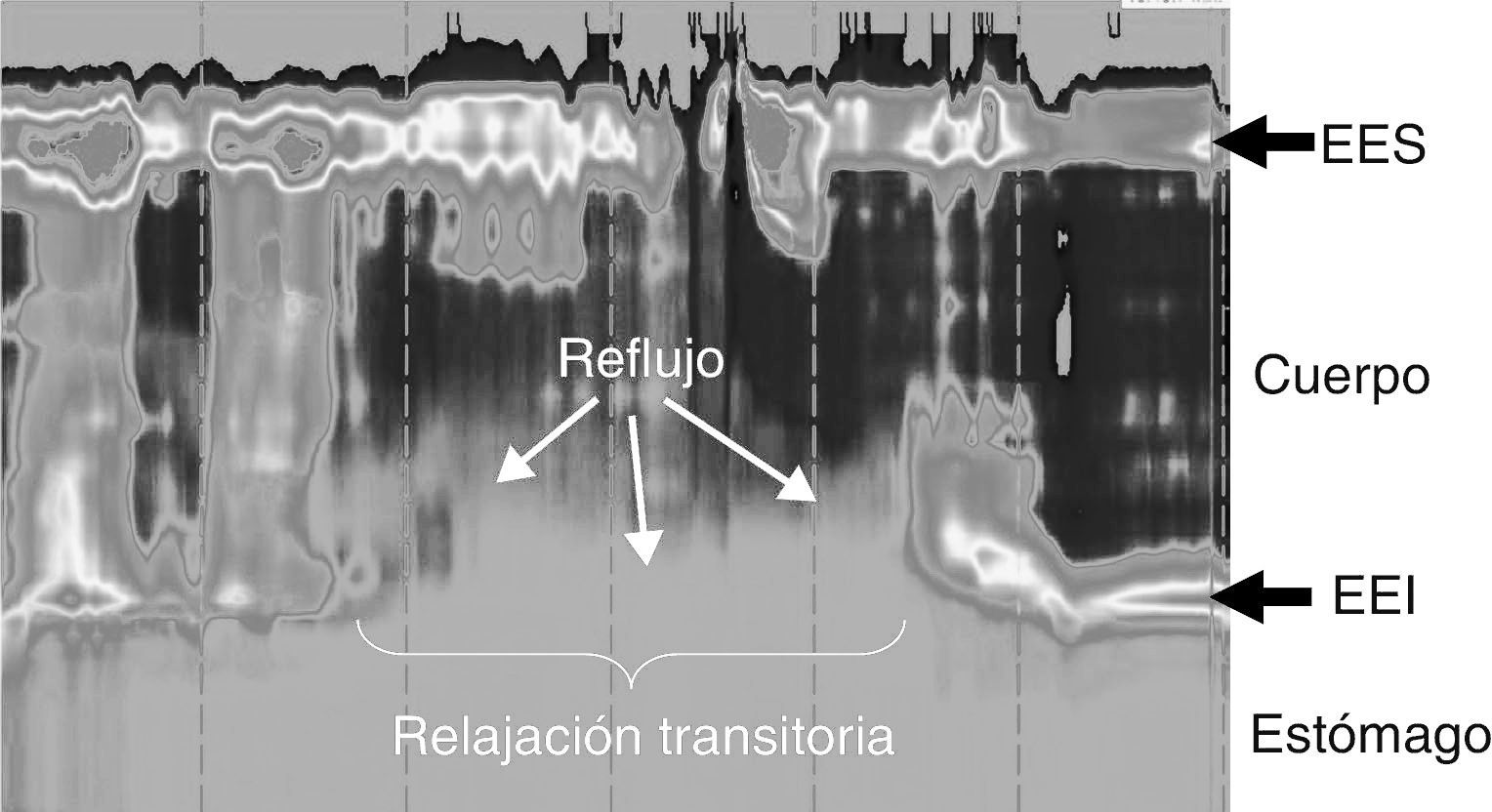
Relajación transitoria del EEI: en condiciones normales el EEI presenta una contracción tónica sostenida que impide el paso de material a su través. Cuando nosotros tragamos se produce una relajación del EEI que dura unos 4-6seg y permite el paso del material ingerido al estómago. La relajación transitoria del EEI consiste en la relajación espontánea del esfínter esofágico inferior, no relacionada con la deglución, que favorece el paso del contenido gástrico hacia el esófago (fig. 2). La relajación transitoria del EEI es la causa más frecuente de reflujo gastroesofágico en pacientes con esofagitis11.
Figura 2.Reflujo gastroesofágico durante una relajación transitoria del esfínter esofágico inferior (EEI). El líquido gástrico (tonalidad gris clara) atraviesa la unión esofagogástrica coincidiendo con una relajación espontánea del EEI, que finaliza con una débil contracción del cuerpo esofágico que aclara del esófago el material refluido. EES: esfínter esofágico superior.
- 2.
Hipotonía del EEI: consiste en un EEI que tiene un tono basal bajo, lo que favorece el libre paso del contenido entre el estómago y el esófago.
- 3.
Aumento de la presión abdominal: en algunas ocasiones el incremento de la presión del abdomen puede exceder a la presión de la unión esofagogástrica, por lo que se produce reflujo. Este mecanismo es importante en pacientes obesos y en sujetos que realizan movimientos como agacharse o levantar pesos, que conllevan un incremento de la presión intraabdominal.
Mecanismos antirreflujo: el ángulo de Hiss, junto con la zona de alta presión generada por el esfínter esofágico inferior, y el refuerzo de los pilares del diafragma, interaccionan para redireccionar los ascensos del contenido gástrico hacia el fundo, e impedir el paso libre del contenido gástrico hacia el esófago.
En función del grado de acidez del material refluido el reflujo gastroesofágico puede dividirse en reflujo ácido, cuando el pH del material refluido es menor a 4, reflujo débilmente ácido, cuando el pH oscila entre 4 y 7, y reflujo no ácido, cuando el pH es mayor a 7. La presencia conjunta de ácido y pepsina en contacto con la mucosa esofágica favorece la lesión de la mucosa, que también depende del volumen del material refluido, y de que este alcance zonas proximales del esófago12. Así, los pacientes con enfermedad erosiva presentan episodios de reflujo más voluminosos y con distribución más proximal13. Se ha descrito que la coexistencia de reflujo gástrico con reflujo duodenal se asocia a una mayor prevalencia de lesión mucosa, lo que apoya el papel del reflujo de sales biliares y enzimas pancreáticas en la esofagitis por reflujo10.
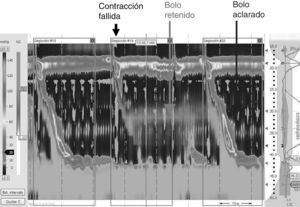
Aclaramiento esofágicoUna vez que se produce el reflujo gastroesofágico uno de los factores que va a determinar su gravedad es el tiempo durante el cual el material refluido está en contacto con la mucosa del esófago. La disminución de la motilidad del cuerpo esofágico está frecuentemente asociada al reflujo gastroesofágico, si bien no se conoce si es la causa o la consecuencia de daño producido por el ácido (fig. 3)10. En algunas enfermedades, como en la esclerodermia, se produce una aperistalsis del cuerpo esofágico, que va a ocasionar frecuentemente reflujo gastroesofágico grave en estos pacientes.
Manometría esofágica combinada con impedancia en un paciente con hipocontractilidad del cuerpo esofágico asociada a reflujo. Observar que entre 2 contracciones esofágicas normales se produce una onda fallida que se asocia a una retención del bolo de líquido ingerido (tonalidad gris clara) en el cuerpo del esófago. La siguiente onda peristáltica aclara todo el contenido líquido del esófago.
El papel de la hernia de hiato en el reflujo gastroesofágico ha sufrido mucha controversia a lo largo de los años. Hoy en día está bien establecido que la hernia de hiato es un factor favorecedor importante del reflujo, ya que condiciona la pérdida del refuerzo de los pilares diafragmáticos y favorece la distensibilidad de la unión esofagogástrica, crea un reservorio gástrico supradiafragmático y se asocia a una disminución del tono basal del EEI14,15.
Cámara gástrica posprandial (acid pocket)En condiciones basales el contenido del estómago es ácido, con un pH muy bajo, alrededor de 1, debido a la secreción de ácido clorhídrico. Durante la ingesta los alimentos se mezclan con las secreciones gástricas y se produce un efecto buffer que neutraliza parcialmente la acidez del estómago. Llama la atención que en muchos pacientes un gran número de los episodios de reflujo se producen durante el periodo posprandial, cuando en teoría no hay ácido en el estómago. Estudios realizados en Escocia, mediante la retirada paulatina de un sensor de pH introducido en el estómago durante el periodo posprandial, han puesto de manifiesto que en la parte superior del estómago se crea una pequeña cámara ácida, y que esta va a estar relacionada con el reflujo posprandial2,16. Así, la distancia entre la cámara ácida y el epitelio escamoso esofágico es menor en pacientes con reflujo gastroesofágico que en controles, y la longitud de la cámara ácida es también mayor en los pacientes con reflujo2. Igualmente, la posición de la cámara ácida va a estar mucho más próxima al epitelio escamoso del esófago en sujetos con hernia de hiato de gran tamaño17.
Vaciamiento gástricoEn teoría el vaciamiento gástrico va a determinar la cantidad de material gástrico que puede refluir hacia el esófago. Sin embargo, los datos publicados sobre el papel de la alteración del vaciamiento gástrico sobre el reflujo son controvertidos, y estudios recientes muestran que se asocia con reflujo menos ácido18.
Aspectos clínicos: síntomas y clasificación del reflujoLos síntomas principales del reflujo gastroesofágico son la pirosis retroesternal y la regurgitación ácida, que característicamente mejoran con la ingesta de antiácidos o antisecretores. Sin embargo, hay pacientes que presentan síntomas atípicos o poco característicos, como el dolor torácico de origen no cardiológico o la disfonía y la tos crónica. Asímismo, las consecuencias que tiene el reflujo sobre la mucosa no son uniformes, ya que hay un grupo de pacientes que presentan pirosis sin que se produzca lesión mucosa, mientras en otros pacientes sí que se produce lesión.
La clasificación de Montreal (tabla 1) se ha desarrollado para dividir el reflujo gastroesofágico en función de todas estas variables6. En esta clasificación los autores dividen el reflujo gastroesofágico en función de la presencia o no de afectación esofágica en síndromes esofágicos y síndromes extraesofágicos respectivamente. A su vez, los síndromes esofágicos se dividen en función de si hay o no lesión mucosa en síndromes sintomáticos, que corresponden a la enfermedad por reflujo no erosiva y síndromes con lesión mucosa. Estos últimos abarcan todo el espectro de lesiones esofágicas, desde los diferentes grados de esofagitis por reflujo, esófago de Barret y adenocarcinoma. Por su lado, los síndromes extraesofágicos se dividen entre aquellos síntomas que tienen una asociación bien establecida con el reflujo, y aquellos en que la asociación se ha propuesto, pero no se ha establecido. Si bien esta clasificación ha sido controvertida, lo cierto es que cubre de forma bastante extensa la mayor parte del espectro del reflujo gastroesofágico tal y como lo conocemos en la actualidad.
Clasificación de Montreal del reflujo gastroesofágico
| 1. Síndromes esofágicos |
| a. Síndromes sintomáticos |
| Síndrome de reflujo típico |
| Síndrome de dolor torácico |
| b. Síndromes con lesión esofágica |
| Esofagitis |
| Estenosis |
| Esófago de Barret |
| Adenocarcinoma |
| 2. Síndromes extraesofágicos |
| a. Síndromes con asociación establecida |
| Tos |
| Laringitis |
| Asma |
| Erosiones dentales |
| b. Síndromes con asociación propuesta |
| Faringitis |
| Sinusitis |
| Fibrosis pulmonar idiopática |
| Otitis media recurrente |
En una gran mayoría de los pacientes el diagnóstico de reflujo gastroesofágico es simplemente clínico. Ante un paciente con síntomas esofágicos característicos (pirosis y/o regurgitación ácida) que remiten con antiácidos o antisecretores no es preciso realizar pruebas diagnósticas adicionales19.
En los pacientes con dolor torácico o con síntomas extraesofágicos como la disfonía y la tos crónica, en los que se sospecha que estos pueden estar causados por reflujo, se ha recomendado realizar tratamiento con dosis dobles de IBP durante 8-12 semanas. Si con el tratamiento remiten los síntomas se puede considerar establecido el diagnóstico de reflujo y no será necesario realizar más pruebas diagnósticas20. Sin embargo, en una revisión reciente esta estrategia es debatida, y se considera que debería reservarse para los pacientes que además de síntomas atípicos también presenten síntomas típicos de reflujo, y que aquellos pacientes que no presenten síntomas típicos deberían estudiarse antes de iniciar ninguna terapia1.
Las pruebas diagnósticas se reservan para 3 grupos de pacientes:
- 1.
Pacientes que presenten signos de alarma que hagan sospechar otra enfermedad o complicación del reflujo gastroesofágico: estos incluyen disfagia, regurgitación sanguinolenta o hematemesis, melena, anemia y síndrome tóxico.
- 2.
Pacientes refractarios al tratamiento con dosis plenas de IBP en los que se sigue sospechando de que el reflujo gastroesofágico es la causa de los síntomas.
- 3.
Pacientes en los que se planea hacer tratamiento quirúrgico del reflujo.
El estudio del reflujo siempre se iniciará mediante pruebas de imagen, y las pruebas funcionales se realizarán una vez que las pruebas de imagen hayan descartado una enfermedad esofagogástrica causante de los síntomas del paciente.
FibrogastroscopiaEs la primera prueba a realizar. La gastroscopia puede resultar normal en los pacientes con enfermedad no erosiva, pero puede poner de manifiesto las lesiones esofágicas en los pacientes con enfermedad erosiva. La posibilidad de encontrar una endoscopia positiva varía en función del uso previo de IBP. Así, en asistencia primaria, cuando la endoscopia se realiza inmediatamente a los pacientes que acuden con síntomas típicos de reflujo, se obtienen hallazgos endoscópicos en más de la mitad de los pacientes21. Por el contrario, se ha reportado que menos del 7% de los pacientes con pirosis refractaria al tratamiento presentan hallazgos en la endoscopia22. La gastroscopia permite también la toma de biopsias, especialmente importante en los pacientes con esófago de Barret. Algunos autores recomiendan la toma de biopsias en todos los pacientes con sospecha de reflujo en los que la mucosa es macroscópicamente normal, ya que una proporción de estos pacientes puede padecer esofagitis eosinofílica22. Sin embargo, esta medida puede ser difícil de realizar en la práctica clínica diaria, por lo que la indicación de biopsia se suele reservar a pacientes con ERGE refractaria al tratamiento médico convencional o aquellos que cursen con disfagia o impactación alimentaria.
La gastroscopia puede dar un diagnóstico inmediato de reflujo, ya que la presencia de esofagitis en el tercio inferior del esófago, con o sin otras complicaciones de la enfermedad por reflujo gastroesofágico como la estenosis péptica o el esófago de Barrett, son diagnósticos de enfermedad por reflujo gastroesofágico y no precisarán de mayor estudio diagnóstico. Sin embargo, en muchos casos la gastroscopia no va a poner de manifiesto ninguna lesión esofágica, todo lo más la presencia de una hernia de hiato, o la impresión de que el cardias es laxo cuando se realiza una retroversión del endoscopio. Estos signos no son en ningún caso diagnósticos de reflujo gastroesofágico, y se requerirá completar el estudio de este paciente con pruebas de función esofágica para establecer el diagnóstico de enfermedad por reflujo gastroesofágico.
Tránsito baritado de esófagoA diferencia de la endoscopia, que puede resultar diagnóstica en muchos casos, la exploración radiológica del esófago no suele revelar información determinante en caso de sospecha de enfermedad por reflujo gastroesofágico. Los hallazgos más sugestivos serán la visualización de posibles complicaciones del reflujo, como la presencia de ulceraciones en el esófago distal o estenosis esofágicas.
Otros signos de menor valor diagnóstico son la observación de la presencia de una hernia de hiato, o el reflujo de contraste baritado desde el estómago hasta el esófago. Es importante resaltar que estos signos en ningún caso son diagnósticos de enfermedad por reflujo gastroesofágico. Si bien la hernia de hiato es un factor predisponente al reflujo gastroesofágico, muchas personas tienen hernia de hiato sin padecer reflujo, y viceversa14. Igualmente, como hemos comentado anteriormente, es normal que se produzca reflujo gastroesofágico en determinadas circunstancias23, y la observación de reflujo de un material de contraste pesado y no fisiológico como el bario al poner a un sujeto en Trendelenburg no tiene ningún valor diagnóstico de enfermedad por reflujo gastroesofágico. Por todo ello, la mayoría de guías de práctica clínica no consideran el tránsito baritado de esófago como una prueba a realizar en el estudio del reflujo gastroesofágico24,25.
Manometría esofágicaConsiste en el estudio de la motilidad esofágica mediante una sonda que mide la presión a distintos niveles del esófago. La manometría esofágica nos aporta datos importantes en los pacientes con reflujo gastroesofágico, pero no nos va a permitir diagnosticar la enfermedad por reflujo gastroesofágico25. La utilidad de la manometría en los pacientes con sospecha de reflujo es: a) permite la localización exacta del esfínter esofágico inferior, lo que es fundamental para colocar la sonda de pH-metría correctamente en los pacientes en los que se planea realizar esta prueba22; b) pone de manifiesto la presencia o no de un esfínter esofágico inferior hipotónico, que es un mecanismo de reflujo en aproximadamente 1/3 de los pacientes11; y c) permite valorar la afectación de la motilidad esofágica asociada al reflujo, principalmente la hipocontractilidad esofágica y la aperistalsis10. Esto es especialmente importante en los pacientes que van a ser sometidos a cirugía antirreflujo para prevenir complicaciones posquirúrgicas como la disfagia.
Manometría esofágica con impedanciometría simultáneaExisten sondas que combinan la presencia de sensores de presión con electrodos que permiten valorar la impedancia eléctrica. La impedancia nos permite valorar el avance del bolo ingerido, simultáneamente al registro de la actividad motora del esófago. Si bien su uso para el diagnóstico del reflujo es innecesario, sí que puede ser de ayuda para valorar el fallo del aclaramiento esofágico en pacientes con hipocontractilidad esofágica26, y en algunas ocasiones puede mostrar el reflujo coincidiendo con la relajación espontánea del EEI (figs. 2 y 3).
pH-metría esofágica ambulatoria de 24horasEs la prueba fundamental para diagnosticar reflujo gastroesofágico22,24,25,27. Consiste en la introducción de un sensor de pH en el esófago, que se fija 5cm por encima del borde superior del esfínter esofágico inferior. Este sensor se conecta a un aparato externo que va a almacenar los datos obtenidos por el sensor de pH de forma continua para su posterior análisis. El análisis del reflujo ácido se realiza mediante la cuantificación del tiempo de pH por debajo de 4, tanto en supino como en posición erguida, el número de episodios de reflujo y la duración de cada uno de estos episodios23.
La pH-metria de 24h puede realizarse mediante una sonda que se introduce por la nariz, y que se conecta por su extremo proximal a un aparato externo de almacenamiento de datos. Esta sonda puede tener uno o varios sensores de pH, lo que también permite discernir cuál es la extensión proximal del reflujo ácido.
Existe comercializada una cápsula para medir pH que se fija mediante una aguja en el esófago, y transmite las señales obtenidas mediante radiofrecuencia al aparato externo para el almacenamiento de datos. Este sistema tiene la ventaja de que el sujeto no tiene una sonda colocada durante la prueba, lo que permite hacer una vida más normal y con menos molestias, y permite alargar el periodo de registro a 48h28. Sin embargo, el coste de estas cápsulas es muy elevado, su colocación debería realizarse mediante endoscopia oral y solo permiten la valoración de pH en un solo nivel, lo que ha limitado mucho su uso.
La limitación principal de las pruebas de pH-metría es que solo permiten diagnosticar el reflujo ácido.
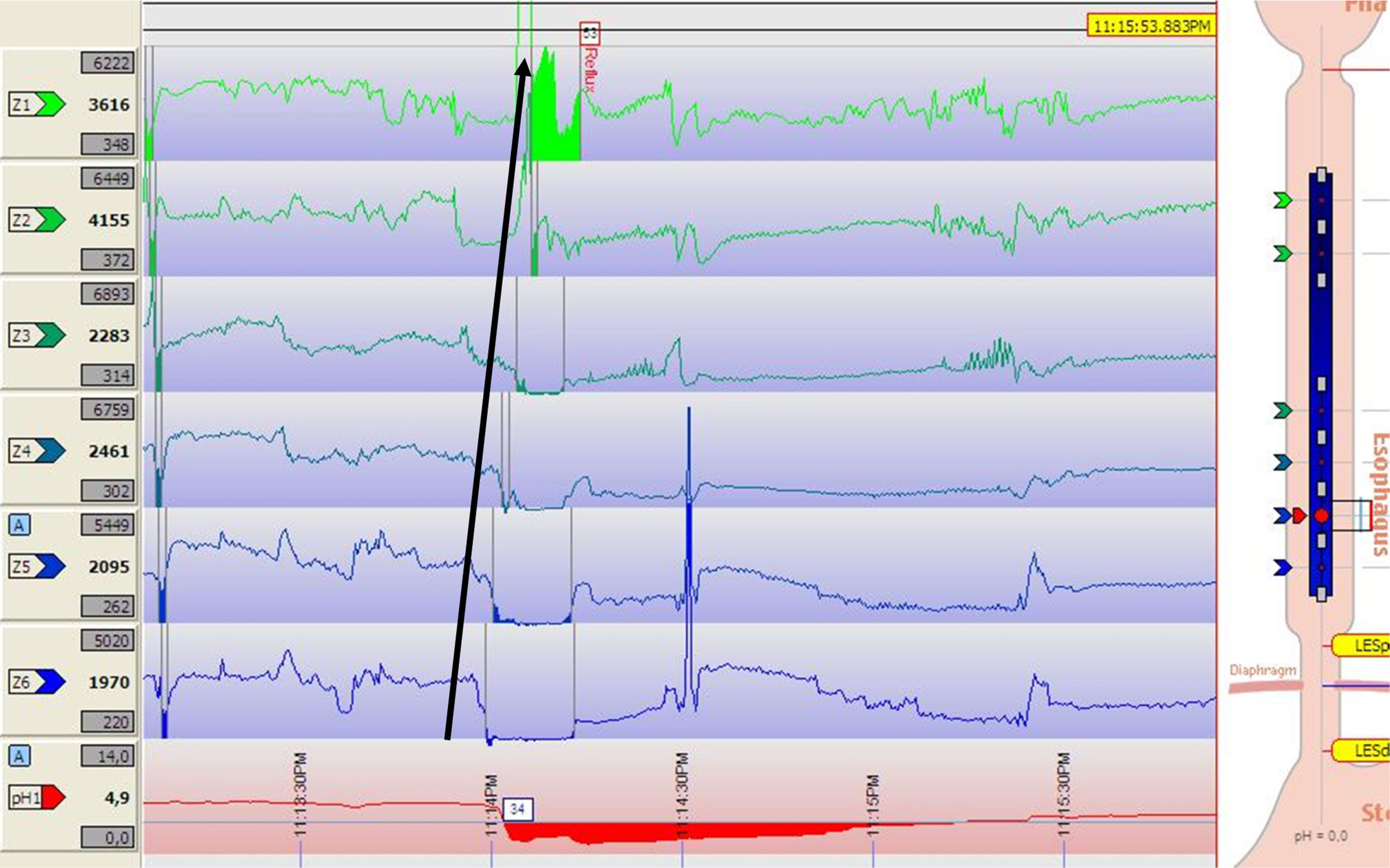
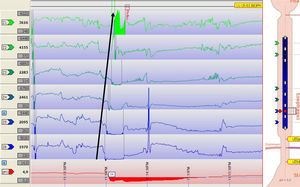
pH-metría con impedanciometría ambulatoriaSe trata de un avance que permite la medición simultánea de reflujo ácido, débilmente ácido, no ácido y reflujo gaseoso29. Consiste en la introducción y fijación de una sonda que además del sensor de pH incorpora electrodos que generan un campo eléctrico que permite valorar la resistencia (impedancia) eléctrica entre ellos. Como el líquido es un buen conductor eléctrico, cuando se produce un reflujo se va a observar una reducción de la impedancia que asciende en dirección caudo-oral. La medición simultánea del pH nos permite caracterizar la acidez del material refluido (fig. 4). La situación inversa se observa cuando se produce un reflujo gaseoso (eructo), ya que el gas es un mal conductor eléctrico que incrementará la impedancia eléctrica.
pH-impedanciometría ambulatoria. Se observa un episodio de reflujo como una caída de la impedancia en dirección retrógrada (ver flecha), que alcanza hasta zonas proximales del esófago. La medición simultánea de pH (canal inferior) permite determinar que se trata de un episodio de reflujo ácido.
La pH-metría con impedancia resulta especialmente útil para el estudio de los pacientes que presentan síntomas refractarios al tratamiento con IBP, y puede realizarse bien suspendiendo los fármacos antisecretores, como debe hacerse para diagnosticar el reflujo, o bien manteniendo el tratamiento antisecretor, si se desea valorar las causas de un fracaso de tratamiento1.
Tratamiento del reflujo gastroesofágicoEl tratamiento del reflujo gastroesofágico puede hacerse fundamentalmente mediante 2 opciones: medidas para disminuir la acidez gástrica y medidas para obstaculizar el reflujo del contenido gástrico (tabla 2).
Tratamiento del reflujo gastroesofágico
| Disminución de la acidez gástrica |
| Antiácidos |
| Antisecretores: IBP, ranitidina, famotidina |
| Fortalecimiento de la barrera esofagogástrica |
| Medidas dietético-posturales |
| Fármacos |
| Gabaérgicos: baclofeno |
| Procinéticos: eritromicina, azitromicina |
| Alginatos |
| Cirugía antirreflujo |
| Otros: estimulación eléctrica, tratamientos endoscópicos… |
Son las más usadas y las que han mostrado mayor eficacia para el tratamiento del reflujo gastroesofágico1. Pueden conseguirse mediante la administración de antiácidos que producen un efecto buffer, rápido y transitorio sobre el ácido del estómago, o mediante la administración de fármacos antisecretores que reducen la secreción de ácido. Los antisecretores tardan más en reducir la acidez gástrica pero tendrán un efecto más profundo y prolongado30. Los fármacos antisecretores incluyen los fármacos clásicos con acción sobre los receptores histamínicos como la ranitidina o la famotidina, y los fármacos IBP como el omeprazol, que producirán una reducción más intensa de la secreción ácida31. En pacientes con enfermedad erosiva el grado de curación de las lesiones mucosas depende del grado de inhibición de la acidez gástrica, por lo que los fármacos IBP han mostrado tasas de curación superiores al 90%, y deben considerarse como fármacos de primera elección en pacientes con lesiones mucosas25,31. Sin embargo, en los pacientes con síntomas esporádicos y leves puede considerarse un tratamiento a demanda. Este puede realizarse con antiácidos o con fármacos antihistamínicos, que han mostrado ser más eficaces30. El problema del tratamiento del reflujo con fármacos que disminuyen exclusivamente la acidez gástrica es que no se evita el reflujo gastroesofágico, sino que lo que se hace es evitar exclusivamente el reflujo ácido. Así, se ha observado que mientras que en los pacientes con enfermedad erosiva la curación mucosa se obtiene en más del 90% de los tratados con IBP, la eficacia de los IBP en pacientes con enfermedad no erosiva baja a un 60-70% de los casos32,33. Estudios combinando pH-metría e impedancia ambulatoria durante el tratamiento con IBP han mostrado que aproximadamente la mitad de estos pacientes no respondedores tenían persistencia de reflujo, mayoritariamente reflujo débilmente ácido o no ácido que se asociaba a los síntomas, mientras que en la otra mitad de los pacientes no se pudo demostrar ninguna asociación entre reflujo y los síntomas34. Estos datos confirman que si bien la estrategia de abolir la secreción acida del estómago es muy efectiva para obtener curación mucosa en pacientes con reflujo gastroesofágico, existe un porcentaje no despreciable de enfermos en los que el tratamiento intensivo con IBP no es suficiente para aliviar los síntomas producidos por el reflujo gastroesofágico, por lo que deben de intentarse otras estrategias de tratamiento.
Medidas para obstaculizar el reflujo gastroesofágicoBásicamente medidas dietético-posturales, medidas farmacológicas y medidas no farmacológicas
- 1.
Medidas dietético-posturales: el primer paso en el tratamiento de cualquier paciente con reflujo gastroesofágico es evitar las situaciones que lo favorecen. Debe evitarse el consumo de sustancias que contienen xantinas (café, té, chocolate), comidas grasas y el consumo de bebidas alcohólicas. Se aconsejará al paciente que deje pasar un periodo mínimo de 3h desde la última comida antes de acostarse. Se aconsejará no fumar, evitar las posturas que supongan un incremento de la prensa abdominal (agacharse, levantar pesos) y llevar ropa que no sea excesivamente ajustada. En algunos casos puede ser preciso aconsejar dormir con la cabecera de la cama levantada 30cm y dormir acostado sobre el lado izquierdo. En casos de sobrepeso es importante el consejo dietético para la reducción de peso25,35.
- 2.
Medidas farmacológicas: se puede evitar el reflujo gastroesofágico con la administración de fármacos que inhiban las relajaciones transitorias del esfínter esofágico inferior, fármacos procinéticos y fármacos que creen una barrera física que impida el reflujo.
Dentro del primer grupo de fármacos está comercializado en España el baclofeno, que es un fármaco que actúa sobre los receptores GABA del núcleo central del vago, inhibiendo las relajaciones transitorias del EEI36. El baclofeno ha demostrado en estudios controlados con placebo disminuir el número de episodios de reflujo y el tiempo total de exposición al ácido, tanto en sujetos sanos como en pacientes con reflujo gastroesofágico5,37. La principal limitación para su uso es la presencia de frecuentes efectos secundarios, principalmente náuseas, vértigo, somnolencia e hipotensión, por lo que se recomienda empezar con una dosis baja e ir incrementándola progresivamente. Estudios posteriores han valorado el efecto de agonistas gabaérgicos más específicos sobre el reflujo gastroesofágico, pero debido a su limitada eficacia y efectos adversos han sido retirados del mercado38,39.
Los fármacos procinéticos se utilizaron internacionalmente en los años en que estuvo comercializada cisaprida, que en su momento demostró un beneficio sobre el reflujo gastroesofágico cuando se utilizaba conjuntamente con IBP. Sin embargo, este efecto no ha sido corroborado con nuevos fármacos agonistas 5HT4, por lo que el uso de procinéticos no está actualmente recomendado en el tratamiento de ERGE40. En España se dispone de cinitaprida cleboride y levosulpirida. Posiblemente el beneficio de estos fármacos reside en que favorecen el vaciamiento gástrico, lo que disminuye la relajación fúndica y del EEI, sin embargo su efectividad reduciendo el reflujo gastroesofágico no ha sido valorada en estudios controlados. Recientemente se ha publicado un estudio que demuestra que la azitromicina, un antibiótico macrólido con potente acción procinética, es capaz de desplazar la cámara ácida posprandial (acid pocket) hacia zonas más distales, alejadas de la zona de transición de los epitelios esofágico y gástrico, lo que ha demostrado estar relacionado con el reflujo posprandial41. Al igual que sucede con los fármacos que inhiben las relajaciones transitorias del EEI, es preciso que se desarrollen fármacos procinéticos potentes y específicos, para evitar los efectos secundarios y la creación de resistencias como consecuencia del uso de antibióticos con acción procinética.
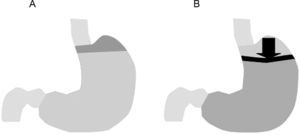
El incremento físico de la barrera esofagogástrica se puede conseguir farmacológicamente con los alginatos. En España está comercializado Gaviscon®, que es una mezcla de alginato, bicarbonato sódico y carbonato de calcio. Estas sustancias, al reaccionar con el ácido del estómago, forman una especie de balsa o sobrenadante que flota encima del contenido gástrico lo que, actuando a modo de tapón, impide el reflujo gastroesofágico42 (fig. 5). Esta mezcla con alginato ha demostrado desplazar lejos de la unión esofagogástrica la cámara ácida posprandial4, y reducir el reflujo gastroesofágico en el periodo posprandial43. Los alginatos en combinación con antiácidos han demostrado ser más eficaces que los antiácidos en monoterapia25,42, y de acción más rápida que los antisecretores. La ventaja que ofrecen los alginatos es que al ser sustancias no absorbibles carecen de efectos sistémicos y son bien tolerados40,44, por lo que pueden recomendarse en pacientes polimedicados o en pacientes embarazadas. Adicionalmente, los alginatos ejercen su efecto de forma rápida, por lo que son útiles para utilizar a demanda en aquellos pacientes que presentan episodios de reflujo poco frecuentes40,44. Por otra parte, estudios recientes han demostrado que en aquellos pacientes que no responden adecuadamente a los IBP, la adición de alginato al IBP produce una mejoría en una proporción significativamente mayor de pacientes que en los pacientes que toman solo IBP45, por lo que esta combinación podría recomendarse cuando no existe una respuesta adecuada a los IBP40. Si bien lo lógico es pensar que el alginato ha de impedir todo tipo de reflujo, tanto ácido como no ácido, a día de hoy no existe ningún estudio controlado valorando específicamente este aspecto.
Figura 5.Efecto de acción del alginato sobre la cámara ácida posprandial. Tras la comida se genera una pequeña cámara con ácido (acid pocket) en la zona proximal del estómago (A). La ingesta de alginato crea una balsa o sobrenadante semisólido que flota por encima del líquido gástrico y desplaza la cámara ácida lejos de la unión esofagogástrica impidiendo el reflujo (B).
- 3.
Medidas no farmacológicas: el tratamiento no farmacológico clásico del reflujo ha sido y sigue siendo la fundoplicatura de Nissen1,40. La efectividad de esta cirugía es alta, comparable a la de los IBP, y en la mayoría de pacientes puede realizarse por vía laparoscópica, lo que disminuye el tiempo de recuperación y de ingreso hospitalario46. La cirugía está indicada principalmente en pacientes que desarrollan efectos secundarios al tratamiento médico y en aquellos con síntomas nocturnos como tos y regurgitación que no responden adecuadamente al tratamiento médico1. Otras medidas no farmacológicas que están en desarrollo son las técnicas de tratamiento endoscópico. De momento solo se dispone de resultados preliminares y habrá que esperar a tener estudios grandes con seguimiento a largo plazo antes de poder ubicarse dentro del arsenal terapéutico del reflujo. La implantación de neuroestimuladores a nivel del EEI ha mostrado en estudios preliminares una reducción del reflujo gastroesofágico y de los síntomas de los pacientes, por lo que esta técnica podría suponer una alternativa terapéutica de futuro si estos datos se confirmasen47.
El reflujo gastroesofágico tiene una prevalencia superior al 30% de la población en España, aunque la gran mayoría de sujetos lo sufre de forma esporádica y con intensidad leve. El tratamiento clásico del reflujo se ha basado en la utilización de fármacos que actúan disminuyendo la acidez del estómago. De estos, los fármacos antisecretores han mostrado su efectividad en la curación de la esofagitis, pero esta efectividad disminuye de forma considerable cuando tratamos a pacientes con enfermedad no erosiva. Estudios utilizando pH-metría combinada con impedancia ambulatoria han demostrado que aproximadamente la mitad de los pacientes no respondedores persisten con reflujo, frecuentemente reflujo débilmente ácido o no ácido, asociado a la persistencia de síntomas durante el tratamiento. Asimismo, en los últimos años se ha reconocido un nuevo mecanismo patofisiológico implicado en la génesis del reflujo: la cámara ácida (acid pocket) que se ha relacionado con el reflujo durante el periodo posprandial. Estos datos ponen de manifiesto la necesidad de desarrollar nuevos tratamientos que actúen directamente incrementando la función barrera de la unión gastroesofágica. Fármacos procinéticos potentes, como los antibióticos macrólidos agonistas de la motilina, o los alginatos, que han sido comercializados en España recientemente, han demostrado desplazar la cámara gástrica posprandial lejos de la unión esofagogástrica, y se presentan como una buena alternativa para el tratamiento del reflujo, especialmente en pacientes que sufren pirosis posprandial. En concreto la combinación de alginatos e IBP ha mostrado ser eficaz en los pacientes que presentan una mala respuesta a los antisecretores. Igualmente se han desarrollado nuevos fármacos que actúan inhibiendo las relajaciones transitorias del EEI, pero los resultados de estos tratamientos son todavía contradictorios. Por último, cabe recordar que la fundoplicatura sigue siendo un tratamiento eficaz en los pacientes que tienen un reflujo gastroesofágico adecuadamente demostrado, y que nuevos tratamientos no farmacológicos, como tratamientos endoscópicos o implantación de neuroestimuladores, pueden convertirse en alternativas terapéuticas en un futuro no muy lejano.
Conflicto de interesesEl Dr. Jordi Serra es asesor médico externo de Reckitt Benkiser y participa en advisory boards de Almirall, Norgine y Shire.