La neurólisis o bloqueo del plexo celíaco es el procediiento de bloqueo neurolítico más utilizado y proporciona un beneficio hasta a un 70-90% de los pacientes con un cáncer de páncreas o de otra localización intraabdominal1 . A pesar de que los términos «bloqueo» y «neurólisis» se utilizan indistintamente, el primero se refiere al uso de esteroides y/o anestésicos locales con el objetivo de inhibir de forma temporal las funciones del plexo celíaco en pacientes con una enfermedad benigna (como la pancreatitis crónica), mientras que el segundo hace referencia a las técnicas que inyectan alcohol o fenol a los pacientes con una enfermedad maligna2 . Se han descrito numerosas técnicas para localizar y acceder al plexo celíaco (percutáneas y quirúrgicas), sin que ninguna de ellas haya demostrado ser claramente mejor que las demás tanto en seguridad como en eficacia. En los últimos años, la ultrasonografía endoscópica (USE) ha demostrado ser una excelente técnica para el estudio de las estructuras intraabdominales y retroperitoneales debido a su proximidad a la pared del tubo digestivo. Es lógico, pues, presuponer que el abordaje antecrural del plexo celíaco guiado por USE ha de presentar una serie de ventajas respecto al abordaje que proporcionan las técnicas percutáneas y las quirúrgicas.
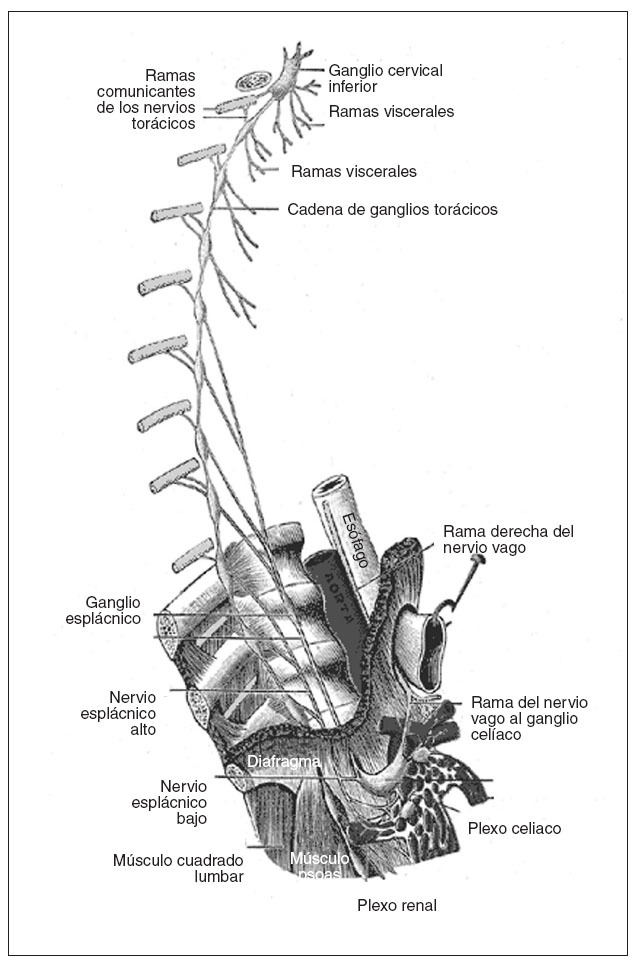
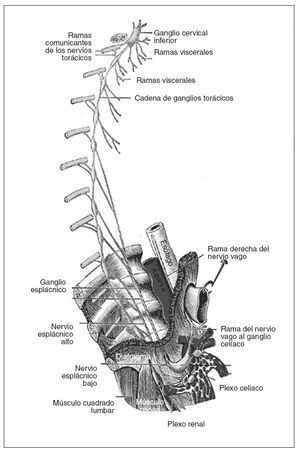
ANATOMÍA DEL PLEXO CELÍACOEl plexo celíaco está formado por múltiples ganglios y fibras nerviosas que asientan alrededor de la salida del tronco celíaco que se localiza en la cara anterolateral de la aorta, por debajo del diafragma, a la altura de las vértebras D12/L1 (antecrural). Los nervios esplácnicos (que se localizan entre las vértebras D5 y D12, retrocrural) conectan el plexo celíaco con la cadena simpática torácica, y cuando los estímulos llegan al tálamo y a la corteza cerebral se perciben como dolor (fig. 1). De esta manera, el plexo celíaco transmite la sensación de dolor del páncreas y de la mayoría de vísceras abdominales, excepto el colon izquierdo, recto y órganos pelvianos.
DESCRIPCIÓN DE LAS TÉCNICAS CLÁSICAS DE NEURÓLISISDesde la primera descripción de la técnica de la neurólisis del plexo celíaco (NPC) por Kappis3 , se han realizado numerosas modificaciones con el objetivo de conseguir una mayor eficacia en la paliación del dolor y menos complicaciones. Las diferencias entre las técnicas consisten en la utilización de diversas vías de acceso (transcrural y retrocrural para las técnicas percutáneas, y antecrural y retrocrural para la quirúrgica), el control radiológico del avance de la aguja o el avance a ciegas y la diferente composición química del agente inyectado.
Técnicas percutáneasLa mayoría de las técnicas percutáneas de neurólisis tiene un abordaje posterior y utiliza la imagen radiológica para dirigir el avance de las agujas, que se colocan 1,5-2 cm por delante del borde anterior de la primera vértebra lumbar, una a cada lado. Dentro de esta modalidad, la tomografía computarizada (TC) permite una visión excelente de las estructuras anatómicas que se localizan en la vecindad del plexo celíaco (riñones, columna vertebral, tronco celíaco, vena cava inferior, pleura), con lo que puede ayudar a evitar complicaciones como hematuria, inyección intravascular y neumotórax4 . Otra forma de controlar la posición de las agujas es bajo control fluoroscópico, intravascular y neumotórax4. Otra forma de controlar la posición de las agujas es bajo control fluoroscópico, inyectando
3 ml de iohexol a cada lado y comprobando que el contraste se difunde de forma lineal a ambos lados de la aorta. Se han descrito otras formas de abordaje (que puede ser anterior y lateral)5,6 y de control de las agujas (p. ej., guiada por ecografía abdominal)7. A pesar de que los resultados de los estudios publicados son contradictorios, en un metaanálisis realizado por Eisenberg et al1 que incluía 24 estudios, 2 de ellos aleatorizados, con un total de 1.145 pacientes con cáncer intraabdominal a los que se realizaba NPC sin control radiológico (32%) o bajo control por TAC, radiográfico o fluoroscópico (el 28, el 34 y el 5%, respectivamente), se conseguía una mejoría buena o excelente del dolor en un 89% a las 2 semanas del procedimiento y una mejoría a largo plazo del 70-90%. En otro estudio prospectivo, aleatorizado y doble ciego realizado en 24 pacientes con cáncer de páncreas8, los pacientes tratados con NPC bajo control fluoroscópico presentaron una reducción del con-de analgésicos que fue estadísticamente significati-va en relación con los que sólo recibieron tratamiento con fármacos. Por su parte, Kawamata et al9 demostraron Nervio que la adición de la NPC percutánea al tratamiento con esplácnico mórficos mejora la calidad de vida de los pacientes con cáncer de páncreas al aumentar la duración del efecto analgésico y reducir los efectos secundarios de los opiá-ceos. Por otra parte, la localización de la neoplasia puede tam-bién influir en los resultados. Así, en los pacientes con cáncer de cabeza de páncreas se consiguen mejores resultados
(92% de los casos con desaparición del dolor durante los 3 primeros meses) que en los que lo tienen en el cuerpo o cola (29%)10. Además, los pacientes con un cáncer de páncreas localizado en la cabeza mantienen la mejoría del dolor más tiempo que los pacientes con cáncer de páncreas localizado en el cuerpo o cola (3,4 frente a 2,1 meses). Otro factor que puede influir en la respuesta a la NPC es el tiempo transcurrido desde el inicio del dolor. Ischia et al11 describieron que la NPC era más eficaz cuando se realizaba tempranamente en el curso de la enfermedad.
Existen menos datos acerca de los resultados del bloqueo del plexo celíaco (BPC) en pacientes con pancreatitis crónica y la mayoría de los estudios son retrospectivos e incluyen pocos casos. De estos resultados se concluye que la eficacia en la mejoría del dolor es menor que en los pacientes con cáncer tratados con NPC (el 37 frente al 73%)12 y que para conseguir una analgesia duradera es necesario repetir el tratamiento13. En cuanto a los efectos secundarios, los más frecuentes son el dolor local, diarrea e hipotensión, pero en la mayoría de los casos son transitorios1,5. El aumento transitorio del dolor puede observarse hasta en un 96% de los casos14. Las complicaciones son poco frecuentes (1-2%), y de ellas la más grave es la paraplejía debida a la isquemia de la médula espinal (secundaria a trombosis o espasmo de la arteria de Adamkiewicz) o a la lesión directa de ésta o de los nervios espinales15,16.
Fig. 1. Anatomía del plexo celíaco.
Técnicas quirúrgicas
La NPC puede realizarse intraoperatoriamente durante una laparotomía inyectando alcohol al 50% a cada lado de la aorta, a la altura del plexo celíaco. En un estudio retrospectivo en 41 pacientes tratados de esta manera, el 88% refirió mejoría del dolor, aunque debe tenerse en cuenta que en la mayoría de los pacientes se practicaron derivaciones biliares o gástricas al mismo tiempo17 . En otro estudio prospectivo y aleatorizado, Lillemoe et al18 demostraron una mejoría en el control del dolor en los pacientes con cáncer irresecable tratados con NPC intraoperatoria por inyección de alcohol a los 2, 4 y 6 meses de seguimiento respecto a los tratados con placebo (inyección de suero salino). No se encontraron diferencias en cuanto a las complicaciones de la cirugía ni la supervivencia. Otra forma de neurólisis quirúrgica es actuando sobre los nervios esplácnicos (esplacnicectomía) en el tórax, ya sea mediante la realización de una toracotomía o por toracoscopia. A pesar de que los resultados publicados indican una gran eficacia con una mínima morbilidad, se trata de series pequeñas y no existen estudios controlados19-21 .
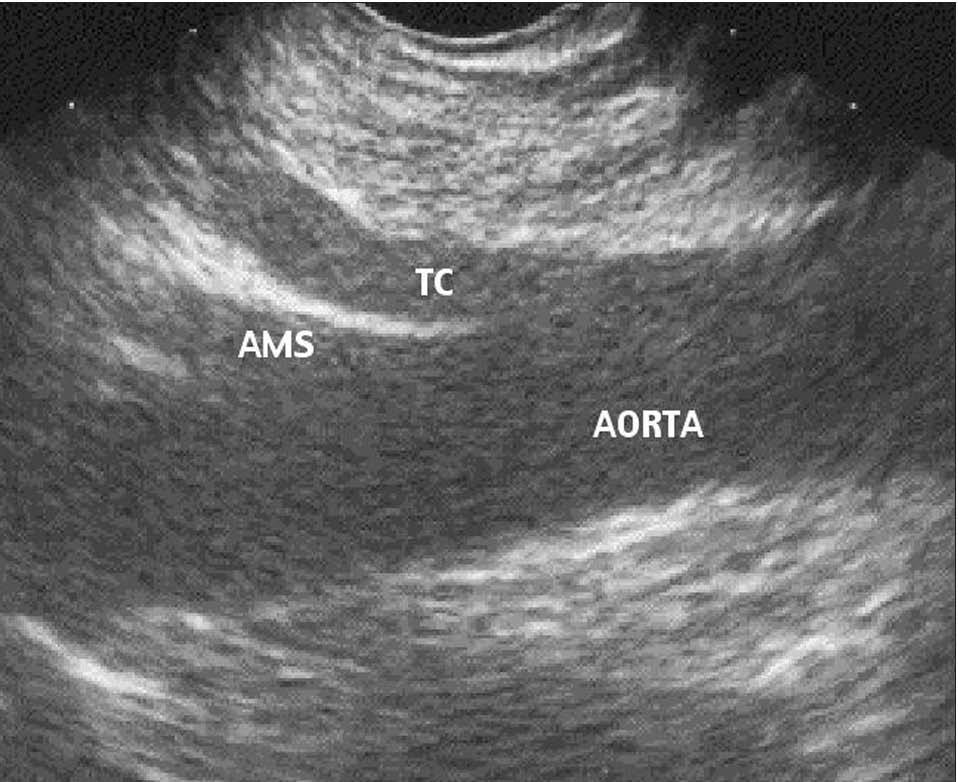
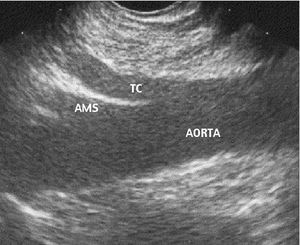
Fig. 2. Imagen ecoendoscópica del plexo celíaco: desde la cara posterior del cuerpo gástrico puede identificarse la aorta, que aparece en un plano longitudinal, así como la salida del tronco celíaco (TC) y de la arteria mesentérica superior (AMS).
NEURÓLISIS GUIADA POR USEDescripción de la técnica
El tronco celíaco se localiza por USE a unos 45 cm de las arcadas dentarias, por debajo del diafragma, entre la cara posterior del cuerpo gástrico y el borde superior del istmo y cuerpo del páncreas22 (fig. 2). La NPC guiada por USE (USE-NPC) presenta una gran ventaja respecto a las otras técnicas, y es que permite el acceso directo al plexo celíaco desde un plano anterior (antecrural) evitando los nervios espinales, el diafragma y las arterias espinales23 (tabla I). Como cualquier procedimiento de USE intervencionista, la USE-NPC se lleva a cabo con el ecoendoscopio sectorial, ya que al proporcionar cortes ecográficos de 180° paralelos al eje del aparato permite realizar la punción bajo visión directa de la aguja durante todo el procedimiento (control en tiempo real). Antes de empezar la neurólisis, y para disminuir el riesgo de hipotensión, se recomienda hidratar bien al paciente con 500-1.000 ml de solución salina. Todo el proceso se realiza con el paciente en decúbito lateral izquierdo y bajo sedación consciente controlada por un anestesista. Una vez que el ecoendoscopio se sitúa en la cara posterior del cuerpo gástrico, se procede a la identificación de la aorta, que aparece en un corte longitudinal, y de inmediato se visualiza el tronco celíaco por debajo del diafragma. Obviamente, la USE no permite identificar las estructuras nerviosas que forman el plexo celíaco, pero se asume que ésa es su localización por su relación con la estructura vascular del mismo nombre. La aguja de 22-23 gauges se coloca seguidamente en la cara anterior y lateral de la aorta a la altura del tronco celíaco y se procede a su lavado con solución salina (para retirar restos de tejido adheridos durante la inserción), seguido de un test de aspiración para descartar la punción accidental de un vaso. Si la punción va a ser bilateral, se inyectan 10 ml de bupivacaína al 0,25% seguidos de 10 ml de alcohol al 98%, y toda la operación se repite en el otro lado de la aorta. Sin embargo, la difusión del alcohol produce una mancha ecogénica que puede dificultar el posterior reconocimiento de las estructuras de la zona, por lo que algunos autores prefieren realizar una única punción en el centro de la cara anterior de la aorta, en cuyo caso se inyecta la dosis total en esta zona. No existen estudios que comparen la eficacia de la punción unilateral con la bilateral. Después de la USE-NPC, el paciente debe permanecer monitorizado unas 2 h y, antes de darle de alta, debe tomarse un registro de la presión arterial en decúbito y bipedestación. En el caso de realizar un BPC guiado por USE (USE-BPC) en un paciente con pancreatitis crónica, el alcohol se sustituye por triamcinolona (40 mg si la punción es bilateral y 80 mg si es unilateral). Algunos autores recomiendan administrar antibióticos de forma profiláctica en los casos en que no se vaya a utilizar alcohol, sobre todo si el paciente recibe tratamiento antisecretor 2 .
TABLA I. Ventajas de la neurólisis y del bloqueo del plexo celíaco guiados por ultrasonografía endoscópica respecto a las técnicas convencionales
Eficacia de la USE-NPC y USE-BPC
Varios son los estudios que han demostrado que la USENPC y USE-BPC son técnicas seguras y eficaces para controlar el dolor de los pacientes con cáncer de páncreas y pancreatitis crónica23-26 . De forma más anecdótica, también se ha utilizado la neurólisis en pacientes con otras enfermedades como la porfiria aguda intermitente27 . En el caso del cáncer de páncreas, en un estudio prospectivo no comparativo con placebo que incluía a 58 pacientes con cáncer de páncreas inoperable, el 78% presentó una mejoría del dolor, que fue estadísticamente significativa a las 2 semanas del tratamiento, con un descenso medio de la puntuación obtenida en la escala de dolor de un 50%25 . En este estudio, la intensidad del dolor se valoró con una escala analógica visual del 0 (sin dolor) al 10 (dolor más intenso que nunca). Esta mejoría se mantuvo de forma significativa las semanas 4, 6 y 8. No hubo diferencias en cuanto a la mejoría del dolor en función de la localización del cáncer, la existencia o no de invasión vascular ni el uso de tratamiento adyuvante (un 14% recibió quimioterapia, un 17% quimioterapia combinada con radioterapia y al 69% no se le administró ningún tratamiento adicional). En cuanto al uso de mórficos, no hubo diferencias significativas respecto a la dosis antes y después del procedimiento, aunque en los pacientes que además recibieron otro tratamiento (quimioterapia sola o con radioterapia) la dosis necesaria fue algo menor. No se produjo ninguna complicación mayor y todas las complicaciones menores (hipotensión postural, diarrea, aumento del dolor) fueron transitorias. En la pancreatitis crónica existe un estudio prospectivo que compara la eficacia del BPC guiado por USE y por TAC en 18 pacientes23 . La mejoría del dolor se consiguió en un 50 y un 25%, respectivamente, y la conseguida por USE-BPC fue más duradera que la lograda por TAC (el 30% a las 24 semanas y el 12% a las 12 semanas, respectivamente). Estas diferencias fueron estadísticamente significativas y podrían explicarse por la mayor proximidad de la aguja a las estructuras del plexo celíaco cuando la NPC se realiza guiada por USE. Los mismos autores publicaron posteriormente su experiencia en 90 pacientes y encontraron una mejoría significativa en un porcentaje similar al descrito previamente (55%)26 : el dolor descendió significativamente a las 4 semanas del tratamiento y se mantuvo hasta la semana 8; la edad (< 45 años) y los antecedentes de cirugía pancreática fueron los factores predictivos de mala respuesta a la USE-BPC. Cuando compararon el coste del BPC guiado por USE con el guiado por TAC, encontraron que el primero es económico y puede llegar a ser coste-eficaz en algunos subgrupos de pacientes. De momento, tanto la USE-NPC como la USEBPC podrían considerarse más coste-eficaces si se realizan en el contexto de una exploración para la estadificación del cáncer de páncreas o punción para obtención de citología. En definitiva, aunque los resultados de la USE-NPC son realmente prometedores, existen algunos defectos metodológicos que limitan las conclusiones. El hecho de que estos estudios los realizaran ecoendoscopistas expertos puede no hacer extrapolables los buenos resultados, de modo que, en manos menos expertas, la técnica podría tener peores resultados y más complicaciones. Dado que la eficacia de la USE-NPC/BPC es muy similar a la de las técnicas percutáneas y la incidencia de complicaciones menores es también comparable, deben realizarse más estudios prospectivos, comparativos, aleatorizados y doble ciego que permitan definir mejor las indicaciones de cada técnica.
Este trabajo ha sido financiado en parte gracias al Instituto de Salud Carlos III (03/10066). G. Fernández-Esparrach es investigadora del Grup de Recerca de Qualitat en Hepatologia (2001GR385).
Correspondencia: Dra. A. Ginès. Unitat d’Endoscòpia. Institut de Malalties Digestives. Hospital Clínic. Villarroel, 170. 08036 Barcelona. España. Correo electrónico: magines@clinic.ub.es
Recibido el 13-7-2004; aceptado para su publicación el 15-7-2004.