El trasplante hepático es el único tratamiento efectivo para la cirrosis avanzada. No obstante, el número de posibles receptores es muy superior a la disponibilidad de donantes. Por tanto, se requiere una selección cuidadosa de los candidatos a trasplante para mejorar la utilización de donantes. Esta selección de candidatos es compleja en pacientes con trastornos adictivos y/o psicopatológicos. El consumo de alcohol causa una tercera parte de las hepatopatías avanzadas, en cuyos pacientes es frecuente el consumo comórbido de otras sustancias adictivas. El uso o el abuso de estas sustancias en pacientes trasplantados puede asociarse a una pérdida del injerto. A pesar de la importancia de este tema, en nuestro medio no hay un protocolo bien definido para la evaluación y la selección de pacientes con conductas adictivas y/o trastornos psicopatológicos. Por tanto, es necesario establecer una estrategia diagnóstica y terapéutica específica para estos pacientes. El Hospital Clínic de Barcelona dispone de un programa activo en trasplante hepático (90 trasplantes en el año 2007), en el que desde su inicio en 1988 la evaluación de pacientes con conductas adictivas y/o trastornos psicopatológicos se realiza de forma conjunta entre el Servicio de Hepatología y la Unidad de Alcohología, y que incluye a psiquiatras, psicólogos y trabajadores sociales. Se presenta el protocolo aprobado por el Comité de Trasplante Hepático y el Comité de Ética del Hospital Clínic en 2007, para la evaluación, la selección y el seguimiento de pacientes candidatos a trasplante con conductas adictivas y/o trastornos psicopatológicos. Este protocolo incluye una descripción del proceso de evaluación y define los criterios de inclusión y exclusión en referencia al consumo de tóxicos, a la situación sociofamilar y a los trastornos psiquiátricos. Asimismo, se detalla las recomendaciones para el seguimiento de estos pacientes.
Liver transplantation is the only effective treatment for advanced cirrhosis. Nevertheless, the number of potential recipients far exceeds that of available donors. Therefore, liver transplant candidates must be carefully selected to optimize donor utilization. Candidate selection is complex in patients with addictive and/or psychopathological disorders. Alcohol consumption causes one-third of advanced liver disease in our environment and comorbid consumption of other addictive substances is frequent in these patients.
The use or abuse of these substances in transplant recipients can be associated with graft loss. Despite the importance of this subject, there is no well established protocol in our environment for the evaluation and selection of candidates with addictive and/or psychopathological disorders. Therefore, a specific diagnostic and therapeutic strategy must be established for these patients. Hospital Clínic in Barcelona has an active liver transplantation program (90 transplantations in 2007). Since the start of this program in 1988, candidates with addictive and/or psychopathological disorders have been evaluated jointly by the Hepatology Service and Alcohol Unit, including psychiatrists, psychologists and social workers.
We present the protocol approved by the Committee for Liver Transplantation and the Ethics Committee of Hospital Clínic in 2007 for the evaluation, selection and follow-up of transplant candidates with addictive and/or psychopathological disorders. This protocol includes a description of the evaluation process and defines the inclusion and exclusion criteria with respect to consumption of toxic substances, the social and family situation and psychiatric disorders. In addition, recommendations for the follow-up of these patients are provided.
El consumo excesivo de alcohol durante largos períodos puede dar lugar a graves consecuencias físicas (trastornos hepáticos, cardíacos, neoplasias) y/o psicológicas (dependencia, trastorno de la memoria)1. En función de la cantidad de alcohol que se consume a la semana o al día, podemos distinguir entre lo que se conoce como consumo moderado y consumo de riesgo2.
El coste sanitario y personal de los trastornos derivados del consumo de alcohol es creciente en España. La presentación clínica de estos pacientes es muy variada. En muchos casos no existen trastornos graves del comportamiento asociados que ayuden a la detección y el tratamiento temprano.
El tratamiento alcohológico, con el objetivo de la abstinencia, debe ser preferente3.
El mantenimiento de la abstinencia de bebidas alcohólicas induce la mejoría o incluso la curación de algunos trastornos derivados del consumo, mientras que en otros casos el daño orgánico es irreversible. En el caso de presentar cirrosis hepática descompensada, la abstinencia alcohólica puede conducir a la compensación clínica en algunos pacientes, mientras que en otros la única alternativa curativa es el trasplante hepático.
A pesar del incremento importante en el número total de trasplantes hepáticos4 realizados en España, sigue habiendo un déficit considerable de donantes. Como consecuencia, la selección de los posibles candidatos debe ser precisa para asignar los escasos órganos a los candidatos más adecuados.
Esta selección de candidatos es particularmente importante entre la población de pacientes con trastornos adictivos y/o psicopatológicos. Es imprescindible tener unos criterios de evaluación comunes, así como una coordinación adecuada entre los distintos profesionales implicados en este proceso5. La valoración de candidatos con antecedente de conductas adictivas conlleva su evaluación psicológica, y a su vez representa un espacio terapéutico de acompañamiento y aprendizaje en este difícil proceso, en el que la adaptación a un nuevo estilo de vida es lo que garantizará el cuidado del órgano trasplantado, y contribuirá a la supervivencia del paciente.
Durante los primeros años del trasplante hepático como tratamiento asistencial sistemático, se hipotetizó que el alto impacto emocional producido por un trasplante podría ser suficiente para evitar recaídas alcohólicas que afectasen a su éxito. Sin embargo, la evolución y el seguimiento posterior de los pacientes trasplantados demostró que esta hipótesis no era cierta6.
El programa de trasplante hepático del Hospital Clínic de Barcelona ha puesto un interés especial en el trasplante hepático en personas con conductas adictivas en remisión, en cuyo tratamiento está implicado de forma conjunta el Servicio de Hepatología y la Unidad de Alcohología. Por tanto, es un equipo multidisciplinario de intervención que permite abordar tanto la etiología tóxica de la enfermedad orgánica, como la responsabilidad en el proceso de rehabilitación. En este sentido, surge la necesidad de crear una estrategia terapéutica específica, con una guía de actuación que garantice al máximo un proceso de selección de los pacientes eficaz y objetivo.
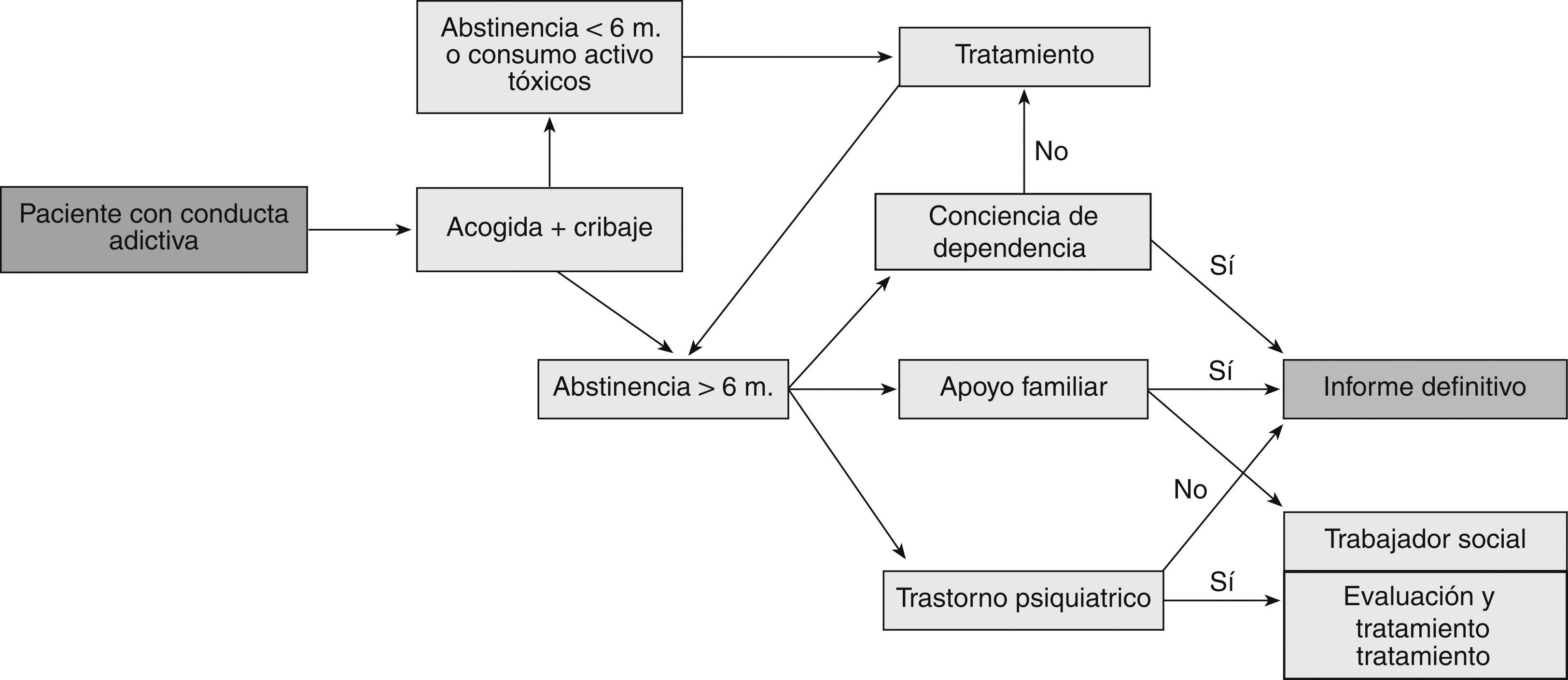
Guía clínicaLa vía habitual de llegada de estos pacientes es a través del Servicio de Hepatología. Así, son los hepatólogos los que realizan la primera evaluación mediante la confección de una historia clínica detallada con el paciente y su familia, que permita valorar la existencia actual y/o los antecedentes de consumo de tóxicos o de enfermedad psiquiátrica. Con ello, se van a diferenciar 3 grupos de pacientes: a) los que no presentan psicopatología ni conducta adictiva; b) los que presentan conducta adictiva (o posible enfermedad dual), y c) los que presentan trastorno mental.
El primer grupo, evidentemente, no va a requerir ninguna intervención por parte del equipo de psiquiatría/psicología. En los otros 2 grupos la intervención de los psiquiatras/psicólogos (o profesionales de drogodependencias) debe constituir el paso siguiente en el proceso de selección.
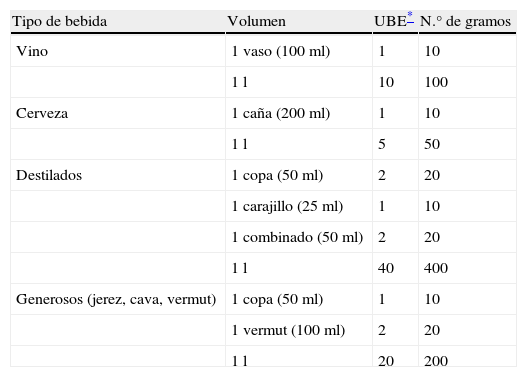
Pacientes con conducta adictivaDefinicionesEntendemos por conducta adictiva en los pacientes candidatos a trasplante cuando hay: a) cualquier consumo de cocaína, cannabis, heroína u otros opioides, metadona, alucinógenos, anfetaminas e inhalantes, o b) abuso o dependencia7 de benzodiacepinas y/o alcohol. En el caso del alcohol, se debe valorar el consumo medio diario. En la tabla 1 se muestra la forma de calcularlo.
Cálculo de los gramos de alcohol ingeridos por día
| Tipo de bebida | Volumen | UBE* | N.° de gramos |
| Vino | 1 vaso (100ml) | 1 | 10 |
| 1 l | 10 | 100 | |
| Cerveza | 1 caña (200ml) | 1 | 10 |
| 1 l | 5 | 50 | |
| Destilados | 1 copa (50ml) | 2 | 20 |
| 1 carajillo (25ml) | 1 | 10 | |
| 1 combinado (50ml) | 2 | 20 | |
| 1 l | 40 | 400 | |
| Generosos (jerez, cava, vermut) | 1 copa (50ml) | 1 | 10 |
| 1 vermut (100ml) | 2 | 20 | |
| 1 l | 20 | 200 |
Definimos como abuso el consumo de sustancias que produce un malestar clínicamente significativo expresado por uno o más de los criterios siguientes durante un período no inferior a 12 meses:
- •
Consumo recurrente de una sustancia que produzca un incumplimiento de las obligaciones del trabajo, el hogar, la escuela, etc.
- •
Consumo recurrente de una sustancia en situaciones en las que hacerlo es físicamente peligroso (conducir, máquinas).
- •
Problemas legales repetidos relacionados con el consumo de una sustancia.
- •
Consumo continuado de una sustancia, a pesar de tener problemas sociales, interpersonales u orgánicos repetidos causados o aumentados por el consumo.
Definimos como dependencia un patrón desadaptativo de consumo que conlleva deterioro o malestar clínicamente significativo, expresado por 3 o más de los criterios siguientes en algún momento (actual o pasado) de un período continuado de 12 meses:
- •
Tolerancia: necesidad de cantidades crecientes para obtener el mismo efecto.
- •
Abstinencia: signos físicos y/o psíquicos que se producen al cesar el consumo y que obligan al consumo permanente de una sustancia.
- •
Consumo de una sustancia en cantidades o tiempo superior al que inicialmente se pretendía.
- •
Deseo persistente o esfuerzos infructuosos de controlar o interrumpir su consumo.
- •
Gasto de mucho tiempo en actividades relacionadas con una sustancia.
- •
Reducción importante de las actividades sociales, laborales, lúdicas debido a su consumo.
- •
Persistencia en el consumo a pesar del conocimiento de problemas físicos o psíquicos relacionados con una sustancia.
En la primera visita con el psiquiatra o el psicólogo, se debe efectuar una recogida de datos para orientar al paciente hacia el camino que le corresponda basándose en el tiempo de abstinencia. En esta visita se recogerán los datos principales, los informes anteriores, se realizará un cribado toxicológico en orina, y en caso de que el paciente hubiera asistido solo a la visita, se solicitará la presencia de un acompañante en las visitas futuras. Este primer encuentro permite valorar la información que tiene el paciente en cuanto a su estado actual, a la importancia del consumo de tóxicos en el proceso de evaluación, y su motivación ante el seguimiento, así como la demanda que el hepatólogo realiza a través de la interconsulta. La evaluación, pues, deberá permitirnos situar al paciente en referencia a su consumo de tóxicos y saber si cumple los criterios de preselección.
Los criterios de preselección de un paciente para ser aceptado para trasplante varían según el tóxico:
- •
Heroína u otros opioides, cocaína, alucinógenos, inhalantes: la abstinencia debe ser superior o igual a 1 año. En caso de una ingesta puntual en el curso de la abstinencia, se exigirán 6 meses de abstinencia total desde el momento de la recaída. Si hay un segundo consumo, se excluirá al paciente8–12.
- •
Metadona: se aceptará a los pacientes en tratamiento con metadona siempre que el tratamiento se haga de forma regulada en un programa de mantenimiento con metadona y la dosis no sea superior a 60mg/día (excepto si toman tratamiento antirretroviral con interacción con la metadona, en cuyo caso la dosis se puede elevar a 60–80mg)13–18.
- •
Tabaco: se recomienda la abstinencia, aunque su consumo no es por el momento motivo de exclusión19,20.
- •
Benzodiacepinas: se acepta su consumo a dosis terapéuticas. En los pacientes con consumo a dosis supraterapéuticas o con signos de adicción superior a 4 meses de evolución, se deberá esperar un período de abstinencia de 6 meses y evaluar la probable existencia de un trastorno psiquiátrico subyacente (en caso de existir un estado orgánico límite, este período se puede rebajar a 3 meses)21,22.
- •
Cannabis: se excluye a los pacientes con un consumo diario y/o elevado de cannabis y que interfiera en el seguimiento terapéutico, con imposibilidad de mantener una abstinencia mantenida observada mediante analíticas. Los consumos discontinuos y puntuales no son motivo de exclusión, aunque se recomendará la abstinencia23,24.
- •
Alcohol: es necesaria una abstinencia mínima de 6 meses observada mediante controles analíticos. En caso de recaída durante el seguimiento inicial o una vez aceptado el paciente para trasplante y puesto en lista de espera, éste se mantendrá excluido temporalmente de la lista un mínimo de 6 meses, realizándose controles y reevaluando el caso25–27.
La aplicación de estos criterios de preselección de los pacientes definirá 2 grupos:
1. Consumidores activos a algún tóxico o con una abstinencia inferior a la determinada en los criterios de inclusión. Los pacientes que se encuentran en este grupo deberán incluirse en un programa de desintoxicación y deshabituación en alguno de los centros de referencia de la red de drogodependencias. Es conveniente que el profesional que lleve a cabo el tratamiento y el seguimiento de estos pacientes no sea el mismo que va a realizar posteriormente la evaluación para el trasplante, para así poder mantener al máximo la imparcialidad y la visión objetiva del caso28. El deterioro orgánico y la premura para inclusión en lista de trasplante de estos pacientes aconsejan un tratamiento que incluya:
- •
Visita mensual o bimensual con el médico y/o el psicólogo.
- •
Controles toxicológicos en orina seriados (1 o 2 por semana dependiendo del estado orgánico y de la movilidad del paciente).
- •
Según el estado orgánico y si cumple criterios de inclusión, posible incorporación en grupo de terapia.
- •
Coordinación entre el centro de tratamiento y el psicólogo del equipo de trasplante hepático.
Una vez alcanzados los objetivos dictados en los criterios de inclusión, el paciente será nuevamente visitado y evaluado por el psicólogo del equipo de trasplante. Si el paciente es en este momento admitido en lista de espera, y mientras éste se encuentre en ella, deberá seguir el tratamiento en el centro de drogodependencias de referencia. De la misma manera, esta vinculación deberá permanecer después del trasplante en cuanto el paciente se encuentre en condiciones físicas para acudir al centro. El soporte a ofrecer debe ser siempre específico para cada paciente definiendo si debe ser grupal o individual.
2. Abstinentes a tóxicos. Se debe realizar una evaluación en profundidad mediante una entrevista clínica que incluya la recogida de información acerca de:
- •
Datos sociodemográficos y clínicos.
- •
Conciencia de dependencia: actitud del paciente, capacidad de introspección, comprensión de su proceso (relación del alcohol con la enfermedad) y grado de cumplimiento de las indicaciones médicas.
- •
Apoyo familiar: evaluar la colaboración familiar, el grado de información, comprensión y la conciencia de dependencia y/o toxicidad por parte de la familia. Comprobar si hay discrepancias entre la familia, el paciente y la historia clínica.
- •
Existencia de algún trastorno psiquiátrico tanto agudo como crónico. Para evaluar este punto utilizaremos la anamnesis y la administración de cuestionarios29–32.
- •
Existencia de deterioro cognitivo. En caso de sospecha se evaluará mediante el estudio pertinente33.
Si la historia clínica y las pruebas psicométricas confirman la existencia de conciencia de dependencia, un apoyo familiar correcto y la ausencia de trastorno psiquiátrico, se procederá a elaborar un informe de la evaluación.
Así tendremos informe concluyente y favorable si:
- •
Tiempo de abstinencia ⩾6 meses para el alcohol.
- •
Sin criterios de exclusión en cuanto al consumo de otras drogas.
- •
Conciencia de dependencia y/o toxicidad.
- •
Ausencia de psicopatología grave.
- •
Presencia de apoyo familiar y/o social.
No obstante, el informe debe mantenerse dinámico y abierto en caso de existir uno o varios de los supuestos siguientes:
- •
Imposibilidad de contactar con la familia, ausencia de familiares o sospecha de disfunción sociofamiliar. En este caso, debe derivarse al paciente a la trabajadora social para que realice un estudio social de la situación y, en función a su informe, proceder a la evaluación final.
- •
Sospecha de psicopatología tributaria de tratamiento farmacológico. En este caso, se derivará al paciente al psiquiatra para efectuar un tratamiento si procede. Cuando se alcance la remisión estable del proceso, el paciente será nuevamente evaluado por el psicólogo para realizar el informe.
- •
Falta de conciencia de dependencia. Factor esencial para el mantenimiento de la abstinencia a largo plazo y cuya ausencia ensombrece el pronóstico toxicológico. La causa de la falta de conciencia definirá el informe como favorable o desfavorable para el trasplante.
- a)
Falta de conciencia por desconocimiento (sin tratamientos toxicológicos previos): informe favorable y vinculación a centro de tratamiento si es posible antes de trasplante y, si no, a posteriori.
- b)
Falta de conciencia ligados a otros trastornos psicopatológicos (por ejemplo, trastornos de personalidad) y/o problemas sociofamiliares: informe desfavorable, vinculación a centro de tratamiento y posible reevaluación futura, según la evolución.
- a)
Los pacientes visitados por el hepatólogo con historia previa de psicopatología grave, que tomen psicofármacos en la actualidad (a excepción de benzodiacepinas a dosis terapéuticas) o que presenten signos clínicos actuales de psicopatológica no tratada, deben ser remitidos al equipo de psiquiatría. Se debe valorar la realización de pruebas de imagen cerebral (tomografía computarizada, resonancia magnética), especialmente en los pacientes con sospecha de trastorno mental crónico. Los pacientes pueden presentar diversos diagnósticos psiquiátricos a tener en cuenta:
- •
Trastorno psiquiátrico crónico compensado.
- •
Trastorno psiquiátrico crónico descompensado.
- •
Trastorno psiquiátrico agudo: trastorno adaptativo, trastorno psicótico breve, estrés agudo, etc.
- •
Trastorno personalidad.
- •
Trastorno mental orgánico crónico: retraso mental, demencia.
- •
Trastorno mental orgánico agudo: delírium, encefalopatía.
Cuando haya sospecha de alguno de estos trastornos, se procederá a elaborar una historia clínica completa, una entrevista con los familiares y la administración de pruebas psicométricas adecuadas para poder emitir un diagnóstico preciso del tipo de trastorno, según los criterios DSM-IV-TR7.
Se considerará contraindicación absoluta de aceptación en la lista de transplante la existencia de las enfermedades siguientes34,35:
- •
Esquizofrenia descompensada36,37.
- •
Trastorno bipolar descompensado38.
- •
Trastorno mental orgánico crónico: retraso mental, demencia, deterioro cognitivo grave (sin soporte sociofamiliar que pueda corregir el déficit)39,40.
Será contraindicación relativa la existencia de las enfermedades siguientes:
- •
Trastorno de personalidad (en especial, trastorno antisocial)41,42.
- •
Depresión grave.
- •
Trastorno de la conducta alimentaria37.
- •
Trastorno mental orgánico crónico: retraso mental, demencia, deterioro cognitivo (con soporte sociofamiliar que pueda corregir el déficit).
Para los pacientes con contraindicación relativa, el comité de transplante deberá valorar la capacidad del paciente para seguir de forma adecuada los controles médicos y la toma de medicación después del trasplante43. En los trastornos susceptibles de tratamiento, se iniciará un tratamiento farmacológico y un seguimiento de unas 3-4 visitas.
ConclusionesHomogenizar los criterios de evaluación de los candidatos a trasplante hepático con trastorno adictivo o psicopatológico debería constituir una prioridad en los centros en que se atiende a estos pacientes. En su evaluación es básica la participación de un equipo multidisciplinario que permita el estudio del paciente en su globalidad. Son necesarios estudios prospectivos que permitan evaluar la aplicabilidad y la eficacia de la guía de forma paralela a su aplicación.
FinanciaciónCIBERehd recibe apoyo económico del Instituto de Salud Carlos III.