¿ INTRODUCCIÓN
Las leucemias son un grupo heterogéneo de enfermedades que se distinguen por infiltración de la médula ósea, sangre y otros tejidos, por células neoplásicas del sistema hematopoyético. Son enfermedades que se deben a mutación somática de la célula progenitora, según la extirpe celular afectada, ya sea la línea mieloide o la linfoide. Su evolución varía desde las que conducen rápidamente a la muerte hasta las que evolucionan con lentitud, y se les conoce como agudas o crónicas, respectivamente.1
Las leucemias agudas, son enfermedades monoclonales que se originan en la médula ósea, caracterizadas por el crecimiento anormal de células inmaduras de los componentes sanguíneos (blastos) y de acuerdo a su linaje, se pueden clasificar en leucemias agudas mieloblásticas, linfoblásticas o indiferenciadas.2
Actualmente, la leucemia aguda (LA), es el tipo de cáncer más frecuente en menores de 15 años en la ciudad de México; representa 40% de las neoplasias en este grupo de edad,2 de éstas, la leucemia aguda linfoblástica (LAL) es la más frecuente en los niños de dos a 15 años (85%).2 En México, en el año 2000, se informaron de 1926 casos nuevos, lo que representa una tasa de 2/100 000 habitantes.
La afección extramedular, principalmente testicular y en sistema nervioso central, es un factor importante en el seguimiento y determinación de riesgo pronóstico y sobrevida en el paciente pediátrico con leucemia. La infiltración testicular se presenta a lo largo de la evolución de pacientes con leucemia en un 8% a 16% de los pacientes masculinos3,4 y se ha documentado que en el 65% de las necropsias con pacientes con leucemias agudas se han encontrado afección testicular.5 En el estudio de Grundy sobrevivieron a la enfermedad el 44% de los pacientes con infiltración a testículo.4
El riesgo en los pacientes pediátricos con leucemia aguda de acuerdo a la French-American- British Group (FAB), es de alto o bajo riesgo, considerando los siguientes parámetros: la edad al momento del diagnóstico, menores de un año edad o más de 10 años; la carga tumoral al inicio, mayor de 50,000 leucocitos en sangre periférica; leucemia de inmunofenotipo T; infiltración visceral mayor de 6 cm y expresión de antígenos mieloides además de traslocaciones cromosómicas desfavorables, como la t(9;22), t(4;11), monosomía cinco o siete.6
Se desconoce la fisiopatogenia de la infiltración testicular en niños con LA; sin embargo, se considera que hay factores intratesticulares, intersticio y endotelio que controlan la infiltración y disminuyen la proliferación de blastos, haciendo que los fármacos citotóxicos sean posteriormente, menos efectivos; que estas células latentes causen la recaída, así como los cambios puberales en la permeabilidad del endotelio vascular y el efecto inmunosupresor testicular, que favorezcan a que haya una menor incidencia de afección testicular en niños mayores de 10 años en comparación con niños pequeños.7-8
La afección a testículo se sospecha clínicamente, a través del aumento de tamaño del testículo, induración y dolor, aunque puede no tener manifestaciones clínicas y detectarse por estudio ultrasonográfico (USG). El procedimiento que se ha utilizado tradicionalmente para establecer el diagnóstico de certeza de leucemia testicular, es la biopsia abierta; éste es un procedimiento invasivo que requiere anestesia general y hospitalización del paciente,9 por lo que se practica poco o se ha abandonado, basando el diagnóstico en la impresión clínica y de imagen.
La biopsia por aspiración con aguja fina (BAAF), tiene ventajas sobre la biopsia abierta, ya que el diagnóstico puede establecerse en muy poco tiempo y no requiere de anestesia general.
Es posible diagnosticar la mayoría de las masas palpables primarias o secundarias a linfomas y leucemias en tejidos blandos por BAAF. En el estudio de Wakely y colaboradores en 21 pacientes sometidos a BAAF, no se evidenciaron falsos positivos o falsos negativos en los diagnósticos citológicos.10
La BAAF es más utilizada para diagnóstico de tumores sólidos en testículos; para valorar problemas de infertilidad en adultos e incluso con el fin de obtener espermatozoides para fertilización in vitro en casos de azoospermia obstructiva;11-16 sin embargo, es muy poca la experiencia publicada en la evaluación y seguimiento de la leucemia. La infiltración testicular evidente, es curable en 82%; sin embargo, es difícil realizar un diagnóstico en la etapa oculta.4
¿ OBJETIVOS
Estudiar la eficacia de la BAAF en la determinación de afectación testicular en niños con leucemia aguda y correlacionar los resultados de la BAAF de testículo, con la valoración clínica, el USG y la evolución; además, relacionar el riesgo para el diagnóstico con el resultado de la BAAF.
¿ MATERIAL Y MÉTODOS
Se realizó un estudio de tipo retrospectivo y transversal. Se analizaron los expedientes tomados del archivo del Departamento de Patología del INP A PARTIR DE enero de 2000, hasta abril 2007, con diagnóstico clínico de LA con BAAF de testículo y que contaron con laminillas disponibles para la revisión, así como expediente clínico completo. Se reunieron 29 casos con estas condiciones.
Se revisaron los expedientes clínicos de los pacientes del Servicio de Oncología con diagnóstico de leucemia aguda sometidos a USG y BAAF durante el periodo de enero de 2000 hasta abril 2007, buscando específicamente: datos para la determinación del riesgo al diagnóstico (edad, carga tumoral, enfermedad extramedular, inmunofenotipo, alteraciones citogenéticas), impresión clínica al momento de la biopsia, datos de USG y la evolución del paciente.
Se determinó el riesgo al diagnóstico, con base en los parámetros de la FAB: edad (mayores de un año o menores de 10 años); la carga tumoral, menor o mayor a 50 000 leucocitos en sangre periférica; inmunofenotipo (B o T) y la ausencia o presencia de visceromegalias o de expresión de antígenos mieloides en el inmunofenotipo). Las laminillas fueron revisadas por un sólo patólogo y los USG por un radiólogo.
Se correlacionaron la evaluación clínica con el resultado del USG y con la BAAF, así como el resultado del USG con el resultado de la BAAF.
Análisis estadístico: Se realizó prueba de Ji cuadrada para analizar lar proporciones entre los métodos (evaluación clínica, USG y BAAF), además de determinar los valores del Odds ratio (OR) y sus intervalos de confianza a 95%. Se utilizó el software estadístico JMP, versión siete, así como la sensibilidad y especificidad, el valor predictivo positivo (VPP) y valor predictivo negativo (VPN) de USG y BAAF y se compararon entre sí.
¿ RESULTADOS
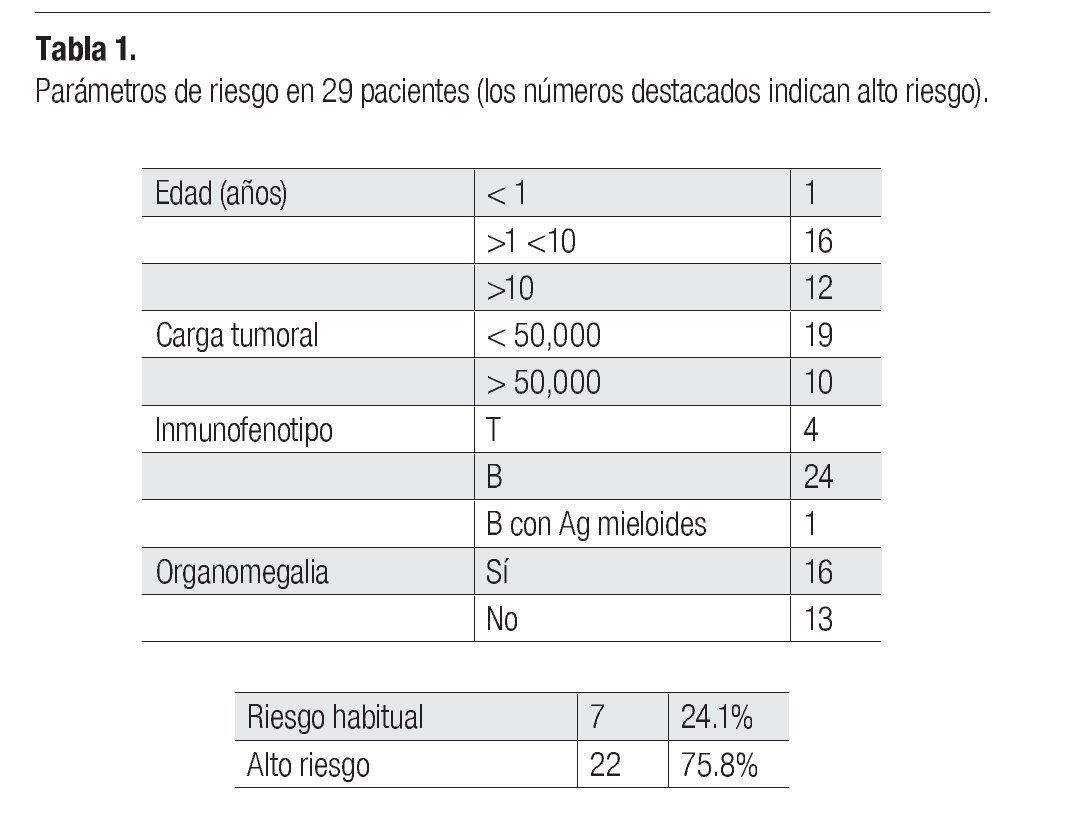
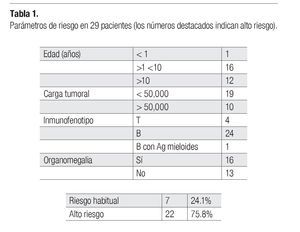
Se revisaron retrospectivamente 31 expedientes de pacientes que padecieron leucemia aguda, y que se les realizó biopsia con aguja de aspiración fina, de los cuales se excluyeron dos pacientes por no tener diagnóstico de leucemia aguda (Síndrome de Silver Russell y Epididimitis). Se encontraron 24 pacientes con leucemia de células B, cuatro pacientes con leucemias de células T, y una paciente con leucemia mieloide. Dentro de los factores de riesgo al diagnóstico se encontraron 10 con carga tumoral mayor a 50 mil, 16 pacientes con organomegalia (hígado y bazo), 18 pacientes con alteración testicular al examen físico, 13 pacientes con edad menor a un año y mayor a 10 años, asignándose alto riesgo al diagnóstico a 22 pacientes.
Determinación del riesgo: El riesgo al diagnóstico se determinó de acuerdo a los criterios de la FAB. Con estos parámetros se encontraron 22 casos de alto riesgo y siete de riesgo habitual (Tabla 1).
Datos clínicos del testículo: De los 29 pacientes, los datos clínicos al momento de la biopsia mostraron: 11 pacientes los testículos fueron de características normales (37.9%), 14 tenían aumento de volumen (48.7%), en uno había induración (3.4%), uno más se encontraba descrito con "tumoración" y sólo en dos casos hubo dolor.
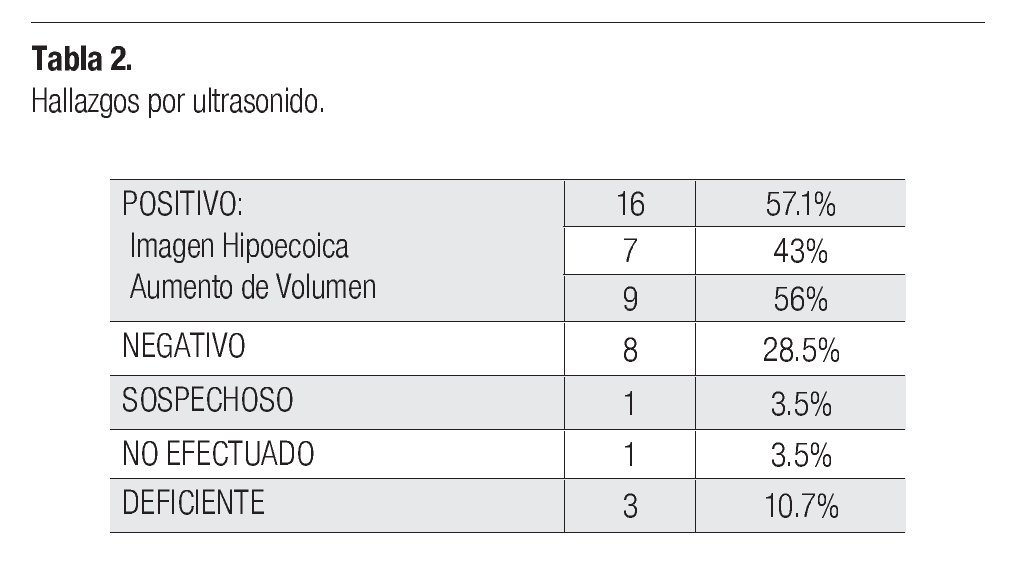
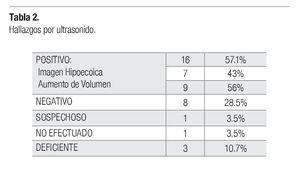
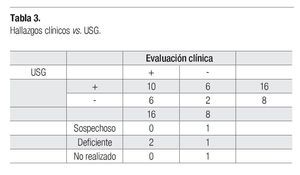
En el USG, se consideraron positivos para infiltración 16 casos (55%), nueve por aumento de volumen y siete por mostrar una imagen hipoecoica. En un caso se consideró el estudio sospechoso por presentar leve aumento de volumen, tres estudios fueron deficientes, se consideraron ocho negativos (27.2%) y en un caso no se efectuó el estudio (Tabla 2).
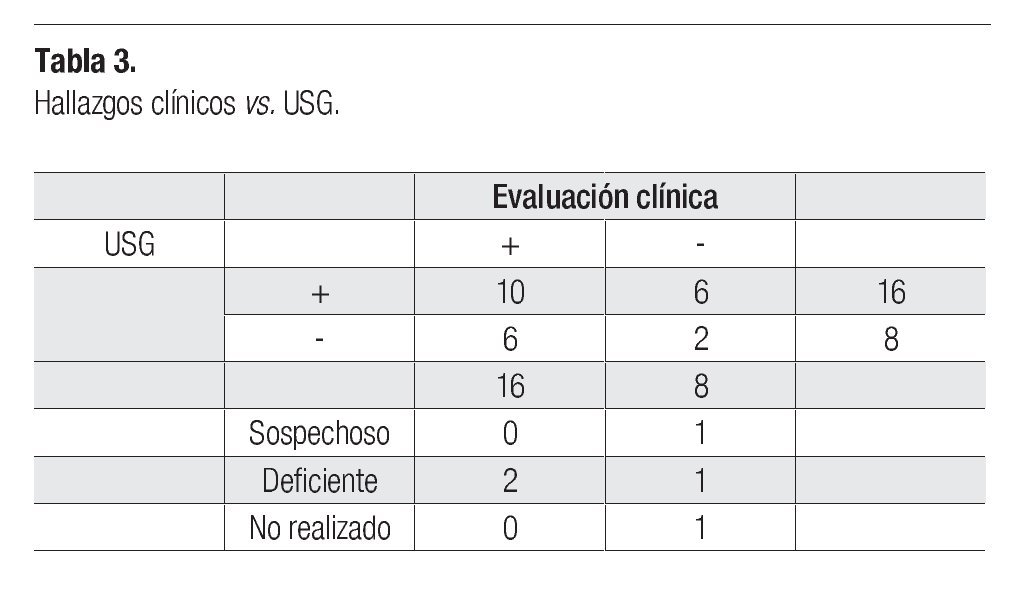
Hubo correlación entre los hallazgos clínicos de alto riesgo para infiltración testicular por leucemia y el USG en 12 casos (41.3%), 10 fueron positivos en ambos estudios, dos negativos en ambos. En seis casos (20%) con hallazgos clínicos negativos fueron positivos en USG. El caso sospechoso por USG fue positivo clínicamente; de los estudios deficientes dos eran positivos clínicamente y uno era negativo (Tabla 3).
Estadísticamente no fue significativo el USG vs. evaluación clínica (p = 0.54) con OR de 0.55 (CI 0.08-3.69), y la sensibilidad del USG fue de 68% (CI 95% 48-82%), la especificidad de 17% (CI 95% 7.9-35%), con valor predictivo positivo (VPP) de 42.5% (CI 95% 28.5-57.8) y valor predictivo negativo (VPN) de 38.5% (CI 95% 17.7-64.5%). No se tomaron en cuenta los resultados del USG como inadecuados y sospechosos.
Datos de la biopsia por aspiración: Se revisaron las laminillas de los 29 casos, de las cuales, 23 fueron positivas para infiltración (79.3%), cinco negativas (17.2%) y una muestra insuficiente para diagnóstico. Hubo concordancia con los diagnósticos originales, efectuados por distintos patólogos del departamento, en 23 casos, y se cambió el diagnóstico en tres de ellos; uno, originalmente diagnosticado de insuficiente, se determinó como negativo y dos, originalmente diagnosticados como negativos, se estableció el diagnóstico de positivo.
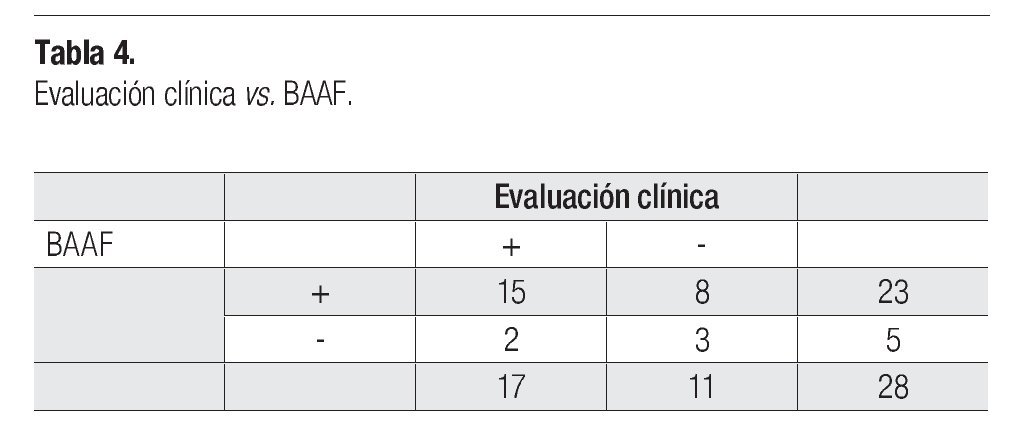
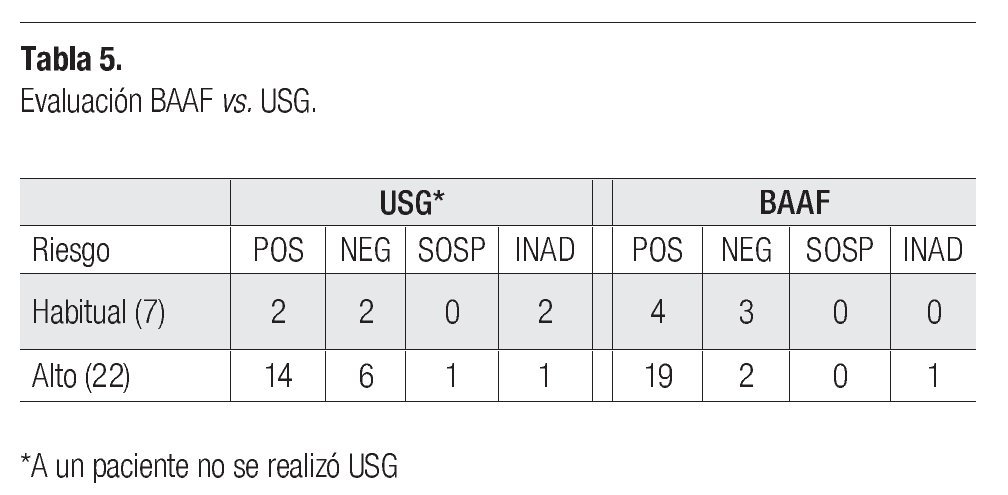
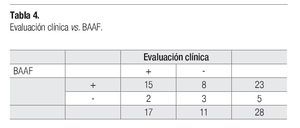
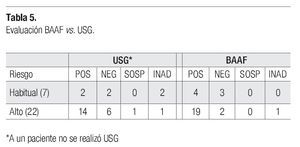
Hubo correlación entre la evaluación clínica y el diagnóstico por BAAF, siendo ambas positivas en 16 (55.1%) casos y ambas negativas en tres (10%). Ocho casos (27.5%) negativos por clínica, fueron positivos al BAAF (Tabla 4). En cuanto a la correlación con los hallazgos ultrasonográficos separados por riesgo, hubo más casos positivos por BAAF, que en USG, tanto en alto riesgo (65%), como en riesgo habitual (13.7%) (Tabla 5).
No resultó estadísticamente significativa la BAAF vs. evaluación clínica (p = 0.33, OR de 5;CI 0.41-21.7). La comparación del USG vs. BAAF, tampoco fue estadísticamente significativa (p = 0.66; OR de 1.5; CI 0.20-11.8%). No se tomaron en cuenta los resultados del USG inadecuados o sospechosos.
Cabe mencionar que se realizaron en total 29 biopsias y 28 ultrasonidos; es importante señalar que 23 biopsias (79.3%), fueron positivas para infiltración, mientras que por ultrasonido sólo se detectaron 16 casos positivos (57.1%).
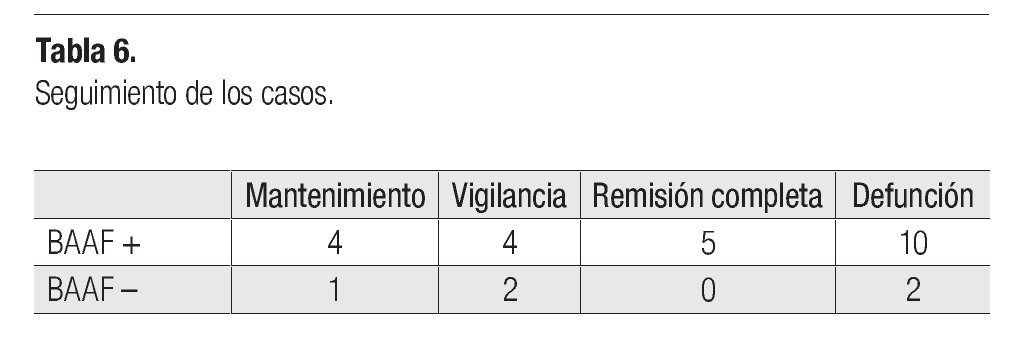
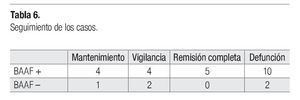
Seguimiento: Todos los casos estudiados se observaron, con base en la revisión del expediente clínico, hasta marzo de 2008; lo que representa un seguimiento de nueve a 99 meses. Hubo defunción en 13 casos, por progresión de la enfermedad; seis se encuentran en vigilancia, cinco en tratamiento de mantenimiento y cinco están en remisión completa.
Clasificados por positividad o negatividad al BAAF; de los 23 casos positivos, 10 fallecieron por la enfermedad, cinco están en remisión completa, cuatro en mantenimiento y cuatro más en vigilancia. De los cinco casos negativos al BAAF, hubo dos defunciones; un caso está en mantenimiento y dos en vigilancia (Tabla 6).
¿ DISCUSIÓN
La enfermedad testicular clínicamente demostrable al momento del diagnóstico, es poco frecuente. La forma oculta pude ser diagnosticada por biopsia en 25% de los casos nuevos de leucemia en niños.17 La posibilidad de presentar enfermedad testicular oculta, junto con recurrencia testicular seguida de recaída sistémica, ha determinado que muchos centros de cáncer realicen, de forma rutinaria, biopsia testicular bilateral durante el tratamiento de mantenimiento o inmediatamente antes del cese electivo de la quimioterapia. Esta práctica ha sido cuestionada, debido a que algunos estudios indican que las biopsias testiculares al momento del diagnóstico, después de la inducción, durante el mantenimiento o antes del cese electivo del tratamiento, están asociadas con resultados falsos-negativos de manera significativa y no son recursos predictores seguros para determinar una eventual recaída a nivel testicular.18-20 Por ello, las biopsias testiculares rutinarias al final del tratamiento, no son recomendadas. Se han evaluado procedimientos no invasivos de imagen para detectar enfermedad testicular oculta utilizando ultrasonido trans-escrotal y resonancia magnética, sin que alguna de estas técnicas sea lo suficientemente sensible para evidenciar la enfermedad.21
Cuando clínicamente se sospecha de leucemia testicular, está indicado realizar biopsia bilateral, debido a que frecuentemente el testículo contralateral puede estar afectado.22 Es controvertido el tipo de biopsia que hay que realizar para documentar enfermedad testicular; por algún tiempo se prefirió la biopsia incisional amplia, debido a que se consideraba que el margen de error en cuanto a la evidencia de falsos-negativos resulta menor. Actualmente, es un hecho que la BAAF ofrece ventajas sobre la biopsia convencional: es un procedimiento sencillo, poco agresivo e igualmente preciso. La corroboración definitiva de la infiltración leucémica testicular por biopsia incisional, no es práctica, por lo que se ha tendido a abandonar. La incidencia de falsos-negativos de las biopsias testiculares obtenidas durante el tratamiento o al terminar la quimioterapia, es de 10%.19,23
Determinar el riesgo, tanto al inicio como durante la evolución de las leucemias agudas, es importante, ya que modifica no tan sólo el pronóstico, sino el tratamiento. En este análisis, 22 pacientes se clasificaron de alto riesgo (75.8%).
En particular, el diagnóstico de infiltración testicular implica tratamiento local con radioterapia; esto es poco aceptado, por la errónea observación que advierte sobre las secuelas que genera en las gónadas a largo plazo, resultan irreversibles. Habitualmente, el diagnóstico clínico se establece fácilmente cuando hay signos o síntomas en el testículo; en nuestra serie, los mostraron 18 pacientes (62%); el reto es en aquellos casos que no hay enfermedad visible en el testículo, en los que se sospecha la enfermedad por estudios de imagen y por los factores de riesgo que presenta el paciente, esto incluye: una cuenta inicial de leucocitos alta, habitualmente mayor de 20 000/ mm3, inmunofenotipo T, linfadenopatía voluminosa, hepato-esplenomegalia y trombocitopenia significativa, menor de 30 000/mm3. De los pacientes analizados, con factores de riesgo para presentar enfermedad testicular, 10 tenían una cuenta inicial mayor a 50 000 leucocitos (34.3%) aunado a carga tumoral (visceromegalias). Sólo cuatro pacientes presentaron leucemia de linaje T, ya que en nuestra población predomina el inmunofenotipo pre-B.
El pronóstico en pacientes con recaída testicular aislada varía según el tiempo de aparición; puede ser durante el tratamiento, lo que se ha asociado con peor pronóstico; sin embargo, en estudios internacionales se ha evidenciado que la sobrevida libre de enfermedad (SLE) puede ser prolongada en casi la mitad de los pacientes cuando se utiliza radioterapia local y re-intensificación del tratamiento sistémico. En contraste, cuando la recaída testicular ocurre después de haber terminado el tratamiento, la SLE es mejor en más de dos tercios de los pacientes.24
El USG testicular tiene una buena resolución, a pesar de ello, en este estudio fue de 57.1%, por lo que no podemos concluir que represente un estudio altamente confiable, sobre todo si se compara con los resultados de la BAAF que nos dieron positivos para infiltración de 79%. El USG requiere de especialistas en imagen con experiencia en este tipo de patología para detectar datos compatibles con infiltración testicular. En la bibliografía se menciona que tiene sensibilidad de 96.6% para detectar masas intratesticulares, con una especificidad de 44% para distinguir entre neoplasias benignas de malignas, por lo que es necesario otro tipo de estudios, como la BAAF, para el diagnóstico definitivo.25
La utilidad de la BAAF para el diagnóstico temprano de pacientes con leucemia y con evidencia histopatológica de infiltración testicular, queda de manifiesto en esta serie (75% ya enunciado); además, este recurso es sencillo y altamente confiable. Debe realizarse de forma oportuna en pacientes que cuenten con leucemia de alto riesgo y con factores desfavorables al diagnóstico para enfermedad testicular en algún momento de su evolución.
Podemos concluir que en nuestro material, la BAAF fue más sensible y específica que el estudio de USG testicular; aun en casos de riesgo habitual y con clínica negativa, el BAAF puede ser positivo. Aunque no demostramos significancia estadística, se evidenció que el USG es un método más confiable que la evaluación clínica (OR 0.55) y que la BAAF es un procedimiento diagnóstico todavía más confiable (OR 1.5). Atribuimos estos resultados a la cantidad de la muestra, por lo que un estudio con un mayor número casos, podría proporcionar resultados estadísticamente significativos. La diferencia en la sensibilidad del USG testicular vs. la BAAF, así como su facilidad y opción de poderla repetir sugieren que es conveniente su uso aun en casos negativos por USG para el seguimiento de las leucemias agudas; por lo que la biopsia incisional resulta innecesaria.
Correspondencia: Dra. Rocío Cárdenas Cardós.
Instituto Nacional de Pediatría. Av. Insurgentes Sur 3700-C, Colonia Insurgentes Cuicuilco. Delegación Coyoacán. México, D. F.
Teléfono 1084 0900, extensión 1339.
Correo electrónico:oncoped_inp@hotmail.com