Prevención y tratamiento
En este artículo se ofrece una completa revisión de la clínica, la prevención y el tratamiento de las úlceras por presión en sus diferentes estadios, incidiendo en los productos --ya sean apósitos o medicamentos-- y técnicas quirúrgicas que se suelen emplear con éxito en su abordaje.
Las úlceras por presión son lesiones de la piel ocasionadas en aquellas partes del cuerpo que están sometidas a una presión determinada durante un período prolongado. Esta situación aparece mayoritariamente en pacientes que se encuentran inmovilizados durante un largo período, como es el caso de pacientes geriátricos, que generalmente cuentan con una movilidad reducida además de otros factores que contribuyen a la aparición de estas lesiones como alteraciones circulatorias, piel deshidratada, incontinencia, etc. También hay otros grupos de riesgo de padecer úlceras por presión (UPP), como son los pacientes de traumatología, que del mismo modo se encuentran en situaciones de movilidad limitada; pacientes neurológicos que no van a ser capaces de detectar el primer signo de una úlcera, el dolor; pacientes ingresados en las unidades de cuidados intensivos con ausencia de movilidad durante largos períodos, así como incapacitados motores que tienen un alto riesgo de padecer UPP en la región isquiática.
Actualmente se sabe que en el 95% de los casos la aparición de este tipo de lesiones podía haber sido evitada realizando unas correctas medidas de prevención.
Entre un 10 y un 20% de las personas, sobre todo ancianos, pueden presentar úlceras por presión tras tres semanas de estar inmovilizados en la cama. Se ha visto que casi el 20% de las personas mayores que viven en residencias geriátricas desarrollan alguna úlcera por presión durante su estancia.
CLÍNICA
Las úlceras por presión se producen cuando se interrumpe la irrigación sanguínea a la piel durante más de dos o tres horas, como consecuencia de la presión ejercida por los huesos y el plano duro del soporte, que provoca un aplastamiento de los vasos sanguíneos, disminuyendo el aporte de oxígeno y nutrientes a esa zona sometida a presión y ocasionando una necrosis tisular. A medida que la piel se deteriora, se forma la úlcera, que primero se presenta como una zona dolorosa y enrojecida en piel intacta, que no palidece al presionar. Posteriormente, de no tomarse las medidas oportunas, adopta un color morado. La piel comienza a adelgazarse, comprometiendo tanto la epidermis como la dermis, y se observa una pequeña úlcera superficial. Tiempo después, se pierde por completo el espesor de la piel, se ve afectado el tejido celular subcutáneo y la úlcera crece superficialmente y en profundidad. En un último estadio de evolución, la úlcera adquiere un tamaño considerable, con gran destrucción de piel, músculo o hueso subyacente.
Las partes del cuerpo involucradas de forma más frecuente son aquellas en las que sobresalen las prominencias óseas, y que se encuentran presionadas contra algún objeto (silla de ruedas, cama, yesos o férulas). En concreto, cabe citar:
La región lumbar.
Las caderas.
Los talones.
El maléolo del tobillo.
La región sacra.
Los codos.
FACTORES DE RIESGO
En el desarrollo de las úlceras por presión están implicados numerosos factores de riesgo. A continuación se citan los más importantes.
Presión
La presión ejercida entre el plano óseo del paciente y el soporte (cama, silla de ruedas, etc.) es el principal factor de riesgo de aparición de estas lesiones. Una presión superior a 36 mmHg, ejercida sobre un tejido, produce la oclusión de los capilares sanguíneos y en consecuencia interrumpe la circulación sanguínea.
Fuerzas de cizallamiento
Son las fuerzas horizontales que intervienen cuando se desliza al paciente en la cama. La epidermis se roza y se rompe la unión dermoepidérmica.
Temperatura y maceración
Hay un mayor riesgo de aparición de UPP cuando la temperatura ambiental es superior a 25 ºC, debido a los fenómenos de sudoración, al igual que cuando existe maceración por incontinencia fecal o urinaria.
Otros factores de riesgo que contribuyen a la aparición de UPP son:
Factores fisiopatológicos
Entre ellos destacan:
Alteración del estado de conciencia: estupor, confusión, coma.
Trastornos cutáneos: edema, sequedad de piel, falta de elasticidad.
Delgadez, desnutrición, obesidad, hipoproteinemia, deshidratación.
Trastornos inmunológicos: cáncer, infección.
Trastornos vasculares periféricos, estasis venosa, trastornos cardiopulmonares.
Deficiencias motoras y/o sensoriales: paresia, parálisis, anestesia.
Incontinencia urinaria y/o intestinal.
Terapias o procedimientos diagnósticos
En este apartado cabe citar:
La inmovilidad debida a alternativas terapéuticas (escayolas, tracciones, respiradores, etc.).
Tratamientos o fármacos que tienen acción inmunsupresora: radioterapia, corticoides, citostáticos, etc.
Por sondaje vesical, nasogástrico, etc.
Factores situacionales
Los principales son:
Por inmovilidad: relacionada con dolor, fatiga, estrés, etc. Quizá sea el factor más frecuentemente involucrado.
Por arrugas en cama, ropa, pijama, objetos de roce, etc.
Factores del entorno
Los más destacados son:
El deterioro de la propia imagen y del cuidado del individuo debidos a la enfermedad de base.
La falta de educación sanitaria de los pacientes.
La falta de criterios unificados en la planificación de las curas por parte del equipo asistencial.
La falta o mala utilización del material de prevención, tanto del básico como del complementario.
La desmotivación profesional debida a la falta de formación y/o información específica.
La sobrecarga de trabajo del profesional.
CLASIFICACIÓN
A la hora de valorar una lesión, debería ser descrita mediante unos parámetros unificados para facilitar la comunicación entre los diferentes profesionales implicados, lo que a la vez va a permitir verificar adecuadamente su evolución.
Es importante la valoración y el registro de la lesión al menos una vez por semana y siempre que existan cambios que así lo sugieran. La clasificación más frecuentemente utilizada es la siguiente:
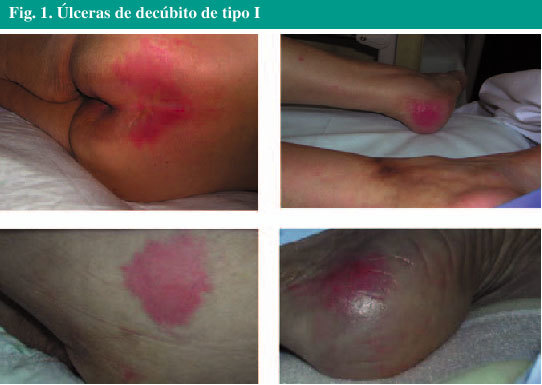
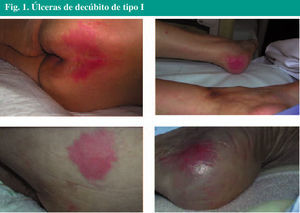
Úlceras de tipo I: es un eritema cutáneo (la figura 1 muestra varios ejemplos) que no palidece a la presión en piel sana. En pacientes de piel oscura se puede observar edema, induración, decoloración y calor local.
Fig. 1. Úlceras de decúbito de tipo I
Úlceras de tipo II: úlcera superficial que tiene aspecto de abrasión, ampolla o cráter superficial (véase fotografía de apertura de este artículo). Presenta pérdida parcial del grosor de la piel que afecta a la epidermis, dermis o ambas.
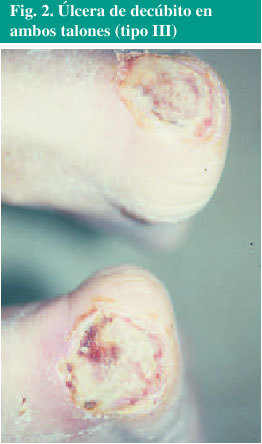
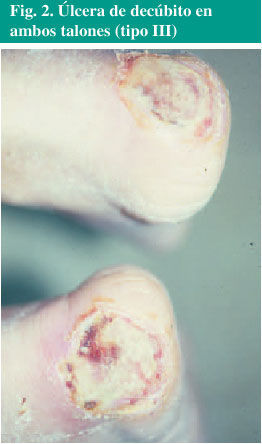
Úlceras de tipo III: pérdida total del grosor de la piel que implica lesión o necrosis del tejido subcutáneo, que puede extenderse a planos profundos sin llegar a la fascia subyacente (fig. 2).
Fig. 2. Úlcera de decúbito en ambos talones (tipo III)
Úlceras de tipo IV: pérdida total del grosor de la piel con destrucción extensa, necrosis del tejido o lesión en el músculo, hueso o estructuras de sostén (tendón, cápsula articular, etc.).
Tanto en el estadio III como en el IV, pueden presentarse lesiones con cavernas o trayectos sinuosos. En todos los casos en que proceda deberá retirarse el tejido necrótico antes de determinar el estadio de la úlcera.
Por otra parte también se debe anotar la longitud de la úlcera, la presencia de tejido necrótico, el estado perilesional, la secreción de la úlcera, la existencia o no de signos clínicos de infección, el tiempo de evolución de la lesión, la existencia de fiebre o dolor y la evolución de la lesión.
PREVENCIÓN
La prevención es el mejor tratamiento para evitar la aparición de las úlceras por presión, tanto en el ámbito hospitalario como en el propio domicilio de los pacientes. Por ello resulta imprescindible la implantación de un adecuado protocolo de prevención que minimice la aparición de las UPP y sus posteriores complicaciones.
Para poder realizar una prevención adecuada, en primer lugar se debe hacer una valoración del riesgo de cada paciente, basándose en los siguientes puntos:
Considerar a todos los pacientes potenciales de riesgo.
Elegir y utilizar un método de valoración de riesgo.
Identificar los factores de riesgo.
Registrar las actividades y resultados del paciente y evaluar la situación.
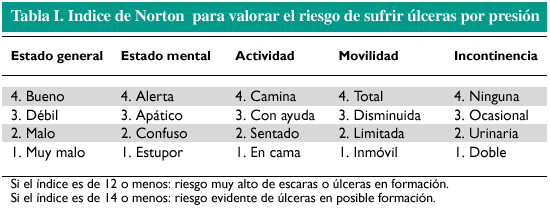
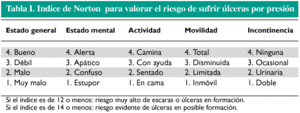
La cuantificación del riesgo de desarrollar UPP se realiza utilizando escalas de valoración como las de Norton (tabla I), Braden, Emina, Arnell o Nova 5, entre otras.
Cuidados preventivos
Se debería realizar una serie de cuidados específicos encaminados hacia la prevención de las úlceras por presión.
Sobre la piel
Es preciso:
Examinar el estado de la piel cada día para detectar rápidamente la aparición del eritema cutáneo y poder actuar inmediatamente evitando su evolución.
Mantener la piel del paciente en todo momento limpia y seca.
Utilizar jabones o sustancias limpiadoras con potencial irritativo bajo.
Lavar la piel con agua tibia, aclarar y realizar un secado meticuloso sin fricción.
No utilizar sobre la piel ningún tipo de alcoholes (tanino, de romero, colonias, etc.).
Aplicar cremas hidratantes (procurando su completa absorción). En las zonas de riesgo de desarrollo de UPP (talones, sacro, trocánter, codos, etc.) puede resultar útil la aplicación de ácidos grasos hiperoxigenados (AGHO) 2-3 veces al día sin realizar masaje.
Utilizar lencería y prendas íntimas de tejidos naturales.
Utilizar apósitos protectores (poliuretano, hidrocoloides, etc.) para reducir las posibles lesiones por rozamiento (cizalla).
No realizar masajes sobre prominencias óseas.
Sobre el estado general
Es conveniente:
Identificar y corregir los diferentes déficit nutricionales.
Asegurar un estado de hidratación adecuado.
Tratar las patologías de base.
Sobre la movilización
Se aconseja:
Elaborar un plan de rehabilitación que mejore la movilidad y la actividad del paciente.
Realizar de forma periódica cambios posturales: cada 2 o 3 horas en los pacientes encamados, siguiendo una rotación programada e individualizada. En períodos de sedestación se efectuarán movilizaciones horarias si puede realizarlas autónomamente. El profesional encargado deberá enseñarle a movilizarse cada quince minutos.
Mantener el alineamiento corporal, la distribución del peso y el equilibrio.
Evitar el contacto directo de las prominencias óseas entre sí.
Evitar el arrastre. Realizar las movilizaciones reduciendo las fuerzas tangenciales.
Si fuera necesario, elevar la cabecera de la cama lo mínimo posible (máximo 30°) y durante el mínimo tiempo.
No utilizar flotadores.
Usar colchones, cojines y/o almohadas y protecciones locales para disminuir al máximo la presión.
Sobre la incontinencia
En este ámbito es preciso:
Tratar la incontinencia.
Proceder a la reeducación de esfínteres.
Mantener un cuidado importante del paciente (absorbentes, colectores, etc.).
TRATAMIENTO
Las úlceras por presión son un importante reto al que se enfrentan los profesionales en su práctica asistencial. El tratamiento del paciente con úlceras por presión debería contemplar los siguientes elementos:
Valorar al paciente como un ser integral.
Hacer especial hincapié en las medidas de prevención.
Conseguir la máxima implicación del paciente y su familia en la planificación y ejecución de los cuidados.
Desarrollar guías de práctica clínica sobre úlceras por presión a nivel local con la implicación de la atención comunitaria, especializada y sociosanitaria.
Configurar un marco de práctica asistencial basado en evidencias científicas.
En la elección del tratamiento local en una úlcera se debe tomar como referencia unos criterios que conviene evaluar previamente:
El estado general del individuo, la patología base o proceso que originó la lesión, los antecedentes personales, las alergias, el entorno en el que se realizará el tratamiento y la disponibilidades de material.
El aspecto de la lesión, en cuanto a tamaño, la localización, los signos de infección como exudados, olor, eccemas o celulitis perilesional, la presencia o no de esfacelos o tejido necrótico, los bordes, el fondo y la profundidad, el dolor, los productos utilizados, la antigüedad y la evolución desde su aparición.
De los métodos de curación que existen en la actualidad para este tipo de lesiones, la cura tradicional con gasa estéril más antisépticos o «cura seca», aunque sigue usándose, debería ser sustituida por la «cura en ambiente húmedo», opción basada en el uso de productos que generan en el lecho de la herida un ambiente húmedo, controlan el exudado y estimulan una cicatrización más fisiológica.
En el caso de una UPP de grado I, el tratamiento se basará en el alivio de la presión en la zona afectada y la aplicación de los cuidados preventivos anteriormente expuestos (sobre la piel, sobre el estado general, sobre la movilización y la incontinencia, según proceda).
En cuanto a las UPP de grado II, III y IV, el tratamiento local contemplará el desbridamiento del tejido necrótico, la limpieza de la herida, el control del exudado, la prevención y el abordaje de la infección bacteriana, la estimulación de la cicatrización y la reepitelización u otros tratamientos.
Desbridamiento
El desbridamiento de la úlcera se hará si presenta necrosis, esfacelos o detritus. Es esencial para que una herida cicatrice correctamente ya que el tejido necrótico o los esfacelos son caldo de cultivo para infecciones, inician una respuesta inflamatoria, suponen una demanda fagocítica para la herida y retrasan la curación al representar una barrera mecánica para el tejido de granulación.
De forma práctica, se pueden clasificar los métodos de desbridamiento en: cortantes (quirúrgicos), químicos (enzimáticos), autolíticos y mecánicos. Estos métodos no son incompatibles entre sí, por lo que sería aconsejable combinarlos para obtener mejores resultados.
Desbridamiento cortante o quirúrgico
Está considerado como la forma más rápida de eliminar áreas de escaras secas adheridas a planos más profundos o de tejido necrótico húmedo. El desbridamiento quirúrgico es un procedimiento cruento que requiere de conocimientos, destreza, técnica y material estéril. El desbridamiento cortante deberá realizarse por planos y en diferentes sesiones, siempre comenzando por el área central, procurando lograr tempranamente la liberación de tejido desvitalizado en uno de los lados de la lesión. Es aconsejable la aplicación de un antiálgico tópico (gel de lidocaína al 2%). La hemorragia puede ser una complicación frecuente que es posible controlar mediante compresión directa o apósitos hemostáticos. Una vez controlada, sería recomendable utilizar durante un período de 8 a 24 horas un apósito seco, cambiándolo posteriormente por un apósito húmedo.
Desbridamiento químico (enzimático)
Es un método más a valorar cuando el paciente no tolere el desbridamiento quirúrgico y no presente signos de infección. Existen en el mercado diversos productos enzimáticos (colagenasa, proteolíticos, fibrinolíticos, etc.) que pueden utilizarse como agentes de detersión química de los tejidos necróticos. Es recomendable proteger la piel periulceral mediante una pasta de cinc, silicona, etc., y aumentar el nivel de humedad en la herida para potenciar su acción.
Desbridamiento autolítico
Se produce por la conjunción de tres factores: la hidratación del lecho de la úlcera, la fibrinólisis y la acción de las enzimas endógenas sobre los tejidos desvitalizados. Es más selectiva y atraumática; no requiere de habilidades clínicas específicas y es generalmente bien aceptada por el paciente. Presenta una acción más lenta en el tiempo. Cualquier apósito capaz de producir condiciones de cura húmeda de manera general y los hidrogeles en estructura amorfa de manera específica son productos con capacidad de producir desbridamiento autolítico. En el caso de heridas con tejido esfacelado, los hidrogeles en estructura amorfa (geles), por su acción hidratante, facilitan la eliminación de tejidos no viables, por lo que deben considerarse como una opción de desbridamiento.
Desbridamiento mecánico
Se trata de una técnica no selectiva y traumática. Se realiza por abrasión mecánica a través de fuerzas de rozamiento, uso de dextranómeros, mediante la irrigación a presión de la herida o la utilización de apósitos humedecidos que al secarse pasadas de 4 a 6 horas se adhieren al tejido necrótico, pero también al tejido sano, que se arranca con su retirada. En la actualidad son técnicas en desuso.
Limpieza de la lesión
La limpieza de la herida es una fase de gran importancia, aunque frecuentemente no se le da y se realiza de una manera mecánica. El hecho de limpiar correctamente una herida va a tener una relación directa con la optimización de las condiciones necesarias para que ésta cicatrice correctamente y que disminuya el peligro de infección, ya que con la limpieza, se retiran microorganismos y material necrótico presentes en el lecho de la lesión. Se debe limpiar las lesiones inicialmente y en cada cura utilizando suero salino fisiológico.
La Guía para el Tratamiento de Ulceras por Presión de la Agency for Health Care Policy and Research estadounidense (AHCPR o agencia dedicada a fijar las políticas públicas en materia de investigación y cuidados de salud) establece sobre la limpieza de las úlceras una serie de recomendaciones, adaptables y extensibles al resto de las lesiones cutáneas crónicas, orientadas a reducir el trauma físico y químico que pueden representar las acciones de limpieza. A continuación se enumeran dichas recomendaciones:
Limpiar las heridas al principio del tratamiento y durante cada cambio de apósito.
Utilizar la mínima fuerza mecánica al limpiar las heridas con gasas o esponjas.
No limpiar las heridas con productos limpiadores o agentes antisépticos, como por ejemplo: povidona yodada, yodóforos, soluciones de hipoclorito sódico, peróxido de hidrógeno y ácido acético.
Utilizar solución salina isotónica para limpiar las heridas.
Administrar el producto limpiador a una presión suficiente que no cause trauma en el lecho de la herida pero facilite el arrastre mecánico de los restos necróticos.
Por su parte, el Grupo Nacional para el Estudio y Asesoramiento en Úlceras por presión y Heridas Crónicas (GNEAUPP, grupo de referencia en España) hace las siguientes recomendaciones de limpieza en las úlceras cutáneas:
Limpiar las lesiones inicialmente y en cada cura.
Utilizar como norma suero salino fisiológico.
Usar la mínima fuerza mecánica para la limpieza de la úlcera así como para su secado posterior.
Usar una presión de lavado efectivo para facilitar el arrastre de los detritus, bacterias y restos de curas anteriores pero sin capacidad para producir traumatismos en el tejido sano. La presión de lavado más eficaz es la proporcionada por la gravedad o, por ejemplo, la que se realiza a través de una jeringa de 35 ml con una aguja o catéter de 0,9 mm, que proyecta el suero fisiológico sobre la herida a una presión de 2 kg/cm2. Las presiones de lavado de la úlcera efectivas y seguras oscilan entre 1 y 4 kg/cm2.
No limpiar la herida con antisépticos locales (povidona yodada, clorhexidina, agua oxigenada, ácido acético, solución de hipoclorito, etc.) o limpiadores cutáneos. Todos son productos químicos citotóxicos para el nuevo tejido y en algunos casos su uso continuado puede provocar problemas sistémicos por su absorción en el organismo.
Control del exudado
Se ha observado que las úlceras exudativas curan más lentamente que las no exudativas y que el exceso de exudado puede macerar el tejido circundante. Según opiniones expertas debe absorberse lejos del lecho de la herida. Cuando se usan apósitos absorbentes es importante hacerlo con cuidado para no resecar demasiado el lecho de la herida. Se debe considerar tomar una muestra para cultivo y realizar antibiograma para suministrar el antibiótico adecuado en caso de que la úlcera presente exudado purulento. Ante úlceras exudativas, existe una gran variedad de alternativas en productos de cura en ambiente húmedo, dependiendo del grado de exudado, pero principalmente se recomienda usar los apósitos no oclusivos de alginato o de hidrofibra de hidrocoloide. Cuando se pueda usar un apósito semioclusivo, cabe optar por un apósito hidrocoloide o espuma polimérica, que ofrecen distintas capacidades de absorción según las presentaciones. Puede protegerse la piel circundante con un preparado de óxido de cinc o con productos barrera.
Prevención y abordaje de la infección bacteriana
El tratamiento de la infección (> 105 bacterias/g de tejido) consiste en el desbridamiento, el lavado de la herida y la administración de antibióticos sistémicos.
Si se sospecha infección se debe recoger una muestra para realizar cultivo y antibiograma, mediante aspirado con aguja o por biopsia del tejido ulcerado. Ante un cultivo positivo (más de 100.000 colonias), se instaurará antibioterapia sistémica.
La terapia de presión negativa con almohadillado y dispositivos de vacío se usará en casos de exudación intensa y/o infección. En caso de infección, el cambio de apósitos debe realizarse cada 12 horas.
Los apósitos de carbón activado, absorbentes de olores y bacterias, y los apósitos de alginatos pueden ser de utilidad en el tratamiento de las heridas infectadas. Deben ser cambiados diariamente.
Por vía tópica se considerará el inicio de un tratamiento antibiótico local de dos semanas de duración en úlceras limpias que no curan o continúan produciendo exudado después de 2 a 4 semanas de curas regulares; el antibiótico debe ser eficaz contra microorganismos gramnegativos, grampositivos y anaerobios.
No se debe usar ni antisépticos locales (povidona yodada, hipoclorito sódico, peróxido de hidrógeno, ácido acético) ni apósitos oclusivos en úlceras infectadas. Actualmente se dispone de apósitos con capacidad bactericida que contienen plata en su composición y que están indicados para disminuir la carga bacteriana del lecho ulceral.
Estimular la cicatrización y reepitelización
Para estimular la cicatrización, una vez esté la herida limpia, se debe mantener en un medio húmedo para favorecer la migración celular, evitando lesionar el lecho recién formado (tanto al retirar el apósito anterior como al realizar una limpieza demasiado agresiva) y protegiéndolo de posibles agentes infecciosos.
En la fase de epitelización se continuará con un medio húmedo y aséptico. Se emplearán apósitos que permitan espaciar las curas y así se evitará la lesión de los tejidos neoformados.
La cura húmeda
Diversos estudios han demostrado el efecto beneficioso del tratamiento húmedo sobre la cicatrización de las heridas. Dicho efecto se ha observado en distintas etapas del proceso de curación de las lesiones, como el desbridamiento, la estimulación de la angiogénesis, la granulación y la epitelización.
Por esta razón actualmente se ha pasado del concepto de dejar las lesiones expuestas al aire y cubrirlas con simples apósitos absorbentes al de la cura en medio húmedo.
Existen varios productos que desarrollan este nuevo concepto: hidrogeles, apósitos hidrocoloides, películas de poliuretano, alginatos y espumas poliméricas serían los principales grupos.
Los productos que generan ambiente húmedo ejercen, en general, una absorción y retención del exudado, controlando la cantidad del mismo entre el apósito y la lesión. Están constituidos por sustancias con gran afinidad por el agua, que junto con el exudado de la lesión crean un gel que mantiene un ambiente húmedo que favorece la cicatrización.
En conclusión, cabe afirmar que la cura húmeda produce los siguientes efectos:
Aumento del aporte de oxígeno y nutrientes vía endógena a través de la angiogénesis.
Acidificación del pH de la zona, creando un ambiente bacteriostático que disminuye el riesgo de infección.
Facilidad para la migración celular --polimorfonucleares y macrófagos-- y la reparación plástica.
Control del exudado sin perjudicar la piel periulceral.
Mantenimiento de la temperatura adecuada, estimulando con ello la fibrinólisis.
Disminución del dolor.
Protección de las heridas de la contaminación.
Reducción de los tiempos de cicatrización.
Disminución del número de curas locales.
La elección de un apósito
Un apósito ideal debe ser biocompatible, proteger la herida de agresiones externas físicas, químicas y bacterianas, mantener el lecho de la úlcera continuamente húmedo y la piel circundante seca, eliminar y controlar exudados y tejido necrótico mediante su absorción, dejar la mínima cantidad de residuos en la lesión, ser adaptable a localizaciones difíciles y permitir una fácil aplicación y retirada. Los apósitos de gasa no cumplen la mayoría de los requisitos anteriores.
La selección de un apósito de cura en ambiente húmedo deberá de realizarse considerando la localización de la lesión, el estadio, la severidad de la úlcera, la cantidad de exudado, la presencia de tunelizaciones, el estado de la piel perilesional, los signos de infección, el estado general del paciente, el nivel asistencial, la disponibilidad de recursos, el coste-efectividad y la facilidad de aplicación en el autocuidado.
Para evitar que se formen abscesos o se «cierre en falso» la lesión, será necesario rellenar parcialmente (entre la mitad y las tres cuartas partes) las cavidades y tunelizaciones con productos basados en el principio de la cura húmeda.
La frecuencia de cambio de cada apósito se determina por las características específicas del producto seleccionado. Será preciso elegir el apósito que permita un óptimo manejo del exudado sin permitir que deseque el lecho de la úlcera ni lesione el tejido periulceral.
Los productos más utilizados para el tratamiento de las úlceras por presión son: poliuretanos, espumas poliméricas, hidrogeles, hidrocoloides, apósitos de silicona, alginatos y apósitos de carbón (tabla II).
Otros tratamientos
Aparte de los apósitos, para favorecer la prevención, cicatrización y reepitelización de las úlceras por presión también puede emplearse:
Soluciones de ácidos grasos hiperoxigenados y plantas medicinales. Diversas comunicaciones científicas y publicaciones han abordado recientemente la eficacia de una novedosa combinación de AGHO y extractos de Equisetum arvense e Hypericum perforatum en la prevención de úlceras por presión y en el tratamiento de las úlceras por presión de grado I.
Según estos estudios, los AGHO son una mezcla de ácidos grasos que obtienen su eficacia terapéutica al ser sometidos a un proceso de ozonización. Facilitan la renovación celular, restauran la película hidrolipídica protectora de la piel y mejoran la microcirculación sanguínea. Actualmente se encuentran disponibles en una formulación que los asocia a extractos de plantas como Equisetum arvense (cola de caballo) --con actividad elastificante, tonificante, reepitelizante y reafirmante-- e Hypericum perforatum (hierba de San Juan) --cicatrizante, lenitivo, antiséptico y dermoprotector--.
La aplicación de AGHO va dirigida a mantener un nivel de hidratación óptimo de la piel, aumentar la resistencia cutánea al rozamiento, mejorar la calidad de la piel en el punto de apoyo y aumentar la microcirculación sanguínea, evitando la isquemia tisular en las zonas de riesgo de desarrollo de UPP.
Estimulación eléctrica. En úlceras por presión en estadio III y IV que no hayan respondido a la terapéutica convencional, la estimulación eléctrica es la única terapia coadyuvante con efectos complementarios suficientes como para justificar su recomendación. En cualquier caso, deberá disponerse del equipo adecuado y personal adiestrado en su manejo, siguiendo los protocolos que han demostrado seguridad y eficacia en ensayos controlados.
Se debe considerar la reparación quirúrgica en los pacientes con úlceras por presión en estadios III o IV que no responden al tratamiento convencional. Es necesario valorar elementos como la calidad de vida, riesgos de recidiva y preferencias del paciente.
CONCLUSIONES
La gran variedad de productos que ofrece hoy día el mercado para el tratamiento de las úlceras y heridas crónicas obliga a los profesionales a conocer sus principales características e indicaciones, pero conviene decir de antemano que el conocimiento clínico del profesional y su experiencia son fundamentales para elegir un determinado producto. En conclusión, los aspectos más importantes para la curación de las úlceras por decúbito incluyen el uso de técnicas que favorezcan la limpieza de la lesión, la eliminación del tejido necrótico, la correcta absorción del exudado, la protección de los bordes y piel perilesional, el crecimiento del tejido de granulación, la epitelización y cicatrización de las úlceras y que eviten las recidivas de la lesión, siendo de extrema importancia en todo momento asegurar el cumplimiento de las medidas preventivas que se han enunciado anteriormente. *
BIBLIOGRAFÍA GENERAL
Fitzpatrick T. Dermatología Clínica. Madrid: McGraw-Hill Interamericana 2001:474-7. Lebwohl M. Treatment of skin disease. Philadelphia: Mosby 2002:141-5.
Gallart E. Estudio experimental para comprobar la efectividad de los ácidos grasos hiperoxigenados en la prevención de las úlceras por presión en pacientes ingresados. Enfermería Clínica 2001;11:179-83.
Grupo de enfermería del Institut Català de la Salut. Úlceras por presión: método de consenso como estrategia de mejora de la calidad asistencial. Enfermería Clínica 1998;8:110-5.
Watret L. Using a case-mix-adjusted pressure sore incidence study in a surgical directorate to improve patient outcomes in pressure ulcer prevention. J Tissue Viability 1999;9:121-5.
Young T. Pressure sores: incidence, risk assessment and prevention. Br J Nursing 1997;6:319-22.