Los tratamientos que intentan devolver el equilibrio hidroelectrolítico al paciente con fallo renal requieren unos conocimientos sólidos, a veces poco comunes entre las enfermeras. Este trabajo de revisión ofrece las herramientas adecuadas para enfrentarse a situaciones complejas en este contexto, completa la formación enfermera y ofrece mayor seguridad en los cuidados.
Los sistemas extracorpóreos depurativos pueden originar alteraciones en el medio interno de forma que pongan en riesgo la vida del paciente. Además, si la situación de fragilidad hemodinámica así lo requiere, puede necesitar sistemas depurativos continuos que implicará ingreso en una unidad de cuidados intensivos. La monitorización cardiaca, entre otras, será necesaria para detectar prontamente cualquier problema relacionado con el desequilibrio de ciertos iones. El aporte de glucosa y de nutrientes esenciales, la dosificación de ciertos fármacos y la prevención de infecciones serán algunos de los campos de vigilancia y control del personal a cargo de estos pacientes.
Treatments that aim to return fluid and electrolyte balance to patients with kidney failure need a very important knowledge, which is sometimes uncommon among nurses. This review offers the appropriate tools to deal with complex situations in this context, completes nursing training and offers greater safety in care.
Purifying extracorporeal systems can cause several problems in the internal environment in a way that puts the patient's life at risk. In addition, if the situation of hemodynamic fragility so requires, continuous purification systems may be the best. That situation requires admission to an intensive care unit. Cardiac monitoring, among others, will be necessary to promptly detect any problem related to the imbalance of certain ions. The supply of glucose and essential nutrients, the dosage of certain drugs and the prevention of infections will be some of the fields of follow up and control of the staff in charge of these patients.
Los pacientes graves con fracaso renal agudo (FRA) precisan, en ocasiones, de una terapia depurativa continua que, de forma lenta, logra mantener equilibrado su medio interno1,2. En este artículo se exponen las complicaciones asociadas a estos tratamientos que una enfermera debe conocer, para hacer un seguimiento correcto de dichos pacientes.
Las terapias continuas de reemplazo renal (TCRR) constituyen un tratamiento en el cual se intercambian el agua y los solutos entre dos soluciones de diferente composición y separadas entre sí por una membrana semipermeable. Esta membrana permite el paso de agua y moléculas de pequeño y mediano peso molecular (hasta 50.000 kDa), pero impide el paso de albúmina (69.000 kDa) y células3.
Para realizar este tipo de terapias en los pacientes agudos es necesario un buen acceso vascular, un dializador adecuado, el circuito extracorpóreo de sangre y el circuito de líquido de tratamiento. Se necesita una máquina con bombas de rotor para el control del flujo de sangre y de líquidos. También se precisa la monitorización de presiones, en la misma máquina, de las diferentes zonas del circuito extracorpóreo. Se cuenta también con sistemas de alarmas específicos y gestión de líquidos, controlados a través de balanzas.
Debido a la circulación extracorpórea de la sangre durante la aplicación de dichos tratamientos se requiere, en muchas ocasiones, anticoagular al paciente.
Las complicaciones potenciales derivadas de todo esto son diversas, lo que obliga a ajustes frecuentes de tratamiento y a sopesar con rigor las indicaciones de estas técnicas. Es necesario que la enfermera que atiende a estos pacientes esté bien formada y alerta de todos los posibles eventos adversos asociados para lograr el éxito de este tratamiento4. Estos problemas que se describirán han sido acuñados con el término dialytrauma5,6. Este término surgió para englobar todas aquellas complicaciones derivadas de los tratamientos depurativos.
ObjetivoExponer los recursos disponibles a la enfermera de cuidados intensivos para prevenir y detectar complicaciones en el tratamiento continuo de depuración extrarrenal en el paciente grave.
Desarrollo del temaLos pacientes que pierden de forma aguda su función renal y que son sometidos a sistemas de depuración sanguínea, llevan asociados algunos problemas como pueden ser: pérdida hemática, hipotermia, pérdida de iones, pérdida de nutrientes, entre otros. Para todas estas complicaciones se deben procurar unos cuidados específicos y un tratamiento preventivo que pueda disminuir las consecuencias derivadas de todo ello.
Pérdida de ionesLos líquidos de tratamiento «utilizados en las terapias depurativas continuas» son bolsas estériles que tienen una composición que ha de ser próxima a la normal del plasma (sin proteínas) para evitar, en la medida de lo posible, la eliminación de esas moléculas valiosas para los pacientes. Siguiendo estas recomendaciones, los iones estarán en estos rangos: potasio 3,5-5 mEq/L, cloro 100-110 mEq/L, calcio 1,5-2 mEq/L, bicarbonato 25-30 mEq/L y sodio 135-145 mEq/L. Si en el control analítico del paciente se notara algún desajuste iónico, tanto por exceso como por defecto, volvería progresivamente al valor normal deseado. Los trastornos electrolíticos dan alguna sintomatología que va desde alargamiento del intervalo QT hasta hormigueos, vómitos, obnubilación, debilidad muscular, entre otros, pudiendo agravarse hasta la parada cardiorrespiratoria7-12.
Hasta hace unos años las bolsas de líquidos carecían de fósforo y magnesio, por lo que los pacientes agudos perdían estas moléculas valiosas y había que monitorizar su pérdida cada 24 horas y suplementarlos vía parenteral. Ahora ya se dispone en el mercado de estos iones en la mezcla del líquido de forma estable y deben utilizarse de forma rutinaria en el tratamiento depurativo para evitar estas pérdidas13,14.
Problemas relacionados con la nutriciónDurante estos tratamientos se depuran aminoácidos y glucosa, con lo que su reposición es necesaria. Se ha recomendado aumentar en 10-20% aproximadamente los aminoácidos en la nutrición parenteral del paciente y también la glucosa con un aporte adicional de 10-15%, aunque esto depende de los autores15. Se recomienda un control de la glucemia cada seis horas. También se eliminan vitaminas y oligoelementos, pero no se ha probado la necesidad de reponerlos6.
Con relación al buffer que se usa en estos tratamientos, la evidencia recomienda la utilización de bicarbonato. Este tampón aporta a estos pacientes estabilidad hemodinámica y posiblemente un mejor control metabólico, por ejemplo, cuando se dan situaciones de hiperlactacidemia, disfunción hepática o en tratamientos de alto volumen (elevada dosis de tratamiento depurativo)16,17.
Dosificación inadecuada de antibióticosEl uso de antibióticos es frecuente en los pacientes hospitalizados y su eliminación puede llegar a ser importante a través de la depuración extracorpórea.
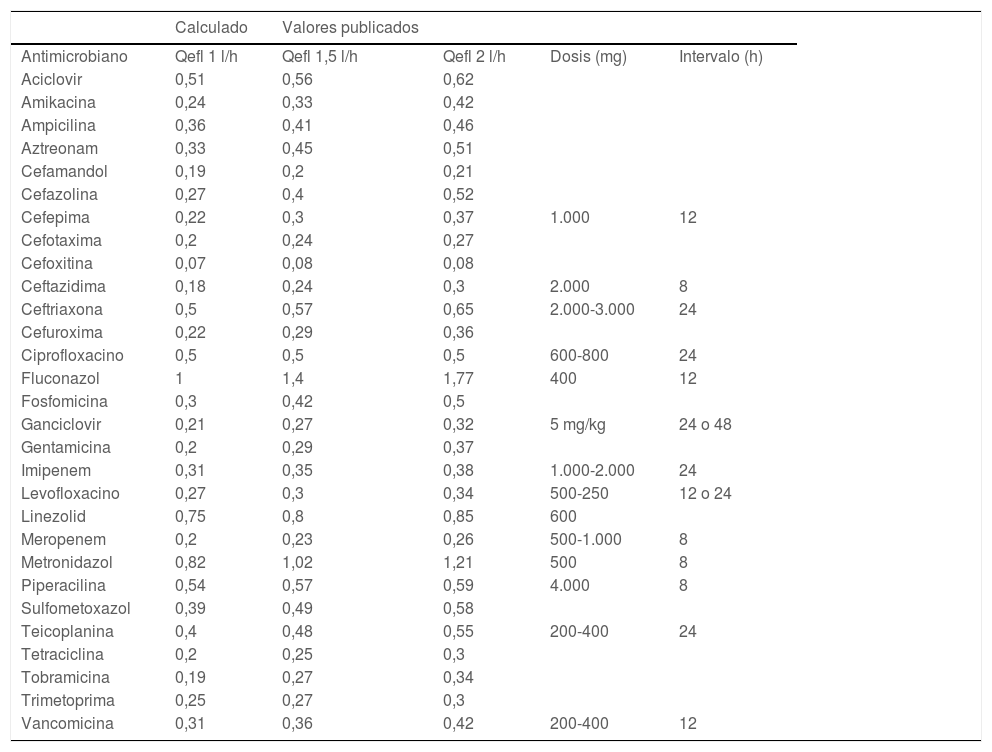
Se debe conocer el filtrado de los fármacos, con especial interés en los antibióticos, para poder compensarlos adecuadamente. La depuración de cada molécula depende, en gran parte, de la fracción de fármaco unida a proteínas plasmáticas y del volumen de distribución de la sustancia18. Existen tablas de dosis recomendadas según estudios in vivo y fórmulas empíricas de múltiples fármacos que habrían de consultarse (tabla 1) para una correcta dosificación19.
Fracciones de aclaramiento extracorpóreo en tratamientos continuos de depuración extracorpórea
| Calculado | Valores publicados | ||||
|---|---|---|---|---|---|
| Antimicrobiano | Qefl 1 l/h | Qefl 1,5 l/h | Qefl 2 l/h | Dosis (mg) | Intervalo (h) |
| Aciclovir | 0,51 | 0,56 | 0,62 | ||
| Amikacina | 0,24 | 0,33 | 0,42 | ||
| Ampicilina | 0,36 | 0,41 | 0,46 | ||
| Aztreonam | 0,33 | 0,45 | 0,51 | ||
| Cefamandol | 0,19 | 0,2 | 0,21 | ||
| Cefazolina | 0,27 | 0,4 | 0,52 | ||
| Cefepima | 0,22 | 0,3 | 0,37 | 1.000 | 12 |
| Cefotaxima | 0,2 | 0,24 | 0,27 | ||
| Cefoxitina | 0,07 | 0,08 | 0,08 | ||
| Ceftazidima | 0,18 | 0,24 | 0,3 | 2.000 | 8 |
| Ceftriaxona | 0,5 | 0,57 | 0,65 | 2.000-3.000 | 24 |
| Cefuroxima | 0,22 | 0,29 | 0,36 | ||
| Ciprofloxacino | 0,5 | 0,5 | 0,5 | 600-800 | 24 |
| Fluconazol | 1 | 1,4 | 1,77 | 400 | 12 |
| Fosfomicina | 0,3 | 0,42 | 0,5 | ||
| Ganciclovir | 0,21 | 0,27 | 0,32 | 5 mg/kg | 24 o 48 |
| Gentamicina | 0,2 | 0,29 | 0,37 | ||
| Imipenem | 0,31 | 0,35 | 0,38 | 1.000-2.000 | 24 |
| Levofloxacino | 0,27 | 0,3 | 0,34 | 500-250 | 12 o 24 |
| Linezolid | 0,75 | 0,8 | 0,85 | 600 | |
| Meropenem | 0,2 | 0,23 | 0,26 | 500-1.000 | 8 |
| Metronidazol | 0,82 | 1,02 | 1,21 | 500 | 8 |
| Piperacilina | 0,54 | 0,57 | 0,59 | 4.000 | 8 |
| Sulfometoxazol | 0,39 | 0,49 | 0,58 | ||
| Teicoplanina | 0,4 | 0,48 | 0,55 | 200-400 | 24 |
| Tetraciclina | 0,2 | 0,25 | 0,3 | ||
| Tobramicina | 0,19 | 0,27 | 0,34 | ||
| Trimetoprima | 0,25 | 0,27 | 0,3 | ||
| Vancomicina | 0,31 | 0,36 | 0,42 | 200-400 | 12 |
Tomado de «Dialytrauma y otras complicaciones relacionadas con los tratamientos de depuración extracorpórea de la sangre». Maynar et al.6
Este síndrome se define como «conjunto de síntomas sistémicos y neurológicos que consiste en náuseas, vómitos, cefalea, desorientación, hipertensión e incluso convulsiones, obnubilación y coma, que se producen tras la corrección rápida de la uremia»20.
Cuando se parte de niveles de urea elevados, su descenso rápido en sangre genera una disminución de la osmolaridad plasmática, provocando el paso de líquido intravascular al espacio intersticial y también en las células cerebrales, generando edema cerebral como principal complicación.
Cuando se detecta la presencia de síndrome de desequilibrio dialítico, se recomienda reducir el flujo sanguíneo y la ultrafiltración (pérdida de agua en el paciente) y si fuese necesario, se podrían aportar sustancias osmóticamente activas como el manitol o el dextrano20,21.
Pérdida de calorDurante la aplicación de este tipo de tratamientos, un volumen de sangre importante sale del cuerpo del paciente mediante el circuito extracorpóreo (unos 200 mL). Esta sangre es procesada en el filtro y realiza contacto o intercambio de solutos con líquidos que, en el mejor de los casos, están a 21°C. Los elevados volúmenes de intercambio efectuados generan una pérdida de temperatura que conduce al paciente a la hipotermia. En servicios donde los almacenes de líquido quedan fuera del control de temperatura ambiental, debe vigilarse en épocas invernales y no poner los líquidos en el monitor de tratamiento si están muy fríos. Aunque un enfriamiento moderado parece ser beneficioso para mejorar la hemodinámica de los pacientes, es posible llegar a valores tan bajos de temperatura que comprometan su vida6. Para solucionar esta complicación los monitores dispondrán de calentadores que aseguren un rendimiento adecuado, incluso ante elevados volúmenes de intercambio. Se debe vigilar su buen funcionamiento y graduar su temperatura según las necesidades del paciente. Se debe considerar, como medida complementaria, el uso de mantas de aire caliente.
Complicaciones del acceso vascularDentro de las complicaciones de los accesos vasculares (catéteres centrales) se han descrito el sangrado y el desarrollo de trombos. Se recomienda utilizar catéteres con doble sistema de cierre o cierre automático ya que pueden ayudar a minimizar el riesgo de exanguinación por desconexión del sistema20.
La formación de trombos se puede generar dentro del propio catéter (intraluminales) o en el circuito extracorpóreo, principalmente en la cámara venosa y en el filtro. Los trombos del catéter es posible revertirlos con urokinasa 1 mL/5.000 UI con un volumen equivalente al contenido del catéter, manteniéndolo durante 20 minutos o según el protocolo de cada servicio. Una vez transcurrido este tiempo, se retira el fármaco y se comprueba la permeabilidad del catéter. Generalmente en 70% de los casos se consigue disolver el trombo, pero si esto no ocurre, es necesario recambiar el catéter22. Respecto a los trombos que se forman en el circuito extracorpóreo, estos no pueden ser retirados y debe recambiarse todo el circuito completo, intentando retornar la sangre al paciente.
De acuerdo con la inserción de los accesos vasculares, existen complicaciones tempranas como pueden ser: pseudoaneurimas, punciones arteriales, hemo/neumotórax, etc. En previsión de todo ello se realizará la punción siempre ecoguiada para aumentar la seguridad de la técnica, tal como recomiendan las guías22. Existen complicaciones más tardías como la estenosis del lecho vascular, la infección en el acceso yugular en pacientes intubados (por cercanía del tubo orotraqueal), bacteriemia por catéter, entre otros. Por todo ello, se hace necesaria una adecuada planificación de la elección de la vía de acceso en estos tratamientos.
Otra complicación de los catéteres es la recirculación de la sangre en ellos. Este concepto significa que una parte de la sangre ya dializada vuelve a entrar en el circuito para volverse a dializar. Este fenómeno se ve claramente aumentado cuando se intercambian las conexiones, es decir, se une la línea roja del catéter con la línea azul del circuito y viceversa, pudiendo llegar a aumentar el valor de la sangre ya tratada a menos de 20%23. Esta acción no debe durar más tiempo del necesario, ya que prolonga el proceso depurativo. La recirculación está condicionada por el lugar de inserción y la morfología del catéter, existiendo algún estudio sobre el modelo tunelizado Palíndrome, que demuestra que es independiente la conexión de las luces, puesto que la recirculación es casi inexistente en cualquier caso24. En catéteres no tunelizados se aconsejan sin agujeros laterales porque puede estar relacionado con la permeabilidad de la vía25.
HemorragiaLa presencia de hemorragia en estos tratamientos viene determinada por la disfunción plaquetaria del paciente urémico y la anticoagulación necesaria para el mantenimiento del circuito extracorpóreo. Los sangrados más frecuentes están relacionados con el lugar de punción, epistaxis y sangrado gingival26.
La causa del sangrado también puede ser por desconexión de una de las líneas del circuito, por eso las horquillas de alarma del monitor de tratamiento se autoajustan para detectar esta eventualidad. También puede producirse la rotura de algún capilar de la membrana del dializador, esto está contemplado en el sistema como alarma de fuga hemática en el líquido de desecho. En este caso, es preciso detener el tratamiento y cambiar el circuito22,27.
Coagulación de circuitosLa coagulación de los filtros en las técnicas de depuración extracorpórea se convierte en un gran problema en su aplicación y mantenimiento. Una buena parte de estos circuitos no cumplen las 72 horas de tiempo máximo que recomiendan los fabricantes para cada circuito28,29. Esto conlleva, por un lado, un importante aumento del gasto sanitario y por otro, aumento de las cargas de trabajo del personal asistencial. Esta coagulación siempre ocasiona una cierta pérdida hemática del paciente, que en ocasiones ha de ser compensada con transfusiones de hemoderivados. Este hecho no está exento del riesgo de eventos adversos. Por esta razón se intenta prolongar la vida de los circuitos en estos tratamientos con una anticoagulación adecuada, normalmente con heparina o citrato26,27.
HemólisisLa hemólisis consiste en la rotura de eritrocitos y liberación de su contenido al plasma sanguíneo. La circulación extracorpórea puede producir rotura de hematíes de forma leve y sin significado clínico. Puede darse también de forma masiva constituyendo una urgencia vital, debido sobre todo a la hiperpotasemia resultante que puede desencadenar en parada cardiorrespiratoria, pues el potasio es principalmente un ion intracelular (98% del potasio es intracelular, mientras que 2% es extracelular y su concentración plasmática es de 3,5-5 mEq/l)30,31.
Las causas de la hemólisis son múltiples. Si es leve, suele responder al sometimiento de la sangre a traumas mecánicos, como fricción o turbulencia excesiva. Sin embargo, la forma aguda casi siempre es debida a problemas en el líquido dializante, por concentraciones erróneas o temperaturas inadecuadas, entre otras causas22,27,32.
Cuando se detecta la presencia de hemólisis, hay que pinzar los segmentos pinzables del circuito y desconectar al paciente de dicho tratamiento hasta conocer y solucionar la causa. En este caso no debe retornarse la sangre del circuito al paciente.
Reacciones alérgicasLas reacciones alérgicas constituyen respuestas de hipersensibilidad del paciente cuando el organismo entra en contacto con sustancias extrañas presentes en el circuito extracorpóreo o por el contacto directo de la sangre con la membrana del dializador22. Los principales síntomas que evidencian una posible reacción alérgica son:
- •
Afectación de la piel: prurito, reacción vasomotora (flush), eritema, erupción (rash cutáneo).
- •
Alteraciones digestivas: náuseas, vómitos, dolor abdominal.
- •
Alteraciones respiratorias: dolor torácico y de espalda, tos no productiva, disnea, broncoespasmo, taquipnea, estridor laríngeo, cianosis.
- •
Alteraciones hemodinámicas: taquicardia, hipotensión, shock, parada cardiaca.
Generalmente este grupo de reacciones se producen cuando tiene lugar el contacto de la sangre con la membrana, especialmente las celulósicas, debido a la activación del complemento. Actualmente se usan membranas de polisulfona o de polimetilmetacrilato para evitar esta complicación (tabla 2)33.
Membranas de hemodiálisis 33
| Composición material | ||
| Celulósicas | Celulosa no modificada (low flux) | p. ej., cuprofan, acetato de celulosa, cuproamonio rayon |
| Celulósica modificada/ regenerada (low-flux) | p. ej., hemofan | |
| Celulósica modificada/regenerada (high-flux) | p. ej., triacetato de celulosa | |
| Sintéticas | Baja permeabilidad (low-flux) | p. ej., policarbonato, polisulfona LF, poliamida LF |
| Alta permeabilidad (high-flux) | p. ej., polisulfona, poliamida, polimetilmetacrilato (PMMA), poliestersulfona, poliarileter-sulfona, poliacrilonitrilo, helixona, etc. | |
| Permeabilidad | ||
| Coeficiente de ultrafiltrado: KUF | Alta > 20 mL/h/mmHg | |
| Intermedia 12-20 mL/h/mmHg | ||
| Baja < 10-12 mL/h/mmHg | ||
Unificando aspectos relacionados con el FRA y las técnicas de depuración extracorpórea, en el año 2000 y a partir de una reunión de expertos, se creó el grupo Acute Dialisis Quality Initiative (ADQI) cuyo objetivo es consensuar y difundir recomendaciones basadas en la mayor evidencia disponible. Uno de sus ejes es la valoración de la dosificación adecuada a los pacientes. Han evidenciado que existe una gran diferencia entre la dosis deseada y la dosis administrada. Esto se explica por las múltiples interrupciones que existen en estos tratamientos, bien sea por cambios de líquidos, problemas con los catéteres, alarmas diversas, coagulación de los circuitos y purgado de uno nuevo hasta su conexión y restauración del tratamiento. Con el objetivo de no infradosificar a los pacientes se recomienda un aumento de 20-25% en la dosis indicada para compensar así estas pérdidas involuntarias de dosis19,34. Actualmente, han diseñado monitores a los que se ha incorporado en el software un automatismo en el cálculo de dosis y llegan a compensar hasta en un 5% las posibles deficiencias.
Discusión y conclusionesMuchas enfermeras han tenido que reforzar áreas críticas en los últimos meses debido a la pandemia del SARS- CoV-2. Todas ellas, con o sin experiencia con el paciente gravemente enfermo, han tenido que responder a este tipo de complicaciones. La necesidad de la formación para poder hacer frente a estos procesos con seguridad y eficacia está descrita35-37. Las complicaciones potenciales o reales, detectadas a tiempo, ayudan a optimizar mejor los recursos y en muchas ocasiones acortan la estancia hospitalaria14,38.
Un paciente con trastornos electrocardiográficos, con hormigueo en extremidades, con cambios en el nivel de conciencia, entre otros problemas, puede estar indicando alteraciones de iones esenciales en el organismo7,10-12. Esto último no solo está relacionado con procesos dialíticos sino con otras muchas circunstancias a las que se enfrenta una enfermera en la atención de los pacientes. Trastornos hormonales, tratamientos diuréticos, quimioterapia, entre otros, pueden ocasionar alguna de las alteraciones que se han descrito en este capítulo. El riñón, como órgano vital, mantiene la homeostasis de muchas sustancias esenciales. Se necesita un conocimiento sólido de este órgano para proporcionar una seguridad mayor en el cuidado y atención a los pacientes que dependen de una depuración renal extracorpórea.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.