Valorar el dolor en el paciente no comunicativo con trauma grave y ventilación mecánica antes, durante y después de la aspiración de secreciones, movilizaciones y curas.
Material y métodoEstudio observacional prospectivo de octubre a diciembre de 2011. Variables a estudio: puntuación ESCID y variables hemodinámicas (presión arterial, frecuencia cardiaca y frecuencia respiratoria) 5min antes, durante y 15min después de los 3procedimientos, registro en el evolutivo de enfermería de: valoración del dolor, administración y efectividad de la analgesia. Análisis descriptivo de variables, t de Student/ANOVA para análisis multivariante con SPSS 17.0.
ResultadosCiento ochenta y cuatro observaciones: 46,8% aspiración de secreciones, 38,5% movilizaciones y 14,7% curas, en 29pacientes. La puntuación ESCID fue: curas, 0,4±1 antes, 3,4±2,7 durante y 0,4±1 después; aspiración de secreciones bronquiales, 0,4±1,1 antes, 3,6±2,2 durante y 1,1±0,5 después; movilización, 0,5±1,1 antes, 3±2,8 durante y 0,2±0,8 después, aumentando significativamente durante la realización de los 3procedimientos antes-durante/durante-después, p=0,000. Todas las variables hemodinámicas se modificaron significativamente durante la realización de la movilización y aspiración de secreciones; antes-durante/durante-después, p=0,000, a excepción de las curas, en las que solo se modificó la frecuencia respiratoria. El 27% de los procedimientos recibieron analgesia: antes 9%, durante 15% y después 3,2%, requiriendo mayor analgesia las curas (33,3%). El registro en la gráfica de enfermería de la valoración del dolor/efectividad de la analgesia fue del 20,66%.
ConclusiónSe objetiva un aumento en la puntuación ESCID durante la realización de los procedimientos.
To assess pain in non-communicative patients with severe trauma undergoing mechanical ventilation prior to, during and after tracheal suctioning, mobilization and wound care.
Material and methodA prospective and observational study from October to December 2011 was performed. Study variables were ESCID scale and monitoring of vital signs (blood pressure, heart rate, and respiratory rate). Data were gathering 5minutes before, during and 15minutes after the 3procedures. The nursing evolutive report recorded pain assessment, administration and effectiveness of the analgesia. Descriptive analysis of variables included Student's T test/ANOVA for multivariate analysis with SPSS 17.0.
ResultsA hundred eighty four observations: 46.8% tracheal suctioning, 38.5% mobilization and 14.7% wound care were performed in 29 patients. ESCID score was 0.4±1 before, 3.4±2.7 during and 0.4±1 after for wound care; 0.4±1.1 before, 3.6±2.2 during and 1.1±0.5 for tracheal suctioning; 0.5±1.1 before, 3±2.8 during and 0.2±0.8 after for mobilization. These increased significantly during the performance of the 3procedures before-during/during-after: P=.000. All the hemodynamic variables were significantly modified during mobilization and tracheal suctioning: before-during/during-after: P=.000, with the exception of the cures that only affected respiratory rate. 27% of the procedures received analgesia: 9% received it before, 15% during and 3.2% after, with more analgesia being required for the wound care (33.3%). The data collected in the nursing report on the evaluation of pain/effectiveness of the analgesia showed 20.66%.
ConclusionAn increase on the ESCID score was observed while performing the procedures.
El dolor es definido desde el año 1979 por la Asociación Internacional para el Estudio del Dolor1 (IASP) como la «experiencia subjetiva, sensorial y emocional desagradable que se asocia a un daño real o potencial de los tejidos».
La unidad de cuidados intensivos (UCI) es un ambiente complejo para valorar el dolor, ya que la dificultad en la comunicación con el paciente es la mayor barrera para poder obtener su «autoinforme», que es considerado el gold standard en la valoración del dolor2–4. Numerosos factores alteran la comunicación con el paciente crítico, como el bajo nivel de conciencia, la ventilación mecánica, la sedación o la propia patología del paciente. Además, existen otras limitaciones que dificultan la evaluación del dolor en la UCI que dependen más de los profesionales5, como son el exceso de tecnología, la falta de formación y de guías para el manejo del dolor y la limitación de tiempo en cuanto a la priorización de cuidados.
Los pacientes críticos experimentan dolor6–8, tanto por su patología de base, especialmente los pacientes con trauma grave, como por los procedimientos invasivos, cirugías, inmovilización, cuidados de enfermería, etc. Estos últimos suponen un alto volumen de técnicas potencialmente dolorosas9–12, objetivándose así en el estudio multicéntrico Thunder ProjectII9, en el que se analiza la respuesta a 6procedimientos dolorosos, siendo la movilización o cambio postural el descrito como más doloroso, seguido de la aspiración de secreciones bronquiales y las curas.
La infravaloración del dolor supone alteraciones fisiológicas y hemodinámicas13, como aumento de la presión arterial y/o la frecuencia cardiaca, y psicológicas, como la ansiedad. También supone un aumento de la sedación y del tiempo de ventilación mecánica, así como de la estancia en la UCI aumentando la morbimortalidad del paciente crítico3.
A partir de los años ochenta aumentan los estudios sobre el dolor5,14 que evidencian la importancia de su valoración en el paciente crítico, y distintos organismos, como The Joint Commissionon Accreditation of Healthcare Organizations15 (JCAHO), la Agency for Health Care Policy Research16 (AHCPR), la Association for the Study of Pain17 (ISAP) y la Sociedad Española de Medicina Intensiva y Unidades Coronarias18 (SEMICYUC), publican recomendaciones y guías para facilitar el manejo del dolor por los profesionales.
Siguiendo las directrices de los expertos, se debe asumir la presencia de dolor4,12,13,19 en el paciente crítico no comunicativo, y se debería analizar de forma sistemática como la quinta constante vital5,20, al igual que la presión arterial, la frecuencia cardiaca, la frecuencia respiratoria y la temperatura. Para evaluar el dolor se recomienda el uso de alguna herramienta. No hay una recomendación universal sobre cuál es la adecuada (para pacientes no comunicativos no hay gold standard), y debemos utilizar la que mejor se adapte a los pacientes con los que trabajamos2,12,21. Además, también se debe utilizar para monitorizar la respuesta del paciente a la analgesia.
En los últimos 10años se han desarrollado herramientas que permiten medir el dolor en el paciente sedado e inconsciente, es decir, en el paciente no comunicativo: BPS (Payen et al., 2001)22, NVPS (Odhner et al., 2003)23, CPOT (Gelinas et al., 2006)24 y ESCID (Latorre Marco et al., 2010)25. Estas se apoyan en la observación y la valoración de indicadores conductuales o de comportamiento, como la expresión facial, el tono muscular, los movimientos o la adaptación a la ventilación mecánica. Los indicadores fisiológicos cada vez están perdiendo más evidencia, ya que no son específicos para el dolor26,27 y se pueden alterar por causas distintas a este, aunque se deben interpretar como mensajes, para investigar más a fondo la existencia de dolor.
Las herramientas para valorar el dolor, la documentación y el registro3, nos permiten monitorizar en el tiempo el nivel de dolor (su mejora o empeoramiento) y monitorizar la terapia analgésica (tanto pautada como bolos puntuales). Además, el uso de las mismas ayuda a los profesionales en la toma de decisiones y apoyan la práctica generalizada basada en la evidencia.
El objetivo de este trabajo es valorar el dolor en el paciente no comunicativo con trauma grave y ventilación mecánica antes, durante y después de 3procedimientos: aspiración de secreciones bronquiales, movilizaciones y curas, mediante la Escala de conductas indicadoras de dolor (ESCID). Se ha elegido esta herramienta porque está diseñada y validada para pacientes no comunicativos y además está creada en España, no necesitando así adaptación transcultural.
Otros objetivos secundarios son valorar el nivel de analgesia del paciente (analgesia de base y la administrada para los procedimientos), medir las variables fisiológicas y vegetativas antes, durante y después de los procedimientos descritos, y analizar el grado de cumplimentación de la valoración del dolor y respuesta a la analgesia administrada, registrada en la gráfica de cabecera del paciente.
Material y métodoEstudio descriptivo prospectivo realizado de octubre a diciembre de 2011 en una unidad monográfica de pacientes con trauma grave con 8camas y un box para la atención inicial, en el Hospital Universitario 12 de Octubre del Servicio Madrileño de Salud.
Criterios de inclusiónLos pacientes incluidos eran mayores de 18años con patología traumática grave: Injury Severity Score (ISS)≥16, no comunicativos, con ventilación mecánica y Glasgow Coma Scale (GCS)≥5.
Criterios de exclusiónSe excluyeron los pacientes que estaban bajo relajación muscular, coma barbitúrico o lesión medular, así como inestabilidad hemodinámica y/o respiratoria en el momento de valorar el dolor.
Instrumento de recogida de datosPara la recogida de datos se creó una hoja de registro en la que se incluyen:
- •
Datos demográficos del paciente: edad, sexo, diagnóstico (número de lesiones) y presencia de traumatismo craneoencefálico (TCE).
- •
Analgesia y sedación pautada en el tratamiento diario, así como el nivel de sedación valorado mediante la Richmond Agitation Sedation Scale28 (RASS), y en los pacientes que no tenían sedación se valoró la GCS29. Todas estas se registraban previamente a las mediciones de dolor.
- •
Procedimiento que se va a realizar, clasificándolo en 3bloques:
- ∘
Curas: especificando el tipo de cura.
- ∘
Movilización: lateralización, grúa (es el procedimiento habitual para el cambio de sábanas, higiene, e incluso movilización del paciente), higiene y movilización a sillón.
- ∘
Aspiración de secreciones bronquiales.
- ∘
- •
Variables fisiológicas: frecuencia cardiaca y presión arterial, que se recogieron del monitor de cabecera modelo SC 7000/9000XL de Siemens. La modalidad ventilatoria y la frecuencia respiratoria se recogieron del respirador modelo Servoi VentilatorSystem V.1.1. Todas estas fueron valoradas en 3tiempos: 5min antes, durante y 15min después de los procedimientos descritos.
- •
Variables vegetativas: sudoración y lagrimeo, medidas en los mismos tiempos que las anteriores.
- •
Analgesia administrada antes, durante o después del procedimiento doloroso, y la respuesta del paciente a la misma.
- •
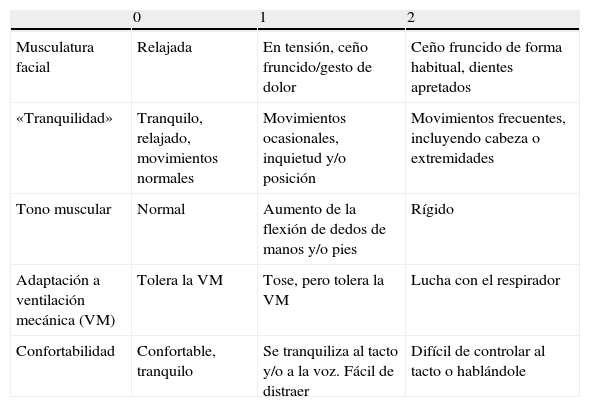
Puntuación de dolor obtenida a través de la escala ESCID (tabla 1). Desarrollada por Latorre Marco en 2010, se basa en la observación de comportamientos o conductas de dolor. Consta de 5ítems: expresión facial, tranquilidad (movimientos), tono muscular, adaptación a la ventilación mecánica y confortabilidad. El rango de puntuación es de 0 a 10, y cada ítem recibe una puntuación máxima de 2. Se dan descripciones para explicar los comportamientos esperados para cada incremento de puntuación y así se pueda puntuar coherentemente dentro de cada ítem. La escala se valora en 3tiempos: 5min antes, durante y 15min después de los procedimientos.
Tabla 1.Escala de conductas indicadoras de dolor (ESCID)
0 1 2 Musculatura facial Relajada En tensión, ceño fruncido/gesto de dolor Ceño fruncido de forma habitual, dientes apretados «Tranquilidad» Tranquilo, relajado, movimientos normales Movimientos ocasionales, inquietud y/o posición Movimientos frecuentes, incluyendo cabeza o extremidades Tono muscular Normal Aumento de la flexión de dedos de manos y/o pies Rígido Adaptación a ventilación mecánica (VM) Tolera la VM Tose, pero tolera la VM Lucha con el respirador Confortabilidad Confortable, tranquilo Se tranquiliza al tacto y/o a la voz. Fácil de distraer Difícil de controlar al tacto o hablándole Rango de puntuación total. 0: no dolor. 1-3: dolor leve/moderado. 4-6: dolor moderado/grave. >6: dolor muy intenso.
- •
Registro en la gráfica del paciente de la analgesia administrada durante los procedimientos dolorosos.
- •
Cumplimentación de la valoración del dolor y respuesta a la analgesia por el evolutivo del turno de enfermería.
Para la recogida de los datos se formó al equipo investigador, integrado por 6personas y el investigador principal. Este, con conocimiento sobre el dolor, instruyó al resto del equipo sobre la valoración del dolor y lo entrenó en el uso de la herramienta ESCID. Se hizo una fase de pre-estudio durante el mes de septiembre para asegurar un buen entrenamiento y valoración del dolor. Los resultados no se incluyen en el estudio definitivo.
Las observaciones para evaluar el dolor se hacían por miembros del equipo investigador en los procedimientos descritos. Previamente a la medición del dolor en los 3tiempos, se comprobaba la ausencia de cualquier alteración que pudiera influir en las puntuaciones de la escala. El investigador no era cuidador principal del paciente en el momento de la valoración.
Una vez finalizado el turno de trabajo, se observaban las gráficas de los pacientes y se registraba si se había documentado la analgesia extra administrada para los procedimientos, y la cumplimentación de la valoración del dolor/respuesta a la analgesia.
Cada registro se considera una observación, que incluye 3valoraciones del dolor: 5min antes, durante y 15min después de los procedimientos descritos.
Análisis estadísticoPara la recogida de datos y su posterior análisis se utilizó el programa estadístico Stadistical Package for Social Science (SPSS) en su versión 17.0.
Para el análisis de las variables se utilizó estadística descriptiva: las variables cualitativas fueron expresadas mediante frecuencias absolutas y relativas. Las variables cuantitativas fueron expresadas como media±DE, así como mínimo y máximo.
Para el análisis de las relaciones entre las variables se utilizó estadística inferencial: test de la t de Student para muestras relacionadas y contrastar la puntuación total de la escala, así como sus ítems antes, durante y después; también se utilizó la prueba de la t de Student para el análisis de las variables fisiológicas en los 3tiempos y determinar la existencia de diferencias entre TCE y puntuación total de la escala ESCID en los 3tiempos. Análisis multivariante para comprobar la existencia de diferencias entre los distintos procedimientos y la puntuación total de la escala ESCID antes, durante y después.
Todos los datos han sido tratados de forma confidencial de acuerdo con la ley 15/1999 de 13 de diciembre de Protección de Datos de Carácter Personal.
ResultadosSe realizaron 184 registros: 86 (46,8%) corresponden a aspiración de secreciones, 71(38,5%) a movilizaciones y 27 (14,7%) a curas. La valoración del dolor en los procedimientos, tal como exige la metodología de investigación, se monitorizó en un total de 29pacientes. El número de observaciones por paciente fue mayor de 9 en el 51%, y en el resto menor, con un rango de 1-42.
Las características generales de los pacientes se resumen en la tabla 2.
Características generales de los pacientes
| Edad (años) | |
| Media/rango | 39/20-82 |
| Sexo | |
| Hombres | 83% (24) |
| Mujeres | 17% (5) |
| Lesiones (traumatismos) | |
| Craneal | 58,6% |
| Torácico | 38% |
| Ortopédico | 31% |
| Raquídeo | 20,6% |
| Abdominal | 17,2% |
| Facial | 14% |
| Pélvico | 3,4% |
| Otros | 6,8% |
| Modalidad ventilatoria | |
| Modalidad controlada por volumen (CMV) | 34,3% |
| Volumen control regulado por presiones (VCRP) | 5,5% |
| Presión soporte (PS) | 58,7% |
| Otras | 1,5% |
La puntuación media de RASS fue de –3±2, rango entre –5 y 2. En el 68,3% de los registros el nivel de sedación era profunda (RASS –4/–5) y en el 31,7%, superficial (RASS –3/2). La media de GCS fue 9±1, con un rango entre 5 y 11.
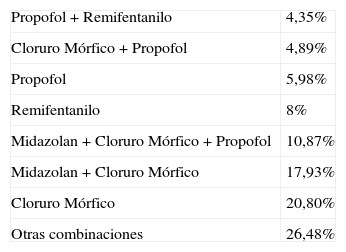
La sedoanalgesia basal como mantenimiento en infusión continua se obtuvo con los fármacos que se muestran en la tabla 3 y combinaciones de los mismos.
La dosis media de midazolan fue de 13,54mg/h±5,57, la de cloruro mórfico de 1,26mg/h±0,46, la de remifentanilo de 0,42mg/h±0,23, y la de propofol de 7,38mg/h±0,16.
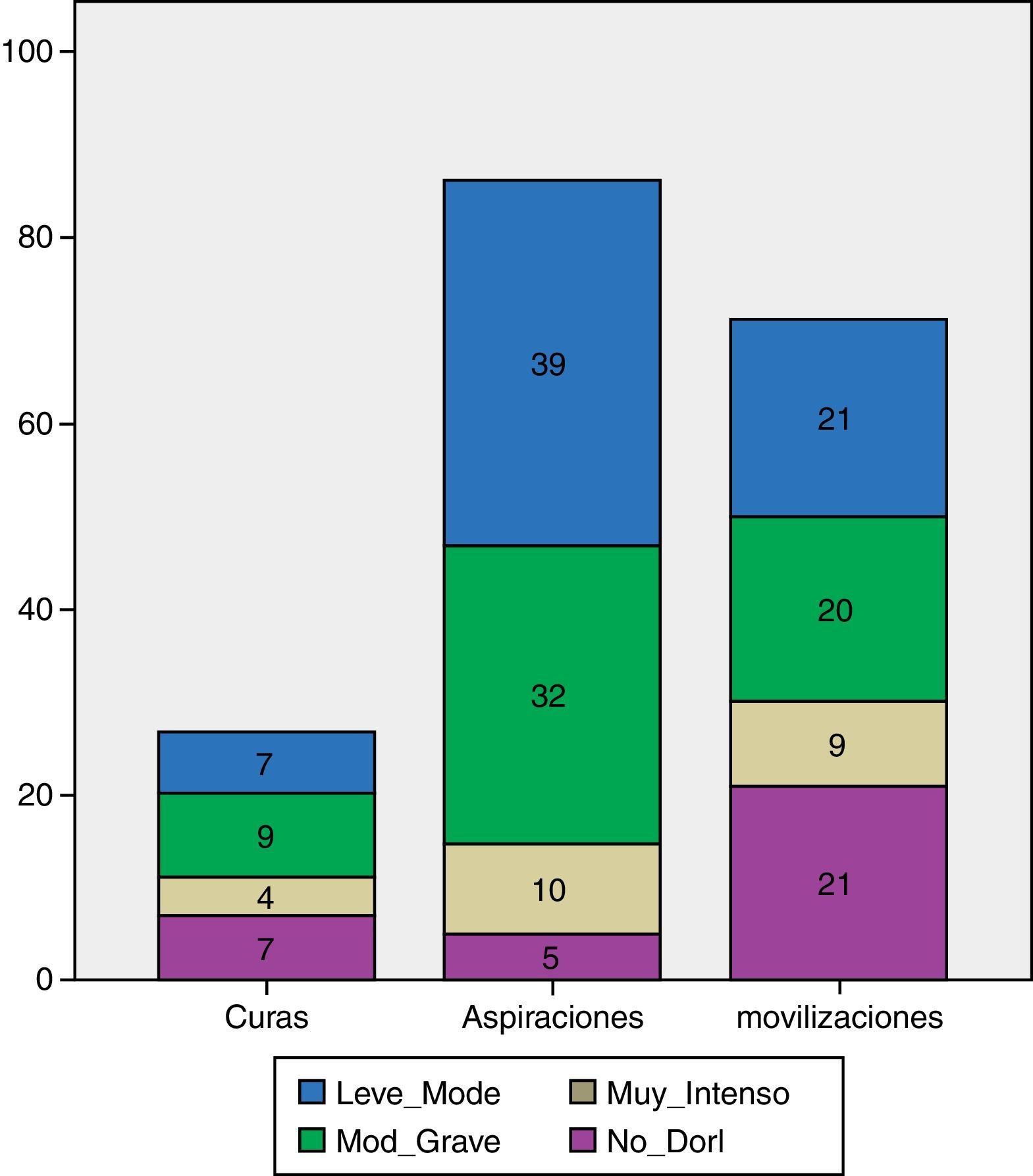
En el 27% de los 3procedimientos se administró analgesia en forma de bolos: antes 9%, durante 15% y después 3,2%. El procedimiento que más analgesia requirió fue la movilización, con 7 bolos administrados, seguido de las curas y la aspiración de secreciones bronquiales, con 5 bolos cada uno. Las curas fue el procedimiento que más analgesia requirió durante su realización: 33,3%. El analgésico más utilizado fue el fentanilo en los 3momentos: antes 5,4%, durante 10,3% y después 2,2%.
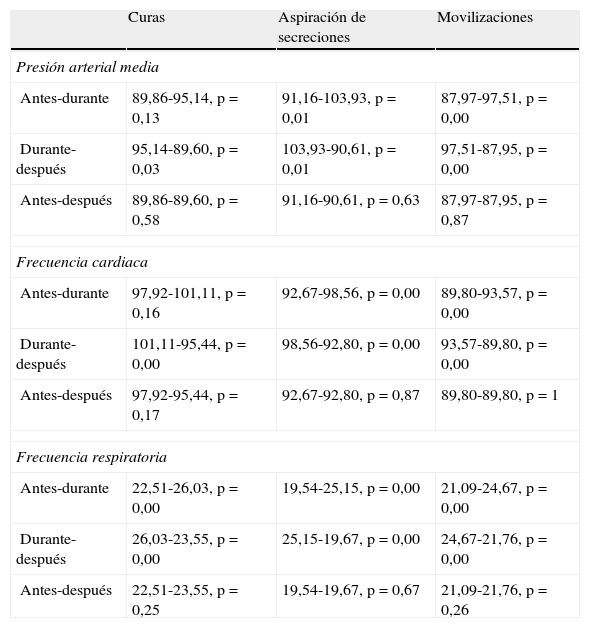
En la tabla 4 se resume la variación de las variables hemodinámicas en los 3procedimientos y durante los 3tiempos de medición con la significación estadística. Al analizar las puntuaciones obtenidas antes y durante el procedimiento, así como durante y después del mismo, se observa que aumentan las puntuaciones al realizarse el procedimiento y disminuye a los 15min de finalizar el mismo, con diferencias estadísticamente significativas en la aspiración de secreciones bronquiales y la movilización. En las curas existen diferencias estadísticamente significativas durante y después en presión arterial media, frecuencia respiratoria y frecuencia cardiaca, y antes y durante en la frecuencia respiratoria. Cuando se comparan en los 3procedimientos las puntuaciones basales (5min antes) y a los 15min de haberlos realizado, no se evidencian diferencias estadísticamente significativas.
Variación de las variables hemodinámicas (media y valor de p) de cada procedimiento
| Curas | Aspiración de secreciones | Movilizaciones | |
| Presión arterial media | |||
| Antes-durante | 89,86-95,14, p=0,13 | 91,16-103,93, p=0,01 | 87,97-97,51, p=0,00 |
| Durante-después | 95,14-89,60, p=0,03 | 103,93-90,61, p=0,01 | 97,51-87,95, p=0,00 |
| Antes-después | 89,86-89,60, p=0,58 | 91,16-90,61, p=0,63 | 87,97-87,95, p=0,87 |
| Frecuencia cardiaca | |||
| Antes-durante | 97,92-101,11, p=0,16 | 92,67-98,56, p=0,00 | 89,80-93,57, p=0,00 |
| Durante-después | 101,11-95,44, p=0,00 | 98,56-92,80, p=0,00 | 93,57-89,80, p=0,00 |
| Antes-después | 97,92-95,44, p=0,17 | 92,67-92,80, p=0,87 | 89,80-89,80, p=1 |
| Frecuencia respiratoria | |||
| Antes-durante | 22,51-26,03, p=0,00 | 19,54-25,15, p=0,00 | 21,09-24,67, p=0,00 |
| Durante-después | 26,03-23,55, p=0,00 | 25,15-19,67, p=0,00 | 24,67-21,76, p=0,00 |
| Antes-después | 22,51-23,55, p=0,25 | 19,54-19,67, p=0,67 | 21,09-21,76, p=0,26 |
Respecto a la modificación de las variables vegetativas en los 3procedimientos, el 9,8% presentaron lagrimeo y el 6% sudoración durante la realización de los mismos, no obteniéndose antes ni después para ninguno.
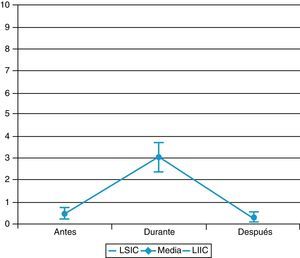
La puntuación total de la escala ESCID para valorar el dolor en los 3tiempos y agrupando los 3procedimientos es: antes 0,45±1,14, durante 3,43±2,59 y después 0,24±0,76 (mediana: 0, 3 y 0, respectivamente).
No hay diferencias significativas entre el nivel de dolor en los 3procedimientos (puntuación total) durante la técnica, p=0,300.
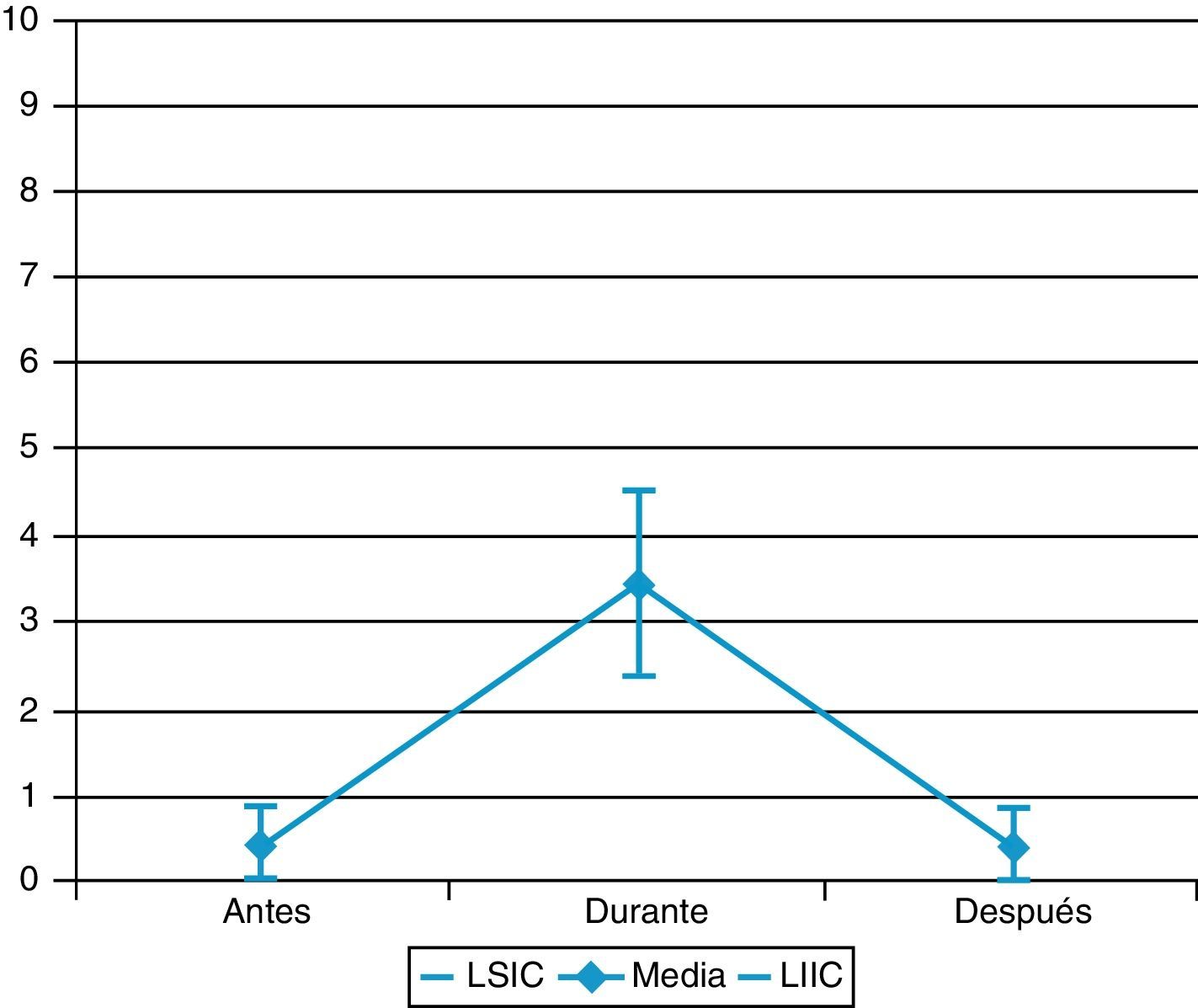
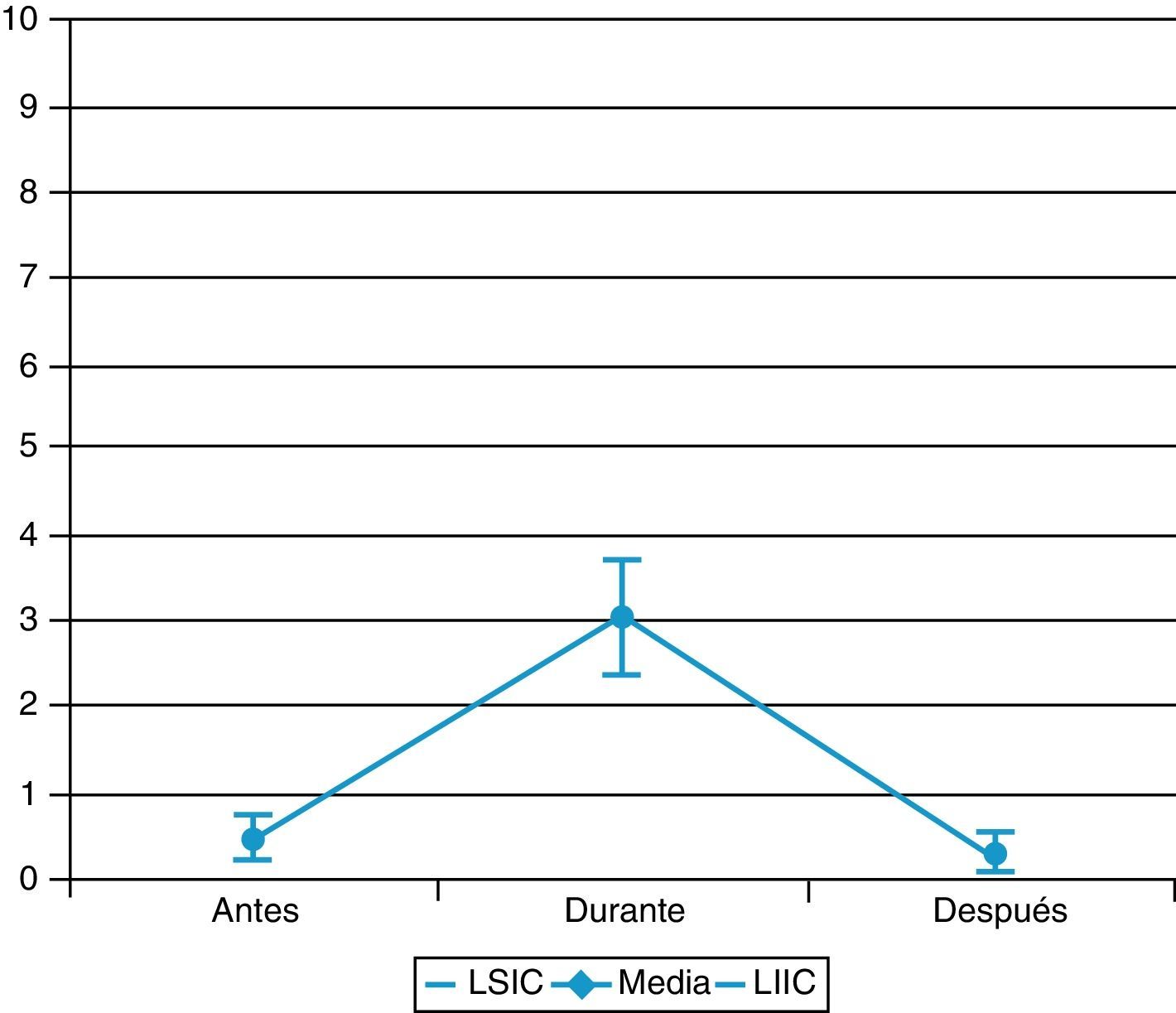
En la valoración por procedimientos, las curas tienen una puntuación de 0,4±1 antes, de 3,4±2,7 durante y de 0,4±1 después; la aspiración de secreciones bronquiales, de 0,4±1,1 antes, de 3,6±2,2 durante y de 1,1±0,5 después, y la movilización, de 0,5±1,1 antes, de 3±2,8 durante y de 0,2±0,8 después.
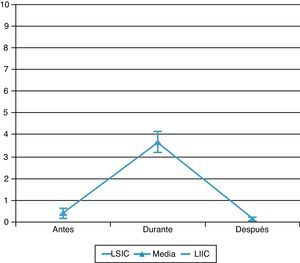
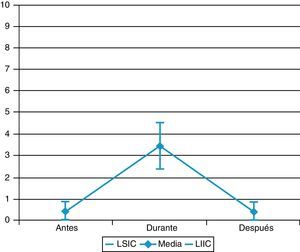
El procedimiento más doloroso fue la aspiración de secreciones bronquiales, seguido de las curas y la movilización (figs. 1-3).
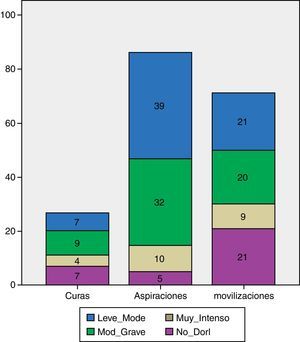
La intensidad de dolor en cada procedimiento se refleja en la figura 4.
Respecto a la comparación de las puntuaciones medias de la escala ESCID en los 3procedimientos durante los 3tiempos de observación, y de cada uno de sus ítems, al analizar las puntuaciones obtenidas antes y durante, así como durante y después de los procedimientos, se observa que durante la realización de los 3procedimientos se produce un aumento de la puntuación total así como de las puntuaciones de cada uno de los ítems de la escala de manera estadísticamente significativa, p=0,000. Cuando examinamos las puntuaciones obtenidas durante y después de los 3procedimientos se produce una disminución en la puntuación total, así como en sus indicadores, con diferencias estadísticamente significativas, p=0,000. En las puntuaciones obtenidas antes y después no se obtienen diferencias significativas en ninguno de los procedimientos (movilización, p=0,099; curas, p=1), excepto en la puntuación total de la aspiración de secreciones bronquiales (p=0,037).
Al analizar la puntuación total ESCID (en los 3momentos) y pacientes con TCE respecto a los que no lo presentaban, no se encontraron diferencias estadísticamente significativas: p=0,593 antes, p=0,089 durante y p=0,194 después.
La aspiración de secreciones fue el procedimiento que obtuvo mayor porcentaje de alteración en los ítems de la escala: la adaptación a la ventilación mecánica se alteró en un 79,1%, la musculatura facial en un 75,6%, la confortabilidad en un 53,5%, el tono muscular en un 52,3% y la tranquilidad en un 46,5%. En las curas la musculatura facial cambió en el 63%, la tranquilidad y la confortabilidad en el 59,3%, el tono muscular en el 48,1% y la adaptación a la ventilación mecánica en el 29,6%. En las movilizaciones observadas la confortabilidad se modificó en el 79,3%, la musculatura facial en el 60,6%, la adaptación a la ventilación mecánica en el 46,5%, el tono muscular en el 40,8% y la tranquilidad en el 38%.
Los ítems que más aumentaron durante los 3procedimientos con puntuación 1 o 2 fueron: facial en el 68% de las mediciones totales, la adaptación a la ventilación mecánicva en el 59,2% y la confortabilidad en el 52,2%. Los ítems de mayor puntuación (2) fueron musculatura facial y tranquilidad (14,1%) durante la técnica.
El registro en la gráfica de cabecera del paciente sobre la analgesia extra administrada corresponde al 97,73%, y la cumplimentación de la valoración del dolor y respuesta a la analgesia en el evolutivo del turno, al 20,66%.
DiscusiónEl estudio del dolor en el paciente con trauma grave no comunicativo y ventilación mecánica está poco desarrollado, centrándose más en pacientes médicos25,30 o médico-quirúrgicos3,11,31,32, especialmente de cirugía cardiaca24,26.
El paciente con trauma grave debido al origen traumático de su patología de base lleva implícito un nivel de dolor que lo hace diferente del resto de pacientes críticos, siendo un pilar importante una adecuada sedoanalgesia continua o de base que mantiene un buen nivel analgésico. Al igual que en otras series descritas, el cloruro mórfico19,22,31 es el analgésico más utilizado, y el midazolan30 y el propofol24, respectivamente, como sedantes. En la analgesia administrada de forma extra como refuerzo, el analgésico más empleado, bien antes o durante los procedimientos, es el fentanilo, coincidiendo también con otras series publicadas23.
La analgesia antes de realizar estos procedimientos es baja24, a pesar de que los estudios confirman que se trata de procedimientos dolorosos8–10. No se percibe de igual modo la analgesia de unos procedimientos que de otros, como en la aspiración de secreciones bronquiales, que al tratarse de una técnica frecuente y corta en el tiempo produce desensibilización del personal11 y no hace plantear la posibilidad de administrar analgesia previa como cuando se realiza una cura o una movilización, siendo estos procedimientos más extensos en el tiempo.
Los procedimientos referidos como dolorosos en esta muestra han sido descritos en el estudio Thunder ProjectII, en el que se analiza la respuesta a 6procedimientos dolorosos, siendo la movilización o cambio postural el descrito como más doloroso, seguido de la aspiración de secreciones bronquiales y las curas.
En la mayor parte de los estudios consultados la movilización es un procedimiento con alta puntuación de dolor10,23,24,32,34. Sin embargo, en nuestra muestra es el menos doloroso, y esto puede ser debido a que, dado el tipo de lesiones que presentan los pacientes traumáticos, el procedimiento de movilización se lleva a cabo mediante una grúa para facilitar el movimiento en bloque.
Queda reflejado en nuestra muestra que la aspiración de secreciones bronquiales es uno de los procedimientos más frecuentes y nociceptivos, al igual que en otras unidades de cuidados intensivos3,18,20,26. Esto puede ser debido a que al tratarse de un procedimiento corto y rápido en el tiempo y difícil de determinar el momento de su realización, no se plantea la analgesia previa y se centra más la atención en la desadaptación a la ventilación mecánica al finalizar la técnica. En los pacientes con trauma grave también puede ser debido al traumatismo torácico y/o abdominal, o a una cirugía de los anteriores.
Las curas es el segundo procedimiento que más puntuación de dolor obtuvo en este estudio, aunque no hay un alto volumen de estas en la muestra. El cuidado de las heridas tiene mayor grado de sensibilización en el personal que la anterior técnica, y la analgesia del paciente antes de su realización y el refuerzo de la misma durante la técnica forman parte de la dinámica habitual de trabajo.
El nivel de dolor obtenido con la escala ESCID durante las mediciones de los procedimientos es de leve-moderado (rango 1-3), según la clasificación por intervalos que señala Latorre Marco25, lo que indica que a pesar de no tener un manejo óptimo de la analgesia, porque hay un aumento del nivel de dolor durante la realización de las técnicas, la sedación y la analgesia de base del paciente son adecuadas. Al compararlo con otras series, el nivel de dolor es moderado-grave8,11,30.
Un componente común de las herramientas de comportamiento para valorar el dolor es la expresión facial6,33, que es considerado el indicador más «objetivo» de dolor en el paciente no comunicativo. En nuestra muestra, al igual que en otros estudios25,32, es el ítem que más puntuación ha obtenido durante los procedimiento. La desadaptación a la ventilación mecánica durante la aspiración de secreciones es el ítem que más porcentaje de alteración obtuvo, y probablemente la propia técnica altere este resultado al provocar la manipulación de la vía aérea.
Las variables hemodinámicas aumentan durante los procedimientos, al igual que en el resto de estudios publicados11,25,30,32, y aunque no se consideran específicas para dolor, sí deben considerarse como pistas para indagar en la posibilidad del mismo26.
Los pacientes con TCE son excluidos en determinados estudios de dolor34. Ya que se cuestiona que la alteración del nivel de conciencia cambie la forma de expresar las conductas de dolor, en nuestra muestra estas respuestas no se diferencian entre pacientes con y sin TCE, ya que los pacientes incluidos en nuestro estudio tenían una puntuación media de GCS de 9±1, lo que garantiza cierto grado de reacción al estímulo doloroso35,36. Por el contrario, Topolovec-Vranic et al.8 sí encuentran diferencias en las puntuaciones en el TCE, presentando menos nivel de dolor y requiriendo menos analgesia. La puntuación media de GCS en este estudio es de 5±2.
Los registros de enfermería, además de ser una herramienta de calidad, permiten la continuidad en la información y en el cuidado del paciente37. La documentación del dolor es clave para el adecuado manejo de este, tanto la valoración mediante una escala, como la monitorización de la respuesta a la analgesia. Nuestros resultados coinciden con los publicados por otros autores, en los que la documentación del dolor es escasa13.
Limitaciones del estudioLa principal limitación de este estudio es el tamaño de la muestra, limitada a un periodo de estudio prefijado, así como las observaciones independientes de dolor mediante ESCID sin verificar el grado de concordancia interobservador, junto con la falta de estandarización de los procedimientos y la analgesia.
ConclusiónMediante la escala ESCID se puede objetivar un aumento de dolor durante la realización de los procedimientos: aspiración de secreciones bronquiales, movilizaciones y curas en los pacientes con trauma grave y ventilación mecánica no comunicativos. Del mismo modo, se observan modificaciones en las variables hemodinámicas durante la realización de los procedimientos.
A pesar de la analgesia de base pautada, es necesario adecuar los bolos de analgesia en el tiempo a los distintos procedimientos.
La cumplimentación en el evolutivo de enfermería de la valoración del dolor y respuesta a la analgesia es insuficiente, necesitando crear áreas de mejora al respecto.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.