En este artículo se ponen de relieve una serie de conceptos generales sobre las peculiaridades y características diferenciales del uso de antibióticos en los niños, y se revisan de manera pormenorizada los antibióticos de los grupos betalactámicos, macrólidos, azálidos, lincosaminas y ketólidos, aminoglucósidos, quinolonas, tetraciclinas, sulfamidas, glicopéptidos, estreptogramínas y otros con un único representante disponibles en la actualidad, y se dan una serie de recomendaciones sobre su empleo en pediatría. A partir del conocimiento de los agentes causales de las principales infecciones que afectan a los niños, se presenta una propuesta de recomendación de antibioterapia empírica inicial para tratar las principales enfermedades infecciosas pediátricas, de acuerdo con las premisas y los contenidos expuestos en el trabajo.
This paper highlights a number of general concepts on the peculiarities and distinguishing characteristics of antibiotic use in children, and the following currently available antibiotic groups are reviewed in detail: beta-lactams, macrolides, azalides, lincosamides and ketolides, aminoglycosides, quinolones, tetracyclines, sulfonamides, glycopeptides, streptogramins and others with a single representative, giving a series of recommendations on their use in paediatrics. From the knowledge of the causative agents of major infections in children, a recommendation is proposed for initial empirical antibiotic therapy to treat major paediatric infectious diseases, according to the premises and contents expressed in this paper.
El amplio arsenal terapéutico destinado al tratamiento de las enfermedades infecciosas disponible en la actualidad hace imprescindible la realización de una selección rigurosa del agente antimicrobiano que se va a utilizar según una serie de criterios que permitan un uso adecuado de éstos1. En primer lugar, habría que valorar la necesidad de instaurar un tratamiento antibiótico de acuerdo con los hallazgos clínicos del paciente. Una vez considerada esta necesidad, los criterios de selección del antimicrobiano más adecuado se deben hacer en función de los siguientes criterios: gravedad y estado general de base del paciente, consideración de los microorganismos más probables según el foco de la infección, el conocimiento del estado actual de resistencias de los posibles microorganismos implicados, la farmacocinética y la farmacodinámica de los antibióticos, los efectos secundarios y el coste de los antimicrobianos, la vía de administración y la duración del tratamiento.
El uso de antimicrobianos en pediatría conlleva una serie de problemas singulares, propios de las circunstancias que concurren en los niños2.
Así, un número elevado de pacientes a quienes se prescribe un fármaco apropiado para su enfermedad no se beneficia de éste debido a un cumplimiento inadecuado. Uno de los problemas más importantes con que se enfrenta un médico en su práctica diaria es obtener una adecuada cooperación del enfermo o, en el caso de los niños, de las personas que lo cuidan. El control de la terapéutica a escala ambulatoria es bastante escaso pues, al no estar el niño bajo la supervisión directa del facultativo, éste debe confiar en que sus cuidadores sigan las instrucciones indicadas.
La deficiente educación sanitaria de la población y la insuficiente información que a menudo reciben los familiares influyen en que se siga mal el tratamiento, se olviden dosis, se modifiquen los horarios de toma o se interrumpa antes de tiempo la medicación. La mayoría de los padres compran el medicamento prescrito, pero en muchas ocasiones sus hijos no reciben el régimen terapéutico completo. Una gran parte de lo que se cataloga como incumplimiento del tratamiento hay que atribuirlo a una mala comunicación entre el médico y el paciente o sus familiares. Éstos han dejado de ser un receptor pasivo, obediente e incapaz de cuestionar las instrucciones del facultativo, y tienen sus propias ideas y actitudes sobre el uso de fármacos. Cada vez hay más conciencia de que los médicos pueden equivocarse y que, en determinadas situaciones, es preferible ignorar sus recomendaciones. Se ha demostrado que el cumplimiento por parte de las madres de un tratamiento prescrito a sus hijos es mejor cuando se hallan satisfechas con la visita realizada por el pediatra, perciben una adecuada asistencia y aprecian que sus preocupaciones son entendidas. La observancia de las instrucciones médicas disminuye en tanto que las expectativas de las madres no se cubran, haya una falta de entendimiento en la relación con el médico o no se den explicaciones sobre la causa de la enfermedad.
Asegurar, dentro de lo posible, un adecuado cumplimiento de la antibioterapia es de capital importancia y forma parte inexcusable del acto médico. Es necesario proporcionar información clara acerca de la afección del niño y de lo importante que resulta cumplir la pauta fijada, así como ofrecer normas verbales y escritas que les permita llevar a cabo el tratamiento de manera segura y efectiva.
Factores que hay que considerar antes de iniciar un tratamiento antimicrobianoEl producto antimicrobiano de elección para el tratamiento de una infección debe resultar del buen conocimiento de los antibióticos disponibles y de la ponderada consideración del enfermo y de su proceso patológico concreto. Antes de escoger un antibiótico, el médico tiene que efectuar un diagnóstico de sospecha e identificar, al menos de forma presuntiva, el microorganismo causante de la infección. Esto se hará en función del cuadro clínico y mediante estudios microbiológicos cuando sea pertinente. Además, se deben atender otros aspectos, como estado clínico y las peculiaridades del paciente, el lugar de la infección, las características farmacológicas del medicamento y el coste.
Diagnóstico de presunciónLas infecciones pediátricas generalmente son agudas y autolimitadas, se acompañan de fiebre y predomina la etiología viral. El médico debe orientarse acerca del diagnóstico basándose en una anamnesis cuidadosa y un examen físico completo. En general suele haber signos o síntomas de localización que facilitan el diagnóstico y orientan el posible agente causal.
Estudios microbiológicosAntes de comenzar un tratamiento antibiótico, el pediatra se debe preguntar si se han obtenido las muestras apropiadas para cultivo o investigaciones microbiológicas de otra índole, cuando estén indicados, con objeto de poder establecer el diagnóstico microbiológico específico. En ciertas infecciones es sencillo y resulta ineludible la práctica de tales exámenes (infección urinaria, meningitis, sepsis, riesgo o sospecha de bacteriemia, etc.) y en otras ocasiones es recomendable (faringoamigdalitis, neumonía, tos ferina, etc.)3. Si los indicios de infección bacteriana son fuertes y el niño tiene una enfermedad moderada o grave, no hay que esperar el resultado de los análisis de laboratorio sino que se instaurará un tratamiento empírico inmediatamente después de haber recogido las muestras, variando o suspendiendo posteriormente la antibioticoterapia de acuerdo con el informe microbiológico y la evolución clínica.
La recogida y el procesamiento de muestras para cultivo son a veces incorrectos. En la situación práctica más común en pediatría, que es la infección urinaria, las contaminaciones son frecuentes debido a una técnica de obtención de la orina deficiente o a una conservación inadecuada.
Hay una serie de exámenes complementarios que también son útiles para efectuar el diagnóstico etiológico y que deben considerarse en cada caso concreto. Algunos ejemplos son: pruebas serológicas (para patógenos respiratorios, brucelosis, etc.), investigación de antígenos microbianos en exudados o fluidos corporales (para estreptococo del grupo A en faringe, agentes causantes de meningitis, etc.), prueba de la tuberculina o tinción de Gram.
Sospecha etiológicaUna vez establecido el diagnóstico sindrómico (clínico) de un proceso infeccioso, se ha de considerar cuál es el agente o los agentes más probables causantes de la infección. Para ello tenemos que basarnos en el conocimiento de los microorganismos implicados con mayor frecuencia en tal proceso, así como en la edad del niño, antecedentes y época estacional.
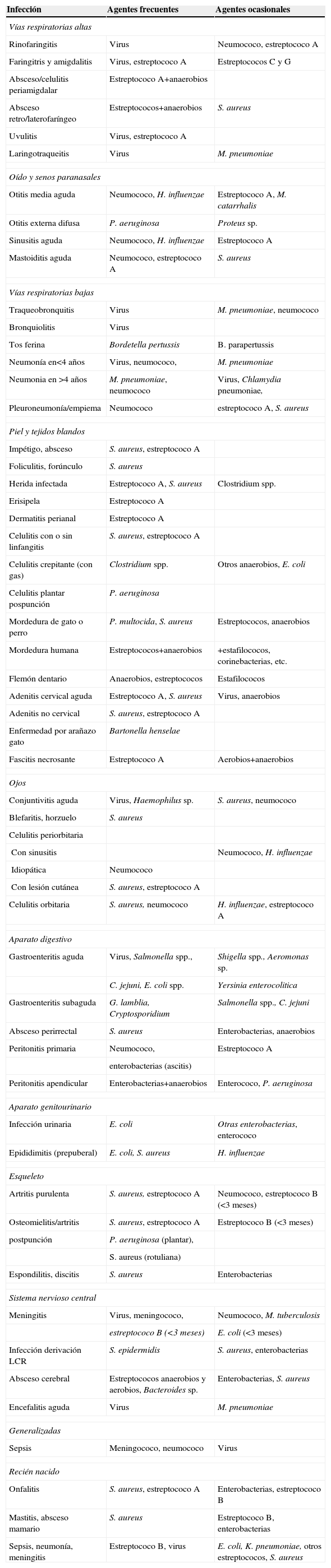
En la tabla 1 se indican los agentes etiológicos de las principales infecciones pediátricas, clasificadas según la localización anatómica. En la confección de esta lista se ha atendido en especial a aquellas que tienen o pueden tener una causa bacteriana y que, por tanto, son susceptibles de tratamiento antibiótico. No se especifican las denominaciones de los diversos virus potencialmente implicados en las infecciones, excepto en casos seleccionados por su especial significación. El objetivo de esta tabla es señalar la probabilidad de una enfermedad bacteriana y guiar la elección de un antibiótico en el tratamiento empírico. La incidencia de los diversos patógenos responsables de infecciones depende de numerosos factores, tales como la edad del niño, la estación climatológica, la localización geográfica, el nivel socioeconómico, las circunstancias del huésped y el estado inmunitario. En consecuencia, las frecuencias indicadas en la tabla 2 deben considerarse sólo como una aproximación. En la tabla 2, bajo el epígrafe de «Agentes frecuentes» se incluyen los microorganismos causantes de la mayoría de las infecciones en ese lugar concreto, y se catalogan como «agentes ocasionales» los que causan la infección con poca frecuencia o en situaciones especiales; la lista no pretende ser exhaustiva.
Agentes etiológicos de las principales infecciones pediátricas
| Infección | Agentes frecuentes | Agentes ocasionales |
| Vías respiratorias altas | ||
| Rinofaringitis | Virus | Neumococo, estreptococo A |
| Faringitris y amigdalitis | Virus, estreptococo A | Estreptococos C y G |
| Absceso/celulitis periamigdalar | Estreptococo A+anaerobios | |
| Absceso retro/laterofaríngeo | Estreptococos+anaerobios | S. aureus |
| Uvulitis | Virus, estreptococo A | |
| Laringotraqueitis | Virus | M. pneumoniae |
| Oído y senos paranasales | ||
| Otitis media aguda | Neumococo, H. influenzae | Estreptococo A, M. catarrhalis |
| Otitis externa difusa | P. aeruginosa | Proteus sp. |
| Sinusitis aguda | Neumococo, H. influenzae | Estreptococo A |
| Mastoiditis aguda | Neumococo, estreptococo A | S. aureus |
| Vías respiratorias bajas | ||
| Traqueobronquitis | Virus | M. pneumoniae, neumococo |
| Bronquiolitis | Virus | |
| Tos ferina | Bordetella pertussis | B. parapertussis |
| Neumonía en<4 años | Virus, neumococo, | M. pneumoniae |
| Neumonia en >4 años | M. pneumoniae, neumococo | Virus, Chlamydia pneumoniae, |
| Pleuroneumonía/empiema | Neumococo | estreptococo A, S. aureus |
| Piel y tejidos blandos | ||
| Impétigo, absceso | S. aureus, estreptococo A | |
| Foliculitis, forúnculo | S. aureus | |
| Herida infectada | Estreptococo A, S. aureus | Clostridium spp. |
| Erisipela | Estreptococo A | |
| Dermatitis perianal | Estreptococo A | |
| Celulitis con o sin linfangitis | S. aureus, estreptococo A | |
| Celulitis crepitante (con gas) | Clostridium spp. | Otros anaerobios, E. coli |
| Celulitis plantar pospunción | P. aeruginosa | |
| Mordedura de gato o perro | P. multocida, S. aureus | Estreptococos, anaerobios |
| Mordedura humana | Estreptococos+anaerobios | +estafilococos, corinebacterias, etc. |
| Flemón dentario | Anaerobios, estreptococos | Estafilococos |
| Adenitis cervical aguda | Estreptococo A, S. aureus | Virus, anaerobios |
| Adenitis no cervical | S. aureus, estreptococo A | |
| Enfermedad por arañazo gato | Bartonella henselae | |
| Fascitis necrosante | Estreptococo A | Aerobios+anaerobios |
| Ojos | ||
| Conjuntivitis aguda | Virus, Haemophilus sp. | S. aureus, neumococo |
| Blefaritis, horzuelo | S. aureus | |
| Celulitis periorbitaria | ||
| Con sinusitis | Neumococo, H. influenzae | |
| Idiopática | Neumococo | |
| Con lesión cutánea | S. aureus, estreptococo A | |
| Celulitis orbitaria | S. aureus, neumococo | H. influenzae, estreptococo A |
| Aparato digestivo | ||
| Gastroenteritis aguda | Virus, Salmonella spp., | Shigella spp., Aeromonas sp. |
| C. jejuni, E. coli spp. | Yersinia enterocolitica | |
| Gastroenteritis subaguda | G. lamblia, Cryptosporidium | Salmonella spp., C. jejuni |
| Absceso perirrectal | S. aureus | Enterobacterias, anaerobios |
| Peritonitis primaria | Neumococo, | Estreptococo A |
| enterobacterias (ascitis) | ||
| Peritonitis apendicular | Enterobacterias+anaerobios | Enterococo, P. aeruginosa |
| Aparato genitourinario | ||
| Infección urinaria | E. coli | Otras enterobacterias, enterococo |
| Epididimitis (prepuberal) | E. coli, S. aureus | H. influenzae |
| Esqueleto | ||
| Artritis purulenta | S. aureus, estreptococo A | Neumococo, estreptococo B (<3 meses) |
| Osteomielitis/artritis | S. aureus, estreptococo A | Estreptococo B (<3 meses) |
| postpunción | P. aeruginosa (plantar), | |
| S. aureus (rotuliana) | ||
| Espondilitis, discitis | S. aureus | Enterobacterias |
| Sistema nervioso central | ||
| Meningitis | Virus, meningococo, | Neumococo, M. tuberculosis |
| estreptococo B (<3 meses) | E. coli (<3 meses) | |
| Infección derivación LCR | S. epidermidis | S. aureus, enterobacterias |
| Absceso cerebral | Estreptococos anaerobios y aerobios, Bacteroides sp. | Enterobacterias, S. aureus |
| Encefalitis aguda | Virus | M. pneumoniae |
| Generalizadas | ||
| Sepsis | Meningococo, neumococo | Virus |
| Recién nacido | ||
| Onfalitis | S. aureus, estreptococo A | Enterobacterias, estreptococo B |
| Mastitis, absceso mamario | S. aureus | Estreptococo B, enterobacterias |
| Sepsis, neumonía, meningitis | Estreptococo B, virus | E. coli, K. pneumoniae, otros estreptococos, S. aureus |
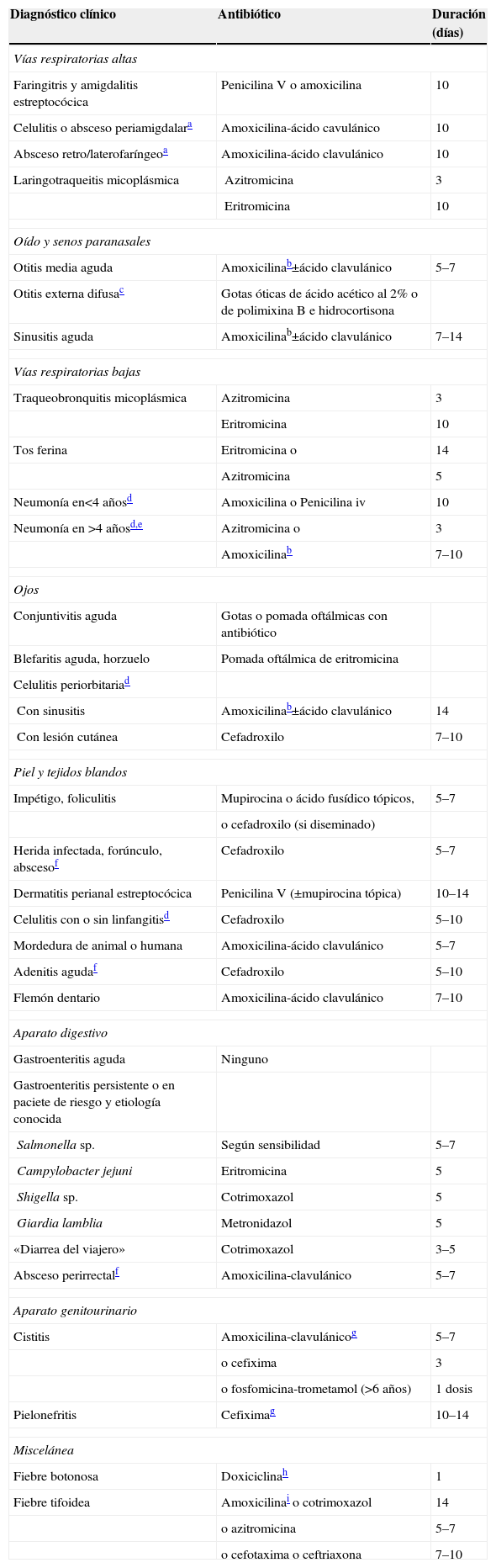
Antibioticoterapia empírica según el síndrome clínico
| Diagnóstico clínico | Antibiótico | Duración (días) |
| Vías respiratorias altas | ||
| Faringitris y amigdalitis estreptocócica | Penicilina V o amoxicilina | 10 |
| Celulitis o absceso periamigdalara | Amoxicilina-ácido cavulánico | 10 |
| Absceso retro/laterofaríngeoa | Amoxicilina-ácido clavulánico | 10 |
| Laringotraqueitis micoplásmica | Azitromicina | 3 |
| Eritromicina | 10 | |
| Oído y senos paranasales | ||
| Otitis media aguda | Amoxicilinab±ácido clavulánico | 5–7 |
| Otitis externa difusac | Gotas óticas de ácido acético al 2% o de polimixina B e hidrocortisona | |
| Sinusitis aguda | Amoxicilinab±ácido clavulánico | 7–14 |
| Vías respiratorias bajas | ||
| Traqueobronquitis micoplásmica | Azitromicina | 3 |
| Eritromicina | 10 | |
| Tos ferina | Eritromicina o | 14 |
| Azitromicina | 5 | |
| Neumonía en<4 añosd | Amoxicilina o Penicilina iv | 10 |
| Neumonía en >4 añosd,e | Azitromicina o | 3 |
| Amoxicilinab | 7–10 | |
| Ojos | ||
| Conjuntivitis aguda | Gotas o pomada oftálmicas con antibiótico | |
| Blefaritis aguda, horzuelo | Pomada oftálmica de eritromicina | |
| Celulitis periorbitariad | ||
| Con sinusitis | Amoxicilinab±ácido clavulánico | 14 |
| Con lesión cutánea | Cefadroxilo | 7–10 |
| Piel y tejidos blandos | ||
| Impétigo, foliculitis | Mupirocina o ácido fusídico tópicos, | 5–7 |
| o cefadroxilo (si diseminado) | ||
| Herida infectada, forúnculo, abscesof | Cefadroxilo | 5–7 |
| Dermatitis perianal estreptocócica | Penicilina V (±mupirocina tópica) | 10–14 |
| Celulitis con o sin linfangitisd | Cefadroxilo | 5–10 |
| Mordedura de animal o humana | Amoxicilina-ácido clavulánico | 5–7 |
| Adenitis agudaf | Cefadroxilo | 5–10 |
| Flemón dentario | Amoxicilina-ácido clavulánico | 7–10 |
| Aparato digestivo | ||
| Gastroenteritis aguda | Ninguno | |
| Gastroenteritis persistente o en paciete de riesgo y etiología conocida | ||
| Salmonella sp. | Según sensibilidad | 5–7 |
| Campylobacter jejuni | Eritromicina | 5 |
| Shigella sp. | Cotrimoxazol | 5 |
| Giardia lamblia | Metronidazol | 5 |
| «Diarrea del viajero» | Cotrimoxazol | 3–5 |
| Absceso perirrectalf | Amoxicilina-clavulánico | 5–7 |
| Aparato genitourinario | ||
| Cistitis | Amoxicilina-clavulánicog | 5–7 |
| o cefixima | 3 | |
| o fosfomicina-trometamol (>6 años) | 1 dosis | |
| Pielonefritis | Cefiximag | 10–14 |
| Miscelánea | ||
| Fiebre botonosa | Doxiciclinah | 1 |
| Fiebre tifoidea | Amoxicilinai o cotrimoxazol | 14 |
| o azitromicina | 5–7 | |
| o cefotaxima o ceftriaxona | 7–10 | |
Es preferible utilizar dosis altas de amoxicilina (80mg/kg/d). Si se emplea la asociación amoxicilina-ácido clavulánico, se dará en proporción 7–8:1 para evitar efectos adversos debidos a dosis excesivas de ácido clavulánico.
Hay que intentar distinguir entre «probablemente micoplásmica» (eritromicina) y «posiblemente neumocócica» (amoxicilina a dosis altas).
En función de los anteriores apartados, el médico se habrá hecho una idea conveniente de si es preciso o no administrar un antibiótico para el presumible proceso infeccioso que padece el niño1.
La mayor parte de las infecciones de las vías respiratorias superiores, que constituyen la principal patología infecciosa de la infancia, son de origen vírico y no necesitan antibióticos2. Incluso cuando aparece un exudado nasal mucopurulento tras el período catarral, si es de breve duración y el estado del niño es bueno, no suele deberse a sobreinfección bacteriana.
Respecto a las diarreas de origen bacteriano, su tendencia habitual es la curación espontánea, por lo que en general no se necesitan antimicrobianos. De hecho, éstos incluso pueden ser contraproducentes, como sucede en algunos casos de infecciones por Salmonella, en los que el uso de antibióticos enlentece la curación y prolonga el tiempo de excreción de microorganismos debido a la eliminación de la flora endógena con efecto inhibidor frente a los enteropatógenos.
Características del paciente y de su proceso infecciosoPara que sea eficaz y adecuada, la antibioterapia ha considerarse de forma individual en cada paciente. Antes de prescribir un fármaco, el médico tiene que plantearse una serie de preguntas acerca de escaso concreto: a) ¿ha recibido el niño previamente el medicamento?, ¿toleró bien el preparado?, ¿se detectaron signos de toxicidad o alergia?; b) ¿presenta el niño una afección que aconseje la exclusión de ciertos fármacos, como por ejemplo, antibióticos potencialmente nefrotóxicos o con bajo índice terapéutico en niños con insuficiencia renal o productos con mala tolerancia digestiva en pacientes con problemas gastrointestinales, entre otros?; c) ¿es apropiado el medicamento para la edad del niño? (algunos antibióticos están contraindicados o no han obtenido la aprobación para ser utilizados en niños de ciertas edades: quinolonas por debajo de los 18 años, tetraciclinas en menores de 8 años, diversas cefalosporinas y macrólidos de reciente comercialización en lactantes pequeños, cotrimoxazol en las primeras 6–8 semanas de vida); d) ¿difundirá el antibiótico de forma adecuada al sitio de la infección? (las penicilinas son ineficaces para erradicar el meningococo y H. influenzae de la nasofaringe en portadores; las concentraciones alcanzadas por algunos antimicrobianos en ciertos lugares, como por ejemplo, el oído medio, los senos paranasales, el pulmón, el parénquima renal, el tejido esquelético o las meninges, no son suficientes para resolver la infección); e) ¿hay que efectuar drenaje o desbridamiento quirúrgico en caso de abscesos u otras supuraciones?, y f) ¿presenta el paciente alguna alteración de la función hepática o renal que requiera modificación de las dosis?, ¿toma alguna medicación de otro tipo (p. ej., anticomiciales, antirretrovirales) que pueda ocasionar interferencias metabólicas o mayor riesgo de efectos indeseables?
Características del antibióticoPara la correcta elección y uso de un antibiótico es indispensable conocer sus propiedades farmacológicas4 y tener en cuenta una serie de aspectos que permitan establecer un tratamiento lo más soportable, fácil de efectuar y con mayores posibilidades de llevarse a cabo satisfactoriamente.
En el pasado, el abordaje terapéutico antiinfecciosos se basaba en dos variables: antibiótico y microorganismo. Se suponía que si un fármaco demostraba eficacia in vitro contra la bacteria, su administración debía ocasionar la curación de la enfermedad. Ahora sabemos que esto no es tan simple y que hay otros elementos que tienen una gran influencia en la eficacia clínica de los antibióticos. En la práctica clínica los interrogantes terapéuticos básicos son: qué medicamento, qué dosis y durante cuánto tiempo se debe administrar.
- 1.
¿Qué antibiótico? Se han de elegir medicamentos familiares para el médico y bien experimentados. Es preferible evitar el uso de nuevos antibióticos similares a los conocidos, de los que no se dispone de extensa información y sin claras ventajas de eficiencia o coste.
- 2.
¿Qué vía y qué formulación? El principal objetivo de cualquier enfoque terapéutico es conseguir la concentración eficaz de fármaco en su lugar de acción, y tan rápida y adecuadamente como sea posible. En general, esto se logra usando la vía oral, que es la más fisiológica, cómoda, sencilla y segura. La vía intramuscular no tiene apenas indicaciones en pediatría ambulatoria, ya que casi siempre hay una alternativa oral apropiada y preferible.
Normalmente, en los niños pequeños son de elección los preparados orales en jarabe. Ha de recordarse a los familiares del niño la forma de preparar y conservar el antibiótico que se prescribe: necesidad de agitar con vigor antes de cada toma, los presentados en forma de suspensión, si se requiere guardar en nevera (p. ej., las formulaciones líquidas de amoxicilina-ácido clavulánico), y cuál es su período de caducidad una vez abierto. Asimismo, debe considerarse y especificarse si los alimentos u otros fármacos interfieren con la absorción.
- 3.
¿Qué cantidad? La dosis se calcula según el peso o la superficie corporal. El cálculo basado en la edad es demasiado inexacto. Las dosis relativas de acuerdo con el peso varían en los diferentes grupos de edad. Así, en relación con el adulto, la dosis relativa para un recién nacido será menor, para un niño pequeño mucho mayor (aproximadamente el doble) y para un adolescente igual. Este hecho depende de las diferencias en los volúmenes de distribución y las tasas de depuración.
- 4.
¿Cada cuánto tiempo? El intervalo entre administraciones depende de la vida media biológica del fármaco, y en el caso de los antibióticos ha de respetarse de forma escrupulosa. Desde los últimos meses del primer año de vida y durante toda la primera infancia la semivida de la mayoría de medicamentos es más corta que en edades posteriores, debido a una metabolización especialmente activa. Con objeto de facilitar el cumplimiento de la prescripción, debe intentarse siempre que la pauta de dosificación resulte simple y satisfactoria para las circunstancias familiares (horario escolar del niño, horario laboral de los padres, etc.).
- 5.
¿Durante cuánto tiempo? Para decidir la duración del tratamiento se han de establecer los objetivos que se desean conseguir. Según el tipo de infección, el fin será la erradicación del microorganismo o la eliminación de los signos y síntomas. La experiencia clínica ha permitido precisar la duración media habitual del tratamiento de la mayoría de las infecciones; en general, se prolongará durante un mínimo de 3–5 días tras la remisión de la sintomatología.
- 6.
¿Será bien aceptado? El concepto de «aceptación» describe la disposición de las personas a tomar los medicamentos, a la dosis indicada, en el momento apropiado y durante el tiempo previsto. De ella se deriva, en gran medida, el cumplimiento. La aceptación en los niños refleja, en buena parte, las actitudes de los padres, pues siguen su comportamiento y ejemplo y dependen de ellos para tomar la medicación. Factores como el sabor, el olor, el color, la consistencia, el tamaño de la pastilla, la tolerancia digestiva, la facilidad de administración y el precio influyen en la aceptación y el cumplimiento del régimen terapéutico. Lograr una estricta observancia de la prescripción es de particular importancia en antibioterapia.
Cuando un enfermo no responde a un antibiótico aparentemente adecuado se tiene que reconsiderar el caso e intensificar los esfuerzos diagnósticos. Los motivos más frecuentes de fallo del tratamiento son la infección viral considerada erróneamente como bacteriana y, en segundo lugar, el incumplimiento terapéutico. Por otro lado, la persistencia inusual de una infección urinaria o respiratoria ha de conducir a la búsqueda de alteraciones anatómicas o cuerpos extraños.
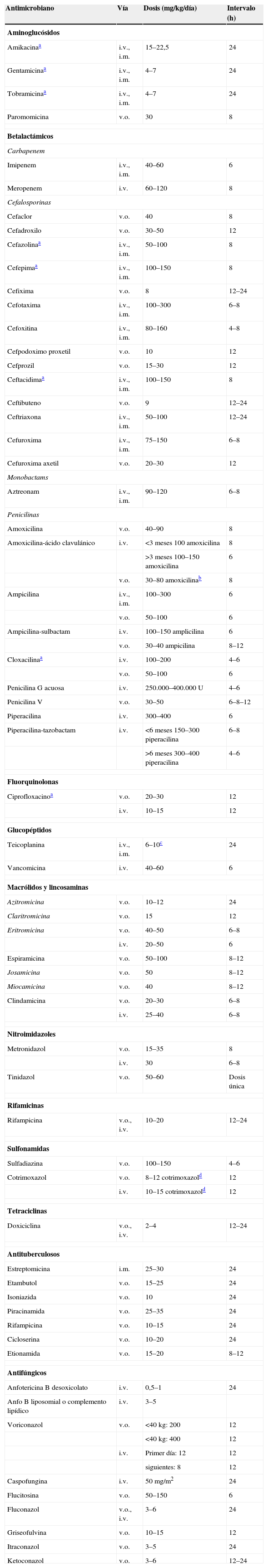
Antibioterapia según el diagnóstico clínicoEl tratamiento antimicrobiano «óptimo» para un niño afecto de un proceso infeccioso depende de múltiples factores, entre los que destacan una adecuada identificación del agente causal y la determinación de su susceptibilidad in vitro a los antibióticos. Sin embargo, en la práctica es a menudo imposible disponer de estos datos en el momento de visitar al paciente. Por ello, basados en nuestros conocimientos sobre los agentes habitualmente causantes de las principales infecciones y las características de los diversos antibióticos disponibles para su empleo en la infancia5,6, se puede establecer una guía para el tratamiento antibiótico empírico de las infecciones más comunes en pediatría (tablas 2 y 3). Estas tablas deben considerarse sólo como una orientación y están dirigidas al paciente estándar. Por tanto, habrá que hacer las modificaciones pertinentes en función de las peculiaridades fisiológicas y patológicas de cada enfermo concreto. La duración del tratamiento indicada expresa un mínimo o un tiempo aproximado y ha de individualizarse en cada caso. En la tabla 4 se indica la dosificación de los antimicrobianos más utilizados en pediatría.
Antibioticoterapia empírica inicial en sepsis y meningitisa
| Edad | Tratamiento | Alternativas |
| <1 semanab | Ampicilina+gentamicinac | Ampicilina+cefotaximac |
| 1 semana a 3 meses | Cefotaxima o ceftriaxonad+ampicilina o vancomicinae | Si hay alta sospecha de S. aureus: cefazolina+gentamicina |
| 3 meses | Cefotaxima o ceftriaxona+vancomicinae | Si hay alergia a betalactámicos: aztreonam+vancomicinaf |
| Si hay sospecha de infección necrosante por Streptococcus pyogenes: penicilina G+clindamicina |
La dosis varía según la edad; en caso de meningitis se utilizan las dosis más elevadas dentro del rango terapéutico.
En el período neonatal (<1 mes) las dosis de antibióticos varían según el peso al nacimiento y la edad.
Si hay alta sospecha de bacilo gramnegativo potencialmente multirresistente: administrar de entrada ampicilina+gentamicina+cefotaxima.
Dosificación de los antimicrobianos más utilizados en pediatría
| Antimicrobiano | Vía | Dosis (mg/kg/día) | Intervalo (h) |
| Aminoglucósidos | |||
| Amikacinaa | i.v., i.m. | 15–22,5 | 24 |
| Gentamicinaa | i.v., i.m. | 4–7 | 24 |
| Tobramicinaa | i.v., i.m. | 4–7 | 24 |
| Paromomicina | v.o. | 30 | 8 |
| Betalactámicos | |||
| Carbapenem | |||
| Imipenem | i.v., i.m. | 40–60 | 6 |
| Meropenem | i.v. | 60–120 | 8 |
| Cefalosporinas | |||
| Cefaclor | v.o. | 40 | 8 |
| Cefadroxilo | v.o. | 30–50 | 12 |
| Cefazolinaa | i.v., i.m. | 50–100 | 8 |
| Cefepimaa | i.v., i.m. | 100–150 | 8 |
| Cefixima | v.o. | 8 | 12–24 |
| Cefotaxima | i.v., i.m. | 100–300 | 6–8 |
| Cefoxitina | i.v., i.m. | 80–160 | 4–8 |
| Cefpodoximo proxetil | v.o. | 10 | 12 |
| Cefprozil | v.o. | 15–30 | 12 |
| Ceftacidimaa | i.v., i.m. | 100–150 | 8 |
| Ceftibuteno | v.o. | 9 | 12–24 |
| Ceftriaxona | i.v., i.m. | 50–100 | 12–24 |
| Cefuroxima | i.v., i.m. | 75–150 | 6–8 |
| Cefuroxima axetil | v.o. | 20–30 | 12 |
| Monobactams | |||
| Aztreonam | i.v., i.m. | 90–120 | 6–8 |
| Penicilinas | |||
| Amoxicilina | v.o. | 40–90 | 8 |
| Amoxicilina-ácido clavulánico | i.v. | <3 meses 100 amoxicilina | 8 |
| >3 meses 100–150 amoxicilina | 6 | ||
| v.o. | 30–80 amoxicilinab | 8 | |
| Ampicilina | i.v., i.m. | 100–300 | 6 |
| v.o. | 50–100 | 6 | |
| Ampicilina-sulbactam | i.v. | 100–150 amplicilina | 6 |
| v.o. | 30–40 ampicilina | 8–12 | |
| Cloxacilinaa | i.v. | 100–200 | 4–6 |
| v.o. | 50–100 | 6 | |
| Penicilina G acuosa | i.v. | 250.000–400.000U | 4–6 |
| Penicilina V | v.o. | 30–50 | 6–8–12 |
| Piperacilina | i.v. | 300–400 | 6 |
| Piperacilina-tazobactam | i.v. | <6 meses 150–300 piperacilina | 6–8 |
| >6 meses 300–400 piperacilina | 4–6 | ||
| Fluorquinolonas | |||
| Ciprofloxacinoa | v.o. | 20–30 | 12 |
| i.v. | 10–15 | 12 | |
| Glucopéptidos | |||
| Teicoplanina | i.v., i.m. | 6–10c | 24 |
| Vancomicina | i.v. | 40–60 | 6 |
| Macrólidos y lincosaminas | |||
| Azitromicina | v.o. | 10–12 | 24 |
| Claritromicina | v.o. | 15 | 12 |
| Eritromicina | v.o. | 40–50 | 6–8 |
| i.v. | 20–50 | 6 | |
| Espiramicina | v.o. | 50–100 | 8–12 |
| Josamicina | v.o. | 50 | 8–12 |
| Miocamicina | v.o. | 40 | 8–12 |
| Clindamicina | v.o. | 20–30 | 6–8 |
| i.v. | 25–40 | 6–8 | |
| Nitroimidazoles | |||
| Metronidazol | v.o. | 15–35 | 8 |
| i.v. | 30 | 6–8 | |
| Tinidazol | v.o. | 50–60 | Dosis única |
| Rifamicinas | |||
| Rifampicina | v.o., i.v. | 10–20 | 12–24 |
| Sulfonamidas | |||
| Sulfadiazina | v.o. | 100–150 | 4–6 |
| Cotrimoxazol | v.o. | 8–12 cotrimoxazold | 12 |
| i.v. | 10–15 cotrimoxazold | 12 | |
| Tetraciclinas | |||
| Doxiciclina | v.o., i.v. | 2–4 | 12–24 |
| Antituberculosos | |||
| Estreptomicina | i.m. | 25–30 | 24 |
| Etambutol | v.o. | 15–25 | 24 |
| Isoniazida | v.o. | 10 | 24 |
| Piracinamida | v.o. | 25–35 | 24 |
| Rifampicina | v.o. | 10–15 | 24 |
| Cicloserina | v.o. | 10–20 | 24 |
| Etionamida | v.o. | 15–20 | 8–12 |
| Antifúngicos | |||
| Anfotericina B desoxicolato | i.v. | 0,5–1 | 24 |
| Anfo B liposomial o complemento lipídico | i.v. | 3–5 | |
| Voriconazol | v.o. | <40kg: 200 | 12 |
| <40kg: 400 | 12 | ||
| i.v. | Primer día: 12 | 12 | |
| siguientes: 8 | 12 | ||
| Caspofungina | i.v. | 50mg/m2 | 24 |
| Flucitosina | v.o. | 50–150 | 6 |
| Fluconazol | v.o., i.v. | 3–6 | 24 |
| Griseofulvina | v.o. | 10–15 | 12 |
| Itraconazol | v.o. | 3–5 | 24 |
| Ketoconazol | v.o. | 3–6 | 12–24 |
i.m.: intramuscular; i.v.: intravenosa; v.o.: vía oral
La penicilina G presenta una buena actividad frente a la mayoría de los microorganismos grampositivos aerobios y anaerobios. Es eficaz en infecciones producidas por Streptococcus pneumoniae (actualmente menos del 10% son resistentes), Streptococcus pyogenes, Streptococcus agalactiae y microorganismos anaeróbios como Clostridium spp., Actinomyces spp., etc., exceptuando a Bacteroides spp. productor de β-lactamasa cromosómica. La penicilina G es activa frente a Neisseria meningitidis; sin embargo, en infecciones graves y en aquellas situaciones en las que se sospeche la existencia de resistencia parcial a la penicilina es preferible la utilización de cefalosporinas de tercera generación. Asimismo, la penicilina G no erradica el estado de portador de meningococo, y para esta indicación se utiliza la rifampicina. No es activa frente a microorganismos productores de β-lactamasa: S. aureus, Moraxella catarrhalis, Haemophilus influenzae, Neisseria gonorrhoeae y Campylobacter jejuni, así como frente a la mayoría de las enterobacterias. Al igual que el resto de antibióticos β-lactámicos no presenta efectos secundarios relevantes.
La pauta de dosificación y la vía administración endovenosa de este antibiótico limita su utilización al tratamiento de infecciones en el ámbito hospitalario. La penicilina benzatina (de acción prolongada) aunque permite la administración de una única dosis por vía intramuscular, no logra alcanzar valores adecuados en sangre, por lo que su uso se reduce casi exclusivamente al tratamiento de la sífilis y a la prevención de la fiebre reumática.
Penicilina VEl espectro de actividad de la penicilina V es superponible al de la penicilina G, aunque no es eficaz frente a Neisseria meningitidis. Posee una relativamente buena biodisponibilidad por vía oral (60%). La utilidad de la penicilina oral se reduce al tratamiento de infecciones leves (faringitis, otitis media, etc.) ocasionadas por microorganismos habitualmente sensibles como Streptococcus pyogenes. La penicilina continúa siendo el fármaco de elección en el tratamiento de la faringoamigdalitis estreptocócica y la escarlatina, ya que el 100% de S. pyogenes son susceptibles.
CloxacilinaSu empleo se reduce casi exclusivamente al tratamiento de las infecciones producidas por S. aureus productor de β-lactamasa (más del 90%). Es la única penicilina isoxazólica resistente a penicilasas comercializada en España; en otros países se dispone de meticilina, nafcilina, oxacilina, dicloxacilina o flucloxacilina. Se permite su utilización como formulación oral, aunque su corta vida media obliga a administrarla con estrechos intervalos de dosificación (cada 6h) y el sabor de la solución oral es muy desagradable, lo que dificulta mucho el cumplimiento del tratamiento. No existen datos fiables para su empleo en infecciones neonatales.
Aminopenicilinas (amoxicilina, ampicilina)Poseen un espectro de actividad similar al de la penicilina G, y abarcan, además, las enterobacterias no productoras de β-lactamasa. Presentan una mayor actividad que la penicilina frente a Enterococcus spp. y Listeria monocytogenes. Para administración oral la amoxicilina es la preferible debido a su excelente absorción digestiva. En nuestro medio, la amoxicilina es el antibiótico por vía oral más activo frente al neumococo, incluidos los moderadamente resistentes a la penicilina. Gracias a su perfil de biodisponibilidad y su tolerancia excelentes se pueden administrar dosis diarias dobles a las consideradas hasta hace poco como estándar (del orden de 70–90mg/kg y día), lo que permite alcanzar concentraciones séricas y en el oído medio, los senos paranasales y el pulmón suficientes para tratar de forma adecuada más del 90% de las infecciones neumocócicas en estas localizaciones.
Ureidopenicilinas (piperacilina)Su única ventaja es que incrementa la actividad de los anteriores frente a Pseudomonas spp. y algunos otros microorganismos aislados en infecciones hospitalarias.
Penicilinas asociadas a inhibidores de β-lactamasa (amoxicina-ácido clavulánico, ampicilina-sulbactam, piperacilina-tazobactam)
Estas asociaciones recuperan la actividad de las aminopenicilinas y ureidopenicilinas frente a la mayoría de los microorganismos productores de β-lactamasa plasmídica: enterobacterias aisladas en infecciones producidas en la comunidad (E. coli, Klebsiella spp., Proteus spp., Salmonella spp., etc.), S. aureus, Moraxella catarrhalis, Haemophilus influenzae y Campylobacter jejuni. Amplían el espectro de actividad frente a microorganismos anaerobios incluyendo a Bacteroides spp. No mejoran la actividad de las aminopenicilinas y ureidopenicilinas frente a microorganismos cuyo mecanismo de resistencia a los β-lactámicos no es mediada por la producción de β-lactamasas (S. pneumoniae, enterococos).
Su amplio espectro de actividad antimicrobiana, unido a sus relativamente escasos efectos indeseables (predominantemente gastrointestinales), hace que estas combinaciones sean muy útiles en el tratamiento de las infecciones urinarias, la otitis media, las infecciones de origen dentario y maxilofacial, la sinusitis y la celulitis.
En la práctica, la asociación amoxicilina-ácido clavulánico se ha convertido, merced a la existencia de preparados con distintas proporciones de uno y otro componente (la clásica 4:1 y las modernas 7:1, 8:1 y 14:1), que permiten sacar el máximo partido de sus ya de por sí muy buenas condiciones farmacocinéticas y farmacodinámicas9, en el antibiótico oral de referencia en las infecciones leves y moderadas de las vías respiratorias altas y bajas en las que puedan estar implicados tanto neumococos como bacterias productoras de betalactamasas (p. ej., H. influenzae o S. aureus). Las formulaciones orales y endovenosa son muy útiles en las infecciones de origen bucal, pulmonares o abdominales en las que participa flora mixta aerobia y anaerobia.
Carbapenems7,8Imipenem y meropenem son los antibióticos β-lactámicos con mayor espectro de actividad, por lo que deberían utilizarse exclusivamente en infecciones por microorganismos resistententes al resto de β-lactámicos, limitándose su uso al ámbito hospitalario. No deben utilizarse en infecciones producidas en la comunidad, ya que son fármacos de administración parenteral y su uso indiscriminado podría generar resistencias no deseadas en este grupo de antibióticos que representan, hoy por hoy, la única alternativa terapéutica a algunos microrganismos multiresistentes.
El ertapenem tiene un espectro algo más reducido que los otros 2, con escasa actividad frente a Pseudomonas aeruginosa y Acinetobacter spp. y es menos activo frente a las bacterias grampositivas.
Monobactamicos7,8El espectro del antibiótico monobactámico aztreonam se reduce a microorganismos gramnegativos aeróbios, de forma similar a los aminoglucósidos. La administración parenteral a intervalos frecuentes impide el empleo ambulatorio de este antibiótico que no se ha estudiado demasiado en infecciones pediátricas y nunca ha tenido un sitio claro en la terapéutica.
Cefalosporinas7,8Primera generaciónLas cefalosporinas de primera generación presentan una actividad predominante frente a cocos grampositivos, incluyendo S. aureus, S. pyogenes y S. agalactiae. Son poco fiables en las infecciones neumocócicas, ya que no son activas frente a los S. pneumoniae con sensibilidad disminuida a la penicilina. No son activas contra Enterococcus spp., y poseen una débil actividad frente a las enterobacterias. La cefazolina es el representante del grupo para administración por vía parenteral, y la cefalexina, la cefradina y el cefradoxilo lo son para administración oral.
El cefadroxilo tiene unas características farmacéuticas y farmacológicas (buen sabor, excelente tolerancia, buena biodisponibilidad, semivida relativamente larga, que permite la dosificación cada 12h) que lo convierten en el antibiótico preferible para tratar infecciones estafilocócicas (estafilocócicas o estreptocócicas), por vía oral, en sustitución de la incómoda cloxacilina.
Segunda generaciónLas cefalosporinas de segunda generación no presentan ventajas con respecto a las de la primara en la actividad frente a cocos grampositivos. Sin embargo, resultan más activas que éstas contra microorganismos gramnegativos adquiridos en la comunidad1. En general, mantienen una buena actividad frente a Haemophilus influenzae. Tampoco tienen buena eficacia antineumocócica algunas de las cefalosporinas orales de este grupo (cefaclor y cefprozil). Sólo la cefuroxima axetilo mantiene una buena actividad frente a la mayoría de los neumococos, aunque no superior —y probablemente inferior— a la de la amoxicilina y la amoxicilia-ácido clavulánico.
Tercera y cuarta generaciónLas cefalosporinas de tercera y cuarta generación incrementan su espectro de actividad frente a bacilos gramnegativos. Las de administración parenteral, en general, resultan más activas que las cefalosporinas de primera y segunda generación frente a cocos grampositivos, exceptuando S. aureus. De hecho, la cefotaxima y la ceftriaxona son los betalactámicos más activos y eficaces frente a S. pneumoniae, sea cual sea su grado de resistencia y su localización; sólo en el caso de las meningitis ocasionadas por cepas resistentes a la penicilina y la cefalosporina se pueden producir fracasos terapéuticos y se precisa un tratamiento combinado con vancomicina o rifampicina.
Una situación particular es la de la ceftacidima: por una parte, es la única cefalosporina de tercera generación con una excelente actividad contra P. aeruginosa, pero, por otra, es la menos activa frente a S. aureus, neumococos con algún grado de resistencia a penicilina y estreptococos del grupo viridans.
La ceftriaxona por vía intramuscular presenta una vida media larga, lo que permite una cómoda administración en una o 2 dosis al día. Como todos los β-lactámicos, su eficacia guarda una estrecha relación con la presencia de concentraciones inhibitorias en el foco de infección el máximo tiempo posible, por lo que es preferible no espaciar en exceso las dosis, lo que junto con un límite de dosis de 100mg/kg y día (debido a su potencial convulsivógeno) y una vida media de unas 4,5h en lactantes y niños de edad escolar (muy inferior a las cerca de 8h de los adultos) hacen aconsejable la pauta de 2 veces al día en infecciones graves.
La cefalosporina de cuarta generación disponible es la cefepima, que combina la actividad de la cefotaxima y la ceftacidima: muy activa frente a cocos grampositivos, incluidos S. pneumoiae, (y también S. aureus, aunque algo menos que las cefalosporinas de 1.a y 2.a generación y que cefotaxima) y frente a bacilos gramnegativos, incluida P. aeruginosa.
Las primeras cefalosporinas orales encuadradas en este grupo, cefixima y ceftibuteno, no presentan actividad frente a S. aureus y S. pneumoniae, con resistencia a penicilina, por lo que carecen de utilidad en las infecciones respiratorias potencialmente causadas por neumococos y en las que pueda estar implicado el estafilococo. Las más nuevas, cefdinir y cefpodoxima proxetilo, tienen una actividad frente a esas bacterias grampositivas similar a la de la cefuroxima.
Macrólidos7,10Constituyen un grupo de antibióticos muy útiles en el tratamiento de diversas infecciones extrahospitalarias, que combinan un considerable margen de seguridad con una eficacia clínica adecuada. Son agentes de elección en el tratamiento de las infecciones por Legionella pneumophila, Mycoplasma pneumoniae, Bordetella pertussis, Campylobacter jejuni, Corynebacterium haemolyticuym y Corynebacterium diphtheriae. Se utilizan como alternativa a los antibióticos β-lactámicos en pacientes con alergia a la penicilina en casos de faringitis por S. pyogenes o infecciones leves por S. pneumoniae.
EritromicinaEs un agente activo frente a microorganismos grampositivos (S. aureus, S. pyogenes, S. agalactiae y S. pneumoniae) y algunos gramnegativos: Moraxella catarrhalis y Neisseria gonorrhoeae. Presenta una escasa actividad frente a enterobacterias y Haemophilus influenzae (un 50% de cepas resistentes). En España, el 30–40% de los neumococos son altamente resistentes a la eritromicina y al resto de macrólidos (resistencia cruzada, por mecanismo cromosómico), y también es muy elevada la resistencia de S. pyogenes11,12.
ClaritromicinaSe incluye, junto con la eritromicina, en el grupo de macrólidos de 14 átomos de carbono. Posee un espectro de actividad similar al de la eritromicina, aunque presenta una mejor tolerancia digestiva y una mayor vida media, lo que permite tratamientos eficaces con pautas de administración más espaciadas (cada 12h). El precio de estos antimicrobianos es muy superior al de la eritromocina. Sólo la claritromicina dispone de formulación en solución oral apta para niños pequeños.
AzitromicinaEs un macrólido de 15 átomos de carbono (azálido) que presenta una ligera disminución de su actividad (comparada con la eritromicina) frente a microorganismos grampositivos y un incremento de actividad frente a gramnegativos, especialmente frente a H. influenzae y M. catarrhalis.
Sus características farmacocinéticas son excepcionales: alcanza altas concentraciones en tejidos y tiene una vida media tan larga que permite espaciar su administración a una sola dosis diaria y, además, un tratamiento de 3 días de duración resulta tan eficaz como los convencionales de 7 a 10 días de duración. Posee una tolerancia digestiva mejor que la eritromicina. Por todo ello, paulatinamente va sustituyendo a la eritromicina como macrólido de elección.
En el tratamiento de la tos ferina, la dosis es superior a la estándar: 12mg/kg/24h, durante 5 días.
Josamicina y miocamicina (diacetil-midecamicina)Constituyen el grupo de macrólidos de 16 átomos de carbono. No presentan ventajas farmacocinéticas ni de actividad con respecto a la eritromicina, aunque poseen mejor tolerancia digestiva que ésta. Los microorganismos grampositivos con resistencia inducible a la eritromicina por mecanismo de «bomba de eflujo» (S. pyogenes) permanecen sensibles a los macrólidos de este grupo, de forma que sólo son resistentes el 2–8% de los estreptococos del grupo A11, por lo que son la mejor alternativa para tratar las infecciones causadas por esta bacteria en pacientes con antecedentes de anafilaxia a la penicilina.
Lincosaminas7,10Son un grupo de antimicrobianos relacionados con los macrólidos en cuanto a su mecanismo de acción y aparición de resistencias cruzadas.
La clindamicina es activa frente a S. aureus y S. pyogenes, y una de sus principales indicaciones actuales son precisamente las infecciones necrosantes y toxigénicas producidas por estas bacterias. Debido a su mecanismo de acción, inhibiendo la actividad ribosómica, y sus efectos antitoxigénicos, resulta especialmente útil, asociado a los β-lactámicos estándar, en fascitis y miositis necrosantes estreptocócicas y en neumonías necrosantes estafilocócicas.
No es eficaz frente a Enterococcus spp. y microorganismos gramnegativos aerobios. A diferencia de lo que sucede con las cepas de Estados Unidos, en nuestro medio, la mayoría de neumococos resistentes a los macrólidos lo son también a la clindamicina (por un mecanismo de resistencia de tipo cromosómico, en vez de por bomba de eflujo). Tiene una buena actividad anaerobicida.
Aminoglucósidos13,14Agrupa a un conjunto de antimicrobianos que tienen, con algunas excepciones, un espectro de actividad, eficacia, toxicidad y farmacocinética similares. Son activos frente a bacilos gramnegativos y presentan una actividad escasa frente a cocos grampositivos excepto S. aureus.
La administración de aminoglucósidos en una dosis única diaria permite una administración más cómoda sin incrementar la toxicidad y manteniendo su eficacia clínica.
Poseen una gran actividad bactericida y alcanzan muy elevadas concentraciones en el parénquima renal, y además alteran mucho menos la flora intestinal que los antibióticos betalactámicos (sus principales competidores en pediatría), por lo que son muy útiles en el tratamiento de pielonefritis en lactantes y niños con cuadros que requieren la vía parenteral.
Fluoroquinolonas13,15,16Constituyen un grupo de antimicrobianos con un amplio espectro de acción, gran actividad intrínseca y escasos efectos adversos. Son activos frente a la mayoría de los microorganismos gramnegativos y grampositivos aeróbios. Por lo general, los anaerobios son resistentes a la acción de este grupo de antimicrobianos. El uso de estos antimicrobianos está generalmente contraindicado en niños menores de 18 años y mujeres embarazadas o en período de lactancia, por su potencial toxicidad en el cartílago de crecimiento; no obstante, están autorizados en las situaciones en que el beneficio derivado de su empleo supere ampliamente sus riesgos, como es el caso de las exacerbaciones broncopulmonares ocasionadas por P. aeruginosa en pacientes con fibrosis quística en las que sí se puede utilizar ciprofloxacino oral con el objeto de reducir los días de tratamiento parenteral y hospitalización a que obligan los demás antibióticos.
Tetraciclinas y glicilciclinas13,17,18Las indicaciones terapéuticas de las tetraciclinas se reducen al tratamiento de infecciones por rickettsias, uretritis no gonocócicas, brucelosis y enfermedad de Lyme. En general, se prefiere el uso de la doxiciclina por su mejor tolerancia y comodidad posológica. Están contraindicadas en niños menores de 8 años y mujeres embarazadas, por su acumulación en las zonas de crecimiento del hueso y en dientes, produciendo una pigmentación característica.
La tigeciclina es el primer antibiótico disponible del grupo de las glicilciclinas. Se trata de derivados de la tetraciclina modificados químicamente, de tal forma que son eficaces contra microorganismos que se han hecho resistentes a las tetraciclinas. Su espectro es muy amplio, y es activa frente a numerosos grampositivos, gramnegativos y anaerobios. No está aprobado su uso en pediatría.
Sulfonamidas13,17Actualmente se suelen administrar en combinaciones sinérgicas con trimetoprim. El cotrimoxazol (trimetoprim-sulfametoxazol) es el compuesto de este grupo más utilizado. Es un antimicrobiano bactericida de amplio espectro de actividad; sin embargo, en nuestro medio, el 50% de los neumococos, más del 30% de E. coli y H. influenzae son resistentes a la acción de este antibiótico. Aunque es activo frente a S. aureus y muchas veces frente a estafilococos plasmocoagulasa negativos, no posee una actividad significativa frente a S. pyogenes y Enterococcus spp. Las indicaciones actuales del cotrimoxazol son: infección del tracto urinario cuando la bacteria causal sea sensible a este antibiótico, quimioprofilaxis de infecciones urinarias y tratamiento de la neumonía por Pneumocystis.
La sulfadiazina se emplea, asociada a pirimetamina, en el tratamiento de la toxoplasmosis congénita.
Glicopéptidos13,19La vancomicia y la teicoplanina son antimicrobianos glicopeptídicos de espectro limitado a microorganismos grampositivos aerobios y anaerobios. Su forma de administración (exclusivamente parenteral) y su reducido espectro de actividad hacen que su utilización sea únicamente en el ámbito hospitalario. Su principal indicación es el tratamiento de infecciones, habitualmente nosocomiales, ocasionadas por S. aureus resistentes a la meticilina, o por estafilococos plasmocoagulasa negativos. Se recomienda utilizar vancomicina a dosis elevadas (60mg/kg/día, repartido cada 6h), junto con cefotaxima o ceftriaxona, ya de entrada en las meningits neumocócicas (confirmadas o sospechadas). Con la excepción de situaciones graves como la meningitis o la sepsis en inmunodeprimidos, se recomienda evitar al máximo el uso empírico indiscriminado de estos antibióticos para impedir el desarrollo de resistencias.
Metronidazol13,17Es un antimicrobiano bactericida con actividad exclusiva frente a bacterias anaerobias (incluida Bacteroides spp.) y protozoos flagelados. Es muy útil en el tratamiento de infecciones en las que se sospeche la presencia de microorganismos anaerobios, de la vaginitis por Trichomonas vaginalis y de la enteritis por Giardia lamblia. Se absorbe muy bien por vía oral y penetra con facilidad las barreras orgánicas, como la hematoencefálica.
Nitrofurantoína13Es activa frente a S. saprophyticus y Enterococcus spp., así como a la mayoría de enterobacterias causantes de infección del tracto urinario. Sus numerosos efectos secundarios limitan su uso a la profilaxis de infecciones urinarias.
Fosfomicina13Antibiótico de amplio espectro y escasa toxicidad. Su absorción oral es escasa, por lo que se administra a altas dosis, con frecuencia mal toleradas. La mayoría de E. coli aisladas en infecciones urinarias son susceptibles, por lo que la fosfomicina trometamol, un derivado de acción prolongada que se administra en monodosis, es útil en el tratamiento de cistitis en mayores de 6 años.
Rifampicina13Se absorbe bien por vía oral y atraviesa con suma facilidad la barrera hematoencefálica. Su utilidad principal y básica radica en el tratamiento de la tuberculosis y la brucelosis, por lo que en otras enfermedades su empleo debe restringirse por la rapidez con las que se instauran resistencias. Debido a su buena eliminación rinofaríngea y orofaríngea, aun en ausencia de inflamación de las mucosas, es el fármaco de elección en la quimioprofilaxis de infecciones meningocócicas. Dada su excelente actividad frente a estafilococos y neumococos, en ocasiones es útil para tratar —asociada a otros antibióticos— infecciones graves (meningitis), complejas (osteomielitis crónicas) o difíciles (bacterias multirresistenes, barreras orgánicas) producidas por estos microorgasnismos.
Estreptograminas10,19En España sólo está comercializada la asociación de 2 estreptograminas, quinupristina y dalfopristina, que son activas fundamentalmente frente a cocos grampositivos, incluidos los resistentes a la penicilina, la meticilina y la vancomicina, aunque la mayoría de Enterococcus faecalis son resistentes, pero su uso en pediatría no está aprobado.
Oxazolidinonas19,20La única oxazolidinona disponible es el linezolid, activo frente a cocos grampositivos, incluidas cepas resistentes a la penicilina, la meticilina y la vancomicina, así como frente a bacilos grampositivos y otros microorganismos. No está aprobado su uso pediátrico.
Daptomicina21,22Péptido cíclico que actúa alterando el potencial de membrana citoplásmico, lo que da lugar a la formación de poros en la membrana celular. Es activa frente a bacterias grampositivas aerobias y anaerobias, incluidos neumococos resistentes a penicilinas y cefalosporinas, S. aureus resistente a meticilina y enterococos resistentes a vancomicina. Se inhibe por el surfactante pulmonar, por lo que no debe utilizarse en neumonías. No está autorizado su uso en pediatría.