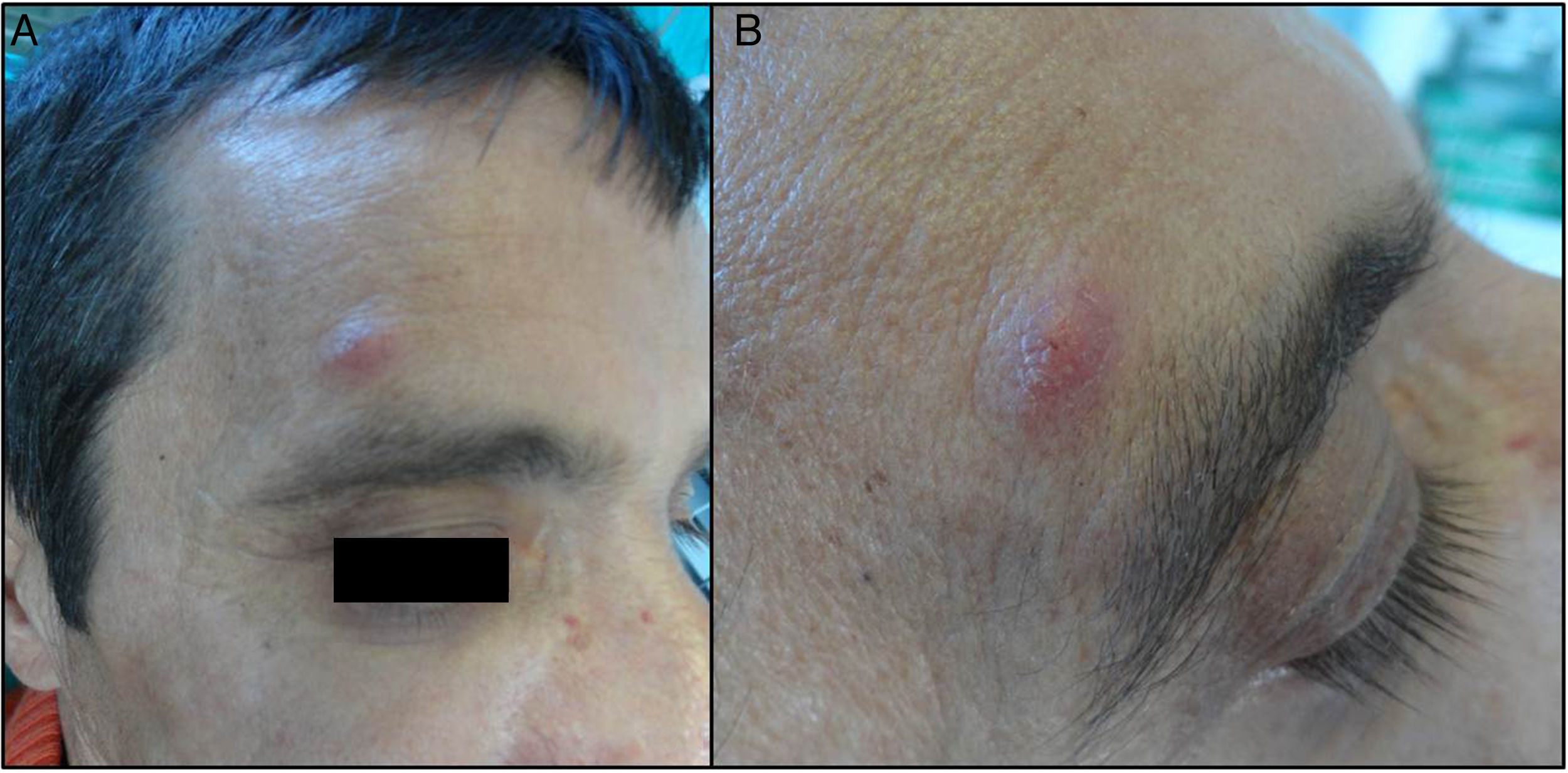
Varón de 53 años diagnosticado de leucemia linfática crónica 5años antes. Tratado con 2 líneas de quimioterapia (QT): fludarabina-ciclofosfamida-rituximab y bendamustina-rituximab-ibrutinib, al año y a los 4años del diagnóstico, respectivamente. Cuatro meses después del último ciclo de QT, y sin otra clínica acompañante, consulta en Dermatología por la aparición de una pápula eritematosa, asintomática, supraciliar derecha, de 3días de evolución (fig. 1). Su estudio dermopatológico evidencia en dermis un intenso componente inflamatorio mixto, agudo y crónico granulomatoso, en relación con abundantes estructuras micóticas esféricas PAS positivas con cápsula (fig. 2A-C). En la analítica destaca una hipogammaglobulinemia a expensas de IgG e IgM (605 y 15,5mg/dl, respectivamente), con niveles de IgA dentro de la normalidad (154mg/dl).
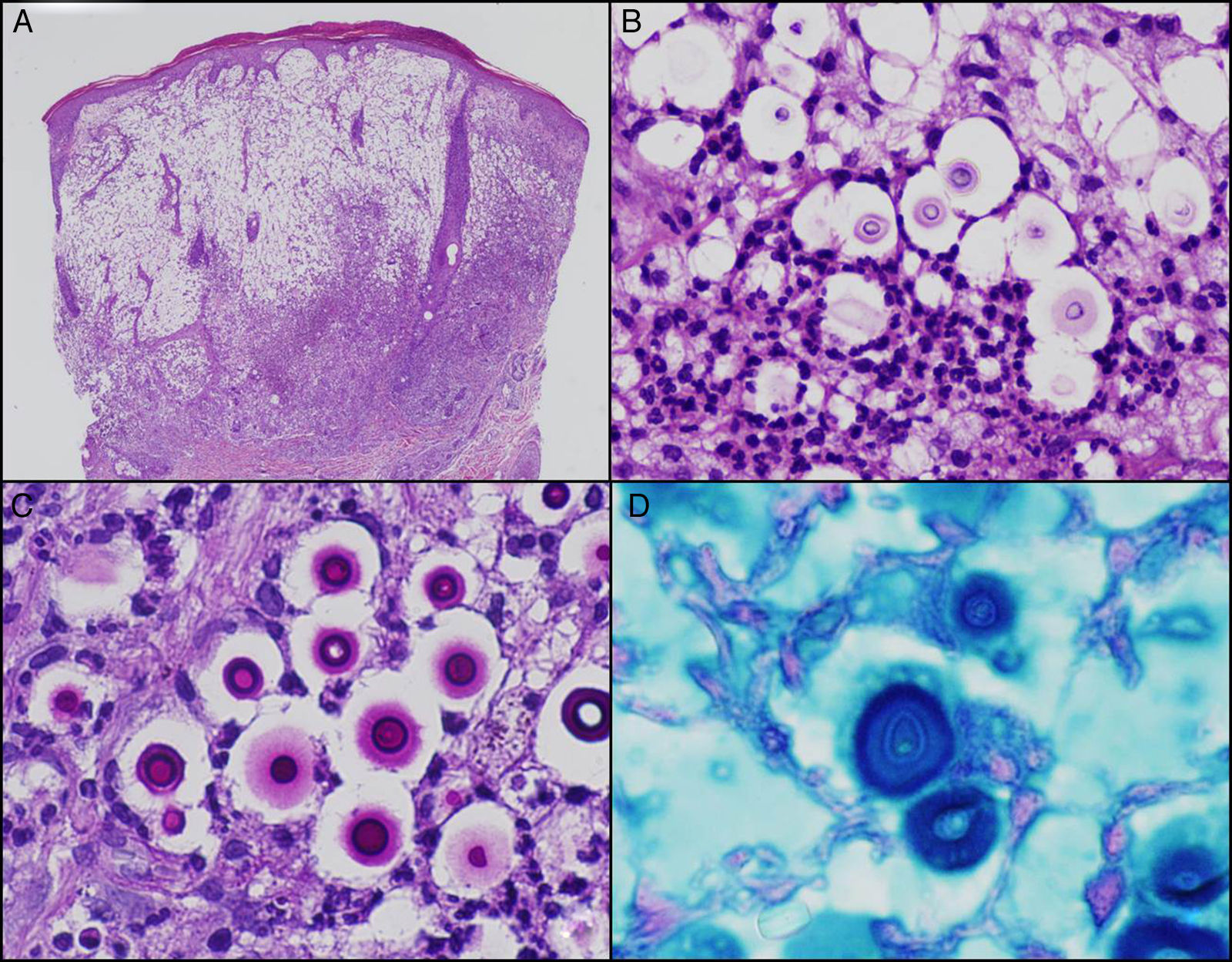
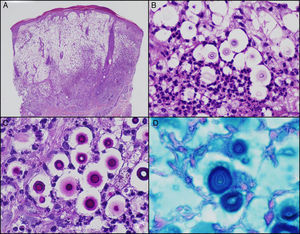
Estudio histológico H&E con intenso componente inflamatorio mixto, agudo y crónico granulomatoso, en relación con abundantes estructuras micóticas esféricas con cápsula (A, 200×; B, 400×). Obsérvese que los microorganismos poseen una pared celular PAS positiva (C, 400×) y una cápsula mucopolisacárida hierro coloidal positiva (D, 400×).
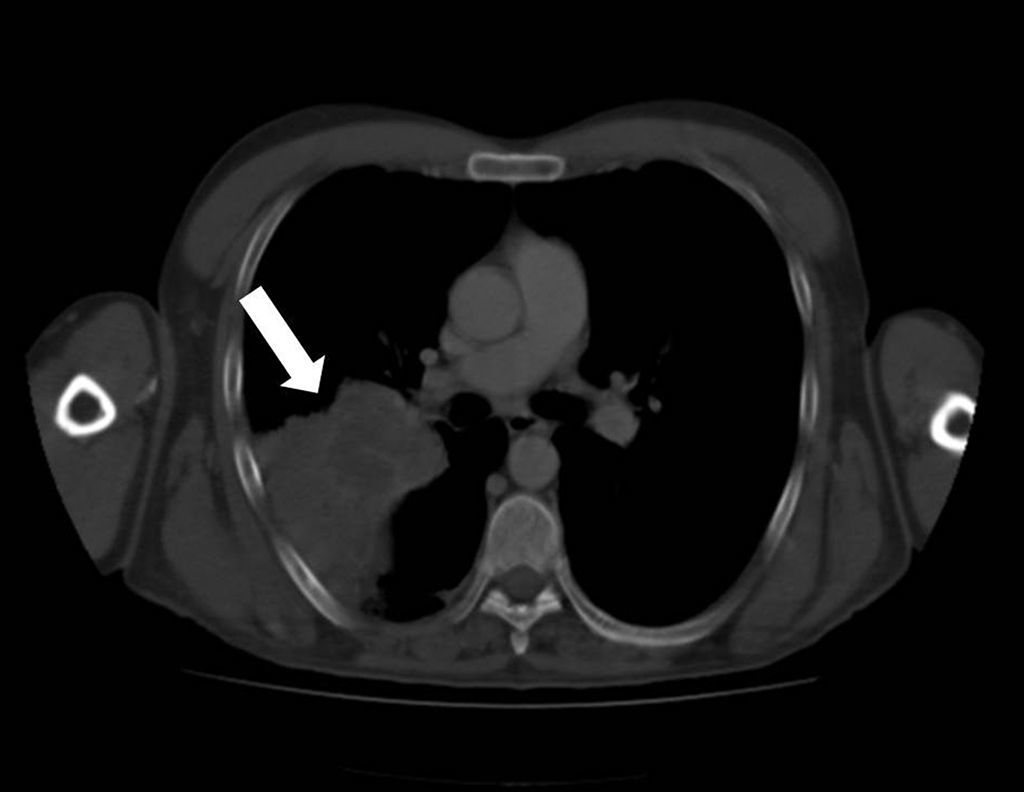
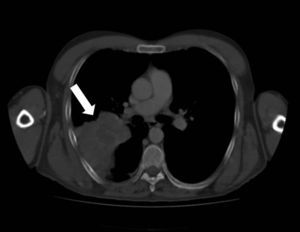
Cuatro días después de la biopsia cutánea el paciente se encuentra ingresado para el estudio de un posible cáncer pulmonar, tras detectarse una masa a dicho nivel en la TAC semestral de control de su enfermedad de base (fig. 3). Ante la ausencia de más lesiones cutáneas, se biopsia el resto de la pápula supraciliar para estudio microbiológico, donde se visualizan estructuras levaduriformes encapsuladas con la tinción de tinta china y 24h después se identifica la variedad Cryptococcus gattii mediante espectrometría de masas MALDI-TOF (score >2) de las colonias crecidas en agar sangre y agar Sabouraud. El mismo día de la segunda biopsia cutánea se realiza biopsia de la masa pulmonar y una punción lumbar, para determinar el alcance de la criptococosis, aislándose el mismo microorganismo en ambas muestras. Ante la sospecha inicial de una criptococosis diseminada, tras el resultado de la segunda biopsia cutánea, se comienza, ese mismo día, una terapia de inducción con anfotericina B 4mg/kg/día y flucitosina intravenosas 100mg/kg/día (15 días) y consolidación posterior con fluconazol oral 800mg/24h 8 semanas más, con resolución progresiva del cuadro. Así mismo se pauta terapia de mantenimiento con fluconazol 200mg/día durante 12meses.
ComentarioLas infecciones fúngicas invasivas son una complicación frecuente y potencialmente fatal en pacientes hematológicos1. La leucemia linfática crónica presenta una alteración inmune por la propia enfermedad y por los fármacos empleados en su tratamiento1, estimándose una incidencia de criptococosis del 1,3 al 2,7% con poliquimioterapia2. Los clásicos agentes alquilantes (ciclofosfamida, bendamustina…) alteran predominantemente la inmunidad celular; por el contrario, el rituximab (anti-CD 20) y el ibrutinib (inhibidor de la tirosina cinasa de Bruton) son fármacos de reciente aparición, específicamente dirigidos contra los linfocitosB (inmunidad humoral) y se desconoce, en cierto grado, el impacto a nivel de efectos secundarios e infecciones oportunistas. Existen varios casos de criptococosis diseminada (C.neoformans) en pacientes tratados con rituximab2, no así con ibrutinib. El riesgo de infección con ibrutinib depende del grado de hipogammaglobulinemia y disminuye a medida que aumentan los niveles de IgA3; si bien nuestro paciente presentaba hipogammaglobulinemia (IgM e IgG), tenía límites normales de IgA.
El género Cryptococcus contiene 2 variedades patogénicas para el ser humano, C.neoformans y C.gattii2,4. C.neoformans afecta principalmente a pacientes inmunocomprometidos, siendo C.gattii una variedad más virulenta, capaz de infectar tanto a inmunocompetentes como a inmunodeprimidos5.
C.neoformans se distribuye mundialmente, pero C.gattii suele limitarse a zonas tropicales y subtropicales6, aunque en las últimas décadas está expandiendo su nicho ecológico a Europa mediterránea, norte de Europa y oeste de Australia, debido a la exportación de eucaliptus y al calentamiento global4,5. En España existen pocos casos descritos de infección autóctona por C.gattii en humanos —el primero data de 18966—, y diversos animales se han implicado como expansores de la enfermedad (cabras, hurones…)5-7. Nuestro paciente manejaba habitualmente madera de eucaliptos que consideramos el foco de infección.
Aunque la puerta de entrada es pulmonar, la meningitis suele ser la primera manifestación clínica de la infección, pero en nuestro caso la lesión cutánea fue la primera en dar manifestaciones clínicas objetivables4. Otras localizaciones más raras incluyen huesos, articulaciones, riñones, glándulas adrenales, bazo y próstata2,8.
Los síntomas clínicos engloban fiebre, tos, expectoración, cefalea, vómitos…8,9, todos ausentes en el momento de la afectación cutánea de nuestro paciente. El 10-20% de las criptococosis diseminadas cursan con lesiones cutáneas en forma de nódulos, pústulas o pápulas herpetiformes, acneiformes o molluscum contagiosum-like8,10.
La detección del antígeno capsular (ELISA o test de aglutinación en látex) puede ser de utilidad en el diagnóstico7,8, pero las 2 variedades de criptococo comparten características comunes y su diferenciación por los métodos habituales de laboratorio es bastante difícil4, por lo que puede emplearse el serotipaje con kits de anticuerpos o el genotipaje mediante el estudio del ADN4,8, entre otros.
El estudio histológico con hematoxilina-eosina puede mostrar un patrón gelatinoso (mucoide), granulomatoso o mixto, como en nuestro caso. Las levaduras tienen forma redondeada con una cápsula polisacárida que se tiñe con hierro coloidal (fig. 2D) o azul alcián y una pared celular PAS y plata metenamina positiva8,10.
La presentación radiológica es polimorfa y las lesiones endobronquiales pueden simular un cáncer pulmonar, siendo más frecuente por C.neoformans que por C.gattii9,11.
La criptococosis diseminada grave, como la nuestra, requiere una terapia antifúngica potente8, y su eficacia depende en gran medida de su rápida instauración.
El inicio de una criptococosis diseminada por C.gattii a través de una lesión cutánea única es un evento extremadamente raro. Además aportamos un nuevo caso autóctono en España, donde este microorganismo ha encontrado un lugar ideal para su expansión territorial. Nuestro caso demuestra que cualquier lesión cutánea nueva en un paciente inmunodeprimido debe ser biopsiada, ya que el diagnóstico precoz supone un punto clave en el pronóstico vital.