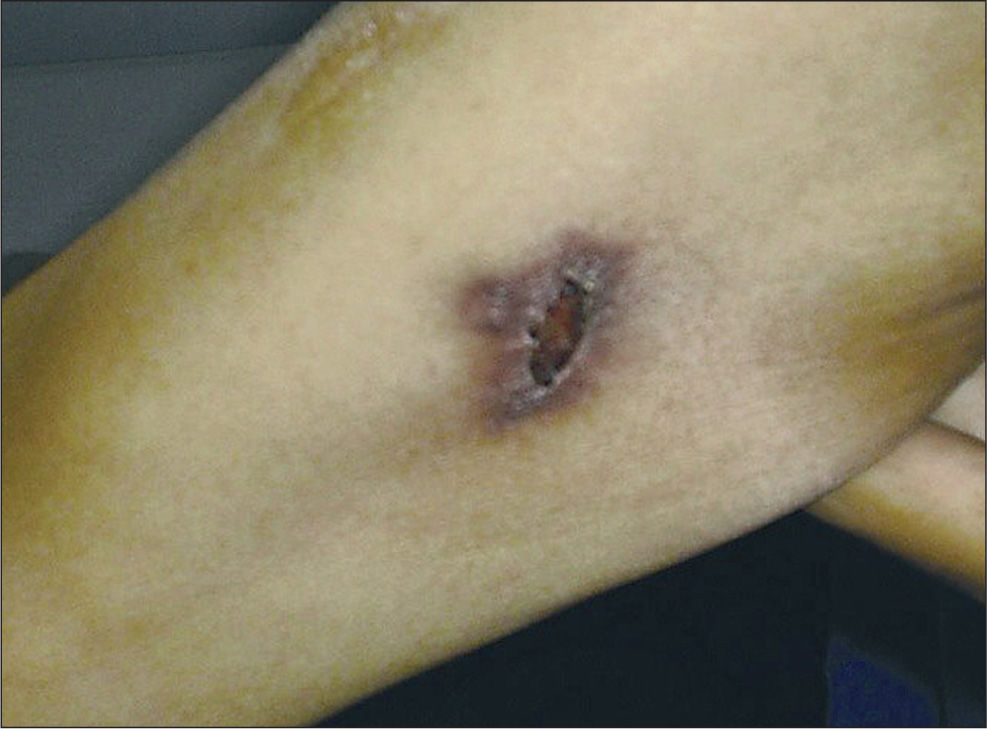
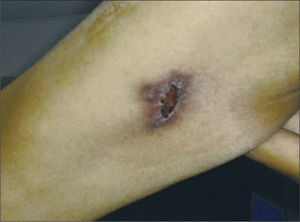
Varón de 39 años, usuario de drogas inyectadas (UDI), con serología positiva para el virus de la inmunodeficiencia humana (VIH) y virus de la hepatitis C (VHC), y sin historia de terapia antirretroviral de gran actividad (TARGA) ni de complicaciones clínicas diagnósticas de sida. Ingresó en el hospital por fiebre (38 °C), pérdida de peso (5 kg en 2 meses), sudores nocturnos y tos productiva. Los datos más relevantes del examen físico fueron palidez cutáneo-mucosa y semiología de condensación en la base pulmonar izquierda. En el brazo derecho presentaba una lesión de 2 cm de diámetro, ulcerocostrosa e indolora (fig. 1). Los resultados significativos del laboratorio fueron: hematocrito: 22%, hematíes: 2.300.000/μl; hemoglobina: 7,4 mg/dl; leucocitos: 7.400/μl; plaquetas: 148.000/μl; velocidad de sedimentación globular (VSG): 51 mm en la primera hora; fosfatasa alcalina (FAL): 1.414 U/l. El recuento de linfocitos T CD4+ fue de 12 céls./μl (1%). El resto de la química sanguínea fue normal. La radiografía de tórax presentaba infiltrado basal izquierdo y la ecografía abdominal mostró hepatomegalia con aumento de la ecogenicidad hepática y esplenomegalia (16,4 cm) con múltiples imágenes hipoecoicas, la mayor de 5,6 mm.
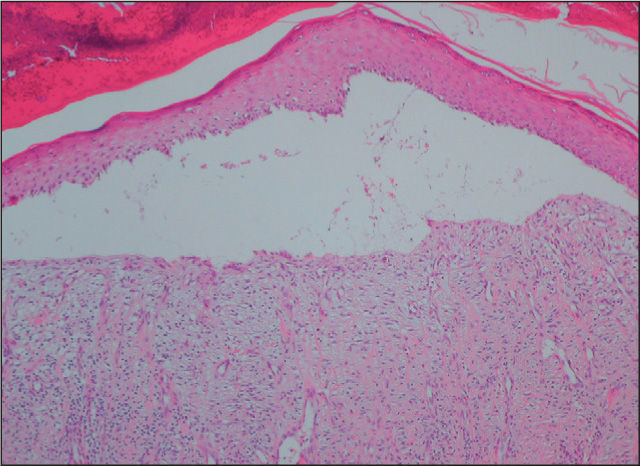
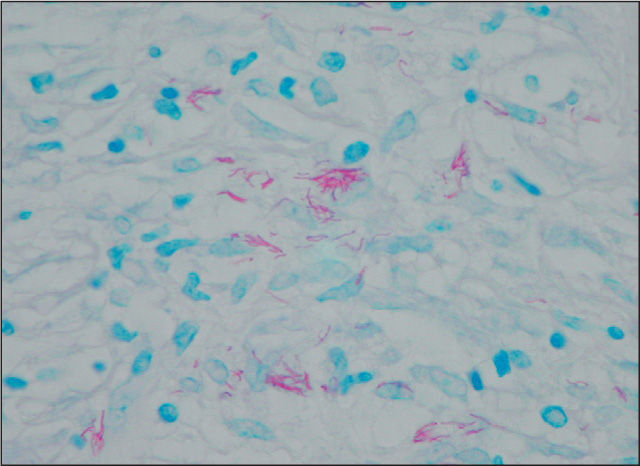
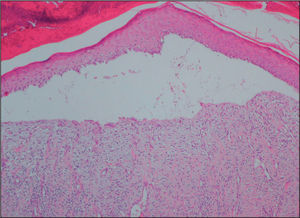
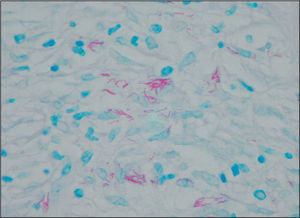
EvoluciónLos exámenes directos del esputo y lavado broncoalveolar fueron negativos para bacilos ácido-alcohol resistentes (BAAR), bacterias comunes, hongos y parásitos. Se efectuó biopsia de la lesión cutánea, cuyo examen histopatológico mostró epidermis adelgazada, con ulceración por despegamiento dermoepidérmico y pérdida de las crestas interpapilares. En la dermis, se observó incremento de los haces de fibras colágenas, escasos macrófagos con citoplasma claro y fibroblastos dispuestos en fascículos paralelos a la epidermis (fig. 2). Con la coloración de Ziehl-Neelsen se observaron abundantes bacilos aislados y agrupados, alargados y sin fragmentación (fig. 3). Las coloraciones de ácido peryódico de Schiff (PAS) y Grocott no revelaron otros microorganismos. Los cultivos de esputo, el lavado broncoalveolar y la biopsia cutánea mostraron el desarrollo de Mycobacterium tuberculosis sensible a todos los fármacos antituberculosos.
Se realizó tratamiento con isoniacida, rifampicina, etambutol y pirazinamida por vía oral durante 2 meses, profilaxis con cotrimoxazol en dosis de 160 mg de trimetoprima y 800 mg de sulfametoxazol 3 veces por semana y suplementos vitamínicos. Evolucionó con excelente respuesta clínica. Al mes de tratamiento, la bacteriología del esputo fue negativa y la lesión cutánea había cicatrizado; la radiografía de tórax fue normal y la ecografía abdominal mostró la desaparición de las imágenes hipoecoicas del bazo.
DiagnósticoTuberculosis diseminada con compromiso cutáneo.
ComentarioEl compromiso cutáneo de la tuberculosis representa sólo el 2% de las localizaciones extrapulmonares de la enfermedad y puede producirse tanto por vía exógena como endógena. La adquisición exógena es infrecuente y requiere la interrupción de la barrera cutánea para producir la infección1.
La tuberculosis cutánea se puede clasificar en: a) tuberculosis de primoinfección que incluye el complejo primario cutáneo o chancro de inoculación, y b) tuberculosis de reinfección endógena en la que el bacilo alcanza la piel por contigüidad (lesiones de las mucosas que ulteriormente se propagan a la piel); por vía linfática en cuyo caso a partir de osteítis tuberculosas, los bacilos invaden el tejido celular subcutáneo y la piel, y por vía hemática, las lesiones cutáneas se producen como consecuencia de la diseminación de M. tuberculosis a partir de otros focos2. Las formas llamadas de reinfección endógena incluyen: lupus vulgar, tuberculosis verrugosa cutánea, escrofulodermia, tuberculosis cutánea periorificial y tuberculosis miliar generalizada de la piel. Estas formas clínicas difieren entre sí, lo que demuestra cómo puede reaccionar la piel en forma diferente frente a un mismo agente etiológico en relación con la inmunidad del organismo y la virulencia del bacilo2,3.
Además de estas formas conocidas como tuberculosis cutáneas verdaderas, se utiliza el término de tubercúlides para designar un grupo de procesos cuya relación con la tuberculosis puede ser, a veces, difícil de establecer. Clásicamente, se consideran formas atípicas de tuberculosis debido a que en ellas la búsqueda de bacilos es, por lo general, negativa. En este grupo se incluyen el eritema indurado de Bazin, las tubercúlides papulonecróticas y el liquen escrofulosorum3,4.
El chancro de inoculación tuberculoso es la manifestación de una infección primaria de la piel y representa del 0,14 al 5% del total de primoinfecciones tuberculosas. Se trata de una úlcera asintomática cubierta por una costra con compromiso de los ganglios linfáticos regionales (complejo primario). El cuadro histológico muestra necrosis con ulceración de la epidermis y numerosos bacilos con formación de granulomas4.
Las lesiones de lupus vulgar se caracterizan por granulomas de tipo tuberculoide con necrosis de caseificación y escasos bacilos tuberculosos4,5.
En la tuberculosis verrugosa se observa un infiltrado inflamatorio agudo en la dermis con granulomas tuberculoides, numerosos bacilos y moderada necrosis5,6.
La escrofulodermia o tuberculosis colicuativa cutis representa una extensión directa a la piel de una infección tuberculosa subyacente, por lo general, adenitis u osteomielitis. La histopatología muestra la formación de abscesos junto con una intensa reacción inflamatoria y abundantes bacilos tuberculosos4,6.
La tuberculosis periorificial es una forma clínica rara que se caracteriza por úlceras poco profundas en la proximidad de los orificios mucosos. La histología muestra una úlcera rodeada por un infiltrado inflamatorio inespecífico y en la dermis una pronunciada necrosis con abundantes bacilos4,6.
La tuberculosis miliar cutánea es una manifestación clínica infrecuente causada por la diseminación hemática del bacilo desde un foco, en general, pulmonar. Es una presentación grave y con frecuencia mortal en una alta proporción de pacientes, en especial en aquellos infectados por el VIH. Se caracteriza por lesiones papulopustulosas diseminadas cuyo estudio histológico demuestra microabscesos en la dermis y numerosos BAAR. En la experiencia de los autores fue observada en asociación con casos de tuberculosis multirresistente7. En el caso que se presenta, la lesión cutánea no puede clasificarse dentro de ninguna de las formas clínicas que aquí se describen.
En este sentido, existen algunos informes de casos de tuberculosis con afectación cutánea atípica incluyendo lesiones de vasculitis necrosante8–10.
Por este motivo, el diagnóstico de la tuberculosis cutánea es siempre difícil y muchas veces se retrasa por la diversidad de las manifestaciones clínicas. La confirmación requiere de la correlación clínica, histológica y microbiológica.
La presentación cutánea atípica de la tuberculosis en el paciente que se relata probablemente se relacione con el estado de deterioro inmunológico del paciente que justifica los hallazgos histopatológicos con ausencia de granulomas y abundantes BAAR.