Las infecciones de las derivaciones del líquido cefalorraquídeo (LCR) presentan morbilidad y mortalidad importantes. Éstas se producen principalmente durante la cirugía y por infección de la herida quirúrgica. Las bacterias que están más implicadas son Staphylococcus spp. (> 50% resistentes a meticilina). Bacilos gramnegativos (10-25%) y Propionibacterium acnes se describen últimamente con frecuencia creciente. El síndrome de malfunción valvular y la fiebre son las manifestaciones clínicas más frecuentes. Los signos meníngeos son infrecuentes. Otras manifestaciones clínicas dependerán de la localización del catéter distal. El LCR debe ser extraído por punción del reservorio o del catéter externalizado, y procesado para bioquímica y recuento celular, tinción de Gram y cultivos aerobios y anaerobios (incubación prolongada). Debido a la formación de biocapa, y para evitar recurrencias, el tratamiento recomendado es antibióticos intravenosos más retirada de todo el shunt, colocación de drenaje ventricular externo y nuevo shunt. La profilaxis es importante y puede incluir antimicrobianos, y/o catéteres impregnados con antibióticos.
Cerebrospinal fluid (CSF) shunt infection is a cause of considerable morbidity and mortality. Shunt infection is produced mainly during surgery and by surgical wound infection. Staphylococcus spp. (> 50% methicillin-resistant) are the most common causative bacteria, although gram-negative bacilli (10%-25%) and Propionibacterium acnes are becoming increasingly implicated. Shunt malfunction syndrome and fever are the most frequent clinical manifestations, whereas signs of meningeal irritation are uncommon. Other clinical manifestations depend on the location of the distal catheter. CSF shouldbe obtained by puncture of the shunt reservoir or the distal catheter and processed for biochemical analyses, cell count, Gram stain, and aerobic and anaerobic cultures (lengthy incubation). Because of biofilm formation and to avoid recurrences, the recommended treatment is intravenous antibiotics plus removal of all components of the infected shunt, followed by placement of an external drainage catheter and a new shunt. Prophylaxis is important and can include antimicrobial prophylaxis and/or antibiotic-impregnated catheters.
El líquido cefalorraquídeo (LCR) se produce en los plexos coroideos (70-80%), intersticio cerebral, epéndimo y duramadre de las vainas radiculares, a un ritmo de 20 ml/h en el adulto y 25 ml/día en el recién nacido. La capacidad total del LCR es de 150 ml (el 50% intracraneal y el 50% raquídeo). El LCR circula desde los ventrículos laterales, pasando por los agujeros de Monro al III ventrículo, acueducto de Silvio, IV ventrículo, orificios de Luscka y Magendie, hasta el espacio subaracnoideo de cisternas, convexidad cerebral y raquis, y se reabsorbe en los villi aracnoideos. La hidrocefalia se produce cuando existe un desequilibrio entre formación y reabsorción, o en la circulación del LCR. Ocasiona aumento del tamaño ventricular y del volumen del LCR en su interior y síndrome de hipertensión intracraneal (HIC) progresivo que puede llevar al coma y a la muerte. Las hidrocefalias, según su origen pueden ser congénitas (malformaciones, etc.) o adquiridas (posinfecciosas/inflamatorias, poshemorrágicas, compresivas y posquirúrgicas). Según su mecanismo de producción, las hidrocefalias pueden ser obstructivas (se impide la circulación del LCR) o comunicantes o arreabsortivas (por déficit de reabsorción del LCR). Por último, según la forma de instauración, pueden ser agudas (ocasionan HIC en pocas horas) o crónicas (instauración lenta, en días, existiendo cierto grado de adaptación a la compresión).
Las derivaciones del LCR se utilizan para disminuir la presión del LCR. Es uno de los procedimientos neuroquirúrgicos más frecuentes: en Estados Unidos se implantan 40.000 shunts al año1. Otros usos de las derivaciones del LCR son la medición de la presión intracraneal (PIC) y la administración de fármacos intraventriculares.
Los sistemas de derivación del LCR pueden ser de dos tipos:
- 1.
Derivaciones externas de LCR: son un catéter colocado en el espacio epidural, subdural o intraventricular (el más frecuente), sin sistema valvular, generalmente con un trayecto subcutáneo tunelizado, y en conexión con el exterior. Son temporales. Permiten la monitorización y control de la PIC mediante la evacuación rápida y urgente del LCR. Están indicadas en hidrocefalias agudas, hemorragia intraventricular y para la medición de PIC. También se utilizan para la administración de fármacos, en fístulas de LCR (posquirúrgicas o traumáticas) para favorecer su cierre y en infecciones de shunts, como paso intermedio antes de colocar la nueva derivación. Hay dos tipos: a) derivación ventricular externa (DVE), utilizada en hidrocefalias obstructivas y para medición de la PIC, y b) derivación lumbar externa (DLE), utilizada en las hidrocefalias comunicantes.
- 2.
Derivaciones internas de LCR o shunts: son sistemas permanentes internalizados. Constan de un catéter proximal y otro distal multiperforados y un dispositivo valvular unidireccional entre ambos. La válvula tiene una presión de apertura variable (2-20 cm de H2O), que permite regular el flujo del LCR según las necesidades del paciente; puede estar predeterminada (shunts de baja, media o alta presión) o ser programada externamente (shunts programables). La válvula se encuentra alojada junto a un reservorio que permite la toma de muestras de LCR para estudios bioquímicos y microbiológicos y recuento celular, para comprobación de su funcionamiento y para la administración de fármacos (en algunos shunts). Existen varios tipos de shunts, según dónde se alojen los catéteres proximal y distal:
- a)
Shunt ventrículo-peritoneal (SVP): el LCR ventricular es drenado en la cavidad peritoneal. Es el más frecuente. Se utiliza en las hidrocefalias obstructivas.
- b)
Shunt ventrículo-atrial (SVA): el LCR es drenado en la aurícula derecha. Se coloca en casos seleccionados de hidrocefalias obstructivas en los que la cavidad peritoneal no se puede utilizar.
- c)
Shunt ventrículo-pleural: el LCR ventricular es drenado a la cavidad pleural. Tiene las mismas indicaciones que el SVA, aunque se utiliza menos.
- d)
Shunt lumbo-peritoneal (SLP): se utiliza en hidrocefalias comunicantes y fístulas del LCR. Drena el LCR desde el espacio espinal a la cavidad peritoneal.
- a)
Una de las principales complicaciones de las derivaciones de LCR son las infecciones. Representan el 45-52% de las meningitis/ventriculitis nosocomiales en adultos3,4. En los shunts permanentes se han descrito incidencias muy variables (1,5-41%) y, actualmente, son del 5-15%. La incidencia por operación es del 2,7-14%, aunque en las últimas series es más baja: 4,2-6,2% por paciente2. Diversos factores se relacionan con la infección de las derivaciones de LCR (tabla 1). No todos los estudios encuentran asociación con todos ellos. Estos factores están relacionados con el paciente (edad, proceso principal y enfermedades previas o concomitantes, lesiones cutáneas, etc.), con la cirugía (duración, experiencia del neurocirujano, etc.) y con la propia derivación (neurocirugía previa, revisiones o infección previa del shunt, etc.). Los niños prematuros con hemorragia intraventricular presentan la mayor incidencia. En el 62-80% la infección aparece en el primer mes desde la cirugía; en el 28%, entre el segundo y el duodécimo meses, y en el 10%, después del año.
Factores asociados a un mayor riesgo de infección de las derivaciones del líquido cefalorraquídeo
| Edades extremas de la vida (prematuridad y ancianos) |
| Revisiones del shunt |
| Infección previa del shunt |
| Estado previo y preparación deficiente de la piel y afeitado |
| Exposición de grandes superficies cutáneas durante la intervención |
| Número de personas en el quirófano y movimiento en el mismo |
| Experiencia del neurocirujano |
| Utilización de neuroendoscopio o neurocirugía previa |
| Catéter distal en contacto con válvula tricúspide (shunts ventrículo-atriales) |
| Duración de la intervención |
| Infección concomitante en otro lugar |
| Manipulación del catéter en la intervención |
| Malformaciones del tubo neural |
| Hemorragias intraventriculares y subaracnoideas* |
| Traumatismo craneoencefálico con fractura craneal y fístula del LCR* |
| Craniotomía* |
| Hipertensión intracraneal mayor de 20 cm de H2O* |
| Fugas pericatéter del LCR* |
| Duración del drenaje externo* |
| Drenajes abiertos* |
| Manipulaciones reiteradas del drenaje* |
| Hospitalización prolongada* |
LCR: líquido cefalorraquídeo.
En las DVE se han referido incidencias hasta del 22%, aunque las más frecuentes son 5-16%5-7. Las DLE presentan menor incidencia que las DVE (7 frente al 15%)8. En las DVE la presencia de infecciones concomitantes en otro lugar, hemorragia intraventricular o subaracnoidea y drenaje del LCR hemorrágico, la necesidad de poner varias DVE, los sistemas abiertos y las manipulaciones repetidas se han descrito como importantes factores de riesgo9. El tiempo de drenaje (> 5-7 días), como factor de riesgo es motivo de controversia6,8.
Patogénesis y fisiopatologíaSe describen cuatro mecanismos de infección de un shunt:
- 1.
Durante el acto quirúrgico. Es considerado el más frecuente. La infección aparece a las pocas semanas de la intervención. Se aíslan microorganismos de la piel (50%) y nasofaringe del paciente. El resto corresponde a flora del personal de quirófano y a bacterias nosocomiales.
- 2.
Desde la piel adyacente al shunt. Hay contacto directo del germen con el shunt, bien por heridas en la piel por la que discurre la derivación (con o sin infección), traumatismos o decúbitos de la piel, fugas del LCR que impiden el cierre de la herida quirúrgica, o rascado (más en niños y ancianos), y por punciones del shunt. Se aíslan microorganismos nosocomiales y/o de la piel. En el 20% las bacterias aisladas son idénticas a las encontradas en la herida quirúrgica. Otros autores10 consideran que éste es el mecanismo principal más frecuente al encontrar sólo en el 14% de los shunts infectados las mismas bacterias en el LCR y la piel en el momento de la intervención.
- 3.
Vía hematógena. El shunt se contamina a partir de una bacteriemia. Es el principal mecanismo patogénico en los SVA, e infrecuente en los demás shunts. Suelen ser tardías.
- 4.
Infección retrógrada desde el catéter. Es el principal mecanismo patogénico en las derivaciones externas: la bacteria progresa desde la piel de forma retrógrada y extraluminal por el catéter hasta el trépano y el LCR. El riesgo de infección aumenta a partir de los 5-7 días de la colocación. Se ha comprobado que al quinto día de la cirugía, con un trayecto tunelizado de 5 cm, el trépano craneal está colonizado por los mismos gérmenes que el orificio de salida del catéter. El riesgo es aún mayor en las inserciones directas (sin trayecto tunelizado) y cuando existe otra infección concomitante. La infección también puede ser intraluminal mediante las manipulaciones del catéter para toma de muestras, administración de tratamientos a través de él, etc.
En los shunts peritoneales puede deberse a decúbitos y/o perforaciones del catéter distal sobre un asa intestinal. Suelen ser tardías (incluso años después de la cirugía) y están producidas por bacilos gramnegativos y bacterias anaerobias entéricas.
En la aparición de infecciones en las derivaciones del LCR, influyen las propiedades del biomaterial, los mecanismos de defensa del huésped y los factores de virulencia bacteriana.
El sistema nervioso central (SNC) presenta menos concentraciones de complemento y capacidad de opsonización y una fagocitosis menos eficiente.
Por otro lado, en las superficies del catéter (extraluminal e intraluminal) se depositan proteínas y glucoproteínas (fibrina, elastina, fibronectina, colágeno, etc.) que conforman el inicio del biofilm o biocapa. Éste facilita la adhesión bacteriana a los biomateriales11. En realidad, la biocapa es una comunidad organizada de bacterias adheridas a superficies de biomateriales y mucosas12. Las bacterias se adhieren a las sustancias poliméricas extracelulares y producen una sustancia extracelular polisacárida que, entre otras funciones, les sirve de anclaje, haciendo irreversible la adhesión13. Después proliferan y crean microcolonias. El inóculo bacteriano requerido para producir infección en una derivación es muy bajo (< 100 ufc/ml). Las bacterias y las sustancias del huésped se van depositando progresivamente, conformando la biocapa, como una estructura compleja. La biocapa protege a las bacterias de los antibióticos. Aunque las bacterias más superficiales (capa planctónica) son susceptibles a los antibióticos, las concentraciones que se alcanzan en la biocapa son muy bajas, sobre todo de aminoglucósidos y glucopépticos. Rifampicina, fluorquinolonas y clindamicina penetran mejor14. Las bacterias más profundas se encuentran en fase estacionaria en un medio con pocos nutrientes y pH ácido y presentan menor captación de antibióticos y una cinética de inactivación alterada15. La concentración mínima bactericida (CMB) aumenta 10-1.000 veces, y son precisas concentraciones de antibióticos muy elevadas para ser efectivos. Dentro de la biocapa se ha demostrado un aumento de transferencia genética entre las bacterias incluidas en ella, con la implicación sobre la aparición de resistencia que esto supone16. También se ha comprobado alteración en la función de los neutrófilos y en la respuesta inflamatoria. Estas condiciones facilitan el papel patógeno de bacterias poco virulentas (p. ej., Propionibacterium acnes, Corynebacterium spp., etc.). Por último, de la biocapa se pueden desprender células aisladas o pequeños conglomerados bacterianos, que ayudan a extender la infección a distancia. El crecimiento de la biocapa y los productos del huésped pueden obstruir los componentes del shunt y ocasionar un síndrome de malfunción valvular. Así, se estima que el 25% de la cirugía del shunt es debido a malfunciones ocasionadas por la biocapa17.
Por tanto, el tratamiento exclusivamente con antibióticos no es capaz de eliminar la infección. Para la curación de una infección de un shunt es necesario retirar todo el dispositivo.
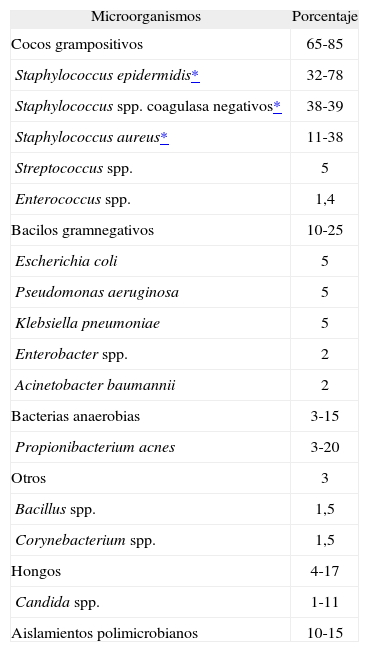
EtiologíaLos microorganismos aislados varían según la patogénesis de la infección y el tipo de shunt. Los más frecuentes son los gérmenes de la piel: Staphylococcus epidermidis y Staphylococcus aureus (60-80%, el 50% de los cuales son resistentes a meticilina)18. Los bacilos gramnegativos (10-25% de los casos) suelen ser patógenos nosocomiales o se aíslan en shunts que drenan el LCR a la cavidad peritoneal (Escherichia coli, Pseudomonas aeruginosa, Enterobacter spp. y Klebsiella pneumoniae). Los aislamientos polimicrobianos son frecuentes (10-15%), a veces de enterobacterias y anaerobios (sugestivos de perforaciones de víscera hueca por el catéter distal).
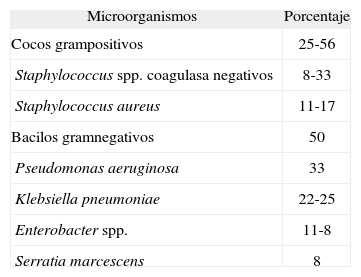
En las derivaciones externas, los cocos grampositivos se aíslan en el 25-56%. El resto son bacilos gramnegativos, generalmente nosocomiales y multirresistentes, aislados en pacientes ingresados en UCI9. Los agentes etiológicos y su frecuencia de aparición se muestran en la tabla 2(shunts) y tabla 3 (derivaciones externas).
Agentes etiológicos aislados en infecciones de shunts
| Microorganismos | Porcentaje |
| Cocos grampositivos | 65-85 |
| Staphylococcus epidermidis* | 32-78 |
| Staphylococcus spp. coagulasa negativos* | 38-39 |
| Staphylococcus aureus* | 11-38 |
| Streptococcus spp. | 5 |
| Enterococcus spp. | 1,4 |
| Bacilos gramnegativos | 10-25 |
| Escherichia coli | 5 |
| Pseudomonas aeruginosa | 5 |
| Klebsiella pneumoniae | 5 |
| Enterobacter spp. | 2 |
| Acinetobacter baumannii | 2 |
| Bacterias anaerobias | 3-15 |
| Propionibacterium acnes | 3-20 |
| Otros | 3 |
| Bacillus spp. | 1,5 |
| Corynebacterium spp. | 1,5 |
| Hongos | 4-17 |
| Candida spp. | 1-11 |
| Aislamientos polimicrobianos | 10-15 |
Agentes etiológicos aislados en infecciones de derivaciones externas
| Microorganismos | Porcentaje |
| Cocos grampositivos | 25-56 |
| Staphylococcus spp. coagulasa negativos | 8-33 |
| Staphylococcus aureus | 11-17 |
| Bacilos gramnegativos | 50 |
| Pseudomonas aeruginosa | 33 |
| Klebsiella pneumoniae | 22-25 |
| Enterobacter spp. | 11-8 |
| Serratia marcescens | 8 |
En los últimos años se ha comprobado que un incremento de la infección es por bacilos gramnegativos, especialmente Acinetobacter baumannii (con frecuencia multirresistentes) tanto en las derivaciones temporales como en las permanentes18. Las bacterias causantes de las meningitis agudas comunitarias (Streptococcus pneumoniae, Haemophilus influenzae y Neisseria meningitidis) son infrecuentes (el 5% en total) y suelen aislarse en pacientes con fístulas del LCR y derivaciones del LCR, o en las que concomitantemente hay una meningitis comunitaria. Propionibacterium acnes está adquiriendo gran importancia en los últimos años y se ha aislado hasta en el 50-75% de las infecciones de shunts17,19. Esto puede deberse a mejores técnicas de cultivo y a considerarlo como patógeno, al igual que ocurre con Corynebacterium spp. Las infecciones fúngicas se describen actualmente en el 6-17%, sobre todo por Candida spp., y en pacientes en tratamiento antimicrobiano prolongado, con esteroides, alimentación parenteral y/o inmunocomprometidos.
ClínicaEs muy variable y depende del mecanismo patogénico, del tipo de shunt y su localización anatómica y de la virulencia de la bacteria. Puede haber manifestaciones clínicas dependientes del catéter proximal, del distal o de ambos.
En los shunts con catéter proximal ventricular, la infección puede manifestarse como un síndrome de malfunción valvular, bien por obstrucción, o bien por disminución de la función del sistema en cualquiera de sus componentes. Los principales síntomas son cefaleas (21%), alteración del nivel mental y de relación (30-70%), somnolencia, náuseas (14%) y vómitos (11%)18. Crisis comiciales, defectos visuales (pérdida de la mirada vertical y de visión), rigidez y parálisis de pares craneales se describen con menor frecuencia. A la presión, la válvula se rellena lentamente o se queda umbilicada, lo que indica bloqueo proximal. La clínica de ventriculitis y/o meningitis sólo aparece en el 30% de los casos, pero su presencia indica una afectación ventricular muy intensa. Los signos meníngeos son infrecuentes, ya que el LCR infectado de los ventrículos no está en contacto con las meninges. La febrícula o la fiebre (de bajo grado) es inconstante (14-80%) y su ausencia no excluye el diagnóstico de infección. La triada clásica sólo aparece en el 11%. Complicaciones mayores como empiemas subdurales o abscesos cerebrales son muy raras, y se observan en pacientes con catéteres residuales de sistemas previos no retirados, o tratamiento antibiótico inapropiado.
El drenaje del LCR infectado, o la propia infección del catéter distal determinan una respuesta inflamatoria y clínica diferente según su localización:
- 1.
En los SVP puede objetivarse febrícula/fiebre, anorexia y dolor abdominal de diverso grado: desde molestia inespecífica a clínica de seudooclusión intestinal y abdomen agudo. El dolor puede estar localizado en la zona donde drena el catéter distal o ser difuso. La afectación peritoneal conlleva déficit de la absorción del LCR, y la aparición de acumulaciones del LCR o "licuoromas" a veces de gran tamaño, o incluso de abscesos intrabdominales. El decúbito y/o perforación de un asa intestinal por el catéter distal (el 9% de las infecciones de los SVP) suele dar una clínica más aguda abdominal (signos de peritonismo, plastón abdominal y abdomen agudo). En más del 60% de los casos puede faltar la clínica abdominal.
- 2.
En las válvulas ventrículo-pleurales puede aparecer dolor pleurítico, acumulación del LCR de diversa cuantía o empiema pleural. El dolor pleural puede estar ausente en el 60% de estas infecciones.
- 3.
En la infección de los SVA la fiebre (con/sin escalofríos y/o tiritona) es el síntoma más frecuente. Puede manifestarse como bacteriemia o sepsis al drenar el LCR infectado directamente en el torrente sanguíneo, o bien como una endocarditis tricuspídea, o embolismos sépticos pulmonares al desprenderse trombos valvulares o formados en el catéter auricular. La nefritis-shunt es una complicación infrecuente (4-14%) sólo observada en este tipo de dispositivos. Es una glomerulonefritis debida al depósito de complejos antígeno-anticuerpos (IgM e IgG) en el glomérulo, con activación del complemento. Otras complicaciones muy infrecuentes son el taponamiento cardíaco por rotura miocárdica, el seudotumor auricular o el aneurisma micótico de arteria pulmonar.
- 4.
En los SLP, la infección proximal se manifiesta con clínica de meningitis, y las manifestaciones distales no difieren de las observadas en los SVP.
- 5.
La infección de las derivaciones externas del LCR ocasiona una ventriculitis que se manifiesta por cambio en el nivel de relación previo del paciente, febrícula, cambio en el aspecto del LCR, clínica de hidrocefalia (por obstrucción del drenaje) y más raramente por convulsiones. Si es muy intensa, pueden aparecer signos meníngeos. Los signos inflamatorios y/o exudación purulenta en el trayecto tunelizado o por el orificio de salida del catéter son relativamente frecuentes.
En cuanto a los agentes etiológicos, S. aureus, Streptococcus spp. y bacilos gramnegativos nosocomiales ocasionan una clínica más aguda. Staphylococcus spp. coagulasa negativos, Corynebacterium spp. y, sobre todo, P. acnes dan lugar a una clínica más larvada, oligosintomática y que dificulta y retrasa el diagnóstico.
Ocasionalmente, las infecciones de los shunts son muy oligosíntomaticas, con clínica inespecífica (febrícula, malestar general, disminución de la actividad habitual, alteración del comportamiento) y a veces intermitente (oclusiones intermitentes que mejoran al aumentar la PIC).
Los shunts también pueden infectarse extraluminalmente. Se objetivan signos inflamatorios y/o supuración en las heridas quirúrgicas (proximal y distal), o en el trayecto subcutáneo del catéter distal, o úlceras cutáneas por presión a cualquier nivel del sistema. Desde aquí la infección puede progresar y producir clínica dependiente del catéter proximal (ventriculitis/meningitis) o del distal, bien por afectación directa del catéter e inoculación intraluminal, o bien por progresión extraluminal.
DiagnósticoLa sospecha clínica es fundamental. Ante todo paciente portador de un shunt que presente signos de malfunción valvular, febrícula o fiebre intermitente no aclarada, alteración del nivel de relación previo, irritabilidad, somnolencia (el mejor indicador de malfunción en niños), menor rendimiento escolar o molestias abdominales inespecíficas; se hace necesaria la observación y descartar infección del shunt. A veces, la valoración del nivel de relación es difícil debido al proceso de base previo, especialmente en casos con derivaciones externas.
El diagnóstico de infección de shunt requiere: a) clínica compatible; b) alteraciones en el LCR, y c) cultivo positivo en el LCR obtenido del shunt o de sus componentes.
El LCR debe obtenerse por punción directa del reservorio o de colecciones de LCR abdominales, pleurales u otras, o de un catéter externalizado. La punción del shunt debe realizarse con todas las medidas de esterilidad y asepsia posibles, para evitar la introducción de un germen (hasta en el 12% en casos de punciones repetidas), o la contaminación del LCR obtenido. Se debe afeitar sólo la zona que se va a puncionar, aplicar antisépticos correctamente dos veces, utilizar agujas finas (21G o más finas), y aspirar de forma lenta, suave e intermitente. Se desinfecta nuevamente y se cubre la zona puncionada con apósitos estériles. En los pacientes con DVE el LCR se extraerá también con medidas de esterilidad, aplicando antisépticos en la llave de tres pasos antes de proceder a la toma y después de la misma, y cubrir la llave de tres pasos con apósitos estériles impregnados en antisépticos. La rentabilidad de los cultivos del LCR obtenido por punción del reservorio o de los catéteres es más elevada que la de los cultivos del LCR por punción directa ventricular.
En pacientes con shunts ventriculares, en los que existe una hidrocefalia obstructiva, debe evitarse la obtención del LCR por punción lumbar. Este último es diferente del LCR ventricular ya que ambos compartimentos no están en comunicación, por lo que su valor es escaso. Además, existe el riesgo de enclavamiento en casos de hidrocefalias no comunicantes por procesos que ocasionan HIC y efecto masa. Por el contrario, en las hidrocefalias comunicantes con SLP el cultivo del LCR lumbar es positivo en el 80-90% de los casos de infección.
El LCR obtenido debe procesarse para contaje celular, bioquímica (glucosa y proteínas) y estudios microbiológicos (tinción de Gram, cultivo en medios de aerobios y anaerobios). De obtenerse poco volumen, el LCR debe enviarse primero para los estudios microbiológicos, y el sobrante (si existiera) para bioquímica y recuento. Los medios líquidos son más sensibles que los cultivos en placas (el 25% más de aislamientos) aunque también se aíslan bacterias contaminantes más fácilmente.
Las alteraciones licuorales suelen ser menos intensas que en las meningitis. El 85% presenta pleocitosis poco intensa (79-156 leucocitos/μl), el 46% proteinorraquía (> 0,45 g/l) y el 27%, consumo de glucosa (glucosa LCR/glucemia < 0,5). El 90% de los LCR con pleocitosis de 100 leucocitos/μl o más presentan cultivos positivos, mientras que con hasta 20 céls./μl, sólo el 50%. La eosinofilia superior al 5% en el LCR ha sido relacionada con malfunciones valvulares (valor predictivo positivo [VPP] = 96%); y eosinoflia de más del 8% con infecciones de shunt oligosintomáticas. Fiebre y neutrofilia (> 10%) en el LCR se asocian con infección del shunt (99%, especificidad; 93%, VPP; 95% valor predictivo negativo [VPN])20. Se describen infecciones de shunts con LCR con contaje celular y bioquímica normales en infecciones por P. acnes21.
En los DVE la valoración del LCR es más difícil, ya que la pleocitosis puede deberse a la cirugía reciente. Para un diagnóstico precoz de infección, se recomienda tomar dos muestras del LCR en la primera semana de drenaje, y después diariamente5. Una elevación de la pleocitosis debe hacernos sospechar colonización/infección6, y tiene menos valor la alteración de los otros parámetros licuorales (proteinorraquia y descenso de glucosa) y sistémicos, en los momentos iniciales.
La tinción de Gram es positiva en el 31%. El LCR debe ser procesado en medios aerobios y anaerobios. Estos últimos deben mantenerse en incubación prolongada (al menos 14 días). Los cultivos del LCR son positivos en el 62%. El 60% de los aislamientos de P. acnes en el LCR se obtienen a los 10-14 días de incubación. Parte de los cultivos negativos se deben a un mal procesamiento de las muestras y/o a no mantener los cultivos de anaerobios el tiempo referido. Es posible que supuestas malfunciones valvulares sometidas a revisiones, sean desde el principio infecciones valvulares oligosintomáticas, y con cultivos negativos por defecto de técnica21. Otra causa de cultivo negativo es el tratamiento antimicrobiano previo: las positividades pueden bajar del 97 al 53%22. Cualquier otra muestra que pueda ser representativa, como exudación de heridas quirúrgicas del shunt (28% positivos), licuoromas, abscesos abdominales, etc., debe procesarse en medios aerobios y anaerobios. Aislamientos en el LCR de bacterias poco virulentas como P. acnes, Bacillus spp., Corybacterium spp. y algunos Staphylococcus spp. coagulasa-negativos deben ser considerados patógenos. Para ello, es útil contactar con el microbiólogo e informarle de nuestra sospecha, para evitar que sean consideradas contaminantes y, además, para que prolongue el tiempo de incubación.
El transporte de las muestras y el procesamiento deben ser muy rápidos. El cultivo de los catéteres proximal y distal y de la válvula se realizará en medios aerobios y anaerobios. En el 5-10% de los casos, el aislamiento sólo se obtiene en el catéter. El cultivo del material obtenido de la irrigación intraluminal del catéter presenta una buena sensibilidad y especificidad23. Los cultivos en medio líquido aumentan el número de aislamientos, aunque permiten el crecimiento de bacterias que contaminan el shunt en el momento de la retirada23. La sonicación de los catéteres mejora el rendimiento de cultivos, al desprenderse partículas de la biocapa con bacterias, que, de otra forma, no se cultivarían12.
En pacientes con malfunción valvular y un cultivo positivo en el LCR, sin otra clínica, debe sospecharse la existencia de una infección del shunt. Es recomendable realizar una nueva punción y comprobar si se repite el aislamiento, a fin de considerarlo infección, contaminación o colonización. Contaminación se define como un solo aislamiento bacteriano en el LCR (o tinción de Gram positiva), en un paciente asintomático y con LCR con bioquímica normal. Colonización del catéter se define por la existencia de más de un cultivo positivo (o tinción de Gram) al mismo microorganismo, con LCR bioquímicamente normal y sin clínica añadida.
Los aislamientos polimicrobianos y/o de enterobacterias y/o anaerobios deben hacernos sospechar un contacto del catéter distal con material fecal (decúbito o perforación de asa intestinal).
Los hemocultivos deben ser extraídos siempre (positivos en el 20-29%), sobre todo en pacientes portadores de SVA (positivos en el 90-95%).
El hemograma puede ser normal o mostrar una leucocitosis de predominio neutrófilo en las infecciones más graves. Los reactantes de fase aguda (velocidad de sedimentación globular [VSG] y proteína C reactiva [PCR]) pueden ser normales o estar ligeramente elevados. La excepción son los SVA, en los que son frecuentes la leucocitosis neutrofílica, y el aumento de la VSG y la PCR.
Las pruebas complementarias de imagen pueden ser útiles. Las radiografías simples nos permiten descartar desconexiones, soluciones de continuidad de los catéteres o la existencia de restos de catéteres de otros shunts; o incluso signos de perforación de víscera hueca. La TC craneal y la RM muestran signos de malfunción valvular: hidrocefalia, edema periependimario, aumento ventricular con respecto a estudios previos, etc. También puede mostrar migración del catéter proximal, restos de otros sistemas no retirados y, en casos raros, empiemas subdurales o abscesos cerebrales. La ecografía y la TC abdominal pueden mostrar colecciones en contacto con el catéter distal o líquido libre en cavidad peritoneal. Hallazgos similares se pueden obtener en la pleura, en los shunts ventrículo-pleurales. La ecocardiografía transparietal, o mejor transesofágica puede poner de manifiesto una endocarditis tricuspídea y/o trombos en el extremo distal del catéter auricular en los SVA.
Diagnóstico diferencialCualquier causa de malfunción valvular puede dar una clínica similar a la de una infección valvular. La obstrucción valvular o de los catéteres, la desconexión, la degradación y la rotura del mismo o migración de los extremos proximal o distal son causas de malfunción valvular. Más del 50% de los dispositivos valvulares presentan una malfunción a los 10-12 años de su colocación. La presencia de fiebre, crisis comiciales, elevación de la PCR, y alteraciones licuorales son más frecuentes en las infecciones. Nos pueden ayudar a diferenciar las infecciones del llamado "síndrome de malfunción estéril", aunque como pusimos de manifiesto, las malfunciones estériles pueden ser infecciones del shunt no diagnosticadas previamente21. También es importante no atribuir todas las manifestaciones clínicas que presente un paciente con shunt a una malfunción o infección del mismo, y hay que descartar infecciones virales o bacterianas en otra localización (respiratorias, gastrointestinales, genitourinarias, etc.), y evitar la realización de una punción innecesaria del shunt.
TratamientoLas infecciones de las derivaciones son difíciles de tratar y presentan una elevada morbilidad, incluido el retraso mental y deterioro intelectual; un consumo importante de recursos sanitarios (estancias prolongadas) y económicos (50.000 dólares/episodio en el año 2004, en EE.UU.)1; y una mortalidad del 10,9-24,2% en series recientes18,24. El tratamiento antimicrobiano ocasiona una mejora inicial, incluso curación aparente, al erradicar las bacterias superficiales de la biocapa. Sin embargo, no elimina las bacterias más profundas, en estado estacionario; por lo que la recurrencia es la norma si no se retira todo el sistema. Por tanto, hasta la fecha, el tratamiento es médico-quirúrgico. Se han utilizado diversos métodos y técnicas, aunque no hay estudios prospectivos y aleatorizados que indiquen cuál es el mejor. Sí hay estudios parciales, y principalmente metaanálisis. En el tratamiento de las infecciones de shunts es necesario tener en cuenta: 1) tratamiento antimicrobiano empírico; 2) tratamiento antimicrobiano dirigido; 3) duración total del tratamiento antimicrobiano; 4) momento de retirada del dispositivo infectado; 5) necesidad de dispositivo de derivación temporal del LCR, y 6) momento de colocación de un nuevo shunt, si es necesario.
Tratamiento antimicrobianoDebe ser en dosis elevadas, mantenidas y por vía intravenosa. El antibiótico debe penetrar adecuadamente en el SNC y el LCR, ser bactericida incluso en presencia del LCR purulento, proteínas y temperatura elevadas, y, a ser posible, con actividad bactericida tiempo-dependiente. El tratamiento antimicrobiano debe comenzar tras la extracción de LCR y toma de otras muestras significativas (exudación de heridas, puntos de inserción, licuoromas, etc.) para la realización de cultivos.
Tratamiento empíricoSi hay datos clínicos y/o licuorales que hagan sospechar una infección del dispositivo, tras la toma de muestras, debe iniciarse tratamiento antimicrobiano empírico, sin esperar el resultado de los cultivos. La tinción de Gram puede ayudarnos a la elección del antibiótico. Si fuera negativa, y dado que las bacterias más frecuentes son Staphylococcus spp., bacilos gramnegativos y P. acnes, el tratamiento incluye vancomicina más ceftazidima o cefepima o meropenem. Si se observan cocos grampositivos se administrará sólo vancomicina. Si son bacilos gramnegativos el tratamiento será con ceftazidima, cefepime o meropenem, dependiendo de la frecuencia y resultados de susceptibilidad/resistencia de los aislamientos de cada hospital. Se han descrito encefalopatías con dosis elevadas de cefepima en personas mayores y/o con insuficiencia renal, lo que puede interferir en una correcta valoración de la evolución neurológica25. Meropenem es de elección en hospitales con infecciones nosocomiales causas por bacilos gramnegativos multirresistentes o productores de betalactamasas de espectro expandido. Si el paciente toma ácido valproico, es necesario monitorizar los niveles de éste, ya que meropenem disminuye las concentraciones séricas de valproato, y se pueden presentar convulsiones.
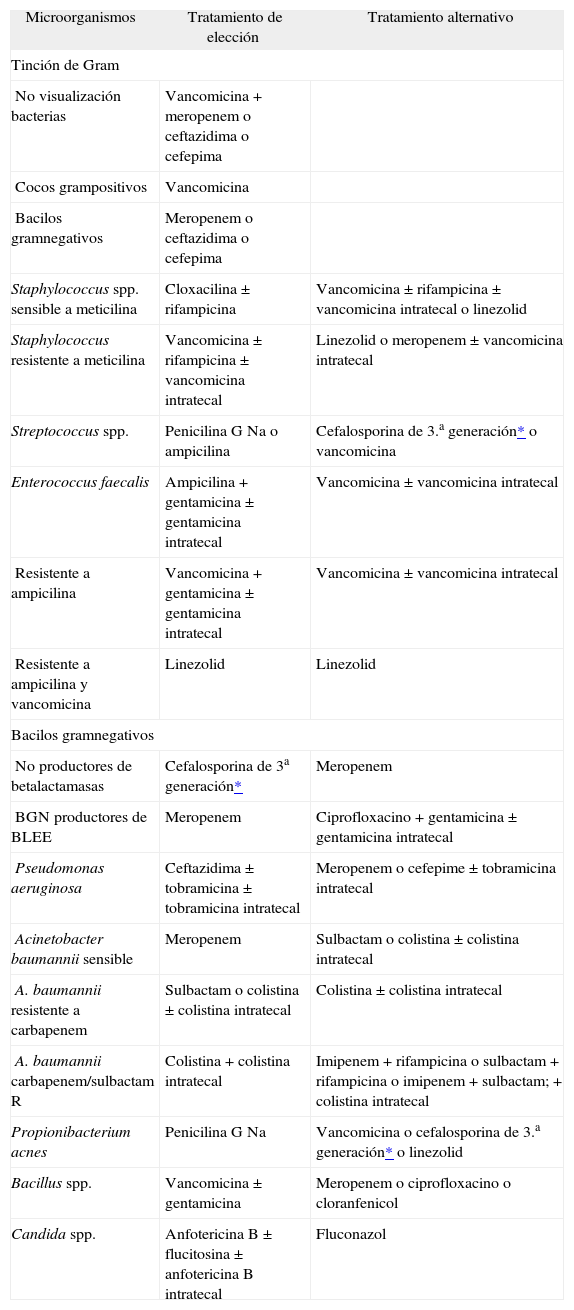
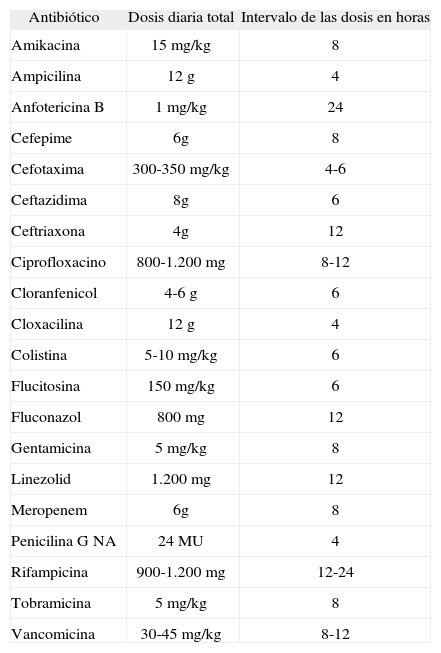
Tratamiento específico o dirigidoUna vez aislado el germen y conocido el antibiograma, el tratamiento antimicrobiano debe modificarse al antibiótico más efectivo contra la bacteria aislada, y su penetración en el SNC y el LCR. Si se ha aislado un S. aureus sensible a meticilina debe instaurarse tratamiento con cloxacilina, y si es resistente a ella, hay que mantener el tratamiento con vancomicina. En ambos casos se puede añadir rifampicina1, si es sensible, ya que se ha comprobado que penetra bien en la biocapa14. Linezolid ha sido utilizado en infecciones por S. aureus sensibles y resistentes a meticilina, con buenos resultados26 e incluso por vía oral tiene muy buena disponibilidad27. En estudios experimentales se ha comprobado que la combinación de linezolid más rifampicina es más efectiva que linezolid sólo en la erradicación de P. acnes en biocapas28. En las infecciones por Candida spp., anfotericina B sola o en combinación con flucitosina, o bien fluconazol en dosis elevadas han sido efectivos. En las tablas 4 y 5 se muestran los antibióticos de elección según los microorganismos aislados y la dosis recomendadas en adultos.
Tratamiento antimicrobiano recomendado en la infección de derivaciones del líquido cefalorraquídeo, según agente etiológico
| Microorganismos | Tratamiento de elección | Tratamiento alternativo |
| Tinción de Gram | ||
| No visualización bacterias | Vancomicina + meropenem o ceftazidima o cefepima | |
| Cocos grampositivos | Vancomicina | |
| Bacilos gramnegativos | Meropenem o ceftazidima o cefepima | |
| Staphylococcus spp. sensible a meticilina | Cloxacilina ± rifampicina | Vancomicina ± rifampicina ± vancomicina intratecal o linezolid |
| Staphylococcus resistente a meticilina | Vancomicina ± rifampicina ± vancomicina intratecal | Linezolid o meropenem ± vancomicina intratecal |
| Streptococcus spp. | Penicilina G Na o ampicilina | Cefalosporina de 3.a generación* o vancomicina |
| Enterococcus faecalis | Ampicilina + gentamicina ± gentamicina intratecal | Vancomicina ± vancomicina intratecal |
| Resistente a ampicilina | Vancomicina + gentamicina ± gentamicina intratecal | Vancomicina ± vancomicina intratecal |
| Resistente a ampicilina y vancomicina | Linezolid | Linezolid |
| Bacilos gramnegativos | ||
| No productores de betalactamasas | Cefalosporina de 3a generación* | Meropenem |
| BGN productores de BLEE | Meropenem | Ciprofloxacino + gentamicina ± gentamicina intratecal |
| Pseudomonas aeruginosa | Ceftazidima ± tobramicina ± tobramicina intratecal | Meropenem o cefepime ± tobramicina intratecal |
| Acinetobacter baumannii sensible | Meropenem | Sulbactam o colistina ± colistina intratecal |
| A. baumannii resistente a carbapenem | Sulbactam o colistina ± colistina intratecal | Colistina ± colistina intratecal |
| A. baumannii carbapenem/sulbactam R | Colistina + colistina intratecal | Imipenem + rifampicina o sulbactam + rifampicina o imipenem + sulbactam; + colistina intratecal |
| Propionibacterium acnes | Penicilina G Na | Vancomicina o cefalosporina de 3.a generación* o linezolid |
| Bacillus spp. | Vancomicina ± gentamicina | Meropenem o ciprofloxacino o cloranfenicol |
| Candida spp. | Anfotericina B ± flucitosina ± anfotericina B intratecal | Fluconazol |
BGN: bacilos gramnegativos; BLEE: betalactamasas de espectro extendido.
Dosificación de los principales antibióticos utilizados en las infecciones de las derivaciones del LCR
| Antibiótico | Dosis diaria total | Intervalo de las dosis en horas |
| Amikacina | 15 mg/kg | 8 |
| Ampicilina | 12 g | 4 |
| Anfotericina B | 1 mg/kg | 24 |
| Cefepime | 6g | 8 |
| Cefotaxima | 300-350 mg/kg | 4-6 |
| Ceftazidima | 8g | 6 |
| Ceftriaxona | 4g | 12 |
| Ciprofloxacino | 800-1.200 mg | 8-12 |
| Cloranfenicol | 4-6 g | 6 |
| Cloxacilina | 12 g | 4 |
| Colistina | 5-10 mg/kg | 6 |
| Flucitosina | 150 mg/kg | 6 |
| Fluconazol | 800 mg | 12 |
| Gentamicina | 5 mg/kg | 8 |
| Linezolid | 1.200 mg | 12 |
| Meropenem | 6g | 8 |
| Penicilina G NA | 24 MU | 4 |
| Rifampicina | 900-1.200 mg | 12-24 |
| Tobramicina | 5 mg/kg | 8 |
| Vancomicina | 30-45 mg/kg | 8-12 |
LCR: líquido cefalorraquídeo; MU: millones de unidades.
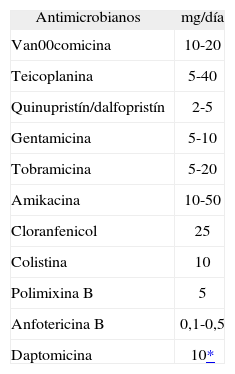
Su uso es controvertido y sus indicaciones no están bien establecidas. Como datos en contra tenemos: 1) la distribución del antimicrobiano es irregular (sobre todo si hay compartimentaciones) y, a veces, desconocida; 2) las concentraciones valle son impredecibles, ya que dependen del volumen de drenaje (el LCR se renueva completamente cada 8 h) y el metabolismo del fármaco en el LCR; 3) la actividad del fármaco en el LCR, ya que en ocasiones esta actividad depende de los metabolitos, y 4) neurotoxicidad (p. ej., las penicilinas y cefalosporinas no pueden ser administradas intraventricularmente, al ocasionar convulsiones). Sus indicaciones son: infecciones difíciles de erradicar, por bacterias multirresistentes29, cuando el antibiótico indicado no penetra adecuadamente en el LCR o cuando el paciente no puede ser intervenido inmediatamente para la retirada del shunt. Este tratamiento debe realizarse en combinación con antimicrobianos intravenosos. La dosis y posología utilizadas han sido establecidas empíricamente, a fin de conseguir unas concentraciones adecuadas en el LCR. Sería recomendable monitorizar individualmente las concentraciones de fármaco en el LCR, mediante la toma de muestras valle, y ajustar la dosis a fin de lograr un cociente inhibidor en el LCR (concentración del fármaco en el LCR/concentración mínima inhibitoria [CMI] del germen) superior a 10. En la tabla 6 se exponen fármacos que se han administrado intratecalmente, las dosis e intervalos recomendados empleados. Vancomicina intravenosa e intraventricular junto a rifampicina oral o intravenosa ha sido utilizada con éxito30, al igual que quinupristín-dalfopristín intravenosa e intraventricular31. Para bacilos gramnegativos multirresistentes, gentamicina intraventricular más betalactámicos intravenosos; o polimixina B intraventricular e intravenosa; polimixina B o E intraventriculares más cefalosporinas o meropenem intravenosos han demostrado ser útiles. Para las infecciones por Candida spp. se ha empleado anfotericina B intravenosa e intratecal.
Dosis de antimicrobianos empleadas por vía intraventricular
| Antimicrobianos | mg/día |
| Van00comicina | 10-20 |
| Teicoplanina | 5-40 |
| Quinupristín/dalfopristín | 2-5 |
| Gentamicina | 5-10 |
| Tobramicina | 5-20 |
| Amikacina | 10-50 |
| Cloranfenicol | 25 |
| Colistina | 10 |
| Polimixina B | 5 |
| Anfotericina B | 0,1-0,5 |
| Daptomicina | 10* |
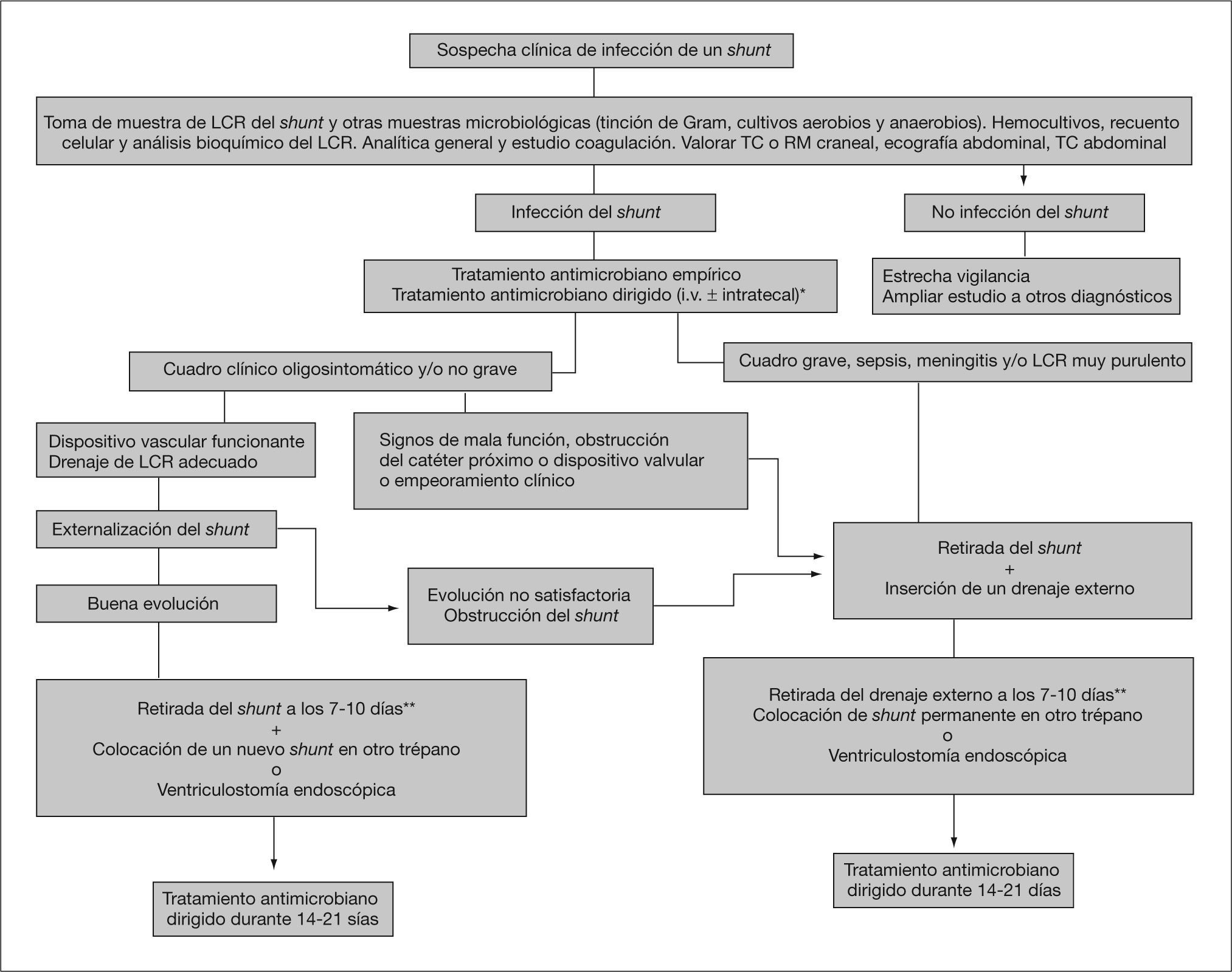
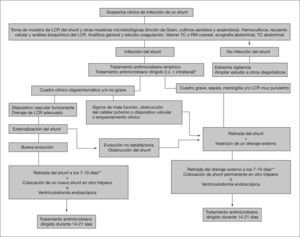
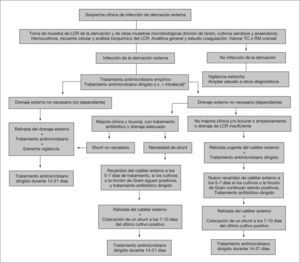
Debido a la capacidad de los gérmenes de adherirse a los materiales artificiales, formar biocapas y sobrevivir a la acción de los antibióticos en el interior de ésta, el tratamiento correcto de las infecciones del shunt supone la retirada de todos los componentes del dispositivo valvular, incluidos los posibles restos no extraídos de anteriores shunts. Si el paciente precisa drenaje del LCR (dependiente del shunt) y presenta un cuadro grave (sepsis, meningitis, LCR muy purulento) o existe obstrucción del sistema es necesario retirarlo y colocar un nuevo drenaje. Si el sistema no está obstruido y no hay signos de malfunción valvular y el cuadro clínico no es grave, se puede externalizar el catéter distal, lo que permite el drenaje de LCR, el control de la hidrocefalia y la monitorización de fármacos en el LCR. En las figuras 1 y 2 se exponen unos algoritmos de tratamiento de las infecciones de los shunts y de las derivaciones externas. Existen diversas opciones:
- 1.
El tratamiento antimicrobiano intravenoso sin retirada del shunt. Sólo cura el 24-33,5% de los casos, con el 46,1% de recurrencias y fallos32. Presenta una mortalidad inaceptable: 20,4-53%22. El tratamiento intravenoso más intraventricular mejora los resultados (el 30-35% curaciones), aunque el elevado número de recurrencias, la estancia hospitalaria prolongada, los efectos secundarios del tratamiento inicial y de las recidivas, y la mortalidad elevada hacen que no sea una opción recomendada. No es planteable si hay obstrucción de algún componente del shunt.##El tratamiento antimicrobiano sin retirada del sistema derivativo permanente sólo ha sido eficaz en casos aislados y seleccionados como pacientes portadores de un shunt y que padecen una meningitis por gérmenes comunitarios (S. pneumoniae, N. meningitidis y H. influenzae). También es una opción en pacientes con mal pronóstico a corto plazo o con riesgo quirúrgico muy elevado. Se han descrito casos de infección de dispositivos curados con linezolid, sin retirada de los mismos33,34.
- 2.
El tratamiento antimicrobiano más la retirada de todo el shunt y la colocación en el mismo acto quirúrgico de otro nuevo permiten la curación del 64,4% de los casos. Sin embargo, los fallos del shunt y las recidivas son frecuentes (24,4%), y la mortalidad, importante (11,1%)32,35. Tampoco es un procedimiento recomendado. El retraso en la retirada del shunt, para un mayor tiempo de tratamiento antimicrobiano, se ha asociado a mayor morbimortalidad.
- 3.
El tratamiento antimicrobiano más la retirada del shunt infectado y la colocación de un drenaje externo. Tras 7-10 días con tratamiento antibiótico desde el último cultivo positivo, se retira el drenaje externo y se coloca un nuevo shunt en el ventrículo contralateral, manteniendo el tratamiento antimicrobiano. Es la opción recomendada y la que presenta mejores resultados: más del 87,7% de curaciones, el 6,6% de fallos y el 5,7% de muertes32. Permite la monitorización de concentraciones de antibióticos, del LCR, de la PIC y el tratamiento antimicrobiano intraventricular. Presenta como inconvenientes la necesidad de dos intervenciones quirúrgicas y el riesgo de una nueva infección por la DVE.
- 4.
Tratamiento antimicrobiano más externalización del catéter distal (peritoneal, atrial o pleural). Tras 7-10 días de tratamiento antibiótico desde el último cultivo positivo, se retira de todo el sistema, se coloca un nuevo shunt en el ventrículo contralateral y se mantiene el tratamiento médico. Este procedimiento sólo se puede utilizar cuando los catéteres proximal y distal y la válvula son permeables. Tiene la ventaja de drenar el LCR infectado al exterior, poder monitorizar la evolución licuoral y concentraciones de antibióticos y evitar una intervención. Como inconvenientes presenta que es algo menos efectivo y no permite administrar antibióticos intraventriculares.
- 5.
En algunos pacientes con hidrocefalia no comunicante e infección de shunt, la retirada de la derivación junto con una ventriculostomía endoscópica del III ventrículo y tratamiento antimicrobiano pueden resolver el cuadro.
- 6.
En las hidrocefalias comunicantes con infección del SLP se recomienda tratamiento antimicrobiano más retirada de la derivación y colocación de un drenaje externo lumbar. El tratamiento médico se mantiene 2 semanas desde la comprobación de la esterilidad del LCR. Por último, se retira el drenaje externo lumbar y se coloca un nuevo SLP.
- 7.
En pacientes con dependencia parcial de shunt (puede estar un tiempo sin drenaje) se recomienda tratamiento antimicrobiano más la retirada de todo el sistema. Tras la curación de la infección se coloca un nuevo shunt en el ventrículo contralateral. Se curan el 75-90% de los casos.
- 8.
Retirada parcial del shunt (catéter distal y/o válvula) manteniendo el catéter proximal (sin datos de infección) más tratamiento antibiótico. No es recomendable y las recurrencias son muy frecuentes.
- 9.
En pacientes con restos de catéteres de otros shunts e infecciones repetidas por el mismo germen. Es preciso retirar el shunt completo más los catéteres residuales y tratamiento antibiótico, ya que éstos son los que mantienen la infección, y son los causantes de las recidivas36. El tratamiento posterior no difiere de lo expuesto antes.
- 10.
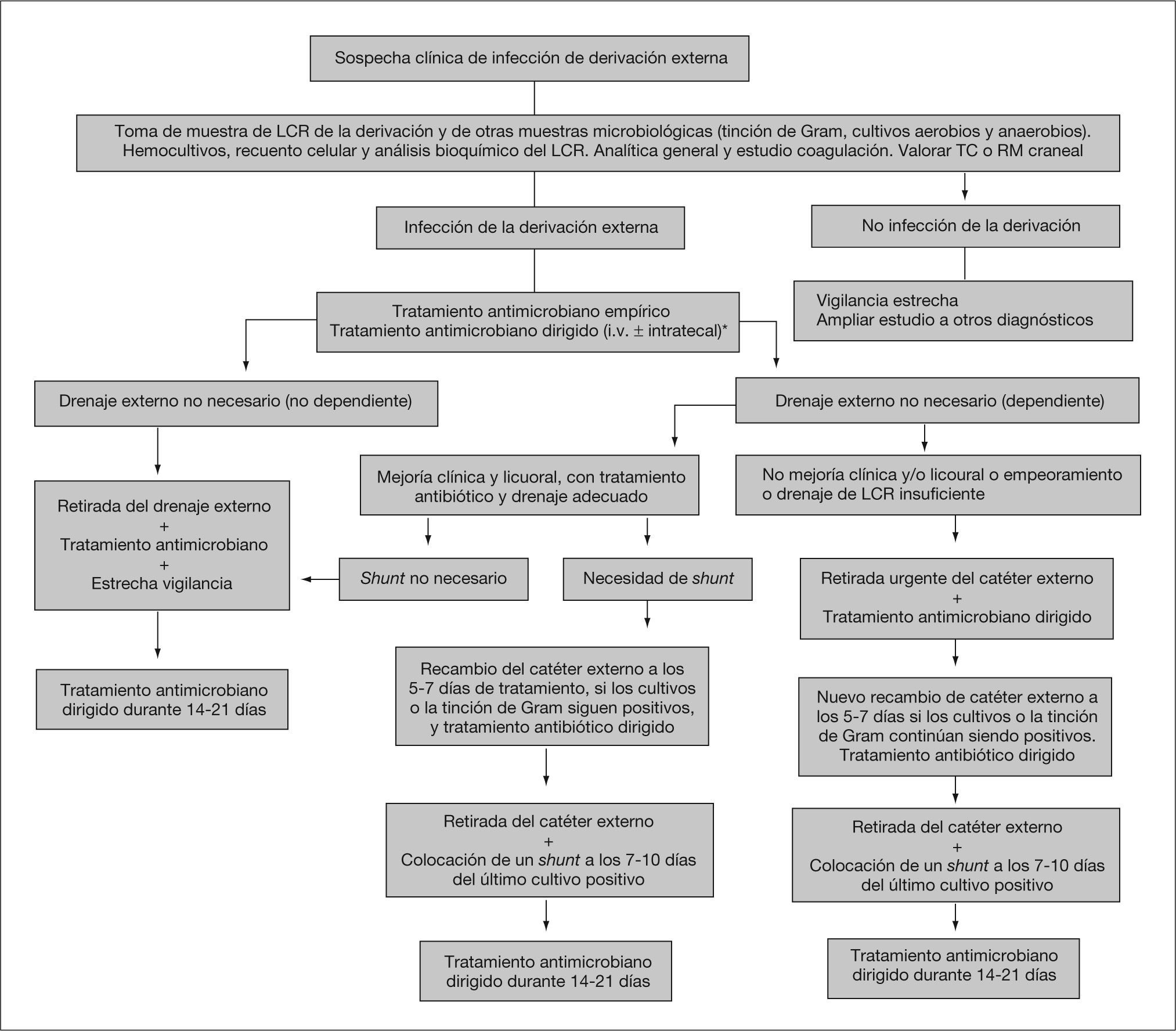
En las infecciones de las derivaciones externas, tras la toma de las muestras microbiológicas, se debe instaurar tratamiento antimicrobiano, retirar la derivación infectada, y colocar una nueva en otro lugar y por otro trépano. Si existe obstrucción de la derivación, el recambio debe realizarse en el momento del diagnóstico. Si en drenaje es permeable, hay autores que recomiendan cambiarla tras 4 o 5 días de tratamiento antibiótico adecuado. Si el paciente no precisara la derivación externa, ésta se retiraría y se completaría tratamiento antimicrobiano. Sin embargo, hay autores que describen mayor riesgo de infección de las derivaciones externas a partir del quinto día de su colocación, con una tunelización de 5 cm. Por ello, aconsejan el cambio de la misma antes de los 5 días. Ésta es una recomendación controvertida, y algunos autores9,37 sugieren que este procedimiento no está justificado y sólo se debe cambiar el catéter si los cultivos son persistentemente positivos, se obstruye o se reinfecta.
Algoritmo de tratamiento recomendado de la infección de la derivación permanente del líquido cefalorraquídeo (LCR).
*Cambiar antimicrobianos tras conocer resultados de los cultivos y sensibilidades.
**En infecciones por bacilos gramnegativos hay autores que recomiendan 14 días.
RM: resonancia magnética; TC: tomografía computarizada.
Para poder colocar adecuadamente el catéter ventricular, es preciso que los ventrículos estén dilatados. Para ello se clampa el drenaje del LCR, impidiendo la salida del mismo y permitiendo la acumulación y dilatación ventrícular. Ocasionalmente, en un paciente portador de shunt, con estas maniobras, se comprueba que no hay acumulación del LCR, ni signos de hidrocefalia, lo cual es indicativo de que no precisa un nuevo shunt. En estos casos se retira el sistema derivativo, se realiza tratamiento antimicrobiano y no se coloca ningún sistema de drenaje, aunque es necesario un estrecho seguimiento.
Duración del tratamiento antimicrobiano previo a la reimplantación del shuntNo está claramente definido, aunque dependerá del germen aislado, del tiempo en conseguir esterilización del LCR y de las características del mismo. En las infecciones causadas por Staphylococcus spp. coagulasa-negativos, con la retirada del shunt y colocación de una derivación externa, se puede plantear la reimplantación después de 7 días de la confirmación de esterilidad del LCR (primer cultivo negativo). Si se obtienen varios cultivos positivos, el tratamiento debe mantenerse hasta pasados 10 días después del primer cultivo negativo antes de la reimplantación. En las infecciones causadas por S. aureus, se recomiendan 7-10 días de tratamiento antimicrobiano después del primer cultivo negativo, antes de la reimplantación. En las infecciones por bacilos gramnegativos se recomiendan 10-14 días de tratamiento antibiótico desde el primer cultivo negativo, antes de la reimplantación, aunque el tratamiento debe mantenerse durante 21 días al menos.
ProfilaxisLa contaminación bacteriana de la herida quirúrgica es inevitable, incluso en cirugía limpia. La primera medida de la profilaxis y tal vez la más efectiva es realizar una técnica quirúrgica de calidad, rápida y cuidadosa. Otras medidas son reducir el número de personas en el quirófano y evitar la circulación en éste, intervenir a primera hora y que sea la primera intervención del día, que la realice un neurocirujano experto, rasurar sólo la zona que se va a intervenir, evitar manipular y tocar lo menos posible los componentes del shunt, evitar la punción del reservorio y la aparición de infección de las heridas quirúrgicas o decúbitos. Si ya ha habido infección se debe retirar todo el shunt, y los restos de otros (si los hubiera), para evitar las reinfecciones repetidas36.
La indicación de profilaxis antimicrobiana es un punto muy debatido y controvertido. Un estudio analiza 12 trabajos con 1.359 pacientes aleatorizados y comprueba una reducción del riesgo de infección del 50%38. Otros autores estiman que la profilaxis antibiótica disminuye la incidencia de infección, pero predispone a una infección por bacterias multirresistentes39.
La mayoría de los expertos recomiendan profilaxis antimicrobiana, salvo cuando la incidencia de infecciones en el hospital y en el servicio sea escasa. El antibiótico elegido para la profilaxis dependerá de los aislamientos y sensibilidad de los mismos. Se ha utilizado cefazolina y cefuroxima, fármacos activos frente a S. aureus sensibles a meticilina y a muchos Staphylococcus spp. coagulasa-negativos. La vancomicina es activa frente a la mayoría de cocos grampositivos, incluidos los Staphylococcus spp. resistentes a meticilina, y es recomendada en centros donde la incidencia de infección por S. aureus resistente a meticilina es superior al 30%.
El antibiótico debe administrarse antes de la intervención, por vía intravenosa, en dosis elevadas, a fin de conseguir máximas concentraciones tisulares al inicio y durante la intervención40. Se realizará en la inducción anestésica, o 1 h antes en el caso utilizar de vancomicina. Si la intervención se prolonga, o las pérdidas sanguíneas son importantes, se dará una segunda dosis en un intervalo de tiempo menor a 2 veces la semivida del fármaco. La profilaxis antimicrobiana no debe prolongarse más de 24 h. Otros autores han obtenido buenos resultados con vancomicina (10 mg) más gentamicina (4 mg) intraventriculares41.
También se recomienda la profilaxis antibiótica en pacientes con derivaciones ventrículo-atriales sometidos a manipulaciones dentales, y posiblemente en otras que supongan riesgo de bacteriemias.
En la actualidad existen catéteres impregnados de antibióticos que permiten una liberación prolongada intraluminal y extraluminal. Estos catéteres no reducen la adherencia bacteriana, pero se ha comprobado que el 100% de las bacterias adheridas son destruidas en 48-52 h, incluso en presencia de biocapas42. Los catéteres impregnados con rifampicina (0,054%) más clindamicina (0,1%) se han demostrado eficaces en disminuir la incidencia de infecciones de shunts, sin afectar a sus propiedades, ni presentar efectos colaterales, aumento diferido de las infecciones o desarrollo de resistencias43,44. Tienen actividad durante más de 50 días. Los catéteres impregnados sólo con rifampicina seleccionan cepas mutantes resistentes.
En las derivaciones externas, la profilaxis antibiótica no se recomienda: no disminuye la frecuencia de infecciones, selecciona bacterias resistentes y tiene un alto coste económico45. Se recomiendan las medidas profilácticas como: usar sistemas cerrados, rasurar sólo las áreas de incisión/punción e inmediatamente antes de la cirugía, evitar manipulaciones innecesarias y fugas del LCR pericatéter, colocar el catéter en condiciones de asepsia y esterilidad y tocarlo o manipularlo lo imprescindible y siempre con guantes dobles, tunelización subcutánea más de 5 cm, aplicación de pomadas antisépticas/antibióticas en el punto de inserción con curas diarias, cubrir las conexiones con apósitos impregnados en soluciones antisépticas, y la retirada de la misma lo más precozmente (antes de 5 o 7 días). Los catéteres impregnados en minociclina más rifampicina disminuyen la frecuencia de colonización bacteriana (17,9 frente al 36,7% control) y de infección (1,3 frente al 9,4%)7; pero la minociclina se libera rápidamente quedando sólo rifampicina, con el problema de inducción de resistencias que esto conlleva. También se utilizan los catéteres impregnados en clindamicina y rifampicina.
Es motivo de controversia el cambio profiláctico de las derivaciones externas cuando la ventriculostomía es prolongada9,37. Hay una relación temporal entre ventriculitis y duración de la ventriculostomía, aunque no es simple ni lineal. Tradicionalmente, se ha recomendado el cambio de DVE cada 5-7 días, por el peligro de colonización e infección46. Las infecciones son raras antes de los 4 días. Después, sin embargo, aumentan considerablemente entre el quinto y décimo día, para posteriormente permanecer estable37. Trabajos recientes consideran que la DVE debe retirarse lo antes posible. Sin embargo, no encuentran beneficio con el recambio cada 5 días, ni reducción del riesgo de infección37, por lo que estiman que las DVE pueden mantenerse todo el tiempo que sea clínicamente necesario9,47.