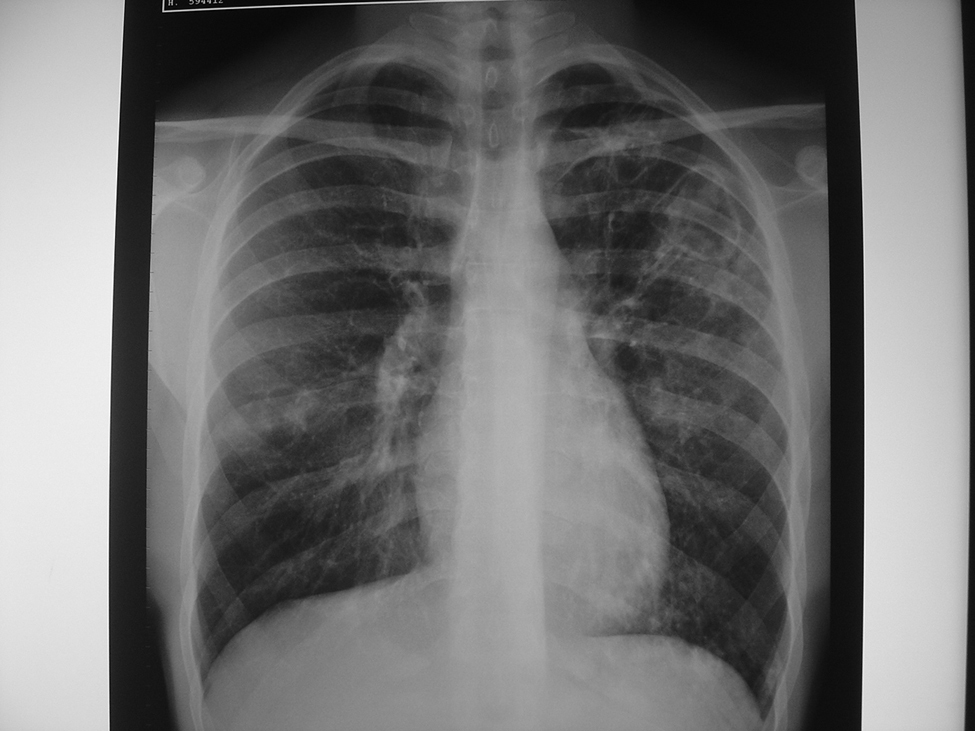
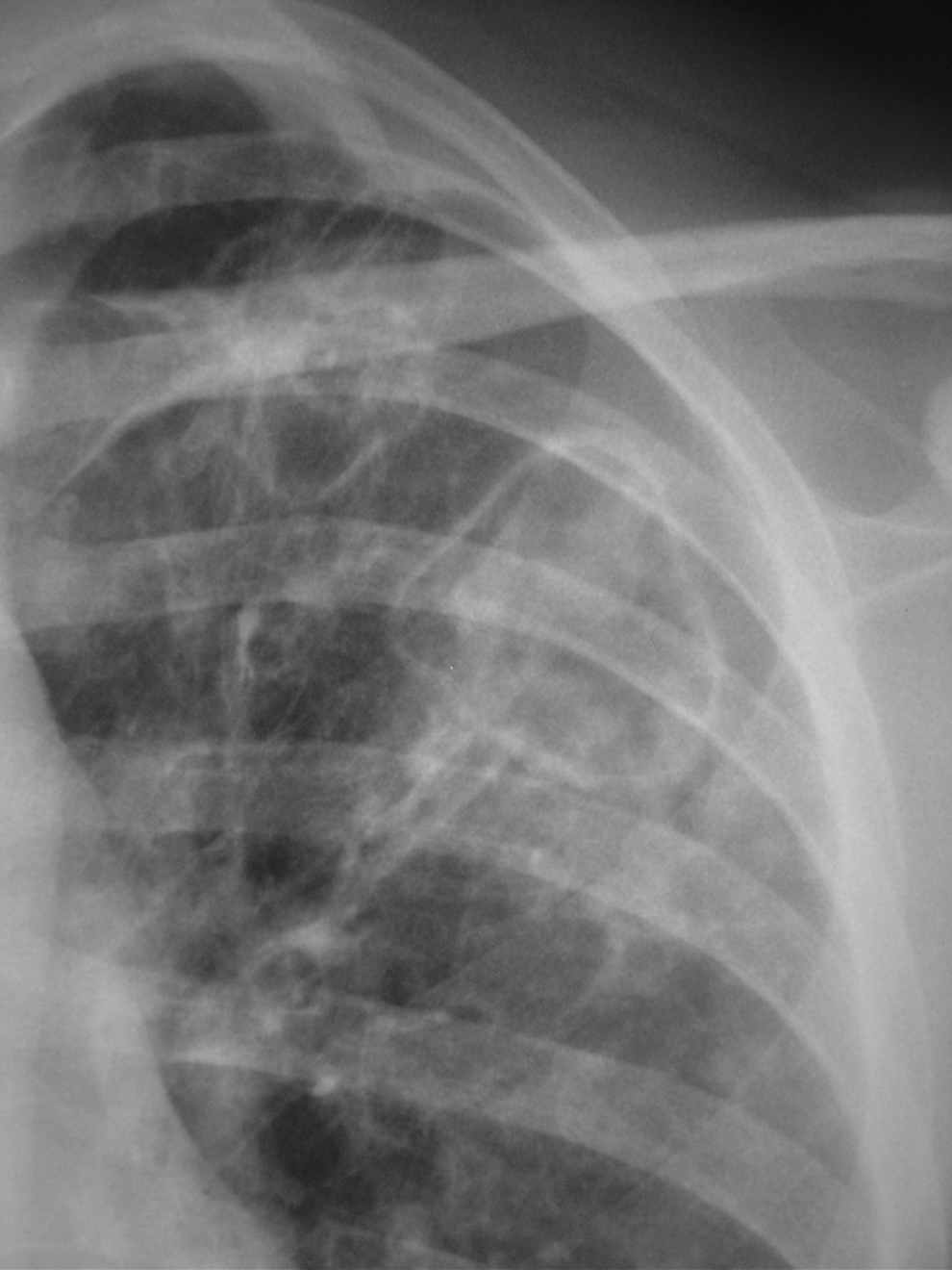
Varón de 26 años, estudiante, bebedor moderado de fin de semana (menos de 40 g/día), no fumador, con antecedentes de hepatitis A y asma extrínseco sin tratamiento corticoideo sistémico o inhalado en los últimos 3 años, que acudió a la consulta por fiebre de predominio nocturno, sin referir otros síntomas o signos. No se hallaron alteraciones destacables en la exploración física, y tanto el hemograma como la bioquímica sanguínea, el estudio de hormonas tiroideas y las serologías para virus hepatotropos y virus de la inmunodeficiencia humana resultaron normales o negativos. En la radiografía de tórax (fig. 1) se observaron una leve pérdida de volumen en el lóbulo superior izquierdo con distorsión vascular y 2 cavidades de pared fina (fig. 2 ) junto con un patrón reticulonodular en la língula y en el lóbulo inferior izquierdo y un pequeño infiltrado en el campo medio derecho. La tinción de Ziehl-Neelsen en esputo puso de manifiesto la presencia de bacilos resistentes al ácido y alcohol. Los esputos se sembraron en medios líquidos (Bactec® MGIT 960) y en medio sólido (Lowenstein-Jensen). Se inició tratamiento antituberculoso oral con 300 mg/día de isoniacida, 600 mg/día de rifampicina y 1.500 mg/día de pirazinamida. A los 6 días se detectó crecimiento en los medios líquidos y se identificaron los microorganismos como Mycobacterium kansasii por medio de sondas comerciales que detectan secuencias específicas de ácido ribonucleico ribosómico de M. kansasii (Accuprobe®, GenProbe, BioMérieux), así como por amplificación y posterior hibridación reversa basada en tecnología DNA-STRIP® de GenoType® Mycobacterium CM. A las 3 semanas se observaron en los tubos de Lowenstein-Jensen colonias lisas, que después de inducirlas a la luz resultaron ser fotocromógenas.
Figura 1. Radiografía posteroanterior de tórax donde se observan pérdida de volumen y lesiones cavitadas en el lóbulo superior izquierdo y un infiltrado en el campo medio derecho.
Figura 2. Detalle de la radiografía de tórax donde se observan 2 cavidades de pared fina.
EvoluciónSe sustituyó la pirazinamida por 900 mg/día de etambutol por vía oral. En las pruebas de sensibilidad realizadas con el sistema SIRE-PZA, Bactec R MGIT 960, se comprobó sensibilidad a rifampicina y a etambutol, y resistencia a estreptomicina, pirazinamida e isoniacida (concentración de 0,2 μ/ml). Dada la frecuente discordancia entre la detección de resistencia a isoniacida de bajo nivel y la evolución favorable de muchos casos de enfermedad pulmonar por M. kansasii (EPMK) no pretratados1, se decidió proseguir con el mismo esquema terapéutico con remisión total de la fiebre a la 3 semanas de su inicio. El tratamiento se prolongó durante 13 meses (12 meses después de la negatividad de los cultivos). El paciente completó 17 meses de seguimiento clínico sin que se hayan constatado signos de recaída.
ComentarioLa M. kansasii es una micobacteria ambiental (MA) que coloniza el agua potable y se adquiere a través de la inhalación de partículas aerosolizadas2. Aunque se han comunicado casos aislados de infección intrafamiliar3,4, su transmisión entre personas no está totalmente demostrada, por lo que no se recomienda el estudio de contactos4. Respecto a su patogénesis, se desconoce si la EPMK aparece tempranamente después de la infección o después de un período prolongado de latencia6. La EPMK suele aparecer en pacientes con afectación estructural del pulmón, aunque también puede afectar a pacientes sin patología previa, como en el caso presentado1,4. Se deben destacar las importantes diferencias en su incidencia entre regiones próximas1,5 y su predilección por la afectación de varones4. El paciente visitaba cada 2 o 3 meses a sus familiares que vivían en Vizcaya, provincia que presenta un incidencia de EPMK mucho más elevada que otras zonas geográficas próximas 2,4,6.
La clínica de la EPMK suele consistir en fiebre, sudoración nocturna, pérdida de peso, tos productiva y hemoptisis. En muchos casos se la considera indistinguible de la encontrada en pacientes con tuberculosis pulmonar1,4,6. El caso presentado, que cumplía los criterios diagnósticos de la ATS (American Thoracic Society)1, poseía algunas características diferenciales de la enfermedad pulmonar por MA, como aparición de cavidades de pared fina, escasa afectación parenquimatosa7 y ausencia de afectación ganglionar o de derrame pleural8. El tratamiento más utilizado para la EPMK es rifampicina, isoniacida y etambutol1, aunque hay autores que defienden el empleo de sólo 2 fármacos (rifampicina y etambutol)10. Ante un enfermo con sospecha elevada de tuberculosis, pero en el que no se pueda descartar inicialmente EPMK, podría ser adecuado comenzar con 4 fármacos, incluido etambutol para mejorar la cobertura empírica frente a MA, y modificarlo posteriormente tras conocer la especie y la sensibilidad antimicrobiana4,9. La mayoría de los autores recomiendan que el tratamiento se prolongue durante un año tras la negativización del cultivo de esputo1,10. El pronóstico de la enfermedad es en general favorable, aunque se han descrito tasas de recaídas que oscilan entre el 2,5 y el 15%4.
Autor para correspondencia.
Antonio Ramos
Dirección: antrammar@yahoo.es