La adherencia es esencial para el éxito del tratamiento antirretroviral (TAR), y la complejidad de la pauta es una barrera para el cumplimiento del TAR. La administración del TAR una vez al día (QD) reduce la complejidad al disminuir el número de tomas y potencialmente el de pastillas. El objetivo del estudio fue conocer el grado de adherencia y de satisfacción de los pacientes, en función de usar pautas QD frente a dos veces al día (BID), cuando la experiencia con QD era aún escasa.
MétodosEstudio observacional, longitudinal y multicéntrico. Se incluyeron TAR de inicio (I), simplificaciones del TAR previo (S) y TAR de rescate (R). Se realizó visita inicial, y posteriormente a los 3 y 6 meses. Para evaluar la adherencia se utilizó un cuestionario previamente validado. La satisfacción con el TAR fue medida por personal independiente mediante una escala visual analógica (EVA).
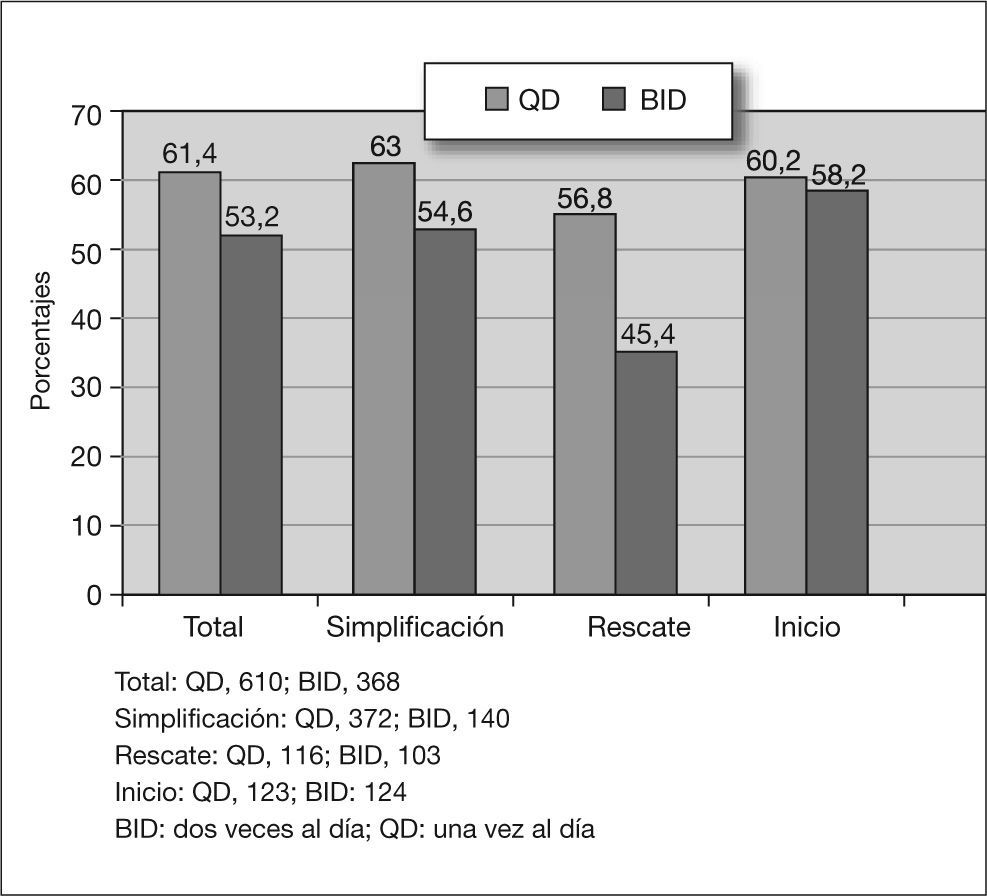
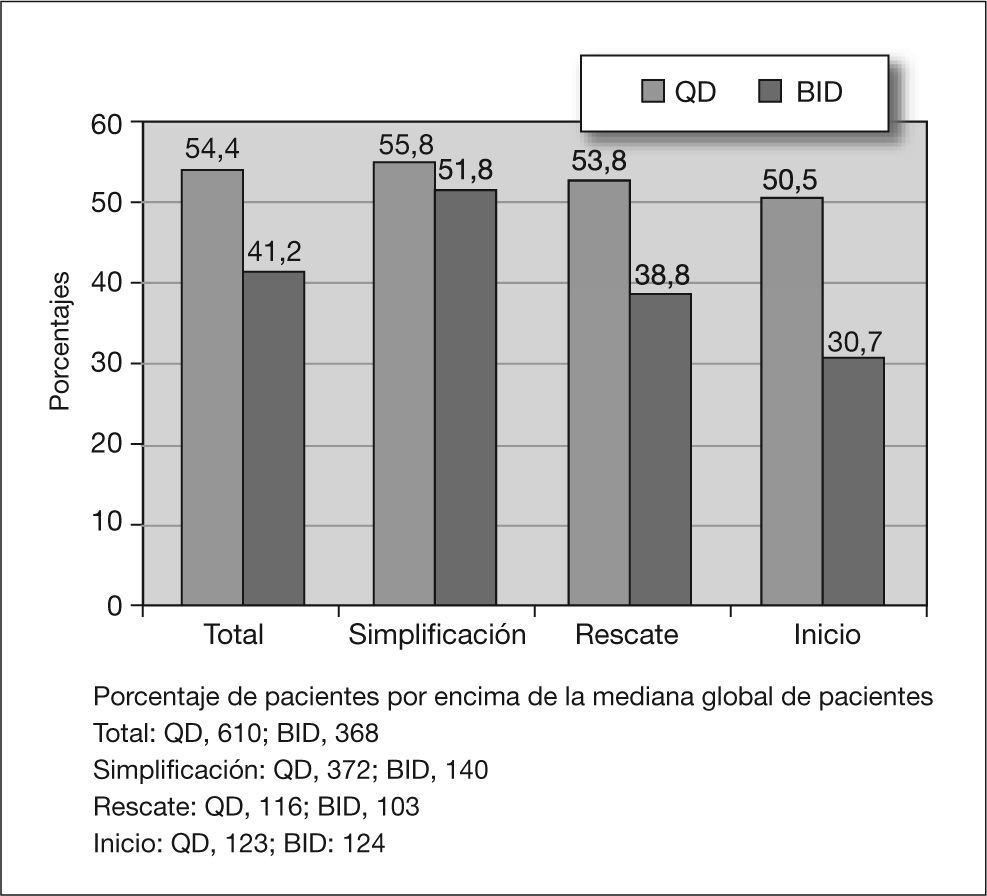
ResultadosSe incluyeron un total de 978 pacientes (entre los meses de mayo y diciembre de 2002). La media de pastillas diarias fue de 5 QD frente a 6,1 BID. La carga vírica a los 6 meses fue indetectable en el 83,7% (I), el 87,5% (S) y el 57,4% (R), sin diferencias significativas entre QD y BID. La adherencia (el 61,4% QD frente al 53,2% BID; p < 0,05) y la satisfacción con el TAR (el 54,4% QD frente al 41,2% BID; p < 0,05) fueron significativamente mejores en las pautas QD. El análisis multivariable mostró como variables explicativas para: a) adherencia al TAR (odds ratio [OR]; intervalo de confianza [IC] del 95%): la satisfacción con el TAR (1,53; 1,30-1,80), apoyo familiar (1,25; 0,98-1,61), años de infección por el virus de la inmunodeficiencia humana (VIH) (0,97; 0,94-1,003) y la adicción intravenosa (0,83;0,70-0,99); b) satisfacción con el TAR: grupo de simplificación (1,70; 1,22-2,34); pauta QD (1,33; 1,13-1,56); años de infección por el VIH (0,95; 0,93-0,98); estadio C (0,85; 0,73-1,01), y c) carga viral < 400 copias/ml: naïve (5,08; 3,14-8,22) y adherencia (1,57; 1,13-2,17).
ConclusiónLas pautas QD resultaron tan efectivas como las BID, mostrando una adherencia y satisfacción con el tratamiento significativamente mejores. Esto podría afectar positivamente la eficacia a largo plazo.
Adherence is essential for successful antiretroviral therapy (ART), but complex dosing schedules compromise the adherence to and efficacy of this treatment. Once-daily (QD) ART simplifies treatment by lowering the dosing frequency and pill burden. The aim of this study, performed when QD regimens were still limited, was to determine the degree of adherence and patient satisfaction of QD dosing versus twice-daily dosing (BID) of ART.
MethodsNon-interventional, multicenter, longitudinal study, including initial (I), simplification (S), and rescue (R) therapies. Medical visits were performed at baseline, and at 3 and 6 months. A validated, structured questionnaire was used to assess adherence, and a visual analogical scale applied by independent observers was used to assess satisfaction.
ResultsFrom May to December 2002, 978 patients were recruited. Average pill burden was 5 in QD vs. 6.1 in BID regimens. Undetectable viral load was achieved at6 months in 83.7% (I), 87.5% (S), and 57.4% (R) of patients, with no significant differences between QD and BID. Adherence and satisfaction with ART were both significantly better in QD vs. BID regimens: 61.4% vs. 53.2% (P <.05) and 54.4% vs. 41.2% (P <.05), respectively. Multivariate analysis revealed the following variables to account for 1) Adherence to ART (OR; 95% CI): treatment satisfaction (1.53, 1.30-1.80), family support (1.25, 0.98-1.61), years of HIV infection (0.97, 0.94-1.003) and intravenous drug use (0.83, 0.70-0.99); 2) Satisfaction with ART: simplification group (1.70, 1.22-2.34), QD therapy (1.33, 1.13-1.56), years of HIV infection (0.95, 0.93-0.98), and CDC stage C (0.85, 0.73-1.01); and 3) Undetectable viral load: naive group (5.08, 3.14-8.22) and adherence (1.57, 1.13-2.17).
ConclusionQD antiretroviral schedules appear to be as effective as BID regimens, with better adherence and treatment satisfaction. This may positively affect treatment efficacy at long-term.
El objetivo principal del tratamiento antirretroviral de gran actividad (TARGA) es mejorar la supervivencia y la calidad de vida de los pacientes con infección por VIH, y los objetivos secundarios son reducir la transmisión de la infección, mantener los linfocitos CD4+ en rango normal y obtener un control completo de la replicación viral. Para conseguir estos objetivos una pauta del tratamiento antirretroviral (TAR) ideal debería ser potente, poco tóxica y fácil de cumplir.
Pese a contar con combinaciones antirretrovirales potentes, la eficacia en la vida real dista mucho de ser óptima. Las principales causas del fracaso del tratamiento son la falta de adherencia y la toxicidad de los antirretrovirales1. Numerosos estudios han relacionado el grado de adherencia con la respuesta virológica, de tal modo que incluso pequeños porcentajes de falta de cumplimiento (5-20%) incrementan rápida y significativamente el riesgo de fracaso2. Por ello, parece razonable que todo esfuerzo para simplificar el tratamiento debería redundar en una mayor adherencia al mismo a largo plazo. En este sentido, conseguir un tratamiento antirretroviral que se pueda administrar una única vez al día sería una meta lógica y deseable.
El objetivo del estudio CUVA (cualquiera una vez al día) fue el de conocer el grado de adherencia y de satisfacción de los pacientes, así como la efectividad, en función de que el TAR fuera administrado en pautas de una vez al día (QD) o dos (BID).
MétodosPoblación estudiadaInfección confirmada por VIH y mayores de 18 años. Se les solicitó consentimiento informado para participar en el estudio y tratar estadísticamente los datos. Los pacientes fueron distribuidos en tres grupos: de inicio, pacientes sin tratamiento antirretroviral previo; de simplificación, pacientes que cambiaban por simplificación de pauta, con supresión viral previa o por intolerancia, con carga viral plasmática inferior a 2.000 copias/ml; de rescate, pacientes que cambiaban por fracaso virológico tras una primera línea de tratamiento.
Diseño del estudioMulticéntrico, observacional, de cohortes, prospectivo y longitudinal. Los investigadores incluyeron los primeros 10-15 pacientes correlativos que, cumpliendo los criterios previos, iniciaban o cambiaban el TAR en las fechas establecidas, con pautas QD o BID con una selección 2:1. La decisión de la combinación de fármacos o la pauta de administración se dejaba a criterio de los médicos responsables de los pacientes. No se realizó ningún tipo de intervención en lo que respecta a la combinación de fármacos elegida.
Participaron 88 médicos especializados en tratamiento y seguimiento de pacientes con infección por virus de la inmunodeficiencia humana (VIH), pertenecientes a 55 servicios hospitalarios de Enfermedades Infecciosas y/o Medicina Interna, distribuidos por toda la geografía española. La inclusión de pacientes se realizó entre mayo y diciembre de 2002, cuando aún eran escasas las pautas de tratamiento QD, y el seguimiento duró 24 semanas.
Procedimientos de estudioSe recogieron datos clínicos y analíticos –incluyendo linfocitos CD4 (céls./μl) y carga viral plasmática (copias ARN-VIH/ml)–, a la inclusión, a los tres y seis meses del seguimiento.
VariablesLa adherencia se valoró mediante el cuestionario SMAQ3 al tercer y sexto mes de seguimiento. Este test considera como pacientes no adherentes a aquellos que confirman al menos una de las siguientes circunstancias: olvidar tomar la medicación (alguna vez), dejar los fármacos si se siente mal, olvidar tomar la medicación durante el último fin de semana, cualquier olvido en la última semana o no tomar la medicación más de 2 días completos desde la última visita. Se consideró que un paciente era adherente si lo era en la evaluación a los tres y seis meses. Para aquellos sujetos en los que sólo se dispuso de datos correspondientes a un cuestionario, la evaluación de adherencia se hizo sobre ese único cuestionario.
El grado de satisfacción de los pacientes con el tratamiento, se midió a los seis meses mediante una encuesta sociológica, de opinión y valoración, empleando una escala analógica visual del 1 al 10 en la que 1 representa "nada" y 10, el "máximo". Incluyó las siguientes variables: valoración general del tratamiento y de su eficacia contra el VIH, comodidad y facilidad para cumplir el tratamiento correctamente, tolerabilidad al mismo, grado de esfuerzo que le ha supuesto cumplirlo de forma correcta (escala invertida) y capacidad para continuar con él correctamente. La encuesta se realizó mediante entrevista personal, por consultores externos a los investigadores, a todos los pacientes con al menos un seguimiento. Se contó con un equipo de apoyo, constituido por psicólogos y enfermeras, para facilitar la realización de las encuestas con los pacientes.
La eficacia se valoró mediante el porcentaje de pacientes que alcanzaban carga viral inferior a 400 copias de ARN-VIH/ml, la disminución de carga viral respecto a la basal (log ARN-VIH/ml), o la variación del número de linfocitos CD4+/μl, en los pacientes que completaron los 6 meses del estudio.
Análisis estadísticoLas variables cuantitativas se describieron mediante la media o la mediana en función de que su distribución fuera normal o no, comparándose entre ellas mediante la prueba t de Student o la U de Mann-Whitney. Las variables categóricas se describieron mediante porcentajes comparándose por medio de la prueba de x2 o la prueba exacta de Fisher si las frecuencias absolutas eran muy bajas. Además de la tabulación cruzada de todos los datos obtenidos, se realizó un análisis de regresión múltiple y un análisis factorial de correspondencias, que permitieron establecer las asociaciones, relaciones y distancias entre los distintos indicadores de adherencia.
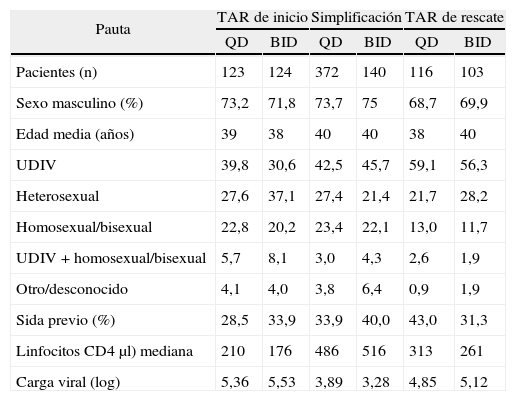
ResultadosCaracterísticas de los pacientesDesde el 20 de mayo hasta el 30 de diciembre de 2002 se incluyeron en el estudio 1.025 pacientes, de los que 47 se excluyeron por no tener ningún seguimiento tras la visita basal, por lo que la población analizada es de 978 pacientes distribuidos de la siguiente forma: 247 (25,5%) en el grupo de pacientes de inicio, 512 (52,35%) en el grupo de simplificación y 219 (22,4%) en el grupo de rescate (tabla 1). El 82,6% (808 pacientes) completaron los 6 meses de seguimiento: 196 del grupo de pacientes sin TARGA previo (79,3%), 424 del grupo en simplificación (82,8%) y 188 del grupo por fracaso virológico (85,8%). La distribución de los pacientes respecto a la pauta de administración fue del 62,48% en el tratamiento QD y 37,52% en el de BID.
Características basales de los 978 pacientes.
| Pauta | TAR de inicio | Simplificación | TAR de rescate | |||
| QD | BID | QD | BID | QD | BID | |
| Pacientes (n) | 123 | 124 | 372 | 140 | 116 | 103 |
| Sexo masculino (%) | 73,2 | 71,8 | 73,7 | 75 | 68,7 | 69,9 |
| Edad media (años) | 39 | 38 | 40 | 40 | 38 | 40 |
| UDIV | 39,8 | 30,6 | 42,5 | 45,7 | 59,1 | 56,3 |
| Heterosexual | 27,6 | 37,1 | 27,4 | 21,4 | 21,7 | 28,2 |
| Homosexual/bisexual | 22,8 | 20,2 | 23,4 | 22,1 | 13,0 | 11,7 |
| UDIV + homosexual/bisexual | 5,7 | 8,1 | 3,0 | 4,3 | 2,6 | 1,9 |
| Otro/desconocido | 4,1 | 4,0 | 3,8 | 6,4 | 0,9 | 1,9 |
| Sida previo (%) | 28,5 | 33,9 | 33,9 | 40,0 | 43,0 | 31,3 |
| Linfocitos CD4 μl) mediana | 210 | 176 | 486 | 516 | 313 | 261 |
| Carga viral (log) | 5,36 | 5,53 | 3,89 | 3,28 | 4,85 | 5,12 |
BID: dos veces al día; QD: una vez al día; UDIV: usuarios de drogas intravenosas; TAR: tratamiento antirretroviral.
Se empleó una amplia combinación de tratamientos que variaban según se tratase de pacientes sin TAR previo, en simplificación o por fracaso; pero, sobre todo, según se tratase de pautas QD o BID. Los fármacos antirretrovirales más usados fueron efavirenz, lamivudina, didanosina y tenofovir. Las combinaciones más frecuentes en la pauta QD fueron didanosina + lamivudina + efavirenz (30,2%), tenofovir + lamivudina + efavirenz (26,7%) y didanosina + tenofovir + efavirenz (11,1%). Entre las pautas BID fueron didanosina + estavudina + efavirenz (25,8%), estavudina + lamivudina + efavirenz (15,9%), didanosina + lamivudina + efavirenz (9,8%), didanosina + tenofovir + lopinavir/ritonavir (7,8%), zidovudina + lamivudina + lopinavir/ ritonavir (6,8%) y lamivudina + estavudina + lopinavir/ritonavir (6,1%).
Número de pastillasLas pautas de QD supusieron una media de 5 pastillas al día y en las BID la media fue de 6,1 pastillas diarias, alcanzando una media de 7,7 pastillas al día en los pacientes del grupo con fracaso virológico. Hay que recordar que en la fecha del estudio, los tratamientos disponibles en pautas QD requerían un número mayor de pastillas que los tratamientos QD actuales. Las nuevas formulaciones, presumiblemente, podrán mejorar aún más las condiciones de adherencia y satisfacción de las pautas QD.
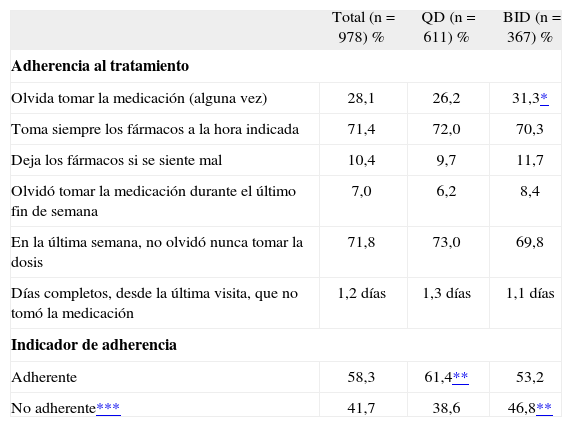
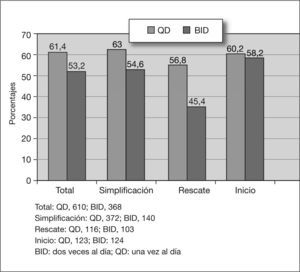
AdherenciaSe construyó el indicador "adherente" o "no adherente" definiendo el mismo como el incumplimiento de cualquiera de los indicadores previamente descritos. En la tabla 2 se detalla la adherencia o no adherencia respecto al total de los pacientes, diferenciando los grupos QD y BID. En general, el 41,7% de los pacientes resultaron "no adherentes" al tratamiento. Los pacientes con pauta QD mostraron mayor adherencia que los de la pauta BID, el 61,4% frente al 53,2% (p < 0,05). En la figura 1 se muestran las diferencias entre los tres grupos de pacientes, según sea la pauta QD o BID. El 28% olvidó tomar la medicación alguna vez, el horario fue cumplido por el 71% de los pacientes, el 10% dejó de tomar los fármacos si se sentía mal y el 7% los olvidó o "descansó" durante el fin de semana. Sólo el 72% cumplió perfectamente durante la última semana (se notificó una media de 1,2 días completos en los que no se tomó ninguna dosis desde la última visita).
Adherencia al tratamiento antirretroviral según el cuestionario SMAQ
| Total (n = 978) % | QD (n = 611) % | BID (n = 367) % | |
| Adherencia al tratamiento | |||
| Olvida tomar la medicación (alguna vez) | 28,1 | 26,2 | 31,3* |
| Toma siempre los fármacos a la hora indicada | 71,4 | 72,0 | 70,3 |
| Deja los fármacos si se siente mal | 10,4 | 9,7 | 11,7 |
| Olvidó tomar la medicación durante el último fin de semana | 7,0 | 6,2 | 8,4 |
| En la última semana, no olvidó nunca tomar la dosis | 71,8 | 73,0 | 69,8 |
| Días completos, desde la última visita, que no tomó la medicación | 1,2 días | 1,3 días | 1,1 días |
| Indicador de adherencia | |||
| Adherente | 58,3 | 61,4** | 53,2 |
| No adherente*** | 41,7 | 38,6 | 46,8** |
BID: dos veces al día; SMAQ: Simplified Medication Adherence Questionnaire; QD: una vez al día.
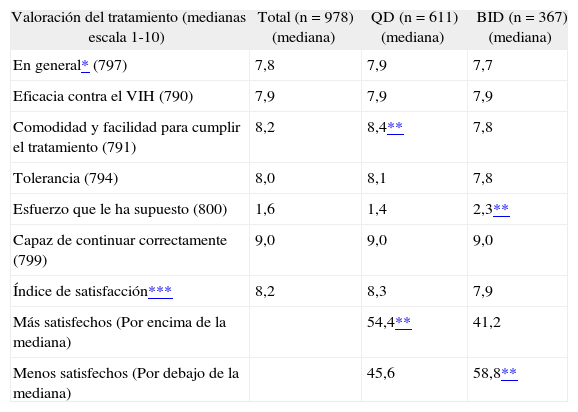
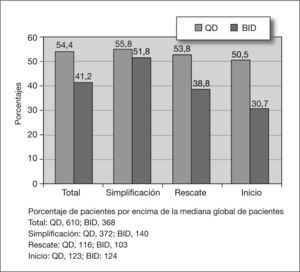
Todos los pacientes incluidos en el estudio fueron contactados y respondieron a la encuesta de satisfacción con el tratamiento (aunque no todos respondieron a todas las preguntas), independientemente de que no hubieran realizado el seguimiento completo. De los seis indicadores empleados y utilizando una EVA del 1 (negativa) al 10 (positiva), la mediana del índice global se situó en 8,2. La satisfacción y calidad de vida fueron similares entre los pacientes con pautas de QD (mediana de 8,3) y los de pautas BID (mediana de 7,9) (tabla 3). No obstante, la proporción de pacientes satisfechos por encima de la mediana global de satisfacción fue significativamente mayor en el grupo QD que en el de BID: el 54,4% frente al 41,2% (p < 0,05). En la figura 2 se muestran las diferencias entre los tres grupos de pacientes, según sea la pauta QD o BID. Se registró mejor valoración entre los pacientes que simplificaban tratamiento y peor entre quienes cambiaban por fracaso.
Satisfacción con el tratamiento antirretroviral
| Valoración del tratamiento (medianas escala 1-10) | Total (n = 978) (mediana) | QD (n = 611) (mediana) | BID (n = 367) (mediana) |
| En general* (797) | 7,8 | 7,9 | 7,7 |
| Eficacia contra el VIH (790) | 7,9 | 7,9 | 7,9 |
| Comodidad y facilidad para cumplir el tratamiento (791) | 8,2 | 8,4** | 7,8 |
| Tolerancia (794) | 8,0 | 8,1 | 7,8 |
| Esfuerzo que le ha supuesto (800) | 1,6 | 1,4 | 2,3** |
| Capaz de continuar correctamente (799) | 9,0 | 9,0 | 9,0 |
| Índice de satisfacción*** | 8,2 | 8,3 | 7,9 |
| Más satisfechos (Por encima de la mediana) | 54,4** | 41,2 | |
| Menos satisfechos (Por debajo de la mediana) | 45,6 | 58,8** |
BID: dos veces al día; QD: una vez al día; VIH: virus de la inmunodeficiencia humana.
Los aspectos del tratamiento que resultaron más problemáticos, molestos y difíciles de llevar se referían a la dependencia de la medicación por la disciplina horaria y al elevado número de pastillas; ambos aspectos fueron más citados por los pacientes con pautas QD. El temor a la toxicidad de los tratamientos o a la interacción con otros fármacos, el elevado número de pastillas diarias y el número de tomas al día, fueron hechos considerados como muy importantes, y lo son aún más para los pacientes con tomas de BID.
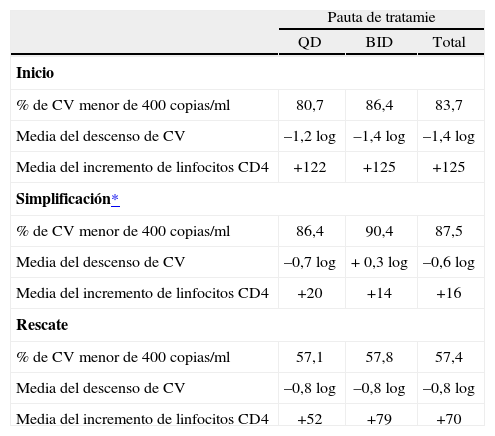
Respuesta inmunológica y virológicaDe forma global e independientemente del grupo de pacientes o de las pautas del TARGA, el tratamiento antirretroviral consiguió una mejora viroinmunológica. La carga viral disminuyó 1,1 log, pasando del 47% de pacientes con carga indetectable al inicio a casi el 80% seis meses después. No existieron diferencias significativas, en cuanto a porcentaje de supresión de replicación viral (< 400 copias/ml) a los 6 meses, entre los grupos de pacientes y las pautas QD frente a BID: para el grupo de inicio del 80,7% QD frente al 86,4% BID (diferencia: −5,7%; intervalo de confianza [IC] del 95%: −16,4–4,7%; p = 0,28), para las simplificaciones del 86,4% QD frente al 90,4% BID (diferencia: −4%; IC 95%: −10–3,5%; p = 0,27), y para los rescates del 57,1% QD frente al 57,8% BID (diferencia: −0,6%; IC 95%: −14,5–13,3%; p = 0,92).
Los valores de CD4 aumentaron en el 17%. En la tabla 4, se muestran los resultados según el grupo de pacientes y la pauta de tratamiento antirretroviral. Aunque no existieron diferencias significativas en función de la pauta, los pacientes con pauta QD presentaron cargas virales más bajas y mayor recuento de CD4. Los pacientes del grupo de inicio fueron los que obtuvieron mejores resultados, ya que partían de cifras muy elevadas de carga viral y consiguieron los mayores descensos (1,4 log). Este descenso de la carga viral plasmática en las pautas BID fue ligeramente mayor que el de las QD, posiblemente por partir de cargas virales basales más altas y, por tanto, con un gran potencial de descenso; aunque la carga viral al finalizar el período sea muy similar en ambas pautas. Los pacientes que cambiaron de tratamiento por simplificación o intolerancia obtuvieron unos resultados en el grupo QD similares a los del BID, tanto en el aumento de CD4 (+20 QD frente a +14 BID), como en el descenso de carga viral (−0,7 log QD frente a +0,6 BID; el 86,4% indetectables frente al 90,4%). En los pacientes que cambiaron por fracaso virológico, las diferencias tampoco fueron significativas: aumento de CD4 (+52 QD frente a +79 BID), y descenso de carga viral (−0,8 log QD frente a +0,8 BID; 57,1% indetectables frente a 57,8%). Finalmente, en los pacientes del grupo de inicio tampoco se detectaron diferencias significativas: aumento de CD4 (+122 QD frente a +125 BID), y descenso de carga viral (−1,2 log QD frente a −1,4 BID; el 80,7% indetectables frente al 86,4%).
Datos analíticos, virales e inmunes a los 6 meses de tratamiento antirretroviral
| Pauta de tratamie | |||
| QD | BID | Total | |
| Inicio | |||
| % de CV menor de 400 copias/ml | 80,7 | 86,4 | 83,7 |
| Media del descenso de CV | –1,2 log | –1,4 log | –1,4 log |
| Media del incremento de linfocitos CD4 | +122 | +125 | +125 |
| Simplificación* | |||
| % de CV menor de 400 copias/ml | 86,4 | 90,4 | 87,5 |
| Media del descenso de CV | –0,7 log | + 0,3 log | –0,6 log |
| Media del incremento de linfocitos CD4 | +20 | +14 | +16 |
| Rescate | |||
| % de CV menor de 400 copias/ml | 57,1 | 57,8 | 57,4 |
| Media del descenso de CV | –0,8 log | –0,8 log | –0,8 log |
| Media del incremento de linfocitos CD4 | +52 | +79 | +70 |
Las diferencias entre el grupo QD y BID no fueron significativas para ninguno de los escenarios terapéuticos.
BID: dos veces al día; CV: carga viral; QD: una vez al día.
La adherencia al tratamiento estuvo muy relacionada con el descenso de la carga viral y el incremento de los CD4. Así, los adherentes en cualquier grupo, pero, sobre todo, en los pacientes sin TAR previo y de simplificación, redujeron su número de copias mucho más que los no adherentes y mejoraron su recuento linfocitario de forma significativa respecto a los segundos. También el indicador de satisfacción con el tratamiento se correlacionó con las cifras de carga viral y valores de CD4, de tal forma que los pacientes con mayor satisfacción presentaban más disminuciones de carga viral y de aumentos de CD4, con excepción de los que cambian por fracaso virológico, en los que esta relación es mucho menor.
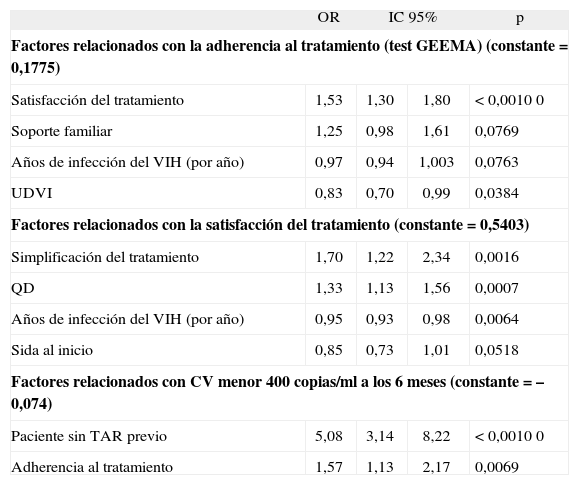
Análisis multivariableExisten múltiples variables y factores que configuran la adherencia de los pacientes al tratamiento antirretroviral. En este estudio se recogió información de 978 pacientes con más de 55 variables. En un primer paso se realizó un análisis factorial con el objetivo de "agrupar" las variables según sus grados de correlación, varianza e importancia a la hora de explicar las diferencias de la muestra. Se obtuvieron seis factores que explican el 44% de la varianza de la adherencia. Estos seis componentes principales son: indicadores de satisfacción con el tratamiento (14%), indicadores de adherencia (8%), antecedentes terapéuticos (6%), nivel de formación y educación del paciente (6%), indicadores de eficiencia del tratamiento (5%) y pauta terapéutica, QD/BID, (5%). En la tabla 5 se expone el resultado de este análisis multivariante. Se puede afirmar, con una eficiencia del 65%, que en este grupo de pacientes, la adherencia al tratamiento se explica fundamentalmente por la satisfacción que tenga el paciente con el tratamiento, por el hecho de disponer de apoyo familiar y por haber cambiado el tratamiento por simplificación a una pauta QD.
Análisis multivariante
| OR | IC 95% | p | ||
| Factores relacionados con la adherencia al tratamiento (test GEEMA) (constante = 0,1775) | ||||
| Satisfacción del tratamiento | 1,53 | 1,30 | 1,80 | < 0,0010 0 |
| Soporte familiar | 1,25 | 0,98 | 1,61 | 0,0769 |
| Años de infección del VIH (por año) | 0,97 | 0,94 | 1,003 | 0,0763 |
| UDVI | 0,83 | 0,70 | 0,99 | 0,0384 |
| Factores relacionados con la satisfacción del tratamiento (constante = 0,5403) | ||||
| Simplificación del tratamiento | 1,70 | 1,22 | 2,34 | 0,0016 |
| QD | 1,33 | 1,13 | 1,56 | 0,0007 |
| Años de infección del VIH (por año) | 0,95 | 0,93 | 0,98 | 0,0064 |
| Sida al inicio | 0,85 | 0,73 | 1,01 | 0,0518 |
| Factores relacionados con CV menor 400 copias/ml a los 6 meses (constante = –0,074) | ||||
| Paciente sin TAR previo | 5,08 | 3,14 | 8,22 | < 0,0010 0 |
| Adherencia al tratamiento | 1,57 | 1,13 | 2,17 | 0,0069 |
CV: carga viral; IC 95%: intervalo de confianza del 95%; GEEMA: Grupo Español para el Estudio Multifactorial de la Adherencia; OR: odds ratio; QD: una vez al día; TAR: tratamiento antirretroviral; UDVI: usuario de drogas vía intravenosa; VIH: virus de la inmunodeficiencia humana.
Una de las ventajas de este estudio es que presenta datos basados en la práctica clínica habitual, ya que los médicos participantes pudieron elegir la pauta terapéutica que creyeron más conveniente para sus pacientes. En el momento en que se realizó el estudio, la diferencia en el número de pastillas no fue significativa entre ambas estrategias terapéuticas, a pesar de lo cual los pacientes con pautas QD se mostraron más adherentes y más satisfechos con su tratamiento que los que realizaban pautas BID. Esta diferencia, por tanto, podría ser atribuida más al número de tomas que a una distribución diferente en el número de pastillas.
La disponibilidad de pautas del TAR de administración en dosis única diaria existe desde el año 2002, fecha en la que iniciamos el estudio y, progresivamente, se está convirtiendo en la preferida para el tratamiento de la infección VIH, no sólo entre los médicos, sino también entre los pacientes4-7. En este sentido, cada vez hay más estudios que demuestran una eficacia equiparable a la del TAR convencional en las distintas indicaciones en que se utilizan los antirretrovirales8-13. De hecho, los fármacos recomendados prioritariamente para el TAR de inicio son prácticamente todos de administración QD14,15. Además, como ya se ha demostrado en otras enfermedades crónicas16,17, una disminución en el número de tomas incrementa la adherencia al tratamiento, lo que puede influir en la eficacia de los componentes antirretrovirales individuales18,19. Otro aspecto importante es que las pautas QD podrían facilitar medidas de apoyo como la terapia directamente observada (TDO).
En la actualidad, en nuestro país, están comercializados para administración en dosis única diaria efavirenz, didanosina, tenofovir, lamivudina, emtricitabina y atazanavir y lopinavir/ritonavir (sólo en pacientes naïve). A finales de octubre de 2004, la Agencia Europea del Medicamento (EMEA) autorizó abacavir en pauta QD20. Además, existen otros fármacos que se podrían emplear en pauta QD basándose en datos farmacocinéticos y en algún ensayo clínico, como nevirapina21, saquinavir/ritonavir22 y fosamprenavir/ritonavir23. En el caso de fosamprenavir, su administración QD sólo está aprobada en EE.UU.
Una de las pautas QD de la que existen más datos publicados y con la que más se ha experimentado es la compuesta por efavirenz + lamivudina + tenofovir; efavirenz + emtricitabina + tenofovir; efavirenz + didanosina + lamivudina/emtricitabina. Ésta u otras muy similares se han mostrado seguras y eficaces en varios estudios24-34. No obstante, la mayor parte de la información proviene de tratamientos en primera línea o simplificaciones. En el estudio CUVA, la mayoría de los tratamientos correspondieron a cambios del TARGA por simplificación, y la pauta utilizada con más frecuencia fue la de dos inhibidores de la transcriptasa inversa nucleosídicos junto con un no nucleosídico (esta combinación supuso el 81,7% del total). Dentro de éstas, la más frecuente fue lamivudina + didanosina + efavirenz (30,2%). Una de las ventajas del estudio CUVA es que aporta datos sobre 115 pacientes tratados con pautas QD en rescate, sin que se evidenciara una pérdida de efectividad en relación con las pautas BID escogidas por los facultativos en la misma indicación.
En la infección por VIH, es necesario alcanzar un grado de adherencia superior al recomendado en otras enfermedades crónicas para lograr una mejor respuesta antiviral. En este sentido, existen datos indirectos que indican que hay una mejor respuesta antiviral al mejorar la adherencia tras simplificar el TAR35. Aunque la reducción del número de pastillas supone un avance en la facilitación del TAR, incluso en pautas tan simples como la compuesta por un comprimido dos veces al día, la adherencia sigue mostrándose subóptima36. Es por esto por lo que la administración de los antirretrovirales una vez al día puede ser otra fuente de mejora en la adherencia al TAR. De hecho, en la actualidad, y a la vista de los antirretrovirales disponibles, lo difícil es justificar no usarlos37. En este sentido, la adherencia al TAR en nuestros pacientes fue mejor en las pautas QD (61,4%) que en las pautas BID (53,2%).
Uno de los motivos de incertidumbre a la hora de recomendar un tratamiento QD, es la posibilidad de incrementar el riesgo de resistencias si se olvida alguna dosis. Cuando se tienen en cuenta los datos de farmacocinética de los fármacos aprobados para utilizarse una vez al día, se observa que tienen semividas en el rango de 24 a 50 h, y son claramente superiores a las necesarias para dosificarse una vez al día. Hay que recordar que en los estudios in vitro, la producción de virus en cultivo suele demorarse unas 24 h tras la retirada completa del fármaco (lavado)38, un período de tiempo que podría ser superior in vivo cuando se utilizan fármacos de semivida prolongada y elevados cocientes inhibidores. De hecho, en los estudios de interrupción estructurada del tratamiento, en los pacientes que parten de una carga viral por debajo de 50 copias no se detecta un incremento de la carga viral hasta que han transcurrido varios días desde la interrupción del tratamiento, que llega hasta 7 días en algunos estudios39. Esto iría en contra de que un olvido ocasional en pacientes con adherencia adecuada tenga realmente una elevada trascendencia en la evolución del paciente. En nuestro estudio, el olvido de la toma de medicación "alguna vez" ocurrió en el 28% de los pacientes, y fue algo mayor en las pautas BID (31,3%) que en las Qd (26,2%) (p = 0,09).
Un aspecto menos evaluado en la literatura médica es el grado de satisfacción de los pacientes y la calidad de vida que supone realizar un TAR. En este sentido, nuestro estudio aporta información en la dirección de que la satisfacción con el TAR fue mayor en las pautas QD (8,3 puntos) que en las pautas BID (7,9 puntos). La satisfacción era mayor en los pacientes del grupo en simplificación, varones, de más edad, con menor número de pastillas y cuando la infección por VIH se adquirió por vía sexual.
Esto se refleja también en el análisis multivariante, en el que la adherencia al tratamiento se explica, sobre todo, por la satisfacción que tenga el paciente con el mismo, el hecho de disponer de apoyo familiar y haber cambiado el tratamiento por simplificación a una pauta QD.
Las principales limitaciones del estudio CUVA son las derivadas de su naturaleza observacional y del momento en que se hizo (cuando todavía no estaban disponibles algunas de las presentaciones y fármacos actuales). Las conclusiones, por tanto, deben someterse a la crítica de este tipo de diseño, aunque el elevado tamaño muestral y la aparente representatividad de los pacientes en relación con la práctica habitual añaden robustez a los resultados.
El tratamiento antirretroviral administrado QD es una realidad en la actualidad y está avalado por diferentes recomendaciones, tanto nacionales como internacionales. A la vista de los resultados de este estudio, las primeras pautas TAR de administración una vez al día parecen ser tan eficaces como las de administración dos veces al día, mejorando significativamente la adherencia y la satisfacción con el tratamiento. Esto podría afectar positivamente a la durabilidad de la eficacia, dado que éstas son condiciones fundamentales para el éxito del TAR a largo plazo. La mejoría en la adherencia y la satisfacción con el tratamiento dependerían fundamentalmente de la naturaleza QD del tratamiento, dado que estas primeras pautas no se diferenciaron sustancialmente en el número de pastillas con respecto a las BID. La reducción en la cantidad de pastillas con las nuevas formulaciones hará que el TAR sea aún más fácil, lo que probablemente impacte de forma positiva en la adherencia y mejore la eficacia.
Conflicto de interesesEl Dr. Viciana ha recibido prestaciones económicas por conferencias y proyectos de investigación de los laboratorios Bristol-Myers-Squibb, Roche Farma, Abbott, GlaxoSmithKline, Gilead, MSD y Boehringer-Ingelheim, y no tiene participación económica en ninguno de ellos que pudiera acarrear conflicto de intereses. El Dr. Rubio ha recibido becas de investigación y/o honorarios por conferencias o asesoría de Bristol-Myers-Squibb, GlaxoSmithKline, Abbott, Janssen-Cilag, Gilead, Roche Farma, Pfizer. El Dr. Ribera ha realizado asesorías y ha recibido ayudas para investigación o docencia sobre la infección por el VIH de Abbott, Boehringer-Ingelheim, Bristol-Myers-Squibb, Gilead, GlaxoSmithKline, Janssen-Cilag, MSD, Pfizer, Roche Farma y Schering Plough. El Dr. Arribas ha recibido becas de investigación y/o honorarios por conferencias y asesoría de Bristol-Myers-Squibb, Glaxo-SmithKline, Abbott, Janssen-Cilag, Gilead, Roche Farma, Pfizer, MSD, Tibotec y Avexa. El Dr. Pérez Molina ha recibido honorarios como asesor de Bristol-Myers-Squibb.
Investigadores del estudio CUVACarlos Alonso Villaverde, Antonio Antela López, Alberto Arranz Caso, José R. Arribas López, M.a Jesús Barberá Gracia, Pablo Barreiro García, Carlos Barros Aguado, Miguel A. Berdún Chéliz, Jesús Blanch Falp, José J. Blanch Sancho, Jorge Carmena Carmena, José L. Casado Osorio, Esperanza Casas García, Ángeles Castro Iglesias, Miguel Cerveró Jiménez, Elena Chico Guijarro, Bonaventura Clotet Sala, Emilia Condes Moreno, Fernando Cuadra García-Tenorio, Jordi de Otero Blasco, Rafael del Castillo Amaro, Pere Domingo Pedrol, Fernando Dronda Álvarez, Santiago Echevarría Vierna, Jorge Elizaga Corrales, Vincent Falcó Ferrer, Manuel Fernández Guerrero, Elena Ferrer Corberá, Juan Flores Cid, Emilio Fumero Fumero, Montserrat Fuster Casas, M.a Luisa García Alcalde, Paloma Guijo Martínez, Luis González López, Ana Guelar Ginberg, Félix Gutiérrez Rodero, José A. Iribarren Loyarte, José M.a Kindelán Jaquotot, Hernando Knobel Freud, José Lacruz Rodrigo, Belén Lafuente García, Soledad López Calvo, Manuel López Gómez, Miguel A. López Ruz, Elena Losada Arias, Fernando Lozano de León, Ana Mariño Callejo, Teodoro Martín Jiménez, Elisa Martínez Alfaro, M.a Antonia Menéndez Martínez, Celia Miralles Álvarez, José Moltó Maruhenda, Alfonso Moreno Torrico, Ana Moreno Zamora, Antonio Ocampo Hermida, Inmaculada Ocaña Rivera, Amat Ortí Llavería, Francisco Pasquau Liaño, Juan Pasquau Liaño, Enric Pedrol Clotet, Elisa Pérez Cecilia, Eugenio Pérez Guzmán, Arturo Prieto Martínez, Daniel Podzamczer Palter, Joseba Portu Zapiraín, Federico Pulido Ortega, Esteve Ribera Pasquet, Carmen Ricart Olmos, Sion Riera Jaume, Víctor Roca Arbones, Beatriz Rosón Hernández, Rafael Rubio García, Ana Salas Aparicio, María Sambeat Doménech, Javier Sánchez Ayuso, Jesús Sánchez del Río, Jacinto Sánchez Navarro, Ignacio Santos Gil, Jesús Santos González, José Sanz Moreno, Cristina Sarriá Cepeda, Regino Serrano Herranz, Ana Soler Sendra, Ignacio Suárez Lozano, Ramón Teira Cobo, Alberto Terrón Pernia, Eulalia Valencia Ortega, Rogelio Vicente Ull y Pompeyo Viciana Fernández.
Apoyo socialAuri Segador, Azucena Aja, Albert Tuldrá y Peio López-Muniain.