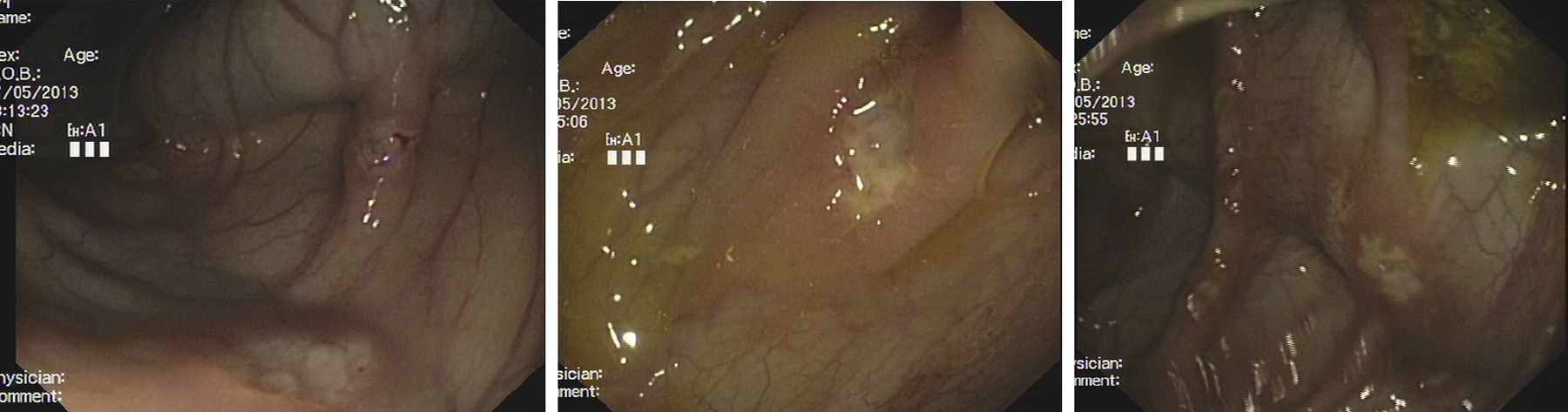
Niño de 7 años, caucásico de origen español, ingresado por dolor abdominal y deposiciones con moco y sangre de 3 meses, artralgias esporádicas, y astenia y febrícula en los 12 últimos días, sin otros antecedentes. Exploración física: astenia y palidez sin otros hallazgos. Peso 22,3kg (−0,94DE), talla 124cm (−1,10DE) e índice de masa corporal (IMC) 14,5kg/m2 (−0,84DE). Leucocitosis 24.400cél/μl (17.700 neutrófilos/μl), hemoglobina 9,3g/dl (VCM 65,1fl, HCM 20,2pg), plaquetas 762.000μl y PCR 129,7mg/l, transaminasas normales, albúmina plasmática 2,7g/dl, sideremia 10,5μg/dl (50-170); anticuerpos antigliadina y antitransglutaminasa IgA negativos, calprotectina fecal elevada (929μg/g). Serología VIH y VHB negativas. Coprocultivo y parásitos negativos. En la ecografía abdominal se visualiza asa ileal con pared engrosada (7mm). Sin alteraciones en estudio gastroduodenal ni tránsito intestinal. En colonoscopia se visualiza mucosa pálida con úlceras en sacabocados, especialmente en ciego y en colon ascendente, y válvula ileocecal edematosa y estenótica con úlceras circunferenciales superficiales con base fibrinada (figs. 1-3).
EvoluciónAnte la sospecha inicial de enfermedad de Crohn (EC), se inicia tratamiento de inducción con nutrición enteral polimérica exclusiva. Previo al inicio del tratamiento con inmunomoduladores se realiza prueba de tuberculina, con induración de 12mm a las 72h y diagnóstico de infección tuberculosa. En radiografía de tórax se observa una condensación en lóbulo superior izquierdo. Aspirado gástrico con baciloscopia positiva, PCR Xpert MTB positiva para Mycobacterium tuberculosis (M. tuberculosis) y cultivo de Lowenstein con crecimiento de Mycobacterium tuberculosis menor de 7 días y sensible a fármacos de primera línea. La histología intestinal muestra colitis granulomatosa ulcerada cecal, con menor afectación de colon ascendente y descendente, sigma y recto. En el material de biopsia, la tinción Ziehl-Nielsen, la PCR y el cultivo de Lowenstein resultaron positivos. Se inició tratamiento convencional (inducción: 2HRZ, mantenimiento: 7HR), se usó triple terapia por germen pansensible durante 9 meses por localización extrapulmonar y la severidad del cuadro. Se asoció nutrición enteral exclusiva con fórmula polimérica durante 8 semanas como tratamiento coadyuvante. Al finalizar el tratamiento el niño se encuentra asintomático con recuperación de parámetros antropométricos: peso: 28,3kg (−0,38DE), talla: 129,5cm (−0,96DE) e IMC: 16,88kg/m2 (−0,38DE). Gastroscopia y colonoscopia de control sin hallazgos con histología normalizada.
Comentario finalEn 2013, la incidencia de tuberculosis en niños en España fue de 5,4/100.000 habitantes, representado la tuberculosis intestinal (TI) un 0,5% del total de casos1. La bacteria M. tuberculosis es la principal causa, y la región ileocecal es la más comúnmente afectada2.
Las manifestaciones clínicas de la TI son inespecíficas y de progresión lenta3–5, motivando un retraso en el diagnóstico2. El dolor abdominal y la fiebre son los síntomas más frecuentes asociando pérdida de peso, astenia y episodios de diarrea o estreñimiento. La obstrucción intestinal es la complicación más común3. Las pruebas de laboratorio son inespecíficas, con elevación de reactantes, anemia y linfopenia o leucocitosis4, todos presentes en nuestro paciente. La prueba de la tuberculina y los test de liberación de interferón gamma tienen una sensibilidad limitada en el diagnóstico de la TI debido a la inmunodeficiencia funcional adquirida por la desnutrición que presentan muchos de estos pacientes2.
La ecografía abdominal y la tomografía computarizada pueden ser útiles para el diagnóstico y la extensión de la enfermedad, aunque los hallazgos más comunes son poco específicos4.
En la colonoscopia la región más frecuentemente afectada es la válvula ileocecal. Las lesiones intestinales suelen presentarse como múltiples úlceras superficiales y circunferenciales con mucosa normal circundante, en lugar de las úlceras lineales, y rodeadas de mucosa inflamada y nodular de la EC6,7.
El diagnóstico diferencial con la EC supone un reto. La histología es similar en ambas entidades, en general, úlceras profundas, agregados linfoideos, inflamación transmural y granulomas no caseificantes son más específicos de la EC mientras que granulomas grandes caseificantes y coalescentes son sugestivos de la TI8.
El diagnóstico definitivo de la TI viene dado por la demostración del germen en la muestra histológica. Sin embargo, la baja sensibilidad y especificidad de las técnicas microbiológicas tradicionales, y el tiempo de crecimiento lento limitan estas técnicas9. La PCR para la detección de M. tuberculosis constituye una técnica rápida y útil para el diagnóstico de la tuberculosis pulmonar y extrapulmonar10.
El tratamiento de la enteritis tuberculosa de presentación subaguda se basa en pautas clásicas. La respuesta clínica es evidente en menos de 2 semanas tras su instauración, por lo que la falta de respuesta debe impulsar una revaluación4.
Presentamos este caso por su interés epidemiológico y clínico, y por las dificultades diagnósticas encontradas. La alta sospecha clínica en nuestro medio es fundamental para el diagnóstico precoz y su tratamiento.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses en relación con la preparación y publicación de este artículo.