Las úlceras vulvares son una entidad patológica relevante por su repercusión en la calidad de vida de la mujer y suponen un desafío diagnóstico dada la variedad etiológica y de presentación clínica. El diagnóstico se basa en la anamnesis, la exploración física detallada y pruebas complementarias.
Presentamos el caso clínico de una paciente de 39 años con diagnóstico de úlceras vulvares graves, recidivantes, que requirió ingreso hospitalario prolongado en tres ocasiones. Se describe el proceso de identificación, los posibles diagnósticos diferenciales y el resultado del tratamiento aplicado.
Vulvar ulcers are an important pathological condition due to their impact on the quality of life of women. It is a diagnostic challenge given the aetiological variety and clinical presentation. The diagnosis is based on anamnesis, detailed physical examination, and complementary tests.
The clinical case is presented of a 39-year-old patient diagnosed with severe, recurrent vulvar ulcers, and who required prolonged hospital admission on three occasions. The diagnostic process, possible differential diagnoses, and the outcome of the applied treatment are described.
Las úlceras vulvares afectan significativamente la vida diaria y sexual de las mujeres1. Se pueden presentar con diferentes formas clínicas, lo cual dificulta la filiación del origen del cuadro1. Aunque la mayoría son secundarias a infecciones de transmisión sexual1,2, muchas enfermedades pueden causarlas, por lo que es importante la anamnesis y exploración física detallada1–3. Las pruebas complementarias ayudan a diagnosticar patologías sistémicas que se manifiesten con lesiones genitales y la biopsia es útil para orientar la etiología y descartar malignidad1–4.
Caso clínicoPresentamos el caso de una paciente con diagnóstico de úlceras vulvares graves recidivantes. Se trata de una mujer de 39 años sin antecedentes personales de interés, con hábito de tabaquismo activo, pareja heterosexual estable y usuaria de anticoncepción hormonal oral.
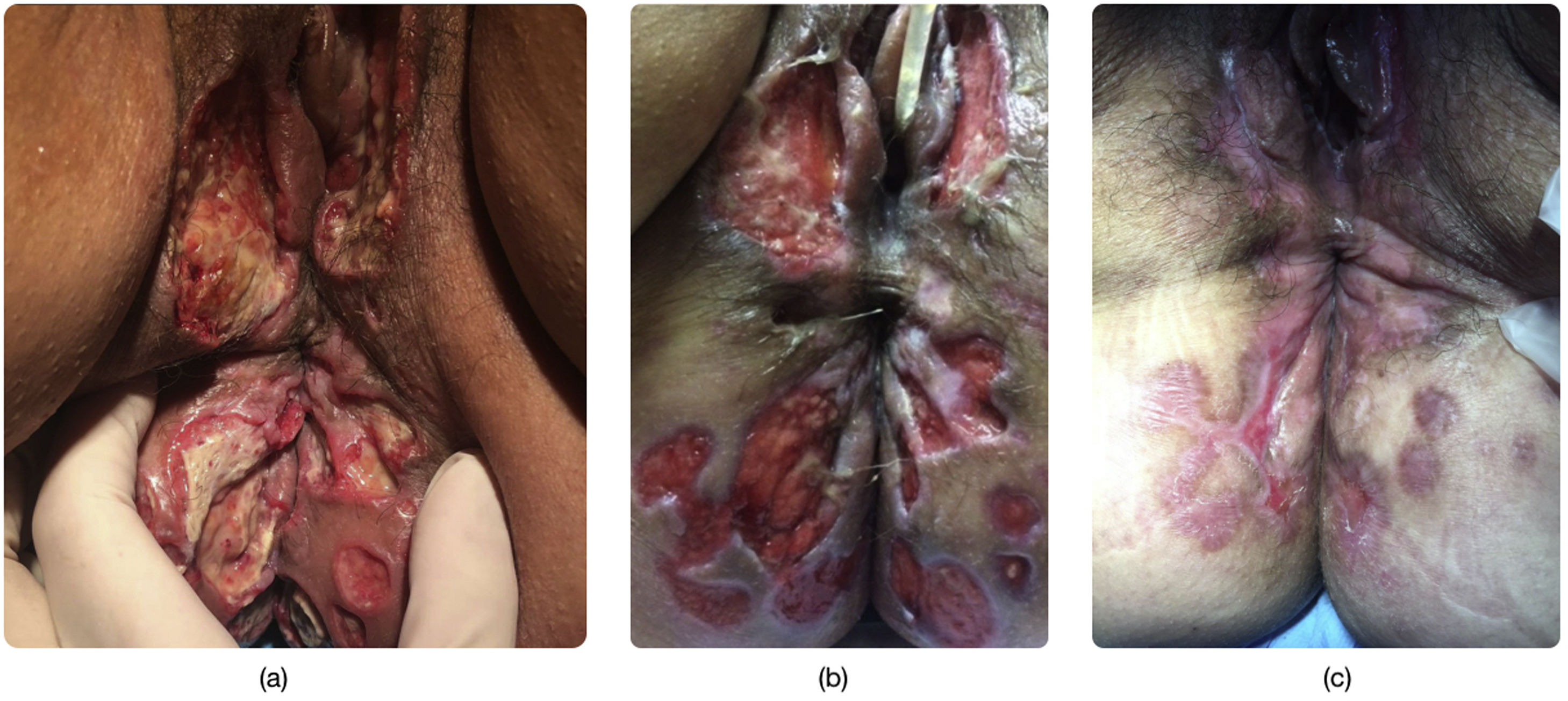
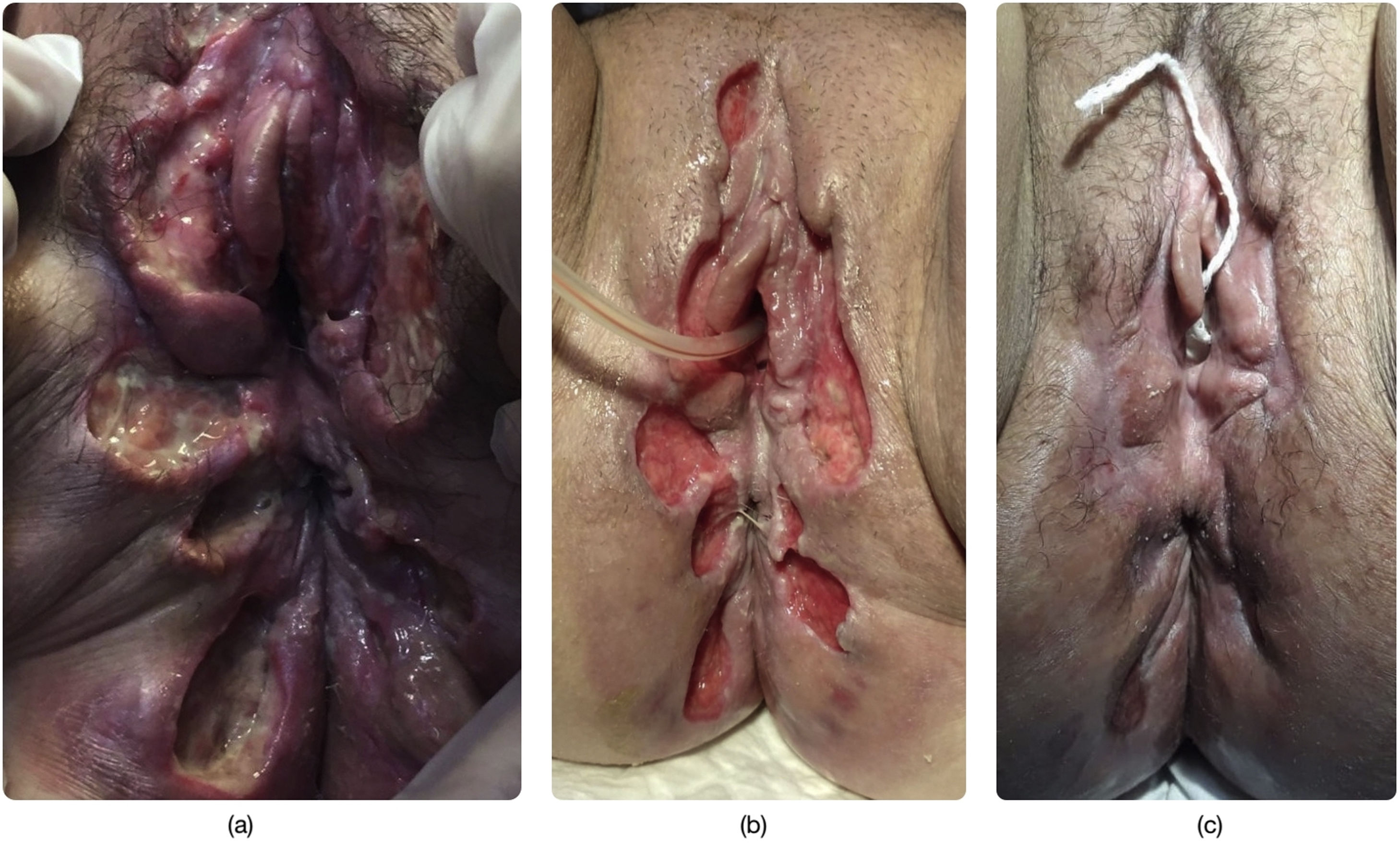
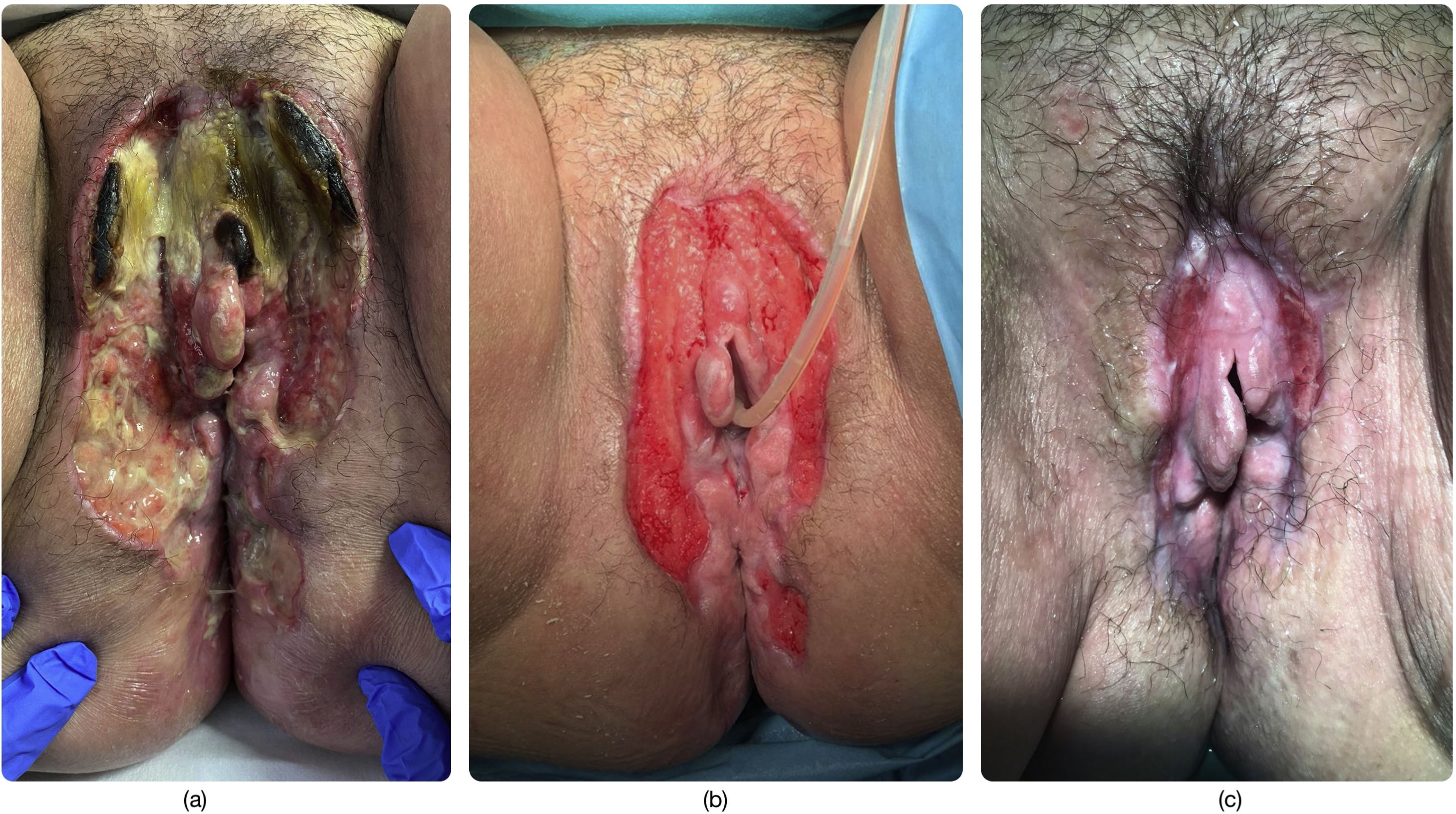
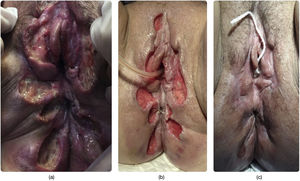
La paciente ingresó en nuestro centro en tres ocasiones en un período de 12 meses por úlceras vulvares dolorosas y extensas (figs. 1-3) que se habían iniciado entre dos y cuatro meses antes de consultar. Refería como desencadenante pequeños traumatismos en el área genital como rascado o relación sexual. En todas las ocasiones, la paciente inició autotratamiento ante las lesiones con pomada de lidocaína tópica y analgésicos vía oral, incluidos los mórficos.
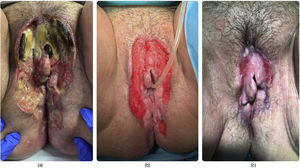
Tercer ingreso. A) Aspecto de las lesiones ulceradas extensas en el tercer ingreso hospitalario. Destaca las zonas necróticas en el tercio superior. B) Lesiones cubiertas por apósito hidrocoloide, tras el desbridamiento inicial y una semana de curas locales sin cobertura antibiótica. C) Aspecto de las lesiones ulceradas tras un mes.
La paciente negaba úlceras orales y en ninguno de los ingresos se objetivaron las mismas. Tampoco presentaba alteración del hábito intestinal ni productos patológicos en heces.
En todas las ocasiones, la exploración física general fue normal, incluyendo constantes vitales.
A la inspección vulvar, se apreciaban úlceras grandes, confluentes, con fondo fibrinoso y necrótico en algunas áreas, que abarcaban desde la región clitoroidea hasta la perianal. Respetaban vagina y mucosa rectal. Se palpaban adenopatías inguinales bilaterales.
La analítica general estaba dentro de la normalidad. Se descartó infección por virus de la inmunodeficiencia humana (VIH), Treponema pallium, virus de hepatitis B y hepatitis C, por técnicas serológicas (tabla 1).
Diagnóstico diferencial de úlceras vulvares de etiología no infecciosa
| Patología | Etiología | Características úlceras | Hallazgos asociados | Diagnóstico |
|---|---|---|---|---|
| Enf. Behcet | Vasculitis autoinmune | Úlceras aftosas, de borde irregular | Úlceras orales, vasculitis retiniana, lesiones cutáneas | Clínico |
| Enf. Crohn | Desconocida | Úlceras en «corte de cuchillo» | Edema de labiosClínica digestiva | Anatomo-patológico: granulomas no caseificantes |
| Pioderma gangrenoso | Desconocida | Úlceras dolorosas con bordes sobreelevados violáceos | Enfermedad inflamatoria intestinalEnfermedades hematológicas | Anatomo-patológico: abscesos neutrofílicos |
| Vulvitis de Zoon | Desconocida | Placas definidas, anaranjadas, bilaterales y simétricas | Lesiones erosivas o granulomatosas | Anatomo-patológico: infiltrados liquenoides densos de células plasmáticas |
| Dermatitis facticia | Autolesiones | Según mecanismo de lesión | Rasgos de psicopatías | Exclusión de enfermedad orgánica |
| Cáncer vulvar | DesconocidaAsociación con VPH | Variable | Prurito, edema, sangrado | Anatomo-patológico |
VPH: virus del papiloma humano.
Se realizó un cultivo para bacterias aerobias y anaerobias (tanto directo como por enriquecimiento), descartando la mayoría de los posibles agentes etiológicos. Los medios de cultivo empleados para las bacterias aerobias fueron: agar sangre, agar chocolate, agar Mcconkey y agar Martin-Lewis. Para el cultivo de bacterias anaerobias se utilizó agar Brucella.
Además, se llevó a cabo un cultivo de micobacterias mediante la combinación de un medio líquido incubado en un sistema automatizado de lectura (BACTEC MGIT 960) y un medio sólido Lowestein-Jensen; así como un cultivo de hongos con medio agar sabouraud (sin y con suplemento de cloranfenicol) y agar cromogénico para la detección de especies de Candida spp. (CHROMagar candida).
En la muestra, se realizó también una tinción de Gram para la visualización de bacterias y tinción fluorescente auramina-rodamina para la identificación de micobacterias.
Se descartó la presencia del virus herpes simple (VHS) 1 y 2 en dos muestras diferentes y la presencia de Neisseria gonorrhoeae, Chlamydia trachomatis y Trichomonas vaginalis en tres muestras de diferentes localizaciones. Se realizó también la detección de carga viral de citomegalovirus en plasma.
El linfogranuloma venéreo se ha descartado mediante la técnica de reacción en cadena de la polimerasa (PCR) en varias muestras. Se descartó la presencia de Haemophilus ducreyi, mycoplasma y ureaplasma mediante técnicas moleculares.
El estudio anatomopatológico del tejido del borde ulceroso informó de inflamación aguda inespecífica. Se descartó el chancroide y el granuloma inguinal mediante tinción de Giemsa, dado que no se hallaron cuerpos de Donovan. Tampoco se detectaron otros microorganismos en el lugar de la lesión.
Psiquiatría descartó cuadro psicopatológico.
TratamientoEn los tres episodios, la paciente requirió ingreso hospitalario entre 14 y 30 días. Ante el dolor intenso e incapacidad para micción espontánea, se pautó analgesia intravenosa con bomba de mórficos y sondaje vesical permanente.
En todas las ocasiones, se realizó un primer desbridamiento quirúrgico de las lesiones bajo anestesia general. Durante el primer ingreso, se asoció tratamiento intravenoso empírico con aciclovir y metronidazol por sospecha de úlceras herpéticas sobreinfectadas, el cual se suspendió tras los resultados de los cultivos.
Después del primer desbridamiento, se continuó con curas bajo anestesia en el quirófano cada 72 horas, hasta que la paciente las toleró en la planta hospitalaria. Estas consistían en un lavado de la herida con solución de agua purificada, 0,1% de undecilenamidopropil betaína y 0,1% de polihexanida (Prontosán®) y posterior colocación en el lecho ulcerado de una compresa empapada en dicha solución durante 20 minutos, después se cubría la herida con un apósito hidrocoloide (Varihesive®).
Tras el alta hospitalaria, la paciente continuó las curas dos veces a la semana en su centro de salud, con citas mensuales en la consulta de ginecología, hasta la resolución del cuadro a los tres meses de inicio del proceso. Actualmente, ha permanecido tres meses asintomática desde el alta hospitalaria.
DiscusiónLas úlceras vulvares pueden afectar todos los aspectos de la vida de las mujeres1. La mayoría son secundarias a infecciones de transmisión sexual1,2, incluyendo sífilis primaria, linfogranuloma venéreo, chancroide, granuloma inguinal y VHS, que es la causa más frecuente en países occidentales2. No obstante, hay un amplio abanico de enfermedades que pueden originarlas, incluyendo infecciones no transmitidas sexualmente, autoinmunidad, traumatismos, neoplasias y reacciones medicamentosas1–3. En nuestro caso, la primera sospecha diagnóstica fue un herpes genital sobreinfectado. Sin embargo, el cultivo de virus fue negativo para VHS y la serología sanguínea descartó las infecciones de transmisión sexual más frecuentes4.
Dentro de los microorganismos de transmisión no sexual, destaca el virus de Epstein-Barr, que se asocia con la úlcera de Lipschutz, más recurrente en jóvenes que no han iniciado la actividad sexual3. Con menos frecuencia, se origina por el virus varicela-zóster, que suele manifestarse con vesículas3. La bacteria Staphylococcus aureus meticilín-resistente produce abscesos que se extienden, produciendo necrosis del tejido3, y la Mycobacterium tuberculosis, aunque excepcional, puede producir afectación vulvar primaria, caracterizada por edema vulvar asociado con lesiones necróticas, pruriginosas, que deben ser diferenciadas de neoplasias3. En nuestro caso, los cultivos de la herida y los exudados genitales descartaron infecciones. Por esta razón, el diagnóstico diferencial se basó en causas de úlceras de origen no infeccioso.
La más prevalente en nuestra área es la enfermedad de Behcet, de etiología desconocida, cuyo diagnóstico es clínico2. Consiste en úlceras orales recurrentes y uno de los siguientes criterios: aftas genitales recurrentes, vasculitis retinianas, lesiones cutáneas o test de patergia positivo2. Se descartó dada la ausencia de aftas orales recurrentes.
Otra posible etiología es la enfermedad de Crohn, que puede producir lesiones cutáneas granulomatosas. La afectación vulvar es poco frecuente, aunque debe ser considerada, ya que en ocasiones cursa con ausencia de clínica digestiva2,5. En la mayoría, se presenta con edema de labios unilateral o bilateral, y en caso de producir ulceración, son características las lesiones en «corte de cuchillo»2,5. En la anatomía patológica, tiene una alta especificidad el hallazgo de granulomas no caseificantes2,5. En nuestra paciente, la biopsia fue inespecífica, no refería clínica intestinal y la calprotectina fue negativa. No obstante, es difícil de descartar, dado que en el 25% las lesiones vulvares preceden al diagnóstico de enfermedad de Crohn5.
Otro diagnóstico diferencial fue el pioderma gangrenoso, una dermatosis idiopática, infiltrante y neutrofílica poco frecuente6,7. En el 50% de los casos se asocia con patologías sistémicas como la enfermedad inflamatoria intestinal o enfermedades hematológicas6. La afectación vulvar es extremadamente infrecuente, pero se identifica por úlceras profundas, de bordes sobreelevados violáceos6,7. La biopsia de nuestra paciente no reveló la característica presencia de abscesos neutrofílicos6,7, y las lesiones remitieron con desbridamiento y curas locales, sin requerir corticoides, lo cual va en contra del diagnóstico6, aunque en el 30% puede haber mejoría tras el desbridamiento7.
La anatomía patológica tampoco informó de hallazgos compatibles con la vulvitis de Zoon, una inflamación poco frecuente, idiopática y crónica de la mucosa vulvar. Se caracteriza por placas bien definidas, de coloración anaranjada, habitualmente bilaterales y simétricas. En ocasiones, se acompaña por lesiones erosivas o granulomatosas. El diagnóstico es histológico, objetivándose infiltrados liquenoides densos de células plasmáticas8.
Un rasgo peculiar en nuestra paciente es la tardanza en consultar, facilitando la extensión de la ulceración. Dada la ausencia de otros hallazgos, se realizó una interconsulta a Psiquiatría. Se ha descrito la dermatosis facticia o patomimia, que se presenta con lesiones cutáneas autoprovocadas, habitualmente, para ser tratada médicamente. Es más frecuente en mujeres de edad media y escaso nivel sociocultural. Se debe diferenciar de la simulación, que tiene una finalidad identificable, como ganancia económica9. A pesar de que nuestra paciente no presentaba rasgos de psicopatía, la complejidad de este diagnóstico dificulta su exclusión.
Por último, otro diagnóstico que se debe descartar es el cáncer vulvar1–4,10. Supone el 2 al 5% de los cánceres ginecológicos y suele cursar asintomático, pero no son infrecuentes las lesiones vulvares asociadas con prurito o dolor10. En nuestro caso, la biopsia descartó malignidad en las tres ocasiones.
ConclusiónLas úlceras vulvares suponen un reto diagnóstico dada la variedad de patologías que pueden producirlas. Muchas veces, tienen un curso independiente de la enfermedad subyacente, lo que condiciona un retraso diagnóstico. La calidad de vida de la paciente puede ser seriamente comprometida, por lo que es recomendable abordarlas de forma multidisciplinar y realizar un seguimiento estrecho hasta dar con el diagnóstico definitivo.
Responsabilidades éticasProtección de personas y animalesLas autoras declaran que, para esta investigación, no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLas autoras declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de los pacientes.
Derecho a la privacidad y consentimiento informadoLas autoras han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder de la autora de correspondencia.
FinanciaciónEste trabajo no ha recibido ningún tipo de financiación.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.