INTRODUCCIÓN
La asociación del incremento del pliegue nucal de los fetos en el segundo trimestre con alteraciones cromosómicas se describió en 19851. Una asociación similar se observó en el primer trimestre2, pero en esta fase del embarazo se propuso el término «translucencia nucal» (TN) para designar la región sonoluscente situada en la parte posterior de la nuca fetal. Pronto se publicaron numerosos estudios en gestantes de alto riesgo que confirmaron la asociación del incremento de la TN con las cromosomopatías3-6.
En los primeros estudios se evaluó la TN mediante un punto de corte fijo3,7. Después se observó que la TN se incrementa con la edad gestacional y se concluyó que era más apropiado usar una curva de valores de referencia respecto de la longitud cefalocaudal (LCC)8.
El último paso fue la adopción de un modelo matemático que permite unir el riesgo asociado a la TN con el riesgo dependiente de la edad materna y de los marcadores bioquímicos (fundamentalmente concentraciones en sangre materna de la subunidad libre ß-HCG y de la PAPP-A) para desarrollar un método de cribado de cromosomopatías en el primer trimestre, que se conoce como cribado combinado9.
Publicaciones recientes demuestran que el cribado combinado es más eficaz, seguro y coste-eficiente que el cribado exclusivamente bioquímico del segundo trimestre10,11, y alcanza una tasa de detección de síndrome de Down (SD) del 85% para una tasa de falsos positivos del 4,3%.
Se ha comprobado que en la práctica clínica rutinaria es posible obtener resultados similares12, aunque con ciertas exigencias en cuanto a técnica de medida y controles de calidad.
El objetivo del presente trabajo es realizar una revisión actualizada del uso de la medición ecográfica de la TN.
FISIOPATOLOGÍA DEL INCREMENTO DE LA TN
Entre la 11.ª y la 14.ª semanas de gestación, momento en que el sistema linfático fetal está en desarrollo y la resistencia de la circulación placentaria es alta, todos los fetos desarrollan una colección de líquido cuantificable ecográficamente en la zona de la nuca. El incremento de TN responde anatomopatológicamente a edema nucal13, circunstancia que se asocia a muy variadas situaciones patológicas. Esta variedad etiológica sugiere que no existe un único mecanismo fisiopatológico causante del edema nucal y explica que se hayan propuesto diversas teorías:
En primer lugar, la teoría del fallo cardíaco que, aunque ha sido puesta en duda14, explicaría la asociación entre la TN incrementada y las malformaciones cardíacas congénitas15,16.
En segundo lugar, la teoría de la congestión venosa en la cabeza y la nuca fetal, que puede estar asociada a diversas etiologías como la compresión fetal tras la rotura prematura de membranas, la compresión del mediastino superior secundario a hernia diafragmática o al «tórax en embudo» de algunas displasias esqueléticas, o al fallo del drenaje linfático secundario a la parquedad de movimientos en algunas alteraciones neuromusculares17.
En tercer lugar, la teoría de la alteración de algunas proteínas estructurales de la matriz extracelular del tejido conectivo de la piel de la nuca fetal (especialmente del colágeno tipo VI), que explicaría la presencia del incremento de la TN en algunos síndromes asociados a afección del tejido conectivo18-20, como ocurre en las trisomías 21, 18 y 13.
Por último, la teoría del desarrollo anormal del sistema linfático, que explicaría la fisiopatología del incremento de TN en el síndrome de Turner, en el que se ha descrito la hipoplasia de los vasos linfáticos de la nuca21,22, o en el linfedema congénito23.
En general, después de las 14 semanas el sistema linfático fetal se ha desarrollado suficientemente como para drenar cualquier colección de líquido, por lo que la desaparición del incremento de la TN después de esta edad gestacional no debe interpretarse como un hallazgo tranquilizador24. Por el contrario, la desaparición del incremento de la TN antes de la 14.ª semana parece relacionarse con un discreto mejor pronóstico respecto del cariotipo fetal25.
TÉCNICA DE LA MEDICIÓN
La utilidad de la medida de la TN depende de la adhesión a la técnica estándar de medición descrita reiteradamente por la Fetal Medicine Foundation (FMF) de Londres25,26 y que comprende los siguientes aspectos:
La medición debe realizarse cuando la LCC del feto se sitúe entre 45 y 84 mm (que corresponden aproximadamente al período entre las semanas 11 y 13, y 6 días de amenorrea).
Se debe usar un ecógrafo de alta resolución, capaz de medir en décimas de milímetro, que disponga de opción cine y de buena capacidad de ampliación de la imagen (antes o después de congelarla). La disponibilidad de sonda vaginal tiene menos interés, pues en más del 95% de los casos se puede realizar la medición por vía abdominal. En los casos que no sea posible, se puede usar la vía transvaginal.
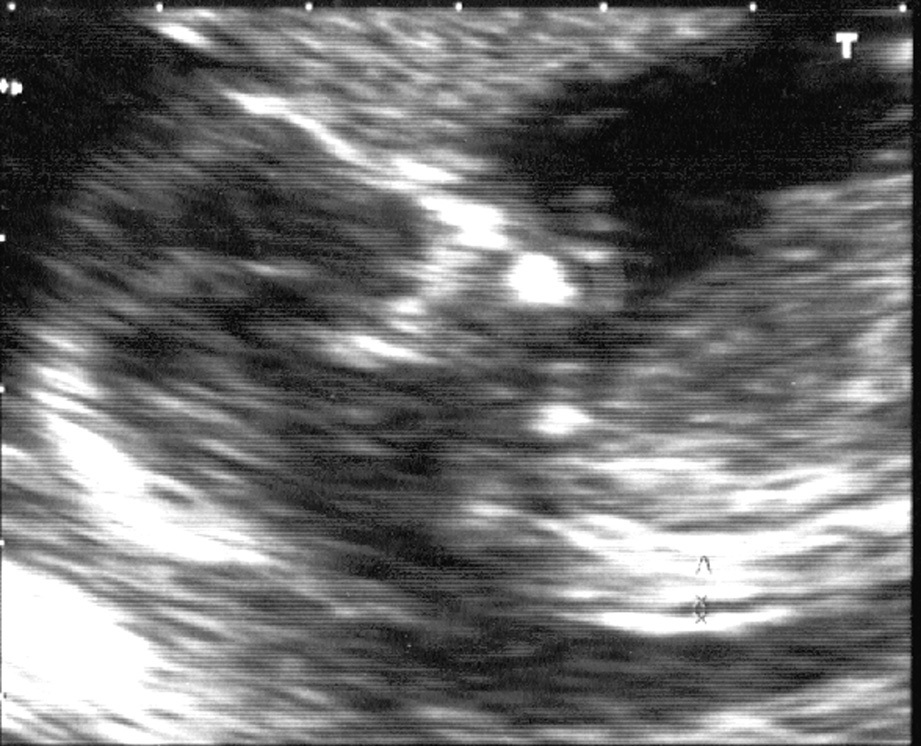
La medición se debe realizar sobre una visión sagital del embrión. El feto debe estar en posición horizontal sobre la pantalla, debe verse claramente el perfil fetal, y debe estar en una posición natural, con la cabeza en línea con la columna vertebral, no flexionado ni en hiperextensión.
La imagen embrionaria debe estar ampliada, de modo que, idealmente, sólo debe incluir la cabeza fetal y la parte superior del tórax. La ampliación debe ser tan grande como sea posible y siempre tiene que ser tal que cada pequeño movimiento de los punteros produzca sólo 0,1 mm de cambio en las medidas, y ocupar, al menos, tres cuartas partes de la imagen. Al magnificar la imagen, es importante bajar la ganancia, dado que ello evita el error de situar el puntero sobre la parte borrosa de la línea, lo que causaría subestimación de la medida. Para medir la TN no debe usarse imagen de tipo armónico, ya que este tipo de imagen produce ensanchamiento de la línea y, con ello, subestimación de la medida.
La medida debe realizarse en la zona más ancha de la translucencia y los punteros deben situarse sobre el límite interno del plano cutáneo y sobre el límite externo del plano subcutáneo. Se debe efectuar 3 medidas y dar por válida la que resulte mayor.
Es necesario diferenciar la línea formada por la membrana amniótica de la correspondiente a la piel fetal. En caso de duda, se debe esperar a que el feto realice un movimiento espontáneo que lo separe de la membrana amniótica o se puede provocar el movimiento del feto a través del abdomen materno. La posición del cordón umbilical alrededor del cuello fetal puede ser otra fuente de confusión, que es necesario evitar.
Es buena práctica imprimir al menos una imagen para la documentación clínica de la gestante y el control de calidad.
TN Y CRIBADO DEL SÍNDROME DE DOWN
En el cribado de cromosomopatías mediante la medición de la TN, se han abandonado ya tanto el punto de corte fijo de TN como el punto de corte relacionado con percentiles de su curva de referencia respecto de la LCC.
Aunque actualmente la medición de la TN es el marcador más eficaz en el cribado de cromosomopatías del primer trimestre, suele usarse conjuntamente con los marcadores bioquímicos (fundamentalmente, PAPP-A y subunidad libre ß-HCG) y con el riesgo dependiente de la edad materna9. El modelo matemático usado para obtener un riesgo final poscribado a partir de todos estos marcadores es el mismo modelo multivariable gaussiano introducido en los años ochenta para el cribado bioquímico en el segundo trimestre28,29. El uso de este modelo matemático exige la definición de las medianas en la población de fetos no afectados, la estandarización de las mediciones de TN y la determinación de los parámetros poblacionales de la TN (mediana y desviación estándar) en poblaciones de fetos normales y afectados.
1. Definición de las medianas en la población de fetos no afectados. La primera curva de valores de referencia de la TN respecto de la LCC en la población general se publicó en 19968 a partir de una población de 1.685 gestaciones únicas y 22 embarazos gemelares de fetos no afectados de cromosomopatías, en la que se encontró que el tipo de regresión que mejor se ajustaba era la ecuación cuadrática, mediante la fórmula:
Log TN =
1,03 + (0,0314 * LCC) (0,000220 *LCC2)
Posteriormente, el grupo de la FMF30 publicó también su fórmula, usando el mismo tipo de ecuación:
Log TN = 0,3599 + (0,0127 *LCC) (0,000058 * LCC2)
Esta última fórmula viene siendo empleada en diversos programas informáticos de cálculo del riesgo del cribado. Sin embargo, recientes estudios observacionales sugieren la necesidad de usar medianas propias para cada centro31, o incluso medianas específicas para cada ecografista10,11, lo que tiene cierta relevancia en la logística del control de calidad de las mediciones de la TN.
2. Estandarización de las mediciones de TN. Se han propuesto 2 modelos matemáticos distintos para estandarizar las mediciones de TN: el modelo no paramétrico del diferencial delta25,30, propuesto y usado por la FMF, y el modelo paramétrico de múltiplos de la mediana (MoM)32, usado por el resto de los autores. El diferencial delta de la TN se obtiene restando la mediana de TN del valor observado, en tanto que el MoM de TN se obtiene dividiendo el valor observado por la mediana. El uso del modelo de los MoM está más extendido, pues permite una más comprensible integración de la medida de la TN con los parámetros bioquímicos, y se basa en que los MoM de TN se distribuirían según el modelo gaussiano. Sin embargo, esta premisa no es aceptada por la FMF33, que ha vuelto a defender su propio modelo del diferencial delta, suscitando una importante controversia.
3. Parámetros poblacionales de los MoM de TN en poblaciones de fetos normales y afectados. La mediana de los MoM de la TN en fetos normales34 debe ser necesariamente 1 y la desviación estándar y el coeficiente de correlación entre los MoM de TN y los marcadores bioquímicos deben ser calculados a partir de la población que esté siendo cribada, aunque mientras se acumula el número de casos suficiente para su cálculo se pueden usar provisionalmente datos obtenidos de la literatura.
Por el contrario, la baja prevalencia del SD obliga a obtener los datos de los parámetros poblacionales de los MoM de TN en fetos afectados a partir de publicaciones que comprendan un número suficiente de casos o mediante metaanálisis de diversas publicaciones. La mediana de los MoMs de TN en fetos afectados se suele representar por un valor común para todo el período comprendido entre las semanas 11 y 13, pero recientemente se ha demostrado que la mediana de los MoM de TN en los fetos afectados de SD decrece conforme avanza la gestación33. Así, un metaanálisis ha calculado35 que las medianas de los MoM de la TN en fetos afectados serían de 2,31 (a la semana 11), 2,10 (a las semana 12) y 1,91 MoM (a la semana 13). Este descubrimiento ha tenido algunas consecuencias. Por una parte, ha obligado a la revisión de las tasas de detección calculadas para todas las modalidades de cribado que incluyen la TN en el estudio SURUSS11. Y por otra parte, lo que es más importante, implica que la medición de la TN, en contra de lo que se creía, es más eficaz cuanto más precozmente se realice dentro de los límites aceptados para el cribado del primer trimestre. Así, por ejemplo, se ha calculado mediante un modelo matemático35 que, para una tasa de falsos positivos fija del 5%, la medición de la TN sola podría alcanzar tasas de detección del 81% a la 11.ª semana, el 76% a la 12.ª semana y el 73% a la 13.ª semana, y que cuando se combina con la determinación de la subunidad libre ß-HCG y con la PAPP-A realizadas una semana antes de la medición de la TN, las tasas de detección podrían alcanzar cifras del 90, el 87 y el 84%, respectivamente.
TN Y OTRAS CROMOSOMOPATÍAS
La TN se encuentra también aumentada en las trisomías 18 y 1336,37, lo que ha llevado a proponer un algoritmo para identificar los embarazos con fetos afectados por estas trisomías38. Empleando una combinación del riesgo específico para estas trisomías en función de la edad materna junto con la medición de la TN y los resultados de los marcadores bioquímicos del primer trimestre, se ha calculado que, usando un nivel de corte de 1 en 150, podría identificarse el 95% de estos defectos cromosómicos con una tasa de falsos positivos del 0,3%38.
Otras cromosomopatías, como el síndrome de Turner37,39 y las triploidías37 también cursan con incremento de la TN. En el caso de las triploidías, se ha observado40 que existen 2 patrones de resultados en el cribado combinado del primer trimestre: el tipo I, que sería de origen paterno, se caracterizaría por concentraciones extremadamente altas de subunidad libre ß-HCG e incremento de la TN, en tanto que el tipo II, de origen materno, se caracterizaría por bajos valores de PAPP-A y subunidad libre ß-HCG y TN normal. Este hecho explicaría la mayor sensibilidad del cribado del SD para detectar los casos de triploidía de tipo I.
TN Y GESTACIONES MÚLTIPLES
En las gestaciones gemelares y múltiples el cribado bioquímico, tanto del primero como del segundo trimestre, presenta dificultades41. Sin embargo, la medida de la TN puede usarse para realizar el cribado del SD en estos casos42, lo que permite una menor tasa de falsos positivos y la identificación del feto con mayor riesgo de cromosomopatía. La importancia de este hecho es paralela al incremento de la incidencia de gestaciones múltiples derivadas de la extensión del uso de las actuales técnicas de reproducción asistida.
También una TN incrementada y discordante entre gemelos monocoriales puede representar una manifestación temprana de los cambios hemodinámicos propios del síndrome de transfusión gemelo a gemelo43. Así, se ha observado44 que en las gestaciones gemelares monocoriales en las que la medición de la TN supera el percentil 95 de los MoM para la edad gestacional, el riesgo de este síndrome es 3,5 veces superior a los casos en que la medición de la TN es normal.
TN Y CARDIOPATÍAS CONGÉNITAS
El incremento de la TN es un marcador de cardiopatías congénitas en fetos cromosómicamente normales, ya que, empleando un punto de corte fijo, se ha observado que la prevalencia de defectos cardíacos es de casi el 20% en los fetos con TN superior a 5,4 mm16.
No obstante, dado que la TN se incrementa con la edad gestacional, parece más adecuado el uso de un punto de corte relacionado con percentiles de su curva de referencia respecto de la LCC. Así, un reciente estudio prospectivo45 ha encontrado que la prevalencia de defectos cardíacos en fetos con TN superior al percentil 99 fue de 106,7 por 1.000. También un metaanálisis46 de 8 estudios, que incluían a 58.492 gestantes, ha concluido que un incremento de la TN por encima del percentil 99 tiene una sensibilidad del 31% y una especificidad del 98,7% para la detección de malformaciones cardíacas. Esta baja sensibilidad hace que no sea justificable la medición de la TN con el único objetivo de realizar el cribado de cardiopatías, pero su alta especificidad sí justifica la indicación de realizar una ecocardiografía cuando se detecta una TN incrementada16,45.
Otra forma que se ha propuesto47 para evaluar el riesgo de cardiopatías, en función de la medida de TN, consiste en el cálculo de un índice de riesgo individual que estaría determinado por la distribución de los MoM de TN y el riesgo basal de cardiopatías de la población general (que se ha estimado en 4,4 por 1.000). Este método sería análogo al empleado en el cribado del SD y permitiría establecer un punto de corte para la indicación del estudio ecocardiográfico fetal.
Fig. 1. Medición adecuada de la translucencia nucal.
TN Y OTRAS AFECCIONES FETALES
Además de las aneuploidías y las cardiopatías congénitas, el incremento de la TN ha sido asociado a otras afecciones fetales17. Hasta un 10,6% de los fetos con TN aumentada tendrían alguna malformación estructural48, como onfalocele, displasias esqueléticas17, hernia diafragmática49 o displasia renal bilateral50, entre otras. Es por ello que el incremento de la TN, en fetos cromosómicamente normales, debe considerarse como un marcador de anomalías estructurales fetales y síndromes genéticos51, lo que implica la necesidad de seguimiento de estos fetos con una detenida evaluación fetal.
Aunque existen pocos estudios sobre seguimiento a largo plazo de los fetos que presentaron una TN incrementada en el primer trimestre del embarazo y que resultaron cromosómicamente normales y sin alteraciones estructurales en los controles ecográficos posteriores, un metaanálisis reciente de los estudios publicados entre 1997 y 200352 informa de que entre el 2,2 y el 10,6% de los fetos fueron abortados, y entre el 0,5 y el 15,8% acabaron en muerte perinatal. También hubo una tasa del 0,5 al 12,7% de problemas de desarrollo neurológico y entre el 2,1 y el 7,6% de malformaciones que no fueron diagnosticadas antes del parto. Sin embargo, es importante también señalar el hecho relevante de que entre el 70 y el 90% de los fetos tuvieron resultados perinatales normales.
CONTROL DE CALIDAD DE LAS MEDICIONES DE TN
En contra del uso de la medición de la TN se ha alegado que la reproducibilidad intraobservador e interobservador de la medición de la TN en el primer trimestre es mala53 y que, aunque la vía transvaginal se ha mostrado con mayor reproducibilidad, tiene una menor tasa de consecución de la medición54. No obstante, un estudio realizado con ecografistas bien entrenados, encontró que la diferencia intraobservador fue menor de 0,54 mm, en tanto que la interobservador fue menor de 0,62 mm en el 95% de las mediciones realizadas, y concluye que cuando las mediciones son realizadas por un ecografista entrenado son altamente reproducibles55, por lo que el problema parece centrarse en la formación adecuada de los ecografistas que realicen el cribado del SD mediante la TN.
Un estudio que se ha ocupado de la formación de los ecografistas en la medición de la TN54 obtuvo que se consigue un nivel de reproducibilidad similar al de un experto después de 80 mediciones realizadas por vía abdominal y después de 100 mediciones por vía transvaginal. Este entrenamiento puede realizarse mediante un curso teórico-práctico inicial y un seguimiento y valoración de las primeras imágenes obtenidas antes de iniciar su aplicación clínica26,56. El estudio multicéntrico estadounidense FASTER31 también concluye que la medición de la TN es obtenida mejor por ecografistas que la realizan rutinariamente y que se someten a un sistema de control de calidad de sus imágenes, y un reciente posicionamiento del Colegio Americano de Obstetras y Ginecólogos insiste en que el cribado del primer trimestre sólo debe realizarse si existen programas apropiados para el entrenamiento ecográfico y para el control de calidad periódico57.
No obstante, un problema del control de calidad basado en la revisión de las imágenes es la subjetividad de la evaluación. Por ello, se han descrito sistemas de puntuación que pretenden permitir la evaluación objetiva de las copias impresas de las imágenes de la medición de la TN58,59. Sin embargo, un grupo que ha intentado usar un sistema de puntuación para este cometido60 ha tenido que desecharlo por su escasa concordancia incluso intraobservadores.
La FMF ha instaurado un sistema de entrenamiento y certificación en la medición de la TN, de tal modo que sólo permite el uso de su programa informático de cálculo a los ecografistas que consigan dicha certificación, y basa el control de calidad en la revisión periódica de las imágenes de las mediciones y en la adecuación de la distribución de las mediciones a las medianas comunes para todos los ecografistas certificados. Este último sistema de control de calidad, sin embargo, está en contradicción con la necesidad de usar medianas propias para cada centro y/o ecografista, defendida por la mayoría de los autores10,11,31.
Existen sistemas alternativos para controlar la calidad de las mediciones y que permiten usar medianas propias para cada centro o ecografista, como pueden ser el control de la mediana de los MoM34, que debe tener un valor cercano a 1, y de su estabilidad a lo largo del tiempo60, o el control de las tasas de falsos positivos y de detección que se obtengan como resultado del cribado.
Los autores de este artículo hemos creado un grupo de trabajo para la introducción en la clínica del cribado combinado del primer trimestre, que hemos denominado FetalTest y que incluye un programa de entrenamiento y cualificación de ecografistas, un sistema informático de cálculo gratuito disponible en internet, en la URL www.fetaltest.com, basado en el algoritmo multivariable gaussiano de los MoM que permite el cálculo y uso de medianas propias para cada ecografista, y un sistema de control de calidad basado en la revisión de las imágenes, el control de la estabilidad de las medianas de los MoM a lo largo del tiempo y en el control de las tasas de falsos positivos y de detección.