Medir la frecuencia con la que resultan positivos los marcadores del laboratorio clínico en pacientes con preeclampsia severa (PS) admitidas en una unidad de cuidados intensivos (UCI).
DiseñoEstudio transversal.
ÁmbitoUCI de la Unidad Médica de Alta Especialidad Hospital de Ginecología y Obstetricia N.o 3 del Centro Médico Nacional La Raza del Instituto Mexicano del Seguro Social, Ciudad de México, México.
PacientesUn total de 212 pacientes embarazadas con PS admitidas en la UCI del 1 de junio al 31 de diciembre del 2016.
IntervencionesSe consultaron los resultados del laboratorio clínico de su admisión a la UCI para identificar el porcentaje de aparición de los marcadores positivos de la PS.
Variables de interésMarcadores de la PS: hemoglobina (Hb) <10g/dL, cuenta plaquetaria (Plaq) <100.000plaquetas/μL, glucosa ˃180mg/dL, creatinina sérica (Cr) >1,1mg/dL, ácido úrico (Au) >4,0mg/dL, aspartato aminotransferasa (AST) >70U/L, deshidrogenasa láctica (DHL) >600U/L, pH arterial <7,32, déficit de base del fluido extracelular (DB fec) >8mmol/L y lactato >4mmol/L.
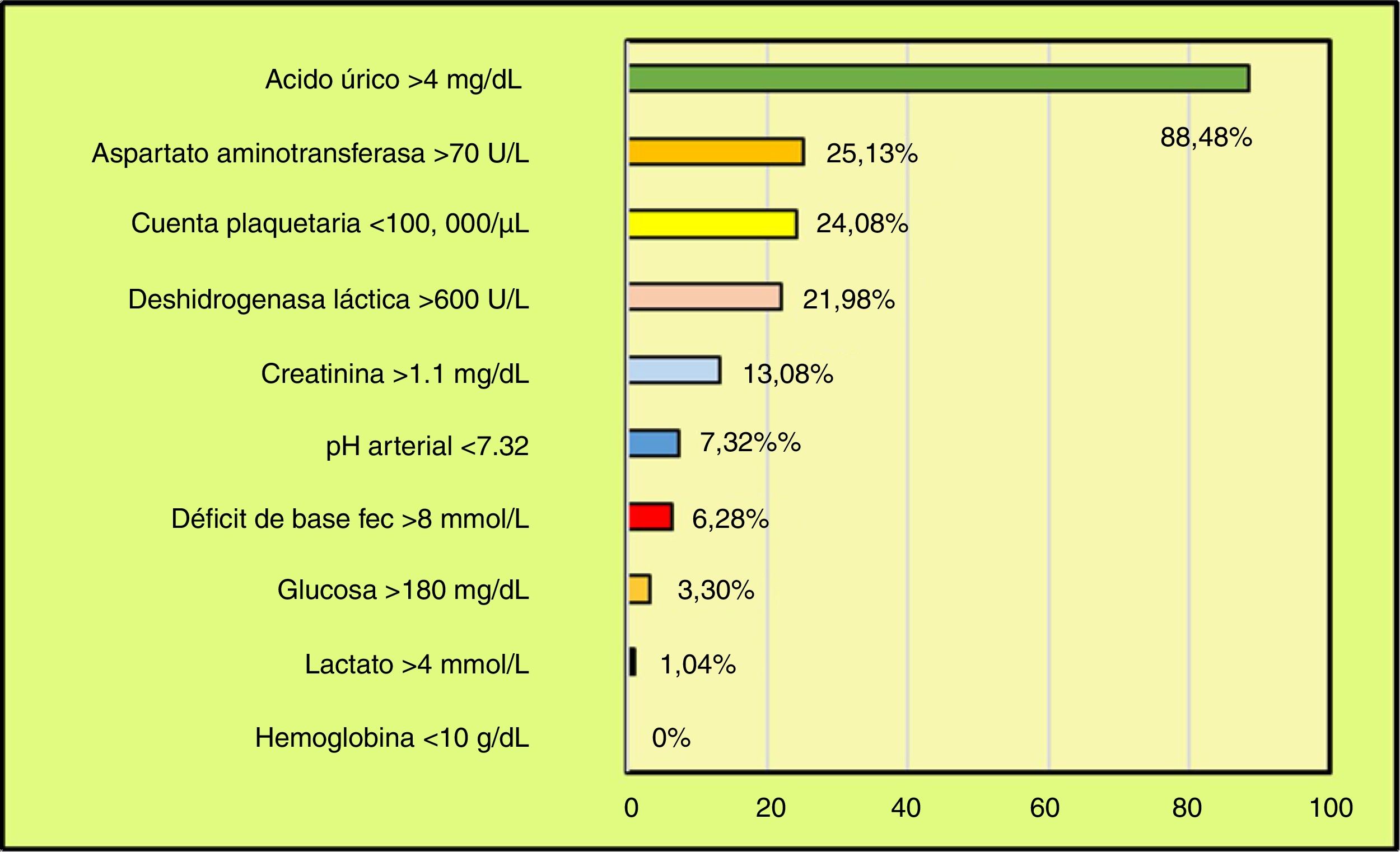
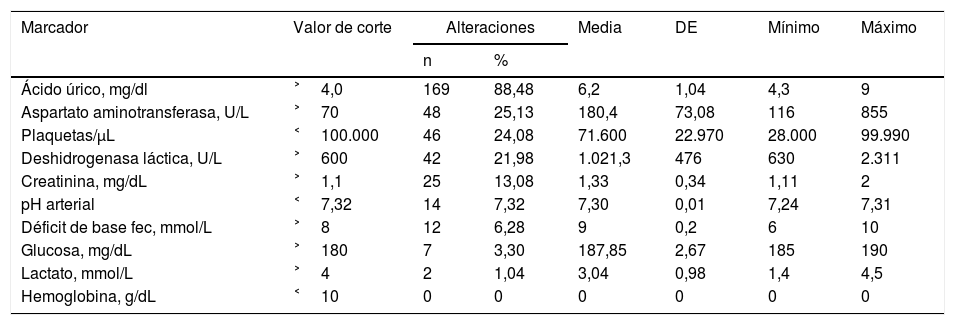
ResultadosMarcadores positivos en el 93,39% (n=198) de los casos con la siguiente distribución: Au ˃4mg/dL, 88,48% (n=169, media de 6,2±1,04mg/dL); AST˃70U/L, 25,13% (n=48, media de 180,4±73,08U/L); Plaq<100.000plaquetas/μL, 24,08% (n=46, media de 71.600±22.970plaquetas/μL); DHL˃600U/L, 21,98% (n=42, media de 1.021,3±476U/L); Cr˃1,1mg/dL, 13,08% (n=25, media de 1,33±0,34mg/dL); pH arterial <7,32, 7,32% (n=14, media de 7,30±0,01); DB fec ˃8mmol/L, 6,28% (n=12, media de 9±0,2mmol/L); glucosa ˃180mg/dL, 3,30% (n=7, media de 187,85±2,67mg/dL); lactato ˃4mmol/L, 1,04% (n=2), y Hb˂10g/dL, 0%.
ConclusionesLos marcadores positivos más frecuentes fueron Au, AST, Plaq, DHL y Cr.
To measure the frequency of positive results for clinical laboratory markers in patients with severe preeclampsia (SP) admitted in an intensive care unit (ICU).
DesignCross-sectional study.
SettingICU of the High-Specialty Medical Unit, Hospital of Gynecology and Obstetrics No. 3, National Medical Center La Raza, Mexican Institute of Social Security, Mexico City, Mexico.
Patients212 pregnant patients with SP admitted to the ICU between June 1 and December 31, 2016.
InterventionsLaboratory results were consulted to identify the percentage of positive markers of SP.
Variables of interestSP markers: hemoglobin (Hb) <10g/dL, platelet count (Plat) <100,000 platelets/μL, glucose ˃180mg/dL, serum creatinine (Cr) >1.1mg/dL, uric acid (Ua) >4.0mg/dL, aminotransferase aspartate (AST) >70U/L, lactic deshydrogenase (LDH) >600U/L, blood pH <7.32, deficit of base of extra cellular fluid (DB ecf) >8mmol/L and lactate >4mmol/L.
ResultsPositive markers 93.39% (n=198) with the following distribution: Ua˃4mg/dL, 88.48% (n=169, mean 6.2±1.04mg/dL); AST˃70U/L, 25.13% (n=48, mean 180.4±73.08U/L); Plat<100,000platelets/μL, 24.08% (n=46, mean 71,600±22,970platelets/μL); LDH˃600U/L, 21.98% (n=42, mean 1,021.3±476U/L); Cr˃1.1mg/dL, 13.08% (n=25, mean 1.33±0.34mg/dL); blood pH<7.32, 7.32% (n=14, mean 7.30±0.01); DB ecf˃8mmol/L, 6.28% (n=12, mean 9±0.2mmol/L); glucose ˃180mg/dL, 3.30% (n=7, mean 187.85±2.67mg/dL); lactate ˃4mmol/L, 1.04% (n=2), and Hb˂10g/dL, 0%.
ConclusionsThe most frequent positive markers of SP were Ua, AST, Plat, LDH and Cr.
En México la preeclampsia es la tercera causa de defunción por complicaciones de urgencia obstétrica, lo que representa un 15,7%, y afecta especialmente a mujeres entre los 20 y 24 años de edad1,2. Se define como la presión sanguínea >140/90mmHg medida en dos ocasiones con intervalo de 4h y que aparece después de las 20 semanas de gestación en una paciente con la presión arterial previamente normal. Se clasifica como preeclampsia leve, preeclampsia severa (PS) y eclampsia. La PS se diagnostica cuando la presión arterial es ≥160/110mmHg y proteinuria anormal (˃300mg/24h), acompañada de alguna evidencia clínica, de laboratorio o estudio de imagen de lesión o disfunción cerebral, cardiaca, pulmonar, hepática, renal o del mecanismo de la coagulación3-5.
El diagnóstico de PS se sustenta en la base clínica, pero con frecuencia, si no es que en todos los casos, se apoya en estudios del laboratorio clínico denominado «perfil preeclámptico» el cual, en nuestro medio, incluye la biometría, la química clínica, la gasometría arterial y el uroanálisis. En nuestro medio, los parámetros más utilizados del perfil preeclámptico son: hemoglobina (Hb), cuenta plaquetaria (Plaq), glucosa, creatinina sérica (Cr), ácido úrico (Au), aspartato aminotransferasa (AST), deshidrogenasa láctica (DHL), pH en sangre arterial (pH), déficit de base del fluido extracelular (DB fec) y lactato sérico (Lact).
En la PS la reducción de la Hb ocurre por hemólisis microangiopática asociada o no al síndrome HELLP o por una hemorragia cuantiosa. Las pacientes candidatas a algún método invasivo, anestesia o cirugía deben mostrar un reporte con Hb≥10g/dL, lo que representa un valor que asegura la oxigenación de los tejidos3-5. Se debe evitar una Plaq<100.000plaquetas/μL3-5. Las pacientes con valores inferiores tienen mayor riesgo de sangrado quirúrgico, evento vascular cerebral hemorrágico, hematoma subcapsular hepático, hemorragia petequial difusa y síndrome HELLP6,7. La clasificación de Tennessee con el punto de corte <100.000plaquetas/μL es la que con mayor frecuencia utiliza la comunidad internacional8. El descenso de la Plaq en la PS es el efecto de su consumo por el daño endotelial en un afán de conservar la integridad de la microvasculatura. La formación de microtrombos y la trombocitopenia marcada también ocurren en los casos más graves, como por ejemplo en el síndrome HELLP clase 19.
La glucosa es la base energética del cuerpo humano. Se ha establecido que su valor sanguíneo de ayuno en el embarazo normal debe ser ≤95mg/dL10,11. Las pacientes en estado crítico tienen factores predisponentes para desarrollar hiperglucemia (glucosa ˃140mg/dL). El adecuado control de la hiperglucemia mejora las condiciones al momento de la interrupción de la gestación, reduce el impacto de las complicaciones agudas sobre todo en aquellas enfermas a las que se les practica la operación cesárea o algún tipo de procedimiento invasivo y reduce el tiempo de estancia en la UCI y en el hospital, disminuyendo así los costos de su atención12,13. El nivel óptimo deseado de la glucemia en pacientes de la UCI sede del presente estudio es ˂180mg/dL, un punto de corte acorde a la recomendación internacional que asegura una baja tasa de hipoglucemia14.
La Cr es un producto terminal del metabolismo de la creatina procedente del desgaste muscular y la dieta. Su eliminación ocurre por filtración glomerular, absorción y excreción en el túbulo contorneado proximal15. En el embarazo normal su valor es de 0,4 a 0,8mg/dL. En la PS el punto de corte más aceptado para identificar lesión renal aguda (LRA) es Cr>1,1mg/dL3-5,16. Su incremento se relaciona no solo con LRA, sino también con insuficiencia renal aguda (IRA); los casos más graves pueden requerir terapia crónica de reemplazo17. Au es un compuesto terminal del metabolismo de las xantinas a partir de las bases púricas (adenina y guanina)18. En cualquiera de los 3 trimestres del embarazo su nivel normal no debe rebasar los 4mg/dL19. La hiperuricemia tiene efectos adversos sobre el embarazo20. En la PS muy lejos del término su incremento se asocia con la proliferación y destrucción acelerada de las células del trofoblasto21. Cuando ocurre cercana al término, su elevación se asocia más bien con LRA o con IRA22. La media del valor del Au en pacientes con PS se ha reportado en 6,2mg/dL23. Específicamente, Au˃7mg/dL tiene una correlación fuertemente positiva con Cr>1,1mg/dL, lo que traduce IRA22.
AST es una enzima que se encuentra en el tejido cerebral, pulmonar, cardiaco y muscular, principalmente24. En la PS su valor sanguíneo ˃70U/L se interpreta como secundario a daño hepatocelular en solitario o como parte del síndrome HELLP7-9. DHL es una enzima intracelular que cataliza la reacción lactato ↔ piruvato según el estado de la anaerobiosis tisular generada por la isquemia prolongada25,26. Su distribución sistémica es amplia, pero la de origen hepático refleja daño parenquimatoso especialmente cuando su valor rebasa las 600U/L3-5,8,27. Para Martin et al.7, Sibai8 y Sibai et al.27 también representa la posible presencia de hemólisis en solitario o como parte del síndrome HELLP.
Para el correcto funcionamiento del medio interno corporal se necesita la presencia de una cantidad de hidrogeniones que se asocia con un pH arterial normal de 7,37 a 7,44. Durante el embarazo ocurren cambios adaptativos que culminan con un estado de alcalosis respiratoria que se compensa con bicarbonaturia extensa28. En el embarazo el nivel gasométrico del pH normal es de 7,35 a 7,4528,29. Valores del pH<7,32 se relacionan con graves estados de hipoperfusión tisular y anaerobiosis, así como con el fallo multiorgánico (FMO)28,29. El DB fec es la medida del nivel de ácido metabólico y su valor normal es cero. Los cambios se expresan en términos de déficit o exceso, esto es, de −3 a +3mmol/L cuando la finalidad es evaluar el componente metabólico de los trastornos ácido-base28,29. Si la gasometría arterial materna registra valores del DB fec mayores de 8mmol/L, se esperan resultados perinatales adversos como el óbito en útero y la muerte perinatal temprana30. Lact es producto de la glucólisis anaeróbica y refleja la isquemia generalizada, la acidosis tisular y el camino hacia la disfunción o FMO29,31,32. Durante la gestación su aumento crea un ambiente hostil para la supervivencia fetal, lo que explica una frecuencia elevada de óbitos y muerte perinatal33,34.
El reporte del laboratorio clínico «perfil preeclámptico» puede variar de acuerdo con la severidad de la enfermedad, características de las enfermas y la atención médica que reciben, entre otros factores. El objetivo de la presente investigación fue medir la frecuencia con la que resultan positivos los marcadores del laboratorio clínico de pacientes con PS admitidas en una UCI.
Material y métodosEstudio transversal, realizado en la UCI de la Unidad Médica de Alta Especialidad Hospital de Ginecología y Obstetricia N.o 3 del Centro Médico Nacional La Raza perteneciente al Instituto Mexicano del Seguro Social en la Ciudad de México, México.
Se revisó el registro de las pacientes admitidas en la UCI en el periodo comprendido del 1 de junio al 31 de diciembre del 2016. Se incluyeron en el estudio mujeres de cualquier edad y paridad, con embarazo ≥20 semanas y diagnóstico de PS de acuerdo con las recomendaciones del Colegio Americano de Ginecólogos y Obstetras de los Estados Unidos de Norteamérica (ACOG, por sus siglas en inglés) del año 2013, de la Guía de práctica clínica canadiense de la preeclampsia publicada en 2014 y de la Guía de práctica clínica mexicana de la preeclampsia del 20173-5, y que fueron admitidas en la UCI para recibir su tratamiento especializado con fines de la interrupción gestacional. Se excluyeron del estudio las pacientes que se transfundieron previamente a su hospitalización en la UCI o con diabetes de cualquier tipo, hipertensión arterial crónica, enfermedad renal crónica de cualquier causa, padecimientos inmunológicos y la presencia de infecciones locales y sistémicas durante la gestación. No se eliminaron pacientes del estudio porque en todos los casos se contó con el expediente clínico y los exámenes de laboratorio.
Se identificaron 212 paciente embarazadas con PS que reunieron los criterios de selección. Todas las enfermas iniciaron sus manifestaciones clínicas al menos la semana previa a su admisión y acudieron a su unidad de medicina familiar o al hospital general de zona correspondiente a su domicilio para su atención médica de primer contacto. Antes de que transcurrieran las primeras 8h luego de su identificación fueron enviadas al centro de tercer nivel sede de la presente investigación, donde se valoraron en el departamento clínico de urgencias y luego fueron admitidas en la UCI. Todas habían recibido el tratamiento de la preeclampsia por considerarlas como enfermas con embarazo de alto riesgo, esto es, a base de soluciones cristaloides parenterales sin glucosa, sulfato de magnesio o fenitoína sódica, omeprazol y fármacos antihipertensivos orales como metildopa, hidralazina y nifedipino.
Para los fines de la investigación se revisaron sus expedientes clínicos y así poder conocer la edad materna, la paridad, las semanas gestacionales, la frecuencia del síndrome HELLP, de la eclampsia y del hematoma hepático, la presión sanguínea sistólica y diastólica y los hallazgos clínicos de severidad. Se consultaron los resultados del laboratorio clínico denominado «perfil preeclámptico» (biometría, química clínica, gasometría arterial, uroanálisis) para identificar el porcentaje de positividad de los marcadores de acuerdo con los siguientes puntos de corte: Hb<10g/dL, Plaq<100.000plaquetas/μL, glucosa ˃180mg/dL, Cr>1,1mg/dL, Au>4,0mg/dL, AST>70U/L, DHL>600U/L, pH arterial <7,32, DB fec>8mmol/L y Lact>4mmol/L. Aun cuando se estudió el uroanálisis, no se consideró la proteinuria porque en ningún caso se cuantificó su concentración en miligramos, solo se reportó el resultado que arrojó la tirilla reactiva en una muestra de orina obtenida no necesariamente a partir de una sonda vesical. Y tampoco se incluyó en el estudio porque la proteinuria no se encuentra en la lista de hallazgos de severidad de la preeclampsia en la literatura vigente3-5.
La realización del estudio contó con la autorización previa del comité local de enseñanza e investigación en salud según la normatividad institucional (Registro: R-2017-1905-27). Para el análisis estadístico se utilizaron medidas de estadística descriptiva (media, mediana, desviación estándar, rango).
ResultadosLa media de la edad materna fue de 31,7±6,21 años (rango 16 a 46), la paridad (mediana) fue 2 (rango 1 a 5) y la edad gestacional fue 32,6±4,55 semanas (rango 22,6 a 41). La frecuencia del síndrome HELLP fue del 18,86% (40 casos), la de eclampsia fue del 2,35% (5 casos) y la del hematoma hepático no roto fue del 0,47% (un caso). La media de la presión sistólica fue de 169,5±18,9mmHg (rango 140 a 170) y la de la presión diastólica, 107,7±8,5mmHg (rango 100 a 140). Respecto a las manifestaciones clínicas de severidad, se encontró que el 61,3% de las pacientes (130 casos) presentaron sintomatología de vasoespasmo como el principal hallazgo de severidad, siendo más frecuente la cefalea en el 55,1% (117 casos), seguida de dolor en el epigastrio en el 10,3% (22 casos), acufenos en el 6,7% (14 casos), fosfenos en el 3,7% (8 casos) y náuseas en el 2,3% (5 casos).
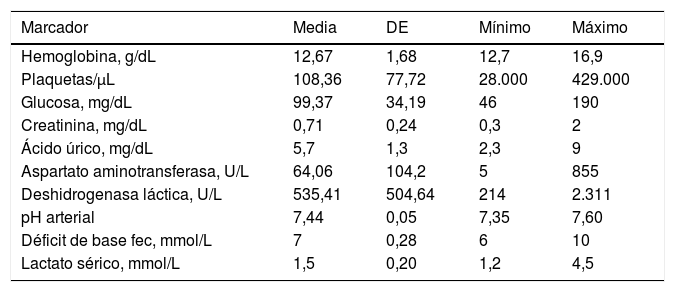
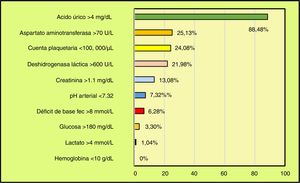
Los resultados del laboratorio clínico se muestran en la tabla 1. Cuando se interpretaron de acuerdo con los puntos de corte se encontró que la frecuencia de los marcadores que resultaron positivos, en su conjunto, fue del 93,39% (198 casos). La distribución fue la siguiente: el primer lugar fue ocupado por el Au˃4mg/dL con el 88,48% (169 casos, media de 6,2±1,04mg/dL, rango de 4,3 a 9,4); le siguió en segundo lugar de frecuencia AST˃70U con el 25,13% (48 casos, media de 180,4±73,08U/L, rango de 116 a 855). La Plaq<100.000plaquetas/μL se encontró en el tercer lugar con el 24,08% (46 casos, media de 71.600±22.970plaquetas/μL, rango de 28.000 a 99.900). DHL˃600U/L ocupó la cuarta posición con el 21,98% (42 casos, media de 1.021,3±476U/L, rango de 630 a 2.311). El quinto sitio fue para Cr˃1,1mg/dL, que representó un 13,08% (25 casos, media de 1,33±0,34mg/dL, rango de 1,11 a 2). El pH arterial <7,32 ocupó el sexto sitio con el 7,32% (14 casos, media de 7,30±0,01, rango de 7,24 a 7,31). El séptimo lugar fue para DB fec˃8mmol/L, que ocurrió en el 6,28% (12 casos, media de 9±0,2mmol/L, rango de 6 a 10). El octavo lugar fue ocupado por la glucosa ˃180mg/dL con el 3,30% (7 casos, media de 187,85±2,67mg/dL, rango de 185 a 190). El noveno sitio fue para Lact˃4mmol/L el cual solo representó el 1,04% (2 casos, media de 3,04±0,98mmol/L, rango de 1,4 a 4,5). El décimo y último lugar fue para el nivel sanguíneo de la Hb˂10g/dL, 0% (ningún caso) (tabla 2, fig. 1).
Resultados del laboratorio clínico en las 212 pacientes del estudio
| Marcador | Media | DE | Mínimo | Máximo |
|---|---|---|---|---|
| Hemoglobina, g/dL | 12,67 | 1,68 | 12,7 | 16,9 |
| Plaquetas/μL | 108,36 | 77,72 | 28.000 | 429.000 |
| Glucosa, mg/dL | 99,37 | 34,19 | 46 | 190 |
| Creatinina, mg/dL | 0,71 | 0,24 | 0,3 | 2 |
| Ácido úrico, mg/dL | 5,7 | 1,3 | 2,3 | 9 |
| Aspartato aminotransferasa, U/L | 64,06 | 104,2 | 5 | 855 |
| Deshidrogenasa láctica, U/L | 535,41 | 504,64 | 214 | 2.311 |
| pH arterial | 7,44 | 0,05 | 7,35 | 7,60 |
| Déficit de base fec, mmol/L | 7 | 0,28 | 6 | 10 |
| Lactato sérico, mmol/L | 1,5 | 0,20 | 1,2 | 4,5 |
DE: desviación estándar; fec: fluido extracelular.
Marcadores positivos del laboratorio clínico de 198 pacientes embarazadas con preeclampsia severa
| Marcador | Valor de corte | Alteraciones | Media | DE | Mínimo | Máximo | |
|---|---|---|---|---|---|---|---|
| n | % | ||||||
| Ácido úrico, mg/dl | ˃4,0 | 169 | 88,48 | 6,2 | 1,04 | 4,3 | 9 |
| Aspartato aminotransferasa, U/L | ˃70 | 48 | 25,13 | 180,4 | 73,08 | 116 | 855 |
| Plaquetas/μL | ˂100.000 | 46 | 24,08 | 71.600 | 22.970 | 28.000 | 99.990 |
| Deshidrogenasa láctica, U/L | ˃600 | 42 | 21,98 | 1.021,3 | 476 | 630 | 2.311 |
| Creatinina, mg/dL | ˃1,1 | 25 | 13,08 | 1,33 | 0,34 | 1,11 | 2 |
| pH arterial | ˂7,32 | 14 | 7,32 | 7,30 | 0,01 | 7,24 | 7,31 |
| Déficit de base fec, mmol/L | ˃8 | 12 | 6,28 | 9 | 0,2 | 6 | 10 |
| Glucosa, mg/dL | ˃180 | 7 | 3,30 | 187,85 | 2,67 | 185 | 190 |
| Lactato, mmol/L | ˃4 | 2 | 1,04 | 3,04 | 0,98 | 1,4 | 4,5 |
| Hemoglobina, g/dL | ˂10 | 0 | 0 | 0 | 0 | 0 | 0 |
DE: desviación estándar; fec: fluido extracelular.
El diagnóstico de la PS es clínico; se recomienda complementarlo con un conjunto de estudios del laboratorio denominado «perfil preeclámptico» para identificar la severidad del padecimiento, dirigir su abordaje terapéutico y para tomar decisiones acerca de la interrupción gestacional. La finalidad de la presente investigación fue medir la frecuencia con la que resultan positivos los marcadores del perfil preeclámptico en pacientes con PS admitidas en la UCI de un centro de atención terciaria con reconocido prestigio nacional e internacional. Durante el periodo de revisión se identificaron 212 pacientes; la edad materna más frecuente se encontró alrededor de los 32 años, la presentación en la adolescencia fue infrecuente, lo que resultó acorde con la literatura reportada32,33. Las pacientes primíparas conformaron el 44,8%, cifra que resultó relevante porque se conoce que este tipo de enfermas cuentan con un factor de riesgo de preeclampsia reportado de 2,9133,34.
Se encontraron marcadores positivos para PS en el 93,39% (198 casos) de las pacientes. En orden de frecuencia la distribución fue como sigue: primera posición, Au˃4mg/dL en el 88,48% de los casos; segundo lugar, AST˃70U/L en el 25,13%; tercero, Plaq<100.000plaquetas/μL en el 24,08%; cuarto, DHL˃600U/L en el 21,98%; quinto, Cr˃1,1mg/dL en el 13,08%; sexto, pH arterial <7,32 en el 7,32%; séptimo, DB fec˃8mmol/L en el 6,28%; octavo, glucosa ˃180mg/dL en el 3,30%; noveno, Lact˃4mmol/L en el 1,04%; y décimo, Hb˂10g/dL en el 0% (tabla 2, fig. 1). Los parámetros estudiados y sus respectivos puntos de corte son los mayormente aceptados por los médicos de primer contacto que atienden a este tipo de enfermas y por los especialistas de segundo y tercer nivel de atención médica. La revisión periódica basada en la evidencia llevada a cabo por las organizaciones nacionales e internacionales ha incluido estos parámetros, en su mayoría, como parte del grupo de hallazgos que identifican la severidad de la preeclampsia al momento del diagnóstico o durante el curso de la enfermedad3-5. La recomendación general es utilizarlos de manera complementaria, pero no excluyente, con los signos y síntomas que presentan las pacientes preeclámpticas. Esto es, siempre deben ser interpretados en el escenario clínico del binomio materno-fetal. Lo mismo se recomienda para los estudios de extensión, de imagenología y otros más sofisticados3-5. Debido a que los estudios del laboratorio clínico son de relativo fácil acceso para los médicos en los 3 niveles de atención materna, el «perfil preeclámptico» se ha convertido en una herramienta útil. También resultan necesarios para sustentar un pronóstico a corto plazo acerca de las complicaciones maternas y perinatales y la posibilidad de supervivencia o defunción3-5.
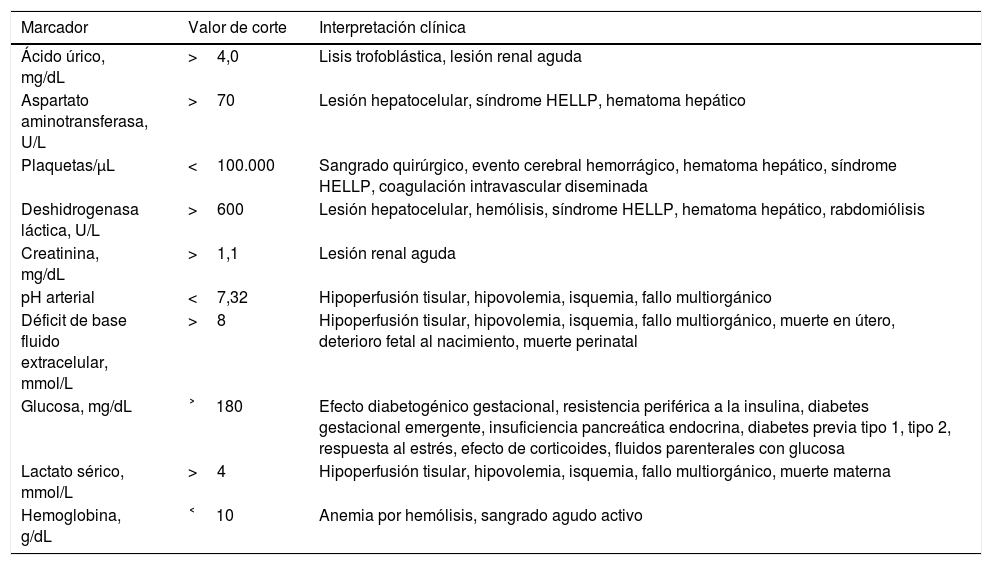
En el presente estudio se identificó puntualmente la frecuencia de los marcadores positivos de acuerdo con su punto de corte. La utilidad de los hallazgos reside en que proporcionan al clínico tratante la frecuencia con la que aparecen afectaciones a nivel renal, hepático, hematológico y de la microperfusión tisular en la paciente con PS atendida en un centro de alta especialidad. En todos los casos, su interpretación debe ser primordialmente clínica y debe considerar que las características poblacionales y el tratamiento previo de las enfermas pueden modificar los resultados (tabla 3).
Interpretación clínica de los marcadores positivos del laboratorio clínico en la preeclampsia severa
| Marcador | Valor de corte | Interpretación clínica |
|---|---|---|
| Ácido úrico, mg/dL | >4,0 | Lisis trofoblástica, lesión renal aguda |
| Aspartato aminotransferasa, U/L | >70 | Lesión hepatocelular, síndrome HELLP, hematoma hepático |
| Plaquetas/μL | <100.000 | Sangrado quirúrgico, evento cerebral hemorrágico, hematoma hepático, síndrome HELLP, coagulación intravascular diseminada |
| Deshidrogenasa láctica, U/L | >600 | Lesión hepatocelular, hemólisis, síndrome HELLP, hematoma hepático, rabdomiólisis |
| Creatinina, mg/dL | >1,1 | Lesión renal aguda |
| pH arterial | <7,32 | Hipoperfusión tisular, hipovolemia, isquemia, fallo multiorgánico |
| Déficit de base fluido extracelular, mmol/L | >8 | Hipoperfusión tisular, hipovolemia, isquemia, fallo multiorgánico, muerte en útero, deterioro fetal al nacimiento, muerte perinatal |
| Glucosa, mg/dL | ˃180 | Efecto diabetogénico gestacional, resistencia periférica a la insulina, diabetes gestacional emergente, insuficiencia pancreática endocrina, diabetes previa tipo 1, tipo 2, respuesta al estrés, efecto de corticoides, fluidos parenterales con glucosa |
| Lactato sérico, mmol/L | >4 | Hipoperfusión tisular, hipovolemia, isquemia, fallo multiorgánico, muerte materna |
| Hemoglobina, g/dL | ˂10 | Anemia por hemólisis, sangrado agudo activo |
Los marcadores positivos se presentaron en el 93,39% de los casos. Los más frecuentes fueron Au, AST, Plaq, DHL y Cr.
Conflicto de interesesNinguno.