Las disfunciones miccionales más frecuentes son la incontinencia urinaria de esfuerzo (IUE), la incontinencia urinaria de urgencia y la dificultad miccional. Son un problema de salud que afecta a la calidad de vida y, a pesar de su alta prevalencia, su etiopatología y fisiopatología sigue sin estar bien establecida. La ecografía de suelo pélvico (ESP) tiene un papel importante para ayudarnos a comprender conceptos de la fisiopatología de estas disfunciones y el manejo clínico de la paciente.
La ESP nos permite evaluar la movilidad uretral, la longitud de la uretra y la presencia de embudización del cuello vesical, todos ellos parámetros importantes a considerar, especialmente en aquellas pacientes que se someterán a una cirugía correctora de la IUE. Mediante la ESP evaluamos de forma rutinaria las paredes vesicales y la morfología uretral con el fin de descartar una enfermedad orgánica asociada. La ESP también nos permite evaluar el residuo posmiccional, importante en todas las pacientes con disfunciones miccionales. Finalmente, la ESP es de gran utilidad en la evaluación de las pacientes con antecedente de cirugía antiinconinencia con una banda suburetral libre de tensión (BSLT), permitiendo valorar los parámetros estáticos y dinámicos de la BSLT (en Valsalva), que se correlacionan con la sintomatología descrita por las pacientes.
La ESP es una prueba subespecializada que se debe realizar por personal entrenado, y que cada vez va adquiriendo más protagonismo en las unidades de uroginecología. Se espera en un futuro disponer de una terminología estandarizada y de una aplicabilidad más extendida.
Stress urinary incontinence (SUI), urge urinary incontinence, and voiding dysfunction are the most frequent urinary dysfunctions. These dysfunctions affect the patient's quality of life and despite their high prevalence, their aetiopathology and pathophysiology are still not well established. Pelvic floor ultrasound (PFUS) helps us to understand the pathophysiology of these dysfunctions and the clinical evaluation and treatment of patients.
PFUS allows us to assess urethral mobility, urethral length, and bladder neck funnelling, all of which are important parameters to be considered in patients undergoing SUI surgery. The evaluation of bladder walls and urethral morphology could be routinely performed by PFUS to assess other pathologies. PFUS also allows us to evaluate the post void residual volume which is especially important in patients with voiding dysfunction. Finally, PFUS is useful in the assessment of the mid urethral slings used for the surgical treatment of SUI. We can evaluate the static and dynamic (with Valsalva) parameters which correlate with the patient's symptoms.
PFUS should be performed by trained professionals, and it is expected that in the near future its use will be more extended.
Las disfunciones miccionales son un problema de salud con importantes implicaciones sobre la vida de las pacientes que las padecen y que afectan a su calidad de vida. Existen diferentes tipos de disfunciones miccionales, siendo las más frecuentes la incontinencia urinaria de esfuerzo (IUE), la incontinencia urinaria de urgencia y la dificultad miccional. Es importante destacar que frecuentemente coexisten con otras disfunciones del suelo pélvico, como el prolapso de órganos pélvicos (POP), las disfunciones anorrectales, el dolor pélvico crónico y las disfunciones sexuales, pues muchas de ellas comparten factores de riesgo. La etiología y fisiopatología de las disfunciones miccionales sigue sin estar bien establecida, a pesar de su alta prevalencia. En este contexto, las técnicas de imagen, tanto la resonancia magnética como la ecografía de suelo pélvico (ESP), tienen un papel importante para ayudarnos a comprender conceptos de la fisiopatología de las disfunciones miccionales y el manejo clínico de la paciente.
La ESP es una técnica sencilla, de bajo coste, que no utiliza radiación, y que permite una evaluación dinámica y asequible para la práctica clínica habitual de ginecólogos, urólogos y coloproctólogos1. Como inconvenientes la ESP es operador dependiente y requiere de una curva de aprendizaje. Aunque su aplicación cada vez esté adquiriendo mayor fundamento, existe todavía una falta de consenso, de estandarización y de evidencia científica sobre los parámetros medibles y de su relevancia clínica.
Para obtener el plano correcto para visualizar las estructuras del suelo pélvico se utiliza la vía transperineal, colocando una sonda lineal o convexa convencional entre 3 y 6MHz sobre los labios vulvares. También se puede utilizar una sonda transvaginal que deberemos apoyar en el introito de la paciente (vía transintroital) para obtener el plano correcto de la anatomía del suelo pélvico2.
Una vez colocada la sonda, en el plano sagital medio, de ventral a dorsal, podemos visualizar: la sínfisis del pubis, la uretra y el cuello vesical, la vagina y la unión anorrectal. Si desde esta posición se rota la sonda 90° hacia dorsal se obtendrá el plano que nos permitirá evaluar el complejo esfinteriano anal. Para valorar el músculo elevador del ano se requerirá de una sonda 3D/4D por vía transperineal/transintroital o una sonda rotacional tridimensional por vía endovaginal.
La ecografía de suelo pélvico en la valoración de las disfunciones miccionalesValoración de las pacientes con clínica de incontinencia urinaria de esfuerzoEn las pacientes con clínica de IUE, en primer lugar, realizaremos una anamnesis dirigida y una evaluación de la sintomatología con cuestionarios validados de síntomas como el Incontinence Questionnaire-Short Form (ICIQ-UI-SF)3. A continuación, se deberá realizar una exploración física con un test de esfuerzo estandarizado según los criterios de la International Continence Society (ICS) (ICS-UCST)4, una valoración de la movilidad uretral, del POP y de la morfología y función del músculo elevador del ano (MEA). Posteriormente, se realizarán, si proceden, pruebas funcionales y la ESP. A continuación detallaremos los diferentes parámetros evaluables mediante ESP con aplicabilidad clínica.
Medida del volumen vesical por ecografíaEn todas las mujeres con clínica de incontinencia urinaria es importante descartar que no exista una alteración de la función miccional con residuo posmiccional (RPM) patológico.
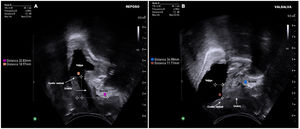
La ESP, en combinación con la flujometría libre, nos permite realizar un cribado de la disfunción de vaciado mediante la medida del RPM. El método más extendido para la medida del RPM tras una micción espontánea es el descrito por Dietz5, que consiste en la realización de un corte axial de la vejiga midiendo el diámetro longitudinal (A) y el anteroposterior (B) en centímetros. Posteriormente se multiplican estos 2 diámetros por el factor de corrección 5.6, y se obtiene el volumen vesical en mililitros (fig. 1). Esta medida descrita por Dietz está validada tanto por vía transvaginal como por vía abdominal. Cabe destacar que existen otras fórmulas validadas para el cálculo del RPM, como la de Haylen6 y la de Dicucio7.
Fórmula para el cálculo del volumen vesical según Dietz et al.5.
La hipermovilidad uretral es una de las principales causas de IUE, por lo que la evaluación de movilidad uretral es un parámetro de gran importancia en las pacientes con IUE que van a someterse a una cirugía para la corrección de la misma con una banda suburetral (BS). La hipomovilidad del cuello vesical es un factor de riesgo de fracaso de algunas BS. Según la movilidad de la uretra se indicarán técnicas quirúrgicas distintas.
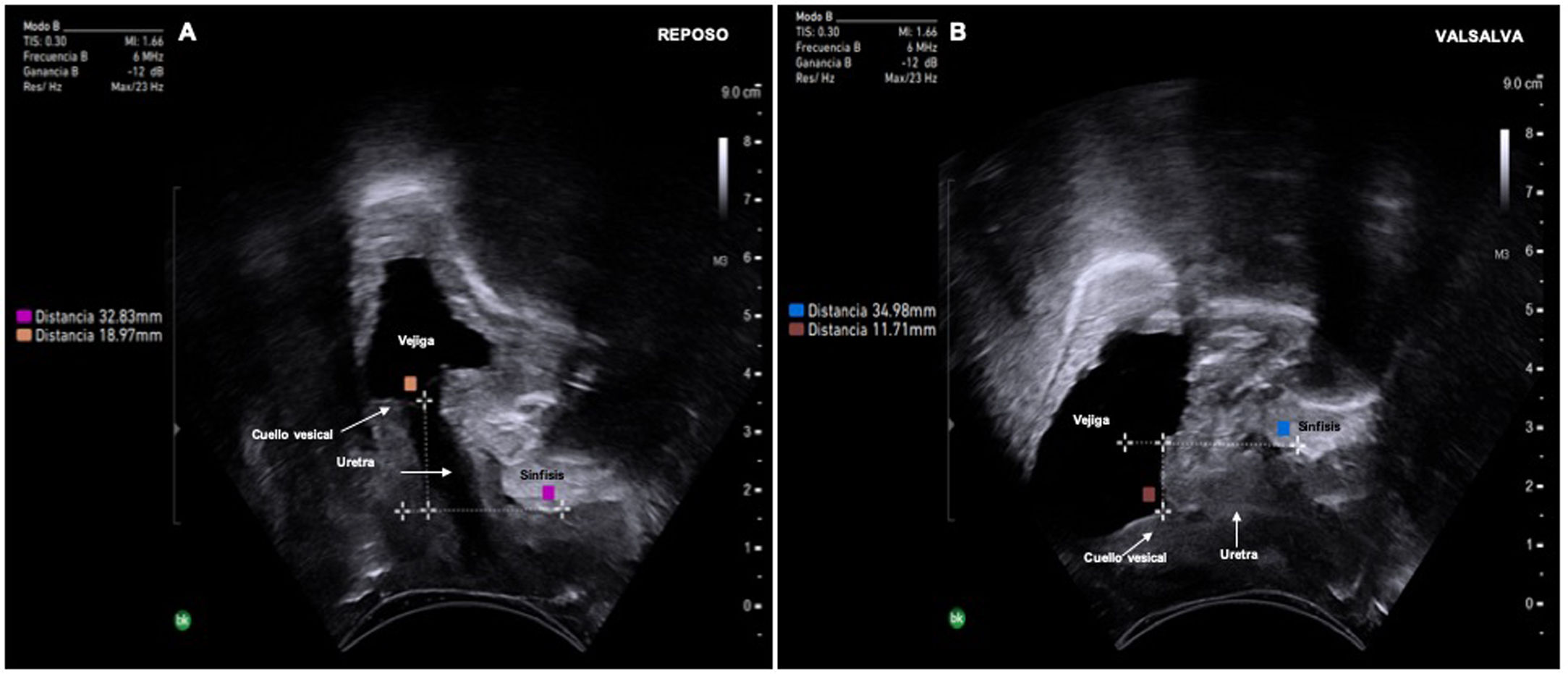
Existen en la literatura diferentes métodos para la medida de la movilidad uretral, pero el más utilizado es el descrito por Dietz8. Se realiza por vía transperineal, trazando una línea de referencia por debajo de la sínfisis del pubis y una línea perpendicular a esta desde el cuello vesical. Se calcula la distancia sínfisis-cuello vesical en reposo y en Valsalva, y la diferencia entre las 2 mediciones es la movilidad uretral (fig. 2). En general, la movilidad uretral normal oscila entre 5-15mm: cuando la movilidad es mayor a 15mm se considera como una uretra hipermóvil, y cuando es inferior a 5mm se considera una uretra hipomóvil9.
Es importante señalar que la hipermovilidad uretral es solo uno de los mecanismos fisopatológicos de la IUE, y que la presencia de hipermovilidad uretral ecográfica no es un signo patognómico de IUE, ya que aproximadamente una de cada 3 mujeres sin síntomas miccionales a las que se les realiza una ESP presentan signos ecográficos de hipermovilidad uretral. En las pacientes con diagnóstico de IUE e indicación de tratamiento quirúrgico, la técnica de elección son las BS libres de tensión (BSLT). Para su correcto funcionamiento requieren una uretra normo o hipermóvil, que con los esfuerzos contacte con la BSLT, produciéndose una coaptación de la uretra, y se evite así la pérdida de orina. En las pacientes con uretras hipomóviles las BSLT presentan menores tasas de éxito de la cirugía que en las pacientes con una movilidad uretral correcta9. En pacientes con IUE complejas y uretras hipomóviles, diagnosticadas por ecografía, la BS ajustable puede ser una opción quirúrgica, pues es la BS la que realiza durante el Valsalva o la tos una compresión extrínseca de la uretra, evitado la pérdida de orina10. Aunque la valoración de la movilidad uretral es recomendable en todas las pacientes con IUE, es especialmente importante en aquellas que se van a someter a cirugía correctora de la IUE y que presenten factores de riesgo de uretra hipomóvil, como serían las pacientes con antecedentes de cirugías antiincontinencia previas, de radioterapia pélvica o con atrofia genital severa9.
Aunque la medición de la movilidad de la uretra por ecografía es una técnica fácil de realizar, que se puede llevar a cabo con cualquier sonda bidimensional (endocavitaria, lineal o convexa), es importante tener en cuenta que requiere de un entrenamiento adecuado. Una mala técnica puede llevar a errores en el diagnóstico. Por ejemplo, considerar que existe una hipomovilidad en pacientes que no estén realizado un Valsalva correcto durante la valoración, si existe una coactivación del MEA durante el Valsalva, o si existe un POP de compartimento apical que impide un correcto descenso de la uretra.
Medida de la longitud uretralLa ESP nos permite valorar la longitud de la uretra, que suele oscilar entre 19 y 45mm en mujeres11. La medida ecográfica por vía transvaginal se ha validado, comparándola con la medida realizada con sonda de Foley12. Las pacientes con obesidad suelen presentar mayores longitudes uretrales, mientras la paridad (número de partos vaginales) se relaciona con menores longitudes uretrales11. Un 30% de pacientes tienen uretras atípicas en cuanto a longitud, y por lo tanto presentan más riesgo de emplazamiento incorrecto de la BSLT y de fallo de la misma11, ya que según los parámetros descritos en la literatura las BSLT más efectivas son aquellas colocadas en el tercio medio uretral13. Considerando que la técnica de la BSLT por vía retropúbica descrita por Ulmsten14 recomendaba la incisión a 1cm de meato uretral, esta referencia no sería adecuada en pacientes con uretras menores de 20mm o mayores de 40mm.
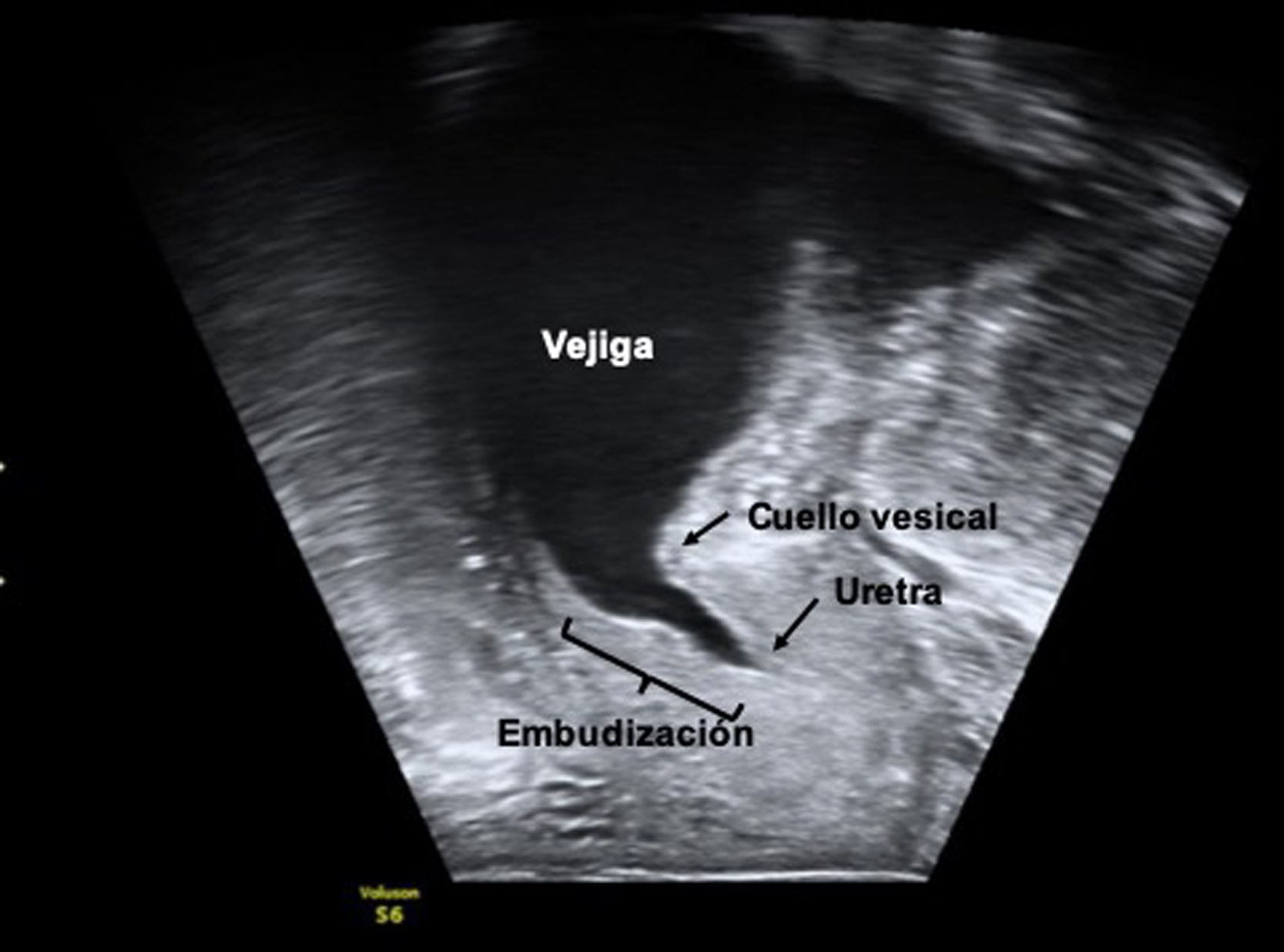
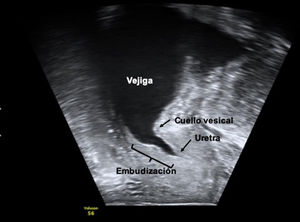
Medida de la embudización del cuello vesicalLa apertura del cuello vesical, que frecuentemente se acompaña de pérdida de orina, se conoce como embudización del cuello vesical y se puede producir en pacientes con IUE (con el Valsalva) o con incontinencia urinaria de urgencia (tras una contracción no inhibida del detrusor)15. Su hallazgo no es diagnóstico de un tipo de incontinencia urinaria en concreto, pero sí que traduce una mayor severidad de la misma. En algunos casos de IUE pura puede implicar la coexistencia de una resistencia uretral muy baja debida a deficiencia uretral intrínseca que se confirmará con un estudio funcional16.
Se considera embudización de cuello vesical clínicamente relevante cuando la apertura del cuello vesical, medido con la vejiga llena y en Valsalva, afecta a más del 50% de la longitud uretral (fig. 3). Sin embargo, cuando afecta a menos del 50% de la uretra puede ser un hallazgo asintomático hasta en un 16% de las pacientes15. Es interesante su valoración con vejiga vacía, pues la apertura del cuello traduce una mayor gravedad de la IUE.
Valoración de las pacientes con clínica de incontinencia urinaria de urgenciaEn las pacientes con síntomas de incontinencia urinaria de urgencia (IUU) realizaremos la misma evaluación clínica, exploración física y funcional que en las pacientes con síntomas de IUE ya descrita previamente. Aunque la ESP en estas pacientes no tiene una aplicación tan clara como en el diagnóstico de la IUE, existe un parámetro que parece que se correlaciona con los síntomas de vejiga hiperactiva (VH) e IUU: el engrosamiento de la pared vesical.
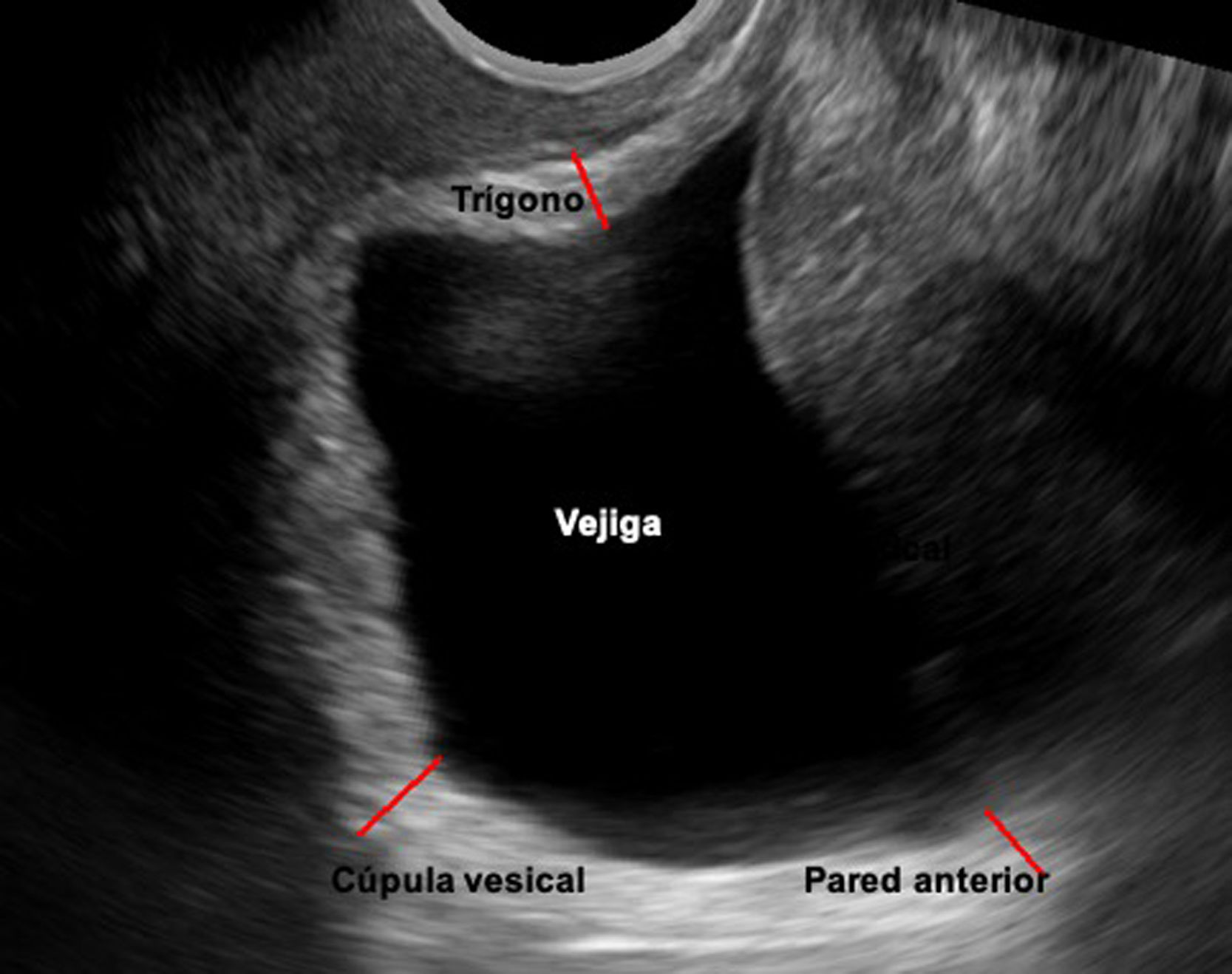
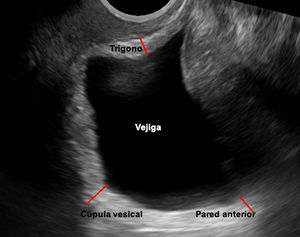
Medición del grosor de la pared vesicalEn la literatura hay datos que señalan que parece existir una correlación entre el grosor de la pared vesical y la presencia de hiperactividad del detrusor (HD) urodinámica17. La ESP nos permite realizar esta medición, preferiblemente con sondas vaginales, y con la vejiga vacía, aunque no existe consenso en la literatura sobre con qué volumen vesical debe realizarse. De nuevo, existen diversas fórmulas para calcular el grosor de las paredes vesicales. Entre todas ellas la técnica más utilizada consiste en medir la pared vesical al nivel del trígono, la cúpula y la cara anterior de la vejiga18,19, y realizar la media aritmética. Si el resultado es superior a 5-6,5mm se considera que las paredes están engrosadas (fig. 4). La especificidad y sensibilidad de este parámetro para el diagnóstico de HD son bajas (62% y 43%, respectivamente)20, si lo comparamos con la cistomanometría de llenado del estudio urodinámico, considerada el gold standard para el diagnóstico de la HD18.
Cálculo del grosor de las paredes vesicales según método descrito por Oelke19. Imagen obtenida con sonda transvaginal bidimensional en el plano sagital medio.
En todas las mujeres, durante la ESP, es importante realizar de forma sistemática una valoración de la morfología uretral para descartar la presencia de enfermedad, como divertículos uretrales y masas suburetrales que podrían explicar los síntomas referidos por la paciente. Una reciente publicación describe una correcta-excelente concordancia de la ESP (2D transperineal o 3D endovaginal) con la resonancia magnética en la identificación y medición de las masas suburetrales21. También es de gran importancia evaluar la regularidad de las paredes vesicales para realizar un cribado de posible enfermedad intravesical, como los procesos neoformativos o divertículos vesicales.
Valoración de las pacientes con clínica de dificultad miccionalEn las pacientes con clínica de dificultad miccional la ESP nos permitirá evaluar, de forma no invasiva, la presencia de RPM patológico tras una micción espontánea con las fórmulas de cálculo de volumen vesical previamente descritas. Además, nos permitirá descubrir eventuales alteraciones anatómicas que puedan tener una función obstructiva y que dificulten el vaciado vesical. Se puede tratar de compresiones extrínsecas, como anomalías en la estructura de la pared uretral, masas suburetrales, angulación de la uretra por la presencia de un POP o bandas suburetrales colocadas con tensión excesiva, que puedan causar disfunción de vaciado o dolor.
Valoración de las pacientes con antecedente de cirugía antiincontinencia con banda suburetral libre de tensiónUno de los papeles más importantes de la ESP es la valoración de las pacientes con antecedentes de cirugía antiincontinencia con BSLT.
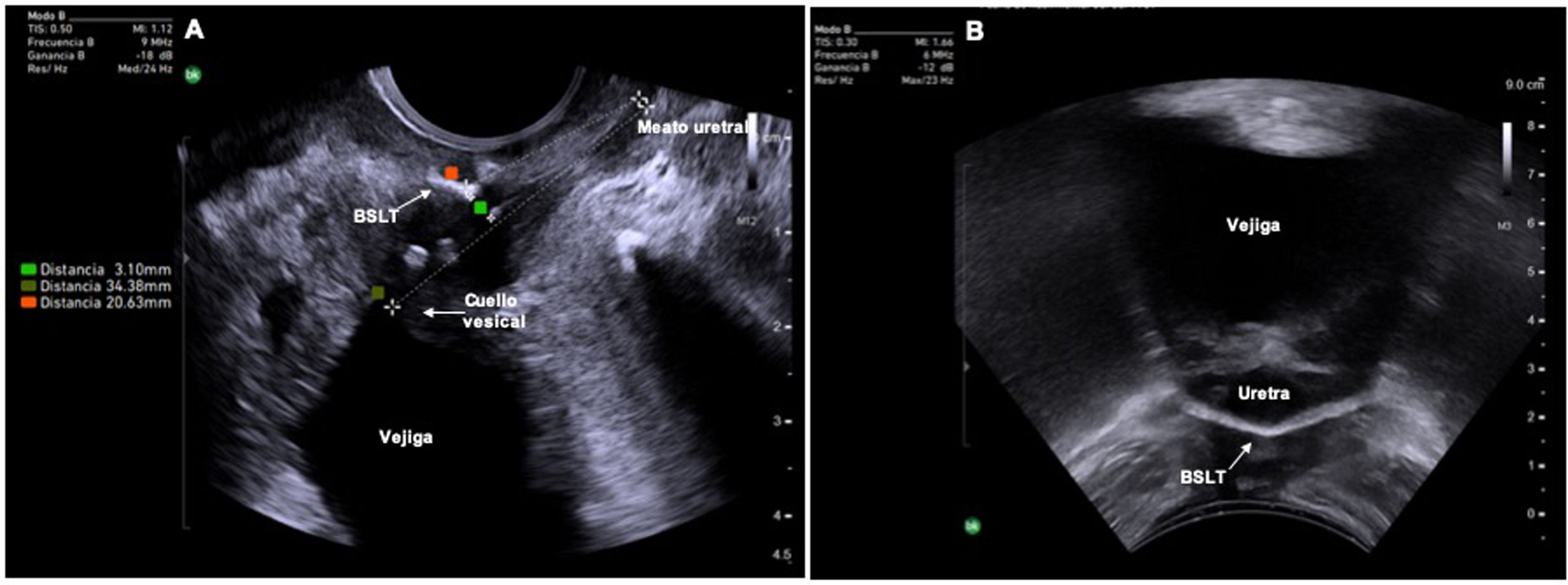
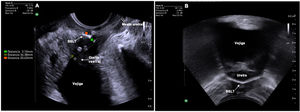
Las BSLT de polipropileno son hiperrefringentes y claramente visibles por ecografía. Es importante realizar una valoración estática y dinámica de las BSLT para determinar su correcto emplazamiento y funcionamiento por ecografía. Su valoración se realiza mediante un abordaje transperineal (plano medio sagital estático y dinámico y plano transverso) y transvaginal (plano mediosagital). Los parámetros ecográficos descritos en la literatura para valorar ante una paciente con una BSLT son: la posición de la BSLT respecto a la longitud total de la uretra, la distancia entre la BSLT y la luz uretral, la forma y la simetría de la BSLT y la concordancia del movimiento uretral con el de la BSLT durante el Valsalva. En general, las BSLT con mayor porcentaje de éxito son aquellas situadas en el tercio medio uretral, que se encuentran a una distancia de la luz uretral entre 3-5mm13,22,23 simétricas, planas en reposo que se deforman en «c» en Valsalva y que realicen un movimiento concordante con la uretra con el Valsalva (fig. 5). Se define como movimiento concordante cuando la posición de la BSLT en Valsalva máximo en relación con la uretra se mantiene idéntica a la que tenía en reposo23. Esto provoca una deformabilidad de la uretra denominada kinking uretral, que ha demostrado ser un factor crucial para el éxito de la cirugía13,23. Contrariamente, se considera un movimiento discordante de la BSLT respecto a la uretra cuando la posición que ocupa la banda respecto a la longitud uretral se modifica con el Valsalva, impidiendo el correcto kinking uretral por desplazamiento de la BSLT durante el Valsalva. Una uretra hipomóvil que evite el contacto entre la uretra media y la BSLT durante el Valsalva también se considera discordante23. Además de los parámetros estáticos, está claro que la interacción dinámica entre la BSLT y la uretra es clave en la valoración posquirúrgica de una paciente con IUE persistente o recurrente.
Parámetros estáticos de una banda suburetral libre de tensión (BSLT). A: Imagen obtenida con sonda transvaginal bidimensional en el plano sagital medio en el que se visualiza la posición de la BSLT respecto a la uretra, la longitud uretral total y la distancia de la BSLT a la luz uretral. B: Imagen obtenida mediante ecografía transperineal con sonda convexa bidimensional en el plano transverso donde se puede valorar la simetría de la BSLT respecto a la uretra.
Estudios prospectivos de cohortes observacionales, con seguimientos de hasta 10 años, han demostrado que la colocación de una BSLT proporciona unas tasas de curación del 80-90% en casos de IUE pura, aunque algo menor en pacientes con cirugías recurrentes, con IU mixta y con deficiencia uretral intrínseca. Sin embargo, la técnica no está exenta de complicaciones, tales como la disfunción de vaciado obstructiva, la vejiga hiperactiva con o sin IUU de novo, el dolor, las infecciones urinarias, la exposición a vagina o la erosión de la BSLT a vejiga. Se estima que entre 15-42%24,25 de mujeres tendrán una complicación tras una cirugía mediante BSLT, y que entre el 5-23% la BSLT fracasará, provocando recurrencia o persistencia de la IUE24. Todas las guías de práctica clínica recomiendan que las pacientes con síntomas de disfunciones del suelo pélvico, después de una cirugía mediante BSLT, debieran ser valoradas exhaustivamente antes de indicar cualquier tipo de tratamiento, sobre todo antes de plantear una segunda cirugía. La estrategia terapéutica en estas pacientes debe ser individualizada y la ESP tiene un rol importante en la planificación de la misma26,27.
Sabemos que existe una correlación entre la sintomatología referida por la paciente y los parámetros ecográficos de las BSLT. Las BSLT que están demasiado cerca de la luz uretral suelen ocasionar síntomas de dificultad miccional27, infecciones urinarias de repetición28 o vejigas hiperactivas de novo con o sin IUU; contrariamente, las BSLT que están demasiado lejos de la luz uretral suelen asociarse a IUE recurrente13,22,23,29.
La ESP con una sonda transvaginal tiene una buena repetibilidad y reproducibilidad en la medida de los parámetros de la BSLT y confirma la validez de la prueba y utilidad para fines clínicos y académicos30.
ConclusionesLa ESP nos ayuda a obtener una visión global de la anatomía del suelo pélvico de la mujer, y es útil en el estudio de las disfunciones miccionales. Nos permite evaluar la movilidad uretral, la longitud de la uretra y la presencia de embudización del cuello vesical, todos ellos parámetros importantes a considerar, especialmente en aquellas pacientes que se someterán a una cirugía correctora de la IUE. Mediante la ESP evaluamos de forma rutinaria las paredes vesicales y la morfología uretral, con el fin de descartar enfermedad orgánica asociada. La ESP también nos permite evaluar el RPM, importante en todas las pacientes con disfunciones miccionales. Finalmente, la ESP es de gran utilidad en la evaluación de las pacientes con antecedente de cirugía antiinconinencia con una BSLT permitiendo valorar los parámetros estáticos y dinámicos de la BSLT con el Valsalva, que se correlacionan con la sintomatología descrita por las pacientes.
A pesar de que la ESP solo se recomienda por la International Consultation on Incontinence en pacientes con incontinencias urinarias complejas o recurrentes31, cada vez existe más literatura que investiga sobre sus posibles aplicaciones, y en el futuro se espera disponer de una terminología estandarizada y de una aplicabilidad más extendida.
En pacientes con disfunciones del suelo pélvico esta ecografía debe ser realizada por profesionales con dedicación a la uroginecología, debidamente entrenados y que sean capaces de analizar los hallazgos de la valoración anatómica y funcional en conjunto.
Responsabilidades éticasProtección de personas y animales. Los autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datos. Los autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informado. Los autores declaran que en este artículo no aparecen datos de pacientes.
FinanciaciónLa presente investigación no ha recibido ayudas específicas provenientes de agencias del sector público, sector comercial o entidades sin ánimo de lucro.
Conflicto de interesesNinguno.