El infarto renal agudo (IRA) es una patología con frecuencia inferior al 1% y diagnóstico complejo. Puede manifestarse como dolor abdominal o en fosa renal, asociando náuseas, vómitos, fiebre o incluso hipertensión, entre otros. El diagnóstico está basado en una alta sospecha clínica, con elevación de lactato deshidrogenasa (LDH) en los análisis y angio-TC con defecto de perfusión renal parenquimatosa en cuña. En cuanto a la etiología del IRA, podemos distinguir dos grupos etiológicos: tromboembólicos y trombosis in situ. Es importante realizar un adecuado diagnóstico causal para realizar un tratamiento correcto.
Renal infarction is a rare disease whose incidence is less than 1%. The symptoms can be abdominal or flank pain, nausea, vomiting, fever or hypertension. The diagnosis is complex, and it is based on symptoms, blood analysis with an elevated level of lactate dehydrogenase and computed tomography angiography. The two major causes of renal infarction are thromboembolism and in situ thrombosis. The treatment depends on an adequate etiological diagnosis.
El infarto renal agudo (IRA) es una patología rara con una frecuencia inferior al 1%. La clínica clásica consiste en dolor abdominal o en fosa renal hasta en la mitad de los pacientes, mientras que otros síntomas, como las náuseas, vómitos o fiebre, se presentan en menos del 20% de los pacientes. El IRA a menudo se acompaña de hipertensión arterial (HTA)1,2. El diagnóstico puede ser complicado, ya que la sintomatología inespecífica puede confundir al clínico con otras patologías como la nefrolitiasis o pielonefritis. Con respecto a su etiología, el IRA puede producirse por dos mecanismos fundamentales: tromboembolismo y trombosis in situ3. A continuación, presentamos el caso de un paciente que presentó un infarto renal de causa multifactorial.
Caso clínicoVarón de 43 años de edad con antecedentes patológicos de síndrome de Poland derecho, no fumador ni bebebor, sin tratamiento habitual. Acudió a urgencias por dolor en fosa renal izquierda de 48 horas de evolución, no irradiado, sin fiebre ni otra sintomatología asociada. En la exploración física destacó presión arterial (PA) 190/110mmHg, sin diferencias significativas entre ambos brazos y extremidades inferiores.
En las pruebas complementarias, el hemograma con velocidad de sedimentación globular (VSG) y bioquímica básica (incluyendo función renal, transaminasas, creatina quinasa e iones) fueron normales. La lactatodeshidrogenasa (LDH) fue de 338 U/L (0-248). La coagulación básica fue normal, así como la radiografía de tórax y abdomen. El electrocardiograma mostró un ritmo sinusal a 74 lpm con QRS estrecho, R prominente en V5-V6 sin criterios de hipertrofia ventricular.
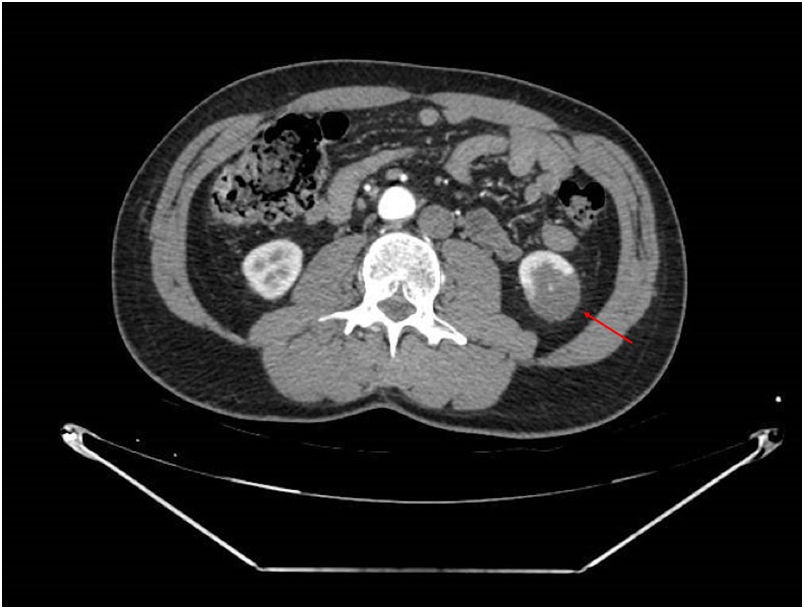
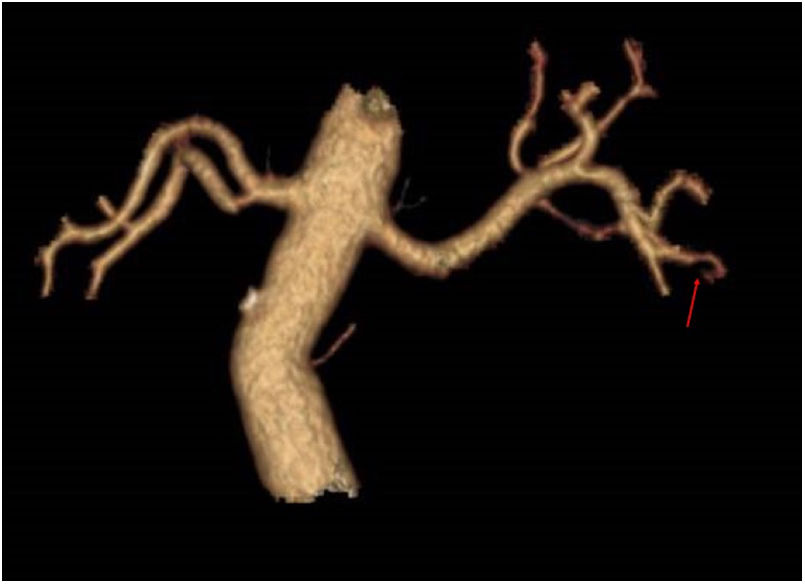
Se realizó angioTC de abdomen y pelvis (figs. 1 y 2), en el que se observó un infarto del polo inferior renal izquierdo (15% del parénquima renal), con una disminución del calibre de una de las ramas segmentarias de la arteria renal izquierda. Este hallazgo fue sugerente de disección espontánea de una rama inferior de la arteria renal izquierda, aunque al presentar pequeñas placas dispersas de ateromatosis calcificadas a nivel de arteria aorta abdominal no podía descartarse etiología embolígena o una lesión de la arteria renal subyacente.
Por este motivo se decidió ampliar el estudio con ecocardiograma transtorácico, que no evidenció cardiopatía estructural. En la fase aguda presentó aldosterona de 254 pg/mL (38-150) con renina normal. La TSH, ACTH, cortisol y metanefrinas fueron normales. En el perfil lipídico destacó colesterol total de 245mg/dL, cHDL 49mg/dL, cLDL 162mg/dL, TG 170mg/dL, apolipoproteína A 118mg/dL, apolipoproteína B 151mg/dL y lipoproteína (a) 163mg/dL (5,6-33,8). Además, el estudio de coagulación especial fue positivo en dos muestras independientes (separadas en el tiempo más de 12 semanas) para anticoagulante lúpico, así como mutación del Factor XII c4C>T heterocigota. El resto de estudio de coagulación especial (anticuerpos anticardiolipina y anti-beta2-glicoproteína I, homocisteína, factor V Leyden, déficit proteína C y S, déficit de antitrombina III) y autoinmunidad (ANA, ENAS), fueron negativos.
Con estos resultados el paciente fue diagnosticado de infarto renal por probable disección de arteria renal espontánea, sin poder descartar que el estado procoagulante del paciente, con un síndrome antifosfolípido confirmado, pudiera participar en la etiología del cuadro. Además, se consideró que el alto riesgo cardiovascular del paciente debido a la hiperlipoproteinemia (a) pudo jugar un papel importante en la etiología del cuadro.
Respecto al tratamiento, el caso se presentó en sesión multidisciplinar (Medicina Interna, Cirugía Vascular y Radiología Intervencionista). Dado que el paciente presentaba el cuadro clínico con más de 48 horas de evolución y la afectación del parénquima era del 15%, se decidió no revascularizar. Se anticoaguló al paciente con acenocumarol de forma indefinida debido al síndrome antifosfolípido, así como realizar un control estricto de los factores de riesgo cardiovascular. Se inició tratamiento con rosuvastatina 20/ezetimina 10mg diarios. Tras unas primeras horas en las que el paciente estuvo hipertenso, no precisó tratamiento antihipertensivo.
DiscusiónEl infarto renal es una patología rara, con una frecuencia inferior al 1%. Se sospecha que está infradiagnosticada, ya que la clínica con la que se presenta es inespecífica y puede confundirse con otras patologías con mayor frecuencia (nefrolitiasis, pielonefritis, etc). A menudo, el hallazgo de infarto renal es incidental al realizar una prueba de imagen1.
Las causas del IRA pueden dividirse en dos grandes grupos: tromboembolismos y trombosis in situ. El primer grupo incluye a la fibrilación auricular (que es la etiología más frecuente, por lo que puede ser interesante realizar en estos pacientes ECG-Holter), los trombos sépticos en contexto de endocarditis o trombos formado a raíz de la rotura de la placa de ateroma de la aorta suprarrenal. Menos frecuentes son las trombosis directas sobre la arteria renal. Pueden producirse a partir de una disección espontánea, por traumatismo, displasia fibromuscular, poliarteritis nodosa o síndrome de Marfan. Menos del 10% de todos los IRA se producen por estados de hipercoagulabilidad. Hasta en un tercio de los pacientes nunca se llega a conocer la causa del infarto renal2,3. No se ha descrito una mayor incidencia de disección infarto renal en el síndrome de Poland.
El diagnóstico del IRA se basa fundamentalmente en una alta sospecha clínica, apoyada en elevación de LDH en los análisis y confirmada en angio-TC, donde se observa típicamente sobre el riñón un defecto de perfusión parenquimatosa en cuña4.
En nuestro caso concurrieron varias posibles explicaciones para la producción del IRA. La lesión del angioTC sugirió inicialmente una disección espontánea de la rama segmentaria de la arteria renal izquierda. Además, el paciente presentaba un síndrome antifosfolípido y placas de ateroma a nivel de aorta con unos valores de lipoproteína (a) muy elevados, con el alto riesgo de enfermedad cardiovascular que eso aportaba, lo que hacía imposible asegurar que el IRA se debiera a una de estas causas en exclusiva, debiendo tratar los tres factores individualmente.
Con respecto al tratamiento del IRA, en primer lugar debe valorarse la posible reperfusión de la arteria5,6. Se ha observado que los pacientes con mayor beneficio son aquellos con un tiempo de evolución menor de 24 horas, aquellos con IRA de más de 24 horas con HTA de nueva aparición o empeoramiento de las cifras habituales, insuficiencia renal, hematuria o fiebre, y aquellos pacientes cuya causa es una disección de la arteria renal. Los sujetos con riñones atróficos no se benefician del tratamiento con reperfusión de la arteria. En todos los pacientes debe valorarse la necesidad de anticoagulación, así como un estricto control de los factores de riesgo cardiovascular2. En muchas ocasiones pueden presentar HTA durante la primera semana, debido a la liberación de renina.
En conclusión, el IRA es una patología difícil de diagnosticar que precisa de un estudio etiológico complejo para realizar un adecuado tratamiento.
FinanciaciónLos autores declaran no haber recibido financiación para este artículo.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.