Las hipertrigliceridemias (HTG) secundarias son la causa más frecuente de que se produzca un exceso de partículas ricas de triglicéridos (TG) en el plasma. Ante una HTG lo primero que se deberá hacer es descartar las causas secundarias, ya que además pueden interactuar con cierta susceptibilidad poligénica y agravar más las HTG. Las causas más frecuentes son una dieta rica en grasas saturadas y azúcares refinados, la obesidad, la diabetes mal controlada, el consumo abusivo de alcohol, las alteraciones renales como el síndrome nefrótico, las alteraciones hepáticas y los fármacos. Entre los fármacos más relevantes están los estrógenos, la isotretinoina, los inmunosupresores, la L-asparaginasa y con menor elevación de partículas ricas en triglicéridos las tiazidas, los betabloquedores, los antipsicóticos atípicos y los glucocorticoides. Otras causas menos frecuentes son alteraciones endocrinológicas como el síndrome de Cushing, la acromegalia, el hipotiroidismo, el embarazo, las lipodistrofias y las enfermedades autoinmunitarias. Por último, la identificación y corrección de las causas secundarias de HTG es un pilar fundamental en el tratamiento de este trastorno.
Secondary hypertriglyceridemia (HTG) are the most common cause of excess triglyceride rich particles in plasma. Faced with HTG, the first thing to do is rule out if there is a secondary cause since it can interact with genetic susceptibility and further aggravate the HTG. The most common causes are diet with high fat and high glycemic index, obesity, diabetes mellitus, alcohol consumption, renal disease like nephrotic syndrome, hepatic disorders and medications. The most important medications that can influence in HTG are oestrogen, isotretinoin, immunosuppressant therapy, L-asparaginase and with less effect thiazides, beta blockers, atypical antipsychotics and glucocorticoids.
Other causes less frequent are endocrinological diseases such as Cushing's syndrome, acromegaly, hypothyroidism; pregnancy, lipodystrophies and autoimmune diseases. Lastly, the identifications and treatment or correction of secondary causes is a corner stone in the treatment of this disease.
La hipertrigliceridemia (HTG) es la acumulación en plasma de partículas ricas en triacilgliceroles o triglicéridos (TG) en concentraciones superiores a 150 mg/dL (> 1,7 mmol/L). En las HTG leves o moderadas (TG 150-500 mg/dL) se debe considerar el potencial impacto en el riesgo cardiovascular del paciente y en las moderadas/graves (500-880 mg/dL) y graves/muy graves (> 880-1.000 mg/dL) hemos de considerar el riesgo de pancreatitis1. Hasta un 30% de los adultos podrían presentan formas de HTG leve-moderada, mientras que la frecuencia de las formas graves es del 1-2%. La severidad de la HTG, una vez descartadas las quilomicronemias monogénicas, viene determinada por la predisposición genética. Es decir, en las personas con formas graves de HTG no es infrecuente que existan mutaciones en heterocigosis pero de gran efecto, o la presencia de varios polimorfismos comunes con un efecto menor, en uno o más de los genes implicados en el metabolismo de las lipoproteínas ricas en triglicéridos, con factores secundarios predisponentes2,3. En algunos pacientes las causas secundarias pueden ser suficientes para causar HTG grave, pero no es infrecuente que puedan interactuar con una susceptibilidad poligénica: el fenotipo resultante está relacionado con el riesgo acumulado del riesgo genético subyacente añadido a la intensidad del factor secundario4.
Las HTG secundarias se definen como aquellos trastornos en el metabolismo de las lipoproteínas ricas en TG producidos por enfermedades, estados fisiológicos o tratamientos farmacológicos que pueden interaccionar de alguna forma con los órganos o mecanismos que participan en este metabolismo.
En este artículo se revisarán las causas secundarias más relevantes de esta HTG secundaria. A pesar de su nombre, está claro que son la causa más frecuente de HTG y, por tanto, en la evaluación inicial de un paciente con HTG será fundamental descartar estas causas secundarias y corregirlas en la medida de lo posible como pilar fundamental del abordaje terapéutico. En la tabla 1 se enumeran las evaluaciones básicas en la aproximación diagnóstica de un paciente con hipertrigliceridemia, incluyendo el despistaje de las causas secundarias. En la tabla 2 listamos las causas secundarias más frecuentes implicadas en esta dislipidemia, y a continuación se detallan y desarrollan brevemente algunas de las causas secundarias más relevantes de HTG.
Evaluación inicial de la hipertrigliceridemia
| Anamnesis | Sexo, edad, factores de riesgo cardiovascular, antecedentes personales y familiares de enfermedad cardiovascular prematura, hábitos tóxicos (consumo de alcohol). Evaluación de la dieta. Antecedentes de pancreatits (edad, número episodios). Fármacos. |
| Exploración física | Presión arterial, antropometría (peso, talla, índice de masa corporal, perímetro de cintura), presencia de depósitos lipídicos extravasculares (xantomas eruptivos, xantomas tuberoeruptivos), bocio, visceromegalias.Fondo de ojo para valorar lipemia retinalis (solo si TG > 5.000 mg/dL).Evaluación de la presencia de hipertrofia parotídea o eritema palmar. |
| Pruebas complementarias | Analítica sanguínea: glucosa, hemoglobina glucosilada, hemograma, función renal, perfil lipoproteico (colesterol total, triglicéridos, colesterol LDL y HDL, apoB), enzimas hepáticas, hormona tirotropa (TSH).Analítica de orina: determinación de microalbuminuria. |
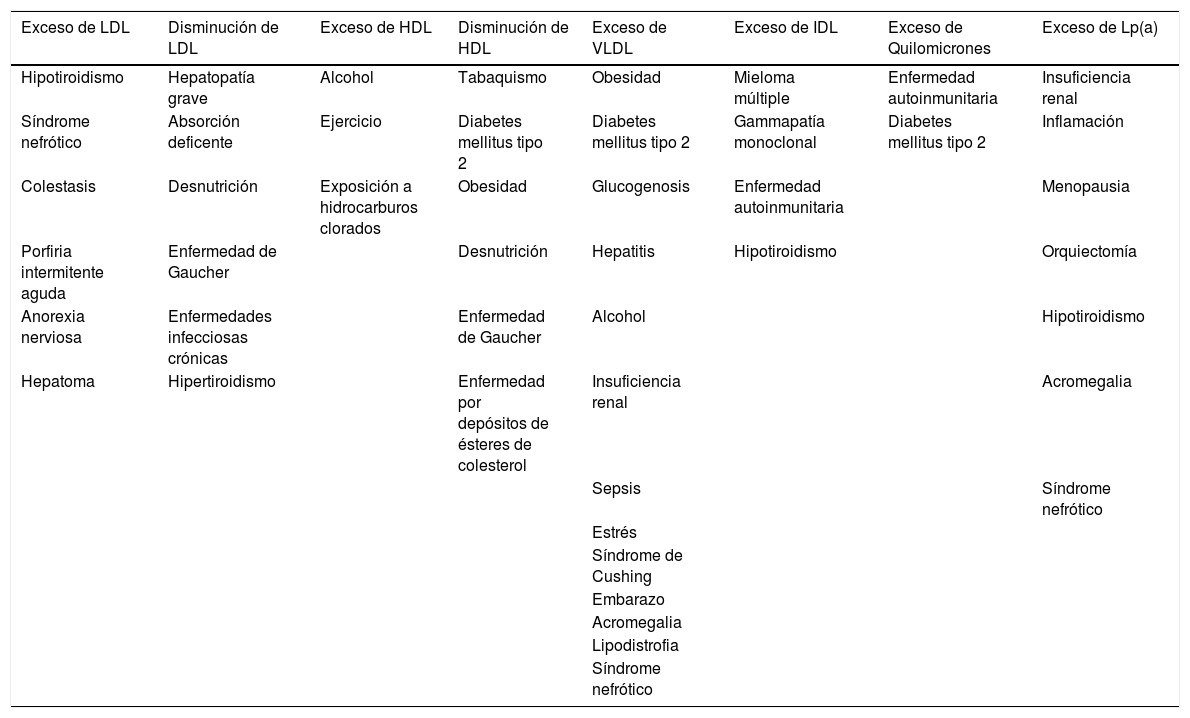
Formas secundarias de hiperlipemia y lipoproteínas afectadas
| Exceso de LDL | Disminución de LDL | Exceso de HDL | Disminución de HDL | Exceso de VLDL | Exceso de IDL | Exceso de Quilomicrones | Exceso de Lp(a) |
|---|---|---|---|---|---|---|---|
| Hipotiroidismo | Hepatopatía grave | Alcohol | Tabaquismo | Obesidad | Mieloma múltiple | Enfermedad autoinmunitaria | Insuficiencia renal |
| Síndrome nefrótico | Absorción deficente | Ejercicio | Diabetes mellitus tipo 2 | Diabetes mellitus tipo 2 | Gammapatía monoclonal | Diabetes mellitus tipo 2 | Inflamación |
| Colestasis | Desnutrición | Exposición a hidrocarburos clorados | Obesidad | Glucogenosis | Enfermedad autoinmunitaria | Menopausia | |
| Porfiria intermitente aguda | Enfermedad de Gaucher | Desnutrición | Hepatitis | Hipotiroidismo | Orquiectomía | ||
| Anorexia nerviosa | Enfermedades infecciosas crónicas | Enfermedad de Gaucher | Alcohol | Hipotiroidismo | |||
| Hepatoma | Hipertiroidismo | Enfermedad por depósitos de ésteres de colesterol | Insuficiencia renal | Acromegalia | |||
| Sepsis | Síndrome nefrótico | ||||||
| Estrés | |||||||
| Síndrome de Cushing | |||||||
| Embarazo | |||||||
| Acromegalia | |||||||
| Lipodistrofia | |||||||
| Síndrome nefrótico |
HDL: lipoproteínas de alta densidad; LDL: lipoproteínas de baja densidad; VLDL: lipoproteínas de muy baja densidad; IDL: lipoproteínas de densidad intermedia; Lp(a): lipoproteína (a).
Adaptado de: Rader et al.22.
Las dietas hipercalóricas con alto contenido en grasas de origen animal y/o hidratos de carbono simples, así como la inactividad física favorecen la HTG. El aporte continuo de ácidos grasos y glucosa facilita la producción de quilomicrones intestinales y lipoproteínas de muy baja densidad (VLDL) hepáticas. Los TG incrementan de manera dosis-dependiente incluso con un aumento discreto de un 10% de los carbohidratos de la dieta. Los azúcares simples, los alimentos ricos en fructosa y las dietas líquidas son los factores dietéticos que más favorecen la HTG comparado con la ingesta de azúcares complejos, sólidos y de alto contenido en fibra5.
Síndrome metabólico y obesidadEl síndrome metabólico se ha definido como la coexistencia de un conjunto de cinco factores que incluyen: 1) resistencia a la insulina, 2) obesidad central o visceral (perímetro de cintura > 102 cm en hombres, > 88 cm en mujeres), 3) alteración del metabolismo de la glucosa (glucosa > 100 mg/dL), 4) hipertensión (tensión arterial sistólica > 130 mmHg o diastólica > 85 mmHg), y 5) TG altos y/o concentraciones bajas de colesterol de lipoproteínas de alta densidad (colesterol-HDL) (< 40 mg/dL en hombres, < 50 mg/dL en mujeres), todo ello asociado a un estado proinflamatorio, aterogénico y procoagulante6. Se deben cumplir al menos tres de los factores mencionados para establecer el diagnóstico de síndrome metabólico.
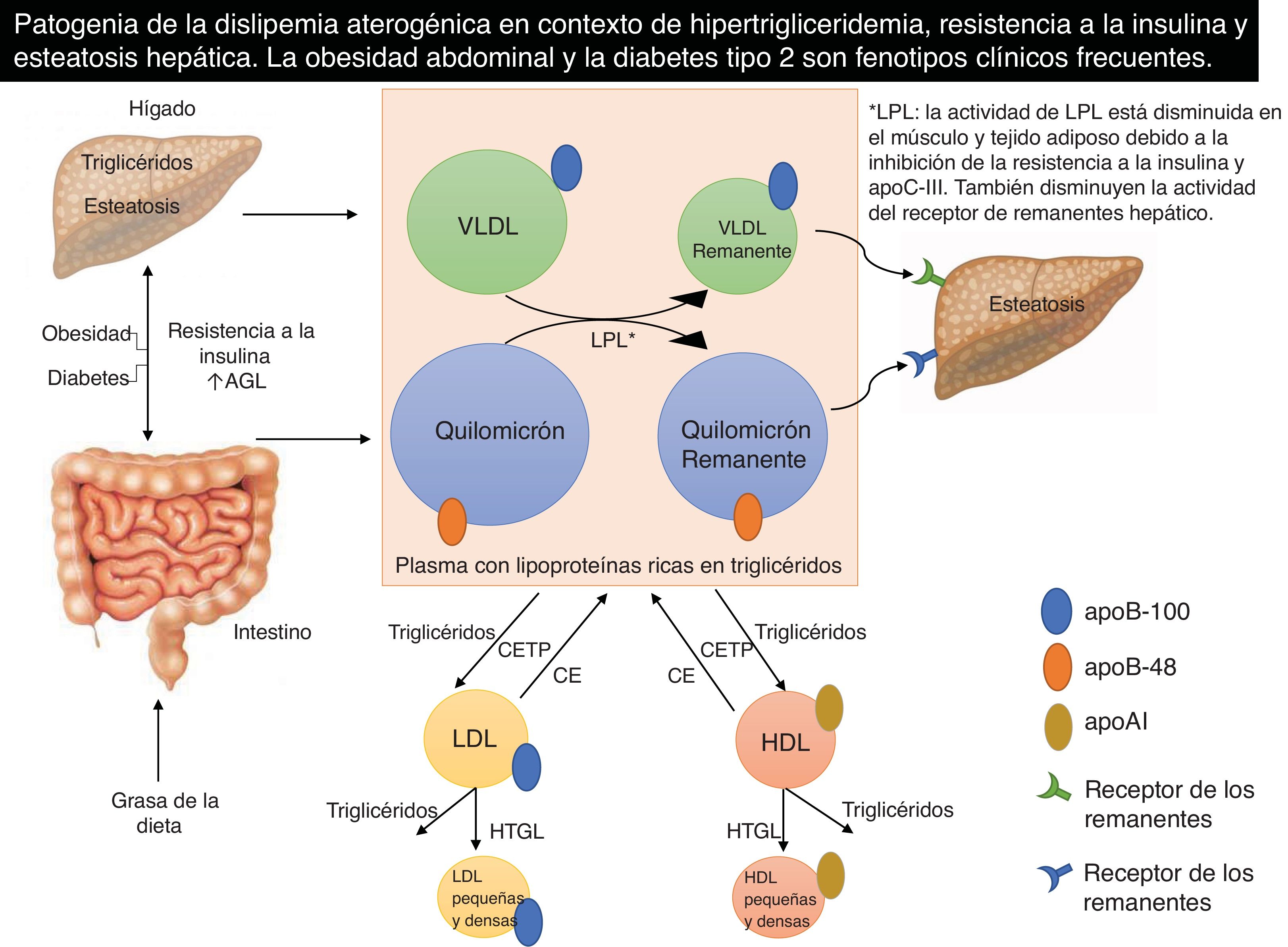
La dislipemia aterogénica es el fenotipo lipídico propio de este síndrome y la resistencia a la insulina, su factor causal3,7. Se caracteriza por un aumento en el número de partículas de lipoproteínas de baja densidad (LDL), en especial de las LDL pequeñas y densas, incremento de TG plasmáticos, del colesterol no HDL y la apolipoproteína (apo) B, y descenso de las concentraciones de colesterol-HDL (fig. 1).
Patogenia de la dislipemia aterogénica en contexto de HTG, resistencia a la insulina y esteatosis hepática. La obesidad abdominal y la diabetes tipo 2 son fenotipos clínicos frecuentes.
ApoAI: apolipoproteína AI; ApoB: apolipoproteína B; CE: éster de colesterol; CETP: proteína de transferencia de ésteres de colesterol; AGL: ácidos grasos libres; HDL: lipoproteínas de alta densidad; HTGL: lipasa hepática; LDL: lipoproteínas de baja densidad; LPL: lipoproteína lipasa; VLDL: lipoproteínas de muy baja densidad.
Adaptado de: Watts et al.3.
En la obesidad, el aumento del tejido adiposo conlleva una menor capacidad de almacenaje de los ácidos grasos libres (AGL), resultando en un exceso de sustrato para la síntesis de TG en el hígado. La resistencia hepática a la insulina induce a su vez una lipogénesis de novo y a retrasar la degradación intrahepática de la apoB-100. Estos dos procesos resultan en una acumulación grasa dentro del hepatocito (esteatosis hepática), un aumento de la secreción hepática de lipoproteínas VLDL ricas en TG, además de un aumento de la secreción de quilomicrones (ricos en apoB-48) por los enterocitos. La esteatosis hepática ocurre cuando hay un desequilibrio entre la captación de AGL, la lipogénesis de novo y la síntesis de partículas de VLDL ricas en TG por un lado, y la oxidación de ácidos grasos y secreción de TG-VLDL, por el otro (fig. 1).
DiabetesLos pacientes con diabetes, en particular aquellos con mal control metabólico presentan un déficit de insulina en términos absolutos o relativos. Esto favorece la activación de la lipólisis en el tejido adiposo aumentando los AGL y acelerando la formación de VLDL en el hígado. Además, la reducción de la actividad de la lipoproteína lipasa (LPL) en los tejidos periféricos conlleva a la acumulación de VLDL y quilomicrones en el plasma con la consiguiente HTG8. Las mayores concentraciones de glucosa plasmática favorecen también que se genere mayor cantidad de ácidos grasos libres (lipogénesis de novo) que serán usados para la síntesis intrahepática de TG. En estos casos al mejorar el control glucémico revierte o mejora la HTG. En la diabetes mellitus tipo 2 la dislipemia característica es similar a la del síndrome metabólico y otros estados de resistencia a la insulina referidos en el apartado previo.
- 1.
Otras enfermedades endocrino-metabólicas:
- a)
Hipotiroidismo: en el 80-85% de los hipotiroidismos clínicos hay dislipemia. El déficit de la hormona tiroidea se asocia a un aumento de las concentraciones de colesterol-LDL, debido a una disminución de la función de los receptores de LDL. También pueden aumentar las concentraciones de triglicéridos y presentar una dislipemia mixta1,9.
- b)
Acromegalia: entre un 19-44% de los pacientes con acromegalia presenta HTG. La HTG se produce debido a la resistencia a la insulina y a un descenso de la actividad de la lipasa hepática y LPL. El aumento de la incidencia de complicaciones cardiovasculares en estos pacientes puede ser en parte debido a las alteraciones en el metabolismo de las lipoproteínas10.
- c)
Síndrome de Cushing: los corticoides tienen efectos diversos en el metabolismo de las lipoproteínas, incluyendo el aumento de la producción de colesterol por la inducción de la hidroximetilglutaril coenzima A reductasa, un aumento de la síntesis de ácidos grasos por aumento de la expresión de la sintetasa de ácidos grasos y una disminución en el aclaramiento de las lipoproteínas ricas en triglicéridos. Además, debido a que el exceso de corticoides, tanto endógeno (enfermedad de Cushing), como exógeno, se asocian a una ganancia ponderal y resistencia a la insulina, puede producirse un aumento de los TG secundario a los mismos1.
El consumo excesivo de alcohol es posiblemente una de las causas más frecuentes de HTG secundaria. Se asocia además con mayor riesgo cardiovascular, esteatosis hepática alcohólica y un aumento del riesgo de pancreatitis. Hay una relación en forma de «J» entre el consumo de alcohol y las concentraciones de TG. El riesgo aumenta a partir de > 2 y > 1 unidades de bebida estándar de alcohol al día en hombres y mujeres, respectivamente. El normopeso, la presencia de polifenoles en el vino tinto y ciertos polimorfismos en los genes de la apolipoproteína A-V y C-III pueden ser factores que atenúen esta HTG asociada al consumo de alcohol. Por el contrario, la obesidad empeora la HTG asociada al consumo de alcohol y también el riesgo de pancreatitis. El etanol es oxidado a acetato en el hígado, bloqueando el catabolismo hasta acetato de los ácidos grasos (AG) y aumenta su síntesis, aumentando la producción de TG y como consecuencia de VLDL. El alcohol además inhibe la actividad de la proteína de transferencia de ésteres de colesterol (CETP) contribuyendo a un aumento de TG y colesterol-HDL11.
Enfermedad renalLas nefropatías provocan una amplia gama de alteraciones lipídicas. Las proteinurias graves, cuya expresión máxima es el síndrome nefrótico, causan un aumento en la producción de lipoproteínas ricas en ApoB, incluyendo VLDL en el hígado. En la insuficiencia renal crónica entre un 20-70% de los pacientes presentan HTG ya en estadios precoces. En los pacientes en hemodiálisis o diálisis peritoneal, puede ocurrir un aumento de partículas IDL. La HTG es causada por una disminución de la eliminación de las lipoproteínas ricas en TG por reducción en la actividad de la LPL y lipasa hepática. La disminución de la actividad de la LPL puede ser debido en parte a la resistencia a la insulina inducida por la hormona paratiroidea12 y a un aumento de los inhibidores de la lipasa, como la ApoC-III y pre-beta-HDL en el plasma urémico13,14.
Enfermedad hepáticaEn las hepatitis agudas puede haber un aumento de la producción de VLDL y afectar a la formación de la proteína lecitina colesterol transferente de acilos (LCAT) causando HTG15. Sin embargo, es la colestasis intrahepática la afección hepática que con más frecuencia se asocia a alteraciones lipídicas, produciendo un aumento predominante del colesterol. La cirrosis biliar primaria (CBP), como paradigma de colestasis intrahepática, se asocia a hiperlipemia mixta. El colesterol total y colesterol-HDL descienden progresivamente con la severidad de la CBP, lo que sugiere que la síntesis hepática y la reducción de la absorción intestinal en la etapa avanzada de la CBP superan el efecto de aumento de lípidos debido a la secreción biliar alterada16.
Hiperuricemia y gotaEl 50-60% de las personas con hiperuricemia y gota presentan HTG, sin conocerse el mecanismo de esta alteración. La asociación de estas patologías con la obesidad, resistencia a la insulina y consumo de alcohol puede contribuir a la HTG. El tratamiento con alopurinol no disminuye los TG.
Enfermedades autoinmunesSe ha descrito HTG en el mieloma múltiple y las enfermedades autoinmunes como el lupus eritematoso sistémico en el que intervienen anticuerpos anti-LPL, anti-apoC-II o anti-heparina1. Otras enfermedades autoinmunes como la artritis reumatoide y la psoriasis, debido al trastorno inflamatorio crónico que genera estados de resistencia a la insulina y al síndrome metabólico, condicionan también un aumento de las partículas ricas en TG17.
LipodistrofiasLas lipodistrofias son un conjunto de enfermedades de origen genético o adquiridas caracterizadas por una pérdida selectiva del tejido adiposo, un almacenamiento de las grasas en órganos internos, siendo especialmente importantes los órganos metabólicamente activos, como el hígado, el músculo y el páncreas, y una predisposición a la resistencia a la insulina. La pérdida del tejido adiposo es variable y puede ser completa o parcial. Algunas formas se manifiestan en el nacimiento, mientras que en otras la pérdida de grasa se inicia en la infancia o la pubertad y pueden ser de herencia autonómica dominante, recesiva o adquiridas. La extensión de la pérdida de grasa determina la severidad de las complicaciones metabólicas asociadas, como la diabetes mellitus, la HTG y la esteatosis hepática. Generalmente se asocian a HTG moderada a severa18.
Lipodistrofias adquiridas: en la infección por VIH, en los pacientes en tratamiento antirretroviral, sobretodo con inhibidores de la proteasa y los inhibidores de la transcriptasa inversa análogos de nucleósidos, se produce una lipodistrofia a partir de los dos años de tratamiento. Otra forma de lipodistrofia adquirida es la dermatomiositis juvenil.
Enfermedades hematológicasEl síndrome hemofagocítico cursa con HTG debido a la inhibición de la LPL por las citoquinas (TNFa)19. La HTG es uno de los criterios diagnósticos de este síndrome.
Además, los fármacos utilizados en el tratamiento de linfomas como la L-asparaginasa o el bexaroteno también causan HTG como efecto secundario20.
GlucogenosisLa glucogenosis hepática tipo I es una enfermedad de herencia autosómica recesiva con un defecto en la enzima glucosa-6-fosfatasa y produce un aumento de VLDL causado por un aumento de la lipogénesis que, a su vez, es debido a la mayor producción de acetil-CoA por la glicólisis y a un aumento del flujo de AGL del tejido adiposo al hígado. El exceso en la producción de VLDL se asocia a exceso de partículas de TG que contienen un exceso de ApoC-II y apoE21.
InfeccionesLa HTG se ha descrito en infecciones que cursan con inflamación y sepsis, casuado a un aumento de la producción VLDL. En el estrés severo la HTG también puede ser por una inducción de la lipólisis del tejido adiposo y a una disminución de la actividad de la LPL.
La infección por VIH, como se ha comentado previamente, también es una causa secundaria de HTG.
EmbarazoDurante la gestación, las concentraciones de TG aumentan progresivamente debido a la estimulación estrogénica de la secreción hepática de lipoproteínas ricas en TG. En el tercer trimestre del embarazo pueden aumentar por encima de un 200% con referencia al periodo pregestacional22.
PseudohipertrigliceridemiaLa pseudohipertrigliceridemia es una entidad infradiagnosticada que se da en los pacientes con déficit de glicerol quinasa. Esta entidad resulta en hipergliceroluria e hiperglicerolemia. La manifestación clínica es de «hipertrigliceridemia» con valores < 1.000 mg/dL que no responde a la medicación. Los valores falsamente elevados se deben a la técnica de laboratorio utilizada para determinar los triglicéridos que se basa en la determinación de los niveles de glicerol. Es más frecuente en hombres, ya que es un trastorno de herencia ligada al cromosoma X. Los criterios de sospecha son la apariencia clara del suero, la discordancia entre el colesterol total y el calculado por la fórmula de Friedewald (colesterol total = colesterol-LDL+ colesterol-HDL + TG/5), la falta de respuesta a la terapia de reducción de triglicéridos, y en algunos casos la asociación con alteraciones del metabolismo de la glucosa o resistencia a la insulina. El diagnóstico de certeza se hace por determinación de blanqueamiento de glicerol, que permitirá determinar el exceso de glicerol y no de triglicéridos. Más práctica y sencilla en casos de sospecha es la medición (basada en la determinación de glicerol) de triglicéridos en la orina. Si esta fuese elevada identificaría el trastorno, puesto que las lipoproteínas ricas en TG no aparecen normalmente en orina. El diagnóstico definitivo se hará midiendo la actividad enzimática de la glicerol cinasa o el estudio de la mutación (OMIM 307030)23.
FármacosDiversos fármacos causan alteraciones en el metabolismo lipídico, aunque no en todos los casos se conoce el mecanismo que interviene24. El efecto de la dislipemia es más importante en aquellos pacientes con predisposición genética y otras causas secundarias concomitantes. En estos casos si la reducción de la dosis o el cambio de la vía de administración o del propio fármaco, no es posible, se deberá proceder al tratamiento del aumento de TG mediante dieta y/o tratamiento hipolipemiante, en especial, en aquellos casos en los que se requiera un tratamiento prolongado con el fármaco responsable de la HTG. En la tabla 3 pueden apreciarse los principales fármacos que causan alteración de las lipoproteínas, detallándose a continuación los más relevantes:
- •
Glucocorticoides. Los corticoides, sobre todo en altas dosis, causan hiperlipemia combinada y los efectos en el perfil lipídico pueden resultar por la medicación concomitante a los corticoides (como en el caso de las enfermedades hematológicas), la enfermedad propia o la susceptibilidad genética. Los glucocorticoides producen un aumento de los TG y del colesterol-LDL por aumento de la producción hepática con cambios variables en el colesterol-HDL. Los efectos varían según la dosis, el preparado y la enfermedad tratada.
- •
L-asparaginasa. Es un inhibidor de la LPL que se utiliza en la fase de inducción del tratamiento de la leucemia, puede producir HTG moderada y también es diabetogénico. En estos casos la medicación hipolipemiante será necesaria para prevenir una pancreatitis aguda y los eventos trombóticos, sin requerir suspender la quimioterapia25,26.
- •
Retinoides. Los retinoides como el bexaroteno, que se utiliza en el tratamiento de los linfomas cutáneos o la isotretinoina (ácido 13-cis-retinoico) indicado en el tratamiento del acné grave, que puede requerir varios meses de duración y requiere monitorización de las concentraciones de triglicéridos. Puede causar HTG grave por la inhibición de la LPL, habiéndose descrito incluso casos de pancreatitis.
- •
Inmunosupresores. El tacrolimus, el sirolimus y la ciclosporina son utilizados en los pacientes trasplantados y en enfermedades inmunomediadas. Producen dislipemia por la disminución de la actividad de la 7alfa-hidroxilasa hepática y la LPL en adipocitos y miocitos27 además de asociarse en ocasiones a alteraciones de la función renal.
- •
Anticonceptivos orales. Los estrógenos aumentan las concentraciones de TG y colesterol-HDL a expensas de la fracción HDL-2. El mecanismo de la HTG surge por el aumento de la producción de VLDL hepática. Si el preparado tiene dosis altas de progestágenos, pueden aumentar el colesterol-LDL. En los preparados transdérmicos no se producen alteraciones lipídicas por su menor exposición hepática1. Las asociaciones de estrógenos y progestágenos no aumentan los TG y a veces se asocian a una disminución del colesterol-LDL28.
- •
Tamoxifeno. Es un modulador selectivo del receptor de los estrógenos que puede aumentar los TG. El raloxifeno tiene un menor efecto sobre los TG29.
- •
Hipotensores. Los fármacos hipotensores que con más frecuencia se han asociado a un incremento de los TG son las tiazidas y los diuréticos de asa, como la furosemida. Aumentan el colesterol, los TG y disminuyen el colesterol-HDL de manera dosis dependiente. Los betabloquedores aumentan los TG y disminuyen el colesterol-HDL, en particular los que carecen de efecto alfa adrenérgico, como el atenolol, metoprolol y propanolol.
- •
Resinas fijadoras de ácidos biliares. La colestiramina, el colestipol y el colesevelam pueden empeorar la HTG preexistente y están contraindicados en pacientes con HTG grave (> 1.000 mg/dL) y en pacientes con disbetalipoproteinemia. Al utilizar estos fármacos hay un mayor aumento de la secreción de partículas VLDL por el hígado30.
- •
Tratamiento antiretroviral. Los inhibidores de la proteasa se asocian a HTG y descenso de colesterol-HDL, además de que pueden inducir una lipodistrofia. Los fármacos que más aumentan las concentraciones de TG son el ritonavir y el lopinavir31.
- •
Antipsicóticos. Los antipsicóticos de segunda generación, como la clozapina, olanzapina, risperidona y quetiapina se pueden asociar a HTG. No se ha descrito HTG con aripiprazol o ziprasidona. Aquellos que se asocian a mayor ganancia ponderal, resistencia a la insulina y empeoramiento del síndrome metabólico favorecen la hiperlipemia secundaria. La sertralina, un inhibidor selectivo de la recaptación de serotonina, también puede causar HTG32.
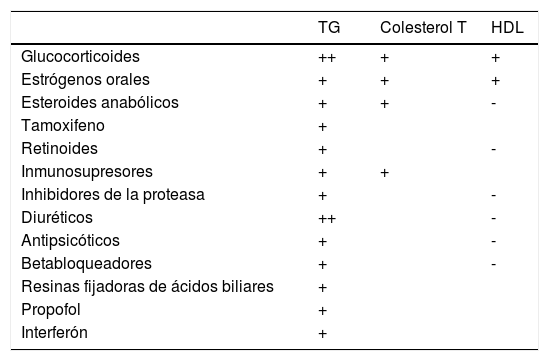
Fármacos que causan alteración metabolismo de las lipoproteínas
| TG | Colesterol T | HDL | |
|---|---|---|---|
| Glucocorticoides | ++ | + | + |
| Estrógenos orales | + | + | + |
| Esteroides anabólicos | + | + | - |
| Tamoxifeno | + | ||
| Retinoides | + | - | |
| Inmunosupresores | + | + | |
| Inhibidores de la proteasa | + | - | |
| Diuréticos | ++ | - | |
| Antipsicóticos | + | - | |
| Betabloqueadores | + | - | |
| Resinas fijadoras de ácidos biliares | + | ||
| Propofol | + | ||
| Interferón | + |
TG: triglicéridos. Colesterol T: colesterol total. HDL: lipoproteínas de alta densidad.
Este artículo ha sido financiado con una ayuda sin restricciones por Akcea Therapeutics. El patrocinador no ha intervenido en la elaboración ni el contenido del mismo, que sólo expresa la opinión de los autores.
Conflicto de interesesEl Dr. Emilio Ortega declara que ha recibido aportaciones de Akcea en concepto de beca finalista para proyecto de investigación epidemiológica, y de AKCEA, Amgen, AstraZeneca, Lilly-Boehringer, MSD, Novo Nordisk y Sanofi en concepto de ayuda sin condiciones para proyectos clínicos, y honorarios por su participación en jornadas de formación continuada financiadas por la industria o por labores de consultoría.
Los Doctores Clara Viñals, Daniel Zambón, Gema Yago, Mónica Domenech no tienen ningún conflicto de intereses.
Nota al suplementoEste artículo forma parte del suplemento «Diagnóstico y tratamiento de las alteraciones del metabolismo de los triglicéridos: de la fisiopatología a la práctica clínica», que cuenta con el patrocinio de Akcea Therapeutics.