Los estudios clínicos reflejan que los pacientes con riesgo cardiovascular elevado todavía están lejos de alcanzar los objetivos terapéuticos, especialmente de los niveles de cLDL. Si el manejo de estos pacientes en unidades especializadas difiere de otros escenarios no es conocido.
Pacientes y métodosSe seleccionaron 61 Unidades de Lípidos certificadas en el Registro de Dislipemias de la Sociedad Española de Arteriosclerosis para la recogida de datos del estudio. Se incluyeron 3.58 sujetos > 18 años que cumplían los criterios de hipercolesterolemia (colesterol LDL ≥ 160 mg/dL o colesterol no HDL ≥ 190 mg/dL) sin hipercolesterolemia familiar. Un total de 1.665 sujetos fueron estudiados con un tiempo medio de seguimiento de 4,2 años.
Resultados y conclusionesUn total de 42 sujetos tuvieron un evento cardiovascular desde su inclusión en el Registro, que supone 0,6%. No hubo diferencias en el tratamiento utilizado al inicio del seguimiento entre los sujetos con y sin evento prospectivo. El cLDL mejoró durante el seguimiento, pero 50% de los pacientes no alcanzaron los objetivos terapéuticos en la visita final del seguimiento. Se observó un aumento del uso de tratamiento hipolipemiante de alta potencia, incluyendo los inhibidores de PCSK9 en un 16,7% de los sujetos con recurrencias.
Clinical studies show that patients with high cardiovascular risk are still far from reaching the therapeutic objectives, especially of the levels of LDL cholesterol. If the management of these patients in specialized units differs from other scenarios is known.
Patients and methods61 certified Lipid Units were selected in the Registry of Dyslipemias of the Spanish Arteriosclerosis Society for the collection of study data.
The study included 3958 subjects >18 years of age who met the criteria for hypercholesterolemia (LDL cholesterol ≥160 mg/dL or non-HDL cholesterol ≥190 mg/dL) without familial hypercholesterolemia. A total 1,665 subjects were studied with a mean follow-up time of 4.2 years.
Results and conclusionsA total of 42 subjects had a cardiovascular event since their inclusion in the Registry, which represents 0.6%. There were no differences in the treatment used at follow-up, but 50% of the patients did not reach the therapeutic goals at the visit end of follow-up. An increase in the potency of the lipid-lowering treatment was observed, including PCSK9 inhibitors use in 16.7% of subjects with recurrences.
Los estudios de práctica clínica siguen mostrando que la mayoría de los pacientes con enfermedad cardiovascular (CV) aterosclerótica no alcanzan los objetivos terapéuticos de los principales factores de riesgo. La cohorte EUROASPIRE V muestra que solo un tercio de los pacientes en prevención secundaria estaban en objetivos del colesterol transportado por las lipoproteínas de baja densidad (cLDL) establecido por las guías europeas1. Esta situación se debe, entre otras razones, a una intensificación insuficiente del tratamiento hipolipemiante relacionado con la inercia terapéutica, sin olvidar, por otra parte, los problemas de cumplimiento terapéutico por parte de los pacientes2.
La falta de consecución de objetivos de cLDL se relaciona directamente con una mayor incidencia de recurrencias de la enfermedad CV aterosclerótica y conlleva un elevado coste económico y social3. Por lo tanto, es necesario conseguir que el personal sanitario, por un lado, y los propios pacientes por el otro, hagan un uso adecuado de los recursos terapéuticos disponibles. Entre ellos se encuentra el uso de estatinas de alta potencia en grupos de alto riesgo, que incluyen: sujetos con concentraciones muy elevadas de cLDL, sujetos afectados por una forma genética grave de hipercolesterolemia, como la hipercolesterolemia familiar (HF), y pacientes que ya han sufrido un evento CV. En todos estos sujetos, el propósito es alcanzar una disminución de cLDL de, al menos, > 50%4.
Los objetivos de este análisis se basan en evaluar las diferencias en las estrategias de tratamiento hipolipemiante en pacientes en prevención primaria y secundaria atendidos en una Unidad de Lípidos, incluyendo las diferentes pautas de tratamiento hipolipemiante y su intensidad en el momento de inclusión en el registro, así como los cambios en el mismo durante el seguimiento. Además, como objetivos secundarios se establecieron identificar el impacto del diagnóstico de enfermedad CV en los cambios de pautas de hipolipemiantes y la importancia del tipo de tratamiento en la recurrencia de eventos CV.
Pacientes y métodosLos datos de este estudio fueron obtenidos del Registro de Dislipemias de la Sociedad Española de Arteriosclerosis (SEA). Se trata de un registro nacional, anonimizado y multicéntrico, donde 61 Unidades de Lípidos certificadas y distribuidas a lo largo de las diferentes comunidades autónomas de España, introducen la información de pacientes atendidos en dichas unidades con algún trastorno en el metabolismo de los lípidos5.
Los criterios de inclusión y la recopilación de datos fueron estandarizados antes del reclutamiento de casos. Se obtuvo el consentimiento informado por escrito de cada paciente incluido en el estudio, el protocolo de estudio se ajusta a las directrices éticas de la Declaración de Helsinki de 1975, y el protocolo de estudio ha sido aprobado previamente por el Comité Ético de Investigación Clínica de Aragón.
Este análisis incluye a todos los pacientes mayores de 18 años que cumplían los criterios de hipercolesterolemia no HF. Incluyendo pacientes diagnosticados de hipercolesterolemia poligénica, hiperlipemia familiar combinada, disbetalipoproteinemia, hipertrigliceridemia o dislipemia secundaria con cLDL ≥ 160 mg/dL o colesterol no HDL ≥ 190 mg/dL. Se consideró HF aquellas hipercolesterolemias con presencia de variante patogénica en los genes responsables de HF (LDLR, APOB, PCSK9 o APOE).
Variables de estudioEl registro incluye, entre otros datos, antecedentes de salud personal y familiar, antropometría, examen físico (tensión arterial, peso, talla, índice de masa corporal [IMC]) datos de parámetros bioquímicos, presencia de enfermedad CV, edad en la que comenzó el tratamiento con estatinas, historial de tratamiento hipolipemiante.
La enfermedad cardiovascular fue definida como: coronaria (infarto de miocardio, procedimiento de revascularización coronaria, muerte súbita), cerebral (accidente cerebrovascular isquémico con déficit neurológico > 24 horas sin evidencia de sangrado en las pruebas de imagen cerebral), vascular periférica (claudicación intermitente con índice tobillo-brazo < 0,9 o revascularización arterial de miembros inferiores) o aneurisma aórtico abdominal sintomático o asintomático.
Hipertensión arterial se definió como presión arterial sistólica ≥ 140 mmHg o presión arterial diastólica ≥ 90 mmHg o consumo de medicación antihipertensiva.
La diabetes mellitus (DM) se definió con valores de glucosa plasmática en ayunas ≥ 126 mg/dL, HbA1c ≥ 6,5% o tratamiento con medicamentos hipoglucemiantes. La variable tabaquismo, se definió como fumador actual cuando el consumo era de, al menos, un cigarrillo en el último mes, exfumador cuando el sujeto llevaba al menos un mes sin fumar nada, y no fumador cuando no habiendo fumado nada en el último mes el número de cigarrillos fumados a lo largo de toda la vida era inferior a 50. El tabaquismo actual se definió como fumador actual tabaquismo actual o exfumador de menos de un año, considerándose como un sujeto fumador de al menos 50 cigarrillos en su vida. La potencia de las estatinas se definió de acuerdo a los criterios del documento del tratamiento de la hipercolesterolemia de las Sociedades Americanas de cardiología4.
Seguimiento de pacientesUn total de 1.665 sujetos del estudio tenían información de seguimiento clínico por parte las unidades. El seguimiento medio fue de 4,2 años. Los datos de evolución clínica incluyen: nuevos episodios CV, DM o hipertensión arterial; datos antropométricos: TA sistólica y diastólica, peso e IMC, datos analíticos: colesterol total, colesterol transportado en las lipoproteínas de alta densidad (cHDL), triglicéridos, ácido úrico, creatinina, apolipoproteína B, glucosa, GGT, ALT, AST, y cambios en el tratamiento hipolipemiante. El cLDL se calculó por la fórmula de Friedewald cuando los triglicéridos eran inferiores a 400 mg/dL.
Realizamos este estudio de acuerdo con la Declaración de Helsinki para la protección de los derechos y el bienestar de las personas que participan en la investigación biomédica.
Análisis estadísticoLas variables se resumieron como media (desviación estándar) para las variables con distribución normal, mediana (rango intercuartil) para las variables sin distribución normal, o porcentaje para las variables cualitativas. Las diferencias no ajustadas entre los grupos se realizaron con las pruebas t de Student, Kruskal-Wallis o X2, según corresponda. Todos los análisis de datos fueron realizados con SPSS versión 21.
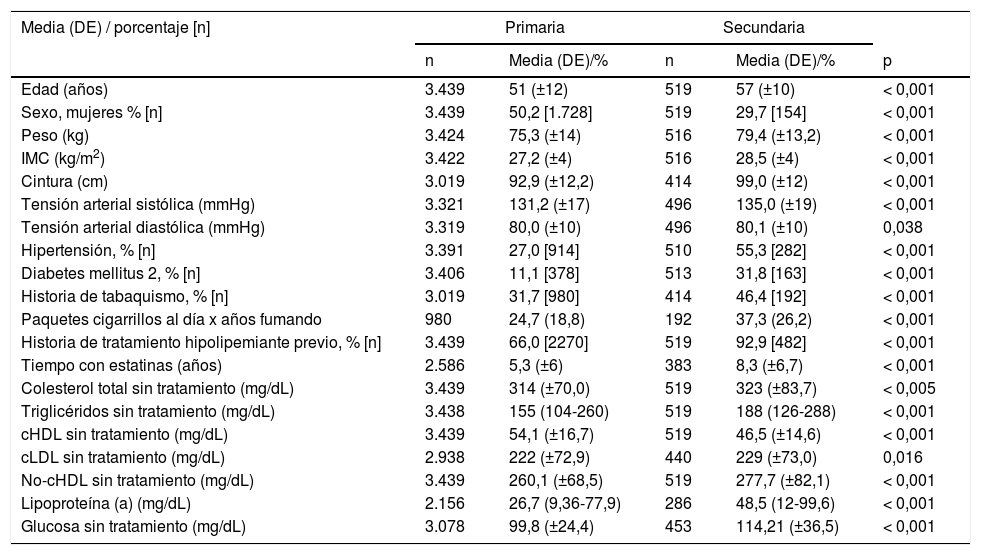
ResultadosCaracterísticas clínicasLos pacientes se dividieron en prevención primaria y secundaria, 3.439 y 519 sujetos con edades medias de 51 y 57 años, respectivamente. Las principales características de los dos grupos se presentan en la tabla 1. Se encontraron diferencias entre los parámetros antropométricos y bioquímicos, incluyendo colesterol total, triglicéridos, cHDL y lipoproteína (a) (Lpa(a)). También, como era de esperar, respecto a las comorbilidades asociadas, había más hipertensos, diabéticos y fumadores en prevención secundaria. En cuanto a la duración del tratamiento con estatinas, los pacientes en prevención secundaria llevaban más años de tratamiento (media 8,3 años vs. 5,3 años en pacientes en prevención primaria). Un total de 2.270 (66,0%) de sujetos en prevención primaria y 482 (92,9%) en prevención secundaria tenían historia de tratamiento hipolipemiante en el momento de ser incluidos en el registro.
Características clínicas y bioquímicas basales en los sujetos del Registro divididos en prevención primaria y secundaria
| Media (DE) / porcentaje [n] | Primaria | Secundaria | |||
|---|---|---|---|---|---|
| n | Media (DE)/% | n | Media (DE)/% | p | |
| Edad (años) | 3.439 | 51 (±12) | 519 | 57 (±10) | < 0,001 |
| Sexo, mujeres % [n] | 3.439 | 50,2 [1.728] | 519 | 29,7 [154] | < 0,001 |
| Peso (kg) | 3.424 | 75,3 (±14) | 516 | 79,4 (±13,2) | < 0,001 |
| IMC (kg/m2) | 3.422 | 27,2 (±4) | 516 | 28,5 (±4) | < 0,001 |
| Cintura (cm) | 3.019 | 92,9 (±12,2) | 414 | 99,0 (±12) | < 0,001 |
| Tensión arterial sistólica (mmHg) | 3.321 | 131,2 (±17) | 496 | 135,0 (±19) | < 0,001 |
| Tensión arterial diastólica (mmHg) | 3.319 | 80,0 (±10) | 496 | 80,1 (±10) | 0,038 |
| Hipertensión, % [n] | 3.391 | 27,0 [914] | 510 | 55,3 [282] | < 0,001 |
| Diabetes mellitus 2, % [n] | 3.406 | 11,1 [378] | 513 | 31,8 [163] | < 0,001 |
| Historia de tabaquismo, % [n] | 3.019 | 31,7 [980] | 414 | 46,4 [192] | < 0,001 |
| Paquetes cigarrillos al día x años fumando | 980 | 24,7 (18,8) | 192 | 37,3 (26,2) | < 0,001 |
| Historia de tratamiento hipolipemiante previo, % [n] | 3.439 | 66,0 [2270] | 519 | 92,9 [482] | < 0,001 |
| Tiempo con estatinas (años) | 2.586 | 5,3 (±6) | 383 | 8,3 (±6,7) | < 0,001 |
| Colesterol total sin tratamiento (mg/dL) | 3.439 | 314 (±70,0) | 519 | 323 (±83,7) | < 0,005 |
| Triglicéridos sin tratamiento (mg/dL) | 3.438 | 155 (104-260) | 519 | 188 (126-288) | < 0,001 |
| cHDL sin tratamiento (mg/dL) | 3.439 | 54,1 (±16,7) | 519 | 46,5 (±14,6) | < 0,001 |
| cLDL sin tratamiento (mg/dL) | 2.938 | 222 (±72,9) | 440 | 229 (±73,0) | 0,016 |
| No-cHDL sin tratamiento (mg/dL) | 3.439 | 260,1 (±68,5) | 519 | 277,7 (±82,1) | < 0,001 |
| Lipoproteína (a) (mg/dL) | 2.156 | 26,7 (9,36-77,9) | 286 | 48,5 (12-99,6) | < 0,001 |
| Glucosa sin tratamiento (mg/dL) | 3.078 | 99,8 (±24,4) | 453 | 114,21 (±36,5) | < 0,001 |
Datos continuos expresados como media (DE); los datos categóricos se expresan como porcentajes (número); los datos cuantitativos expresados con intervalos (mediana – rango intercuartílico).
cHDL: colesterol unido a lipoproteínas de alta densidad; cLDL: colesterol unido a lipoproteínas de baja densidad, Colesterol No-HDL.
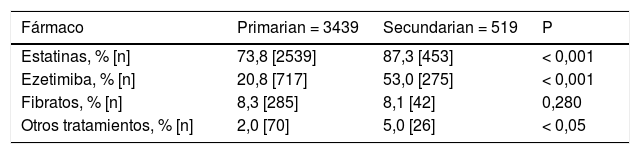
En la tabla 2 se describen los fármacos hipolipemiantes que llevaban los sujetos en el momento de ser incluidos en el registro. Los fármacos más utilizados fueron las estatinas que se prescribieron en 73,8% en los sujetos de prevención primaria y 87,3% en secundaria. Más de 50% de los sujetos en secundaria llevaban tratamiento con ezetimiba. El uso de fibratos estaba presente en torno a 8% de los sujetos sin diferencias entre grupos. El tratamiento fue significativamente diferente en prevención primaria y secundaria, y casi 90% de los sujetos en prevención secundaria de los que llevaban una estatina, ésta era de alta potencia (Tabla Suplementaria 1).
Fármacos hipolipemiantes a la inclusión en el Registro en sujetos en prevención primaria y secundaria
| Fármaco | Primarian = 3439 | Secundarian = 519 | P |
|---|---|---|---|
| Estatinas, % [n] | 73,8 [2539] | 87,3 [453] | < 0,001 |
| Ezetimiba, % [n] | 20,8 [717] | 53,0 [275] | < 0,001 |
| Fibratos, % [n] | 8,3 [285] | 8,1 [42] | 0,280 |
| Otros tratamientos, % [n] | 2,0 [70] | 5,0 [26] | < 0,05 |
Las principales combinaciones de tratamiento en el momento de inclusión en el registro se describen en la Tabla Suplementaria 2; 19,6% en prevención primaria llevó la combinación estatina más ezetimiba y 50,9% en prevención secundaria. Cuando se utilizó la combinación fueron nuevamente la atorvastatina y la rosuvastatina las estatinas más empleadas. No hubo diferencias en la utilización de la combinación estatinas más fenofibrato que solo fue utilizada en alrededor de 7% de los sujetos tanto en prevención primaria como secundaria. En este caso, la utilización de la pravastatina fue mayor, llegando a 24,1% en prevención primaria.
La potencia de las estatinas en el momento de inclusión en el registro se describe en la tabla 3; 75% de los sujetos en prevención secundaria llevaban una estatina de alta potencia que sería la pauta recomendable por las guías. En la tabla suplementaria 3 se describe la dosis media diaria de estatina. Las dosis fueron más altas en prevención secundaria que en prevención primaria para todas las estatinas, aunque alcanzaron significación estadística solamente en el caso de rosuvastatina, simvastatina y atorvastatina. La dosis media de las estatinas en prevención secundaria está próxima a la dosis máxima recomendada, sin embargo, es de aproximadamente 50% en aquellos sujetos en prevención primaria.
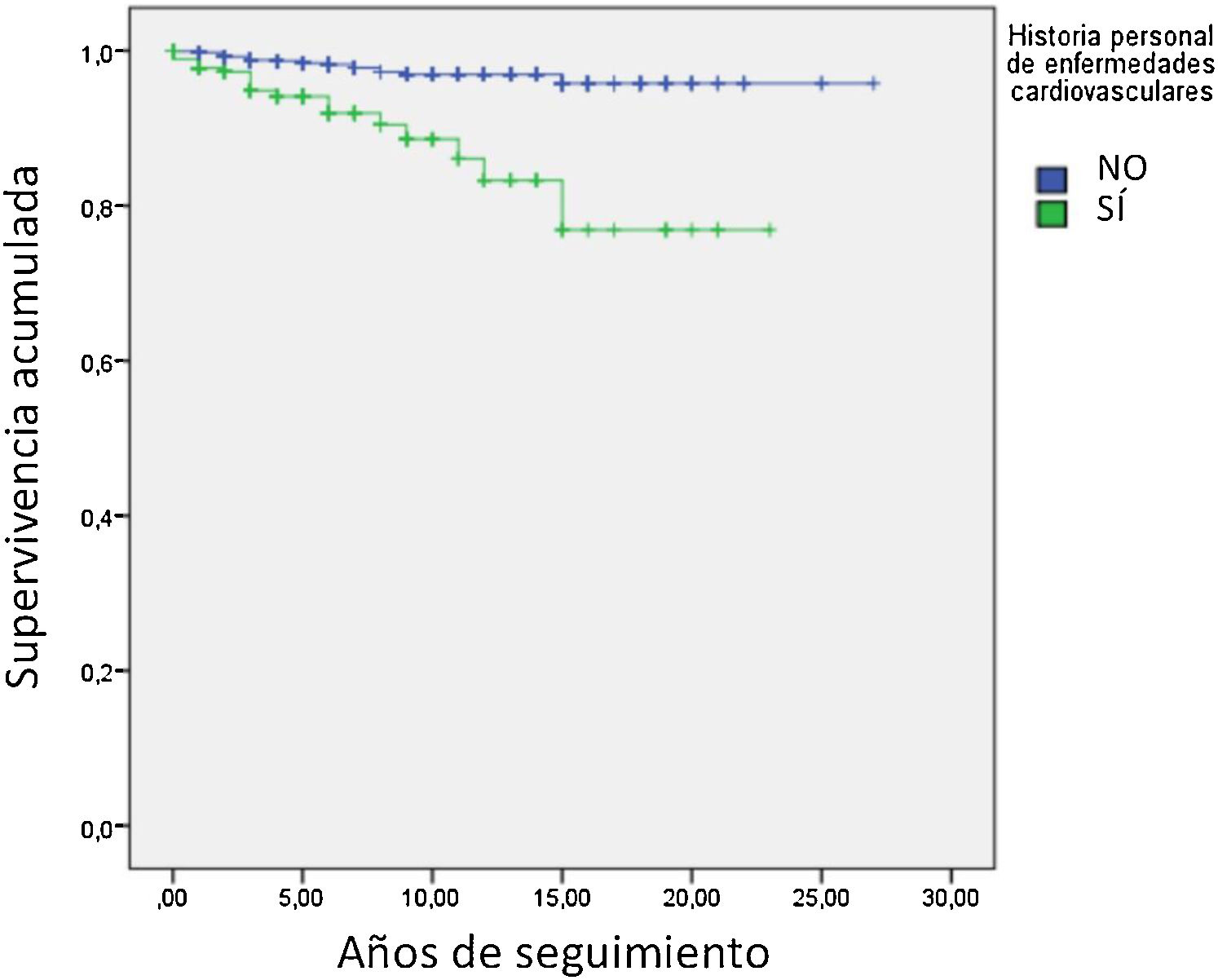
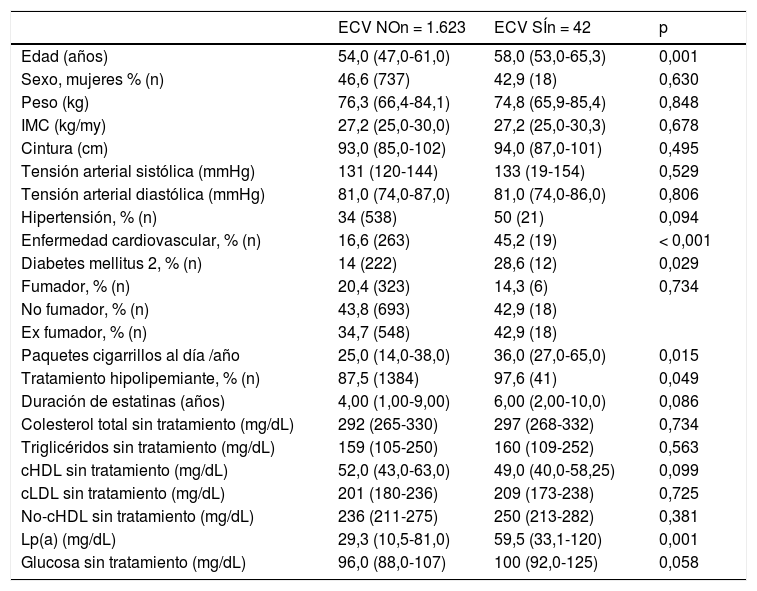
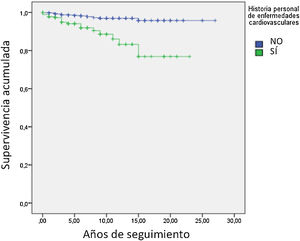
En la tabla 4 se describen las características antropométricas, antecedentes personales, factores de riesgo y concentraciones lipídicas sin tratamiento de aquellos sujetos que habían tenido un evento CV o no habían sufrido un evento CV. Se presentan los datos de acuerdo con si los sujetos habían tenido o no, un CV durante el seguimiento. El seguimiento medio de los 1.665 sujetos con datos de seguimiento fue de 4,2 años lo que representa un seguimiento medio de 6.993 sujetos/año. Un total de 42 sujetos tuvieron un evento cardiovascular desde su inclusión en el Registro hasta el cierre de datos de este análisis, que se realizó el 3 de marzo de 2021. La incidencia de evento cardiovascular durante el seguimiento es de 0,6% anual. Este dato refleja el muy razonable manejo del riesgo cardiovascular de los sujetos incluidos en el Registro. Los sujetos que tuvieron evento eran de mayor edad, tenían una historia de enfermedad cardiovascular tres veces mayor (fig. 1), 28,6% tenía antecedente de DM y una historia de tabaquismo superior a los sujetos que no tuvieron evento en el seguimiento. Al analizar los datos lipídicos, la concentración de Lp(a) fue el doble en los sujetos que habían tenido un evento en el seguimiento frente a los que no lo tuvieron. Sin embargo, no hubo diferencias significativas en cHDL, cLDL y colesterol no-cHDL (no-cHDL). En resumen, los sujetos con eventos durante el seguimiento eran mayores, más fumadores, con mayor prevalencia de DM y con una concentración de Lp(a) mayor.
Características basales clínicas y bioquímicas SIN TRATAMIENTO de los sujetos con seguimiento dependiendo si han tenido evento cardiovascular en la evolución
| ECV NOn = 1.623 | ECV SÍn = 42 | p | |
|---|---|---|---|
| Edad (años) | 54,0 (47,0-61,0) | 58,0 (53,0-65,3) | 0,001 |
| Sexo, mujeres % (n) | 46,6 (737) | 42,9 (18) | 0,630 |
| Peso (kg) | 76,3 (66,4-84,1) | 74,8 (65,9-85,4) | 0,848 |
| IMC (kg/my) | 27,2 (25,0-30,0) | 27,2 (25,0-30,3) | 0,678 |
| Cintura (cm) | 93,0 (85,0-102) | 94,0 (87,0-101) | 0,495 |
| Tensión arterial sistólica (mmHg) | 131 (120-144) | 133 (19-154) | 0,529 |
| Tensión arterial diastólica (mmHg) | 81,0 (74,0-87,0) | 81,0 (74,0-86,0) | 0,806 |
| Hipertensión, % (n) | 34 (538) | 50 (21) | 0,094 |
| Enfermedad cardiovascular, % (n) | 16,6 (263) | 45,2 (19) | < 0,001 |
| Diabetes mellitus 2, % (n) | 14 (222) | 28,6 (12) | 0,029 |
| Fumador, % (n) | 20,4 (323) | 14,3 (6) | 0,734 |
| No fumador, % (n) | 43,8 (693) | 42,9 (18) | |
| Ex fumador, % (n) | 34,7 (548) | 42,9 (18) | |
| Paquetes cigarrillos al día /año | 25,0 (14,0-38,0) | 36,0 (27,0-65,0) | 0,015 |
| Tratamiento hipolipemiante, % (n) | 87,5 (1384) | 97,6 (41) | 0,049 |
| Duración de estatinas (años) | 4,00 (1,00-9,00) | 6,00 (2,00-10,0) | 0,086 |
| Colesterol total sin tratamiento (mg/dL) | 292 (265-330) | 297 (268-332) | 0,734 |
| Triglicéridos sin tratamiento (mg/dL) | 159 (105-250) | 160 (109-252) | 0,563 |
| cHDL sin tratamiento (mg/dL) | 52,0 (43,0-63,0) | 49,0 (40,0-58,25) | 0,099 |
| cLDL sin tratamiento (mg/dL) | 201 (180-236) | 209 (173-238) | 0,725 |
| No-cHDL sin tratamiento (mg/dL) | 236 (211-275) | 250 (213-282) | 0,381 |
| Lp(a) (mg/dL) | 29,3 (10,5-81,0) | 59,5 (33,1-120) | 0,001 |
| Glucosa sin tratamiento (mg/dL) | 96,0 (88,0-107) | 100 (92,0-125) | 0,058 |
Datos continuos expresados como media (DE); los datos categóricos se expresan como porcentajes (número); los datos cuantitativos expresados con intervalos (mediana - rango intercuartílico).
cHDL: colesterol unido a lipoproteínas de alta densidad; cLDL: colesterol unido a lipoproteínas de baja densidad; IMC: índice de masa corporal; Lp(a): lipoproteína (a); ECV: evento cardiovascular.
En la tabla suplementaria 4 se describen los parámetros lipídicos cuando los sujetos inician el seguimiento en la Unidad de Lípidos, estos datos reflejan las concentraciones lipídicas después de instaurar el tratamiento en las distintas unidades. Como puede apreciarse en la tabla, llama la atención que no existieron diferencias significativas entre los sujetos que desarrollaron o no evento en el seguimiento con la excepción del cHDL, que fue 3 mg/dL más bajo (50,0 mg/dL vs. 53,0 mg/dL) en los sujetos con evento. Con respecto a las concentraciones basales podemos observar una reducción media de cLDL en torno a 50% desde más de 200 mg/dL alrededor 110 mg/dL. Sin embargo, es destacable que la concentración de cLDL no fuese diferente entre ambos grupos.
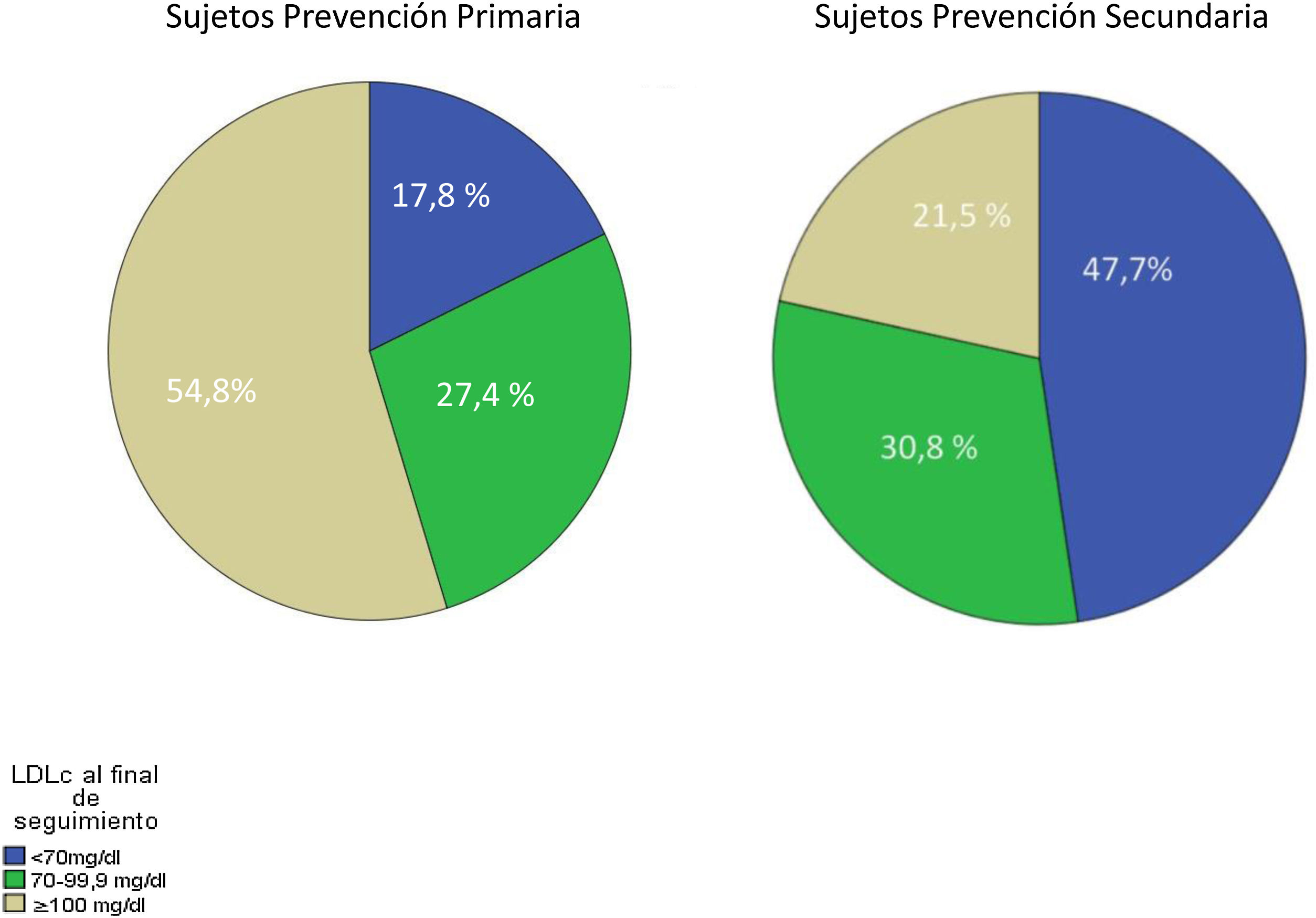
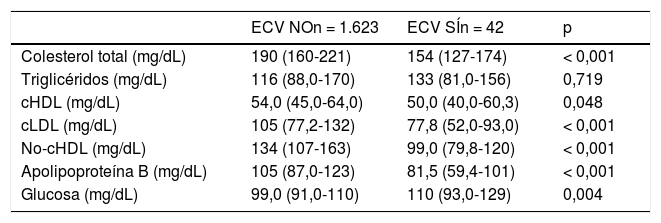
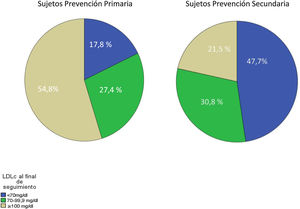
En la tabla 5 se muestran los datos lipídicos al final de seguimiento. Se puede comprobar con diferencias muy significativas el descenso en prácticamente todo el perfil lipídico de los sujetos que han presentado un evento cardiovascular (CV) durante el seguimiento. El porcentaje de sujetos que alcanzaron los diferentes objetivos de cLDL se detalla en la figura 2. En la glucosa se detecta un ligero ascenso que podría ser debido a la asociación de la diabetes como factor de riesgo en la enfermedad cardiovascular.
Características bioquímicas al final del seguimiento dependiendo si han tenido evento cardiovascular durante el seguimiento
| ECV NOn = 1.623 | ECV SÍn = 42 | p | |
|---|---|---|---|
| Colesterol total (mg/dL) | 190 (160-221) | 154 (127-174) | < 0,001 |
| Triglicéridos (mg/dL) | 116 (88,0-170) | 133 (81,0-156) | 0,719 |
| cHDL (mg/dL) | 54,0 (45,0-64,0) | 50,0 (40,0-60,3) | 0,048 |
| cLDL (mg/dL) | 105 (77,2-132) | 77,8 (52,0-93,0) | < 0,001 |
| No-cHDL (mg/dL) | 134 (107-163) | 99,0 (79,8-120) | < 0,001 |
| Apolipoproteína B (mg/dL) | 105 (87,0-123) | 81,5 (59,4-101) | < 0,001 |
| Glucosa (mg/dL) | 99,0 (91,0-110) | 110 (93,0-129) | 0,004 |
Los datos cuantitativos expresados con intervalos (mediana - rango intercuartílico). cHDL: colesterol unido a lipoproteínas de alta densidad; cLDL: colesterol unido a lipoproteínas de baja densidad; ECV: evento cardiovascular.
El tratamiento hipolipemiante que recibieron los sujetos al inicio del seguimiento se describe en la tabla suplementaria 5. Nuevamente, los sujetos se dividen entre aquellos que no desarrollaron evento y los que sí. Las diferencias globales no fueron importantes llamando la atención principalmente la prescripción de estatina potente con ezetimiba que se instauró en 11,7% que no desarrollaron evento y 26,6% de los sujetos que desarrollaron evento.
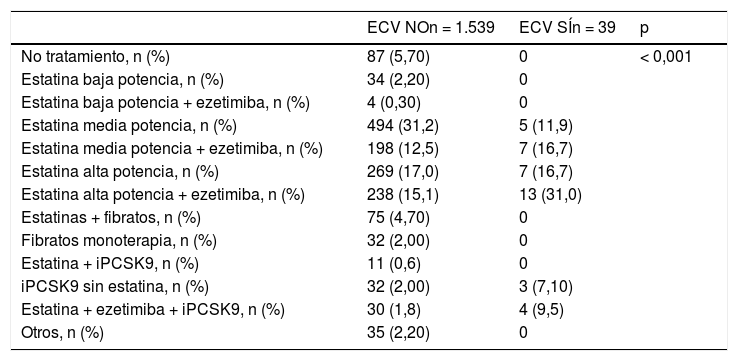
Por último, en la tabla 6 se describen las combinaciones de fármacos al final del seguimiento. El uso de estatinas de media-alta potencia junto con ezetimiba fue el tratamiento más frecuentemente utilizado en los sujetos que habían tenido evento. Sin embargo, las estatinas de mediana potencia en monoterapia predominaron en los sujetos que no habían tenido evento. Otro dato llamativo es el porcentaje de los sujetos que recibieron tratamiento combinado con inhibidores de PCSK9 (iPCSK9), pero sin estatinas, lo que hace suponer que estos sujetos tenían intolerancia a las estatinas y que la indicación del iPCSK9 fue resultado de la misma.
Grupos de fármacos hipolipemiantes en la última visita de seguimiento
| ECV NOn = 1.539 | ECV SÍn = 39 | p | |
|---|---|---|---|
| No tratamiento, n (%) | 87 (5,70) | 0 | < 0,001 |
| Estatina baja potencia, n (%) | 34 (2,20) | 0 | |
| Estatina baja potencia + ezetimiba, n (%) | 4 (0,30) | 0 | |
| Estatina media potencia, n (%) | 494 (31,2) | 5 (11,9) | |
| Estatina media potencia + ezetimiba, n (%) | 198 (12,5) | 7 (16,7) | |
| Estatina alta potencia, n (%) | 269 (17,0) | 7 (16,7) | |
| Estatina alta potencia + ezetimiba, n (%) | 238 (15,1) | 13 (31,0) | |
| Estatinas + fibratos, n (%) | 75 (4,70) | 0 | |
| Fibratos monoterapia, n (%) | 32 (2,00) | 0 | |
| Estatina + iPCSK9, n (%) | 11 (0,6) | 0 | |
| iPCSK9 sin estatina, n (%) | 32 (2,00) | 3 (7,10) | |
| Estatina + ezetimiba + iPCSK9, n (%) | 30 (1,8) | 4 (9,5) | |
| Otros, n (%) | 35 (2,20) | 0 |
Inhibidores PCSK9: iPCSK9; ECV: evento cardiovascular.
Este análisis de los datos del Registro de la Sociedad Española de Arteriosclerosis refleja (excluidos los sujetos con hipercolesterolemia familiar):
- 1.
Una baja incidencia de enfermedad cardiovascular durante el seguimiento, en torno a 0,6% al año que posiblemente es consecuencia del manejo multifactorial de los factores de riesgo y el uso creciente de tratamientos hipolipemiantes de mayor intensidad. En nuestro estudio la incidencia de evento CV muestra un porcentaje muy bajo, tratándose de pacientes, en muchas ocasiones con patologías asociadas como la diabetes, tabaco y con concentraciones de Lp(a) altas. Un total de 42 sujetos tuvieron un evento cardiovascular desde su inclusión en el Registro hasta el cierre de datos de este análisis, que se realizó el 3 de marzo de 2021; 50% de ellos, es decir 21 sujetos, se encontraban libres de enfermedad cardiovascular al inicio del seguimiento lo que supone una incidencia anual de 0,36%, una cifra que es incluso menor a los pacientes del estudio JUPITER con rosuvastatina en prevención primaria6. Lo mismo ocurre en sujetos en prevención secundaria al inicio del seguimiento cuya incidencia fue 1,8% anual, también una cifra menor de los grupos placebo de los ensayos recientes con iPCSK97–9.
- 2.
Las concentraciones de cLDL han mejorado durante el seguimiento, pero todavía están lejos de conseguir los objetivos terapéuticos óptimos en aproximadamente 50% de la población. Nuestros datos coinciden con la cohorte EUROASPIRE-V donde fueron estudiados 8.261 pacientes, atendidos en servicios de cardiología. Sus datos coincidirían con los sujetos de prevención secundaria en nuestro estudio que, a pesar de estar con altas dosis de estatinas, las concentraciones de cLDL, eran superiores a 90 mg/dL al inicio del seguimiento1. Unos valores que están lejos de alcanzar los objetivos recomendados por las guías ESC/EAS, actualizados recientemente siendo de un valor de cLDL recomendado < 55 mg/dL para los sujetos en prevención secundaria10.
- 3.
Se observa un uso creciente de estatinas de alta potencia y ezetimiba que alcanza hasta los dos tercios de los pacientes en prevención secundaria. Sin embargo, todavía un tercio de estos pacientes no lleva estatina de alta potencia. Hay estudios muy limitados que han analizado las diferencias en los eventos clínicos de ASCVD entre estatinas11–13. El Ensayo de Evaluación e Infección de pravastatina o atorvastatina (PROVE IT) donde se analizaban las diferencias entre dichas estatinas de media y alta potencia (atorvastatina 80 mg/día, pravastatina 40 mg/día) se observó que la atorvastatina fue el fármaco con más efecto protector. Se concluyó mayor beneficio en el uso de dosis altas de este tipo de hipolipemiantes14. En el ensayo The Treating to New Targets (TNT) utilizaron diferentes dosis, aunque con idénticas conclusiones15. En la misma línea, el Registro de la SEA ha puesto de manifiesto que dosis altas de atorvastatina y rosuvastatina son de una eficacia semejante en la prevención CV de sujetos de alto riesgo11.
- 4.
Uso creciente de iPCSK9, que, si consideramos que no están incluidos los sujetos con HF, alcanza 16,7% en sujetos con recurrencias, siendo cifras todavía bajas para el número total de sujetos que se encontraba en prevención secundaria al inicio del seguimiento.
Nuestro estudio presenta algunas limitaciones. Se trata de un estudio observacional, donde el seguimiento de los pacientes es variable en el tiempo y donde solo una fracción de los pacientes incluidos tienen datos de seguimiento. Esto ocurre para todos los pacientes ya sean de prevención primaria como secundaria y, por tanto, sujeto a sesgos de selección.
FinanciaciónEl presente trabajo ha sido financiado por un convenio de colaboración entre Daiichi-Sankyo y la Sociedad Española de Arteriosclerosis. El registro de la SEA, está financiado parcialmente por un convenio de colaboración entre la SEA y Sanofi. Los patrocinadores no han intervenido en la elaboración ni en el contenido del mismo, que solo expresa la opinión de los autores.
Conflicto de interésPedro Valdivielso informa de los honorarios personales de Amgen, Sanofi y MSD, subvenciones y honorarios personales de Ferrer, y honorarios personales de Esteve. Fernando Civeira informa de los honorarios personales de Amgen, Sanofi, MSD y Ferrer, fuera del trabajo presentado. El resto de los autores no tienen conflicto de intereses.